Причины
Утолщение стенок детского места серьезная и опасная патология. Может быть спровоцирован рядом причин. Наиболее распространёнными факторами являются:
- отрицательный резус-фактор у беременной женщины и положительный у плода. Такая ситуация носит название резус-конфликта;
- наличие инфекционных процессов в организме матери, таких как сифилис, токсоплазмоз и др;
- сахарный диабет на сроке больше 20 недель;
- наличие острых респираторных инфекций и вируса гриппа;
- развитие многоплодной беременности;
- инфекция плаценты;
- проявление симптоматики позднего токсикоза после 34 недели;
- внутриутробное заражение плода разнообразными инфекциями;
- неправильная работа почек и выделительной системы матери;
- лишний вес;
- дистрофия будущей матери.
Как диагностируется плацентарная недостаточность?
У беременной с плацентарной недостаточностью обычно нет никаких симптомов. Однако некоторые «подсказки» могут привести к раннему распознаванию патологии. Например, если ребенок не растет должным образом, то живот матери будет небольшим, а движения плода практически не будут ощущаться. Матку беременной следует измерять при каждом предродовом посещении, начиная примерно с половины срока беременности. Если измерения живота меньше и не соответствуют гестационному возрасту плода, необходимо провести УЗИ. Исследование с помощью ультразвука помогает врачу оценить рост и размеры будущего человечка, расположение и объем плаценты, и указать, в норме или нет индекс амниотической жидкости.
Допплер-ультразвук дает полную информацию о кровотоке в плаценте и кровообращении ребенка. Доплеровская велосиметрия может быть выполнена в начале третьего триместра.
Диагноз «плацентарная недостаточность» может быть поставлен, если у плода наблюдается аномальная сердечная трассировка, называемая «позднее замедление». Поздние замедления являются признаком плацентарной недостаточности, даже когда нет других признаков снижения притока крови к плаценте.
Внешние и скрытые отеки
Отек – это скопление жидкости в каком-либо участке организма. Бывают 2 видов:
- внешние;
- скрытые.
Внешние отеки легко диагностируются визуально. К ним относятся отеки ног, пальцев рук и ног, кистей.
Скрытые увидеть практически невозможно. Одним из симптоматических признаков, который может сигнализировать о наличии проблемы является быстрый набор массы тела.
Опасность:
- нарушение процесса кровообращения;
- развитие гипоксии у плода;
- замедление темпов внутриутробного питания плода;
- провоцирует развитие гестоза на поздних сроках;
- внутриутробная задержка развития.
Отек плаценты относится к скрытой форме данной патологии и считается очень опасным для мамы и малыша.
Диагностика проблемы
Дабы дифференцировать отек плаценты от других патологий и убедиться в правильности своего предположения, врач назначает проведение лабораторных исследований крови и мочи. Отек предполагает нарушение водного и солевого обмена организма женщины, поэтому качественный состав крови, несомненно, изменится. Снижается и свертывающая способность крови. Исходя из этого, следует быть готовыми, что специалист назначит сдать венозную и капиллярную кровь. Кроме того, беременной предстоит сдать мазок на флору влагалища. Позже нужно будет пройти повторное УЗИ.
Симптомы
Сопровождается следующими симптомами:
- изменяется характер шевелений ребенка в утробе, они становятся менее активными и могут прекращаться на продолжительное время;
- сердечный ритм ребенка замедляется;
- формирование плацентарной недостаточности;
- у плода диагностируется гипоксия;
- внутриутробная задержка развития ребенка и отставание в показателях нормы.
Внимание! На первых этапах патологию диагностировать невозможно, т.к. она протекает бессимптомно. Первые признаки появляются на поздних сроках беременности.
При обнаружении одного или нескольких симптоматических признаков необходимо как можно скорее обратиться к врачу, который ведет беременность.
Он назначит дополнительное обследование и при подозрении на отек плаценты скажет, что делать дальше.
Симптомы и диагностика
Первые признаки отека плаценты во время беременности могут появиться уже на 15-й неделе. Однако самостоятельно симптомы дисфункции увидеть нельзя. Проблему можно выявить только на ультразвуковом исследовании. Отечность при этом заключается в утолщении стенок органа на 25-100%. Внешние же признаки патологии могут и вовсе отсутствовать.
После 18-й недели беременности проводят допплерометрию для исследования направления и скорости кровообращения плода и детского места.
На поздних сроках в результате отека может наблюдаться неправильное сердцебиение плода (учащение или снижение сердечных сокращений), а также изменение в шевелении ребенка. В этот период для точного обследования используется кардиотокография (КТГ).
Если на УЗИ выявлена гиперплазия плаценты, то женщине придётся сдать ряд анализов таких, как анализ мочи на белок, крови на уровень сахара, общий, биохимический, тесты torch и rpr.
Диагностика
Для того чтобы своевременно диагностировать данную патологию течения беременности необходимо регулярно проходить плановый контроль у врача и сдавать анализы.
Методы диагностики:
- ультразвуковое исследование;
- допплерография;
- кардиотокография;
- анализ крови на определение концентрации сахара в крови;
- общее клиническое исследование крови;
- биохимическое исследование крови;
- анализы на скрытые инфекции;
- общее клиническое исследование мочи;
- гинекологический мазок из влагалища и уретры;
- гормональное исследование крови.
При прохождении планового ультразвукового исследования врач обязательно определяет толщину плаценты и состояние кровеносных сосудах.
Малейшее отклонение показателей от нормы станет причиной дополнительного обследования.
Кардиотокография помогает определить особенности сердечных сокращений плода и установить нарушения ритма.
Клинические исследования биологических жидкостей дают возможность определить изменения состояния организма беременной женщины.
Что такое гиперплазия плаценты?
Гиперплазия — это древнегреческое слово, означающее «чрезмерное развитие», «увеличение». Этот термин применим к любому органу человеческого тела. В случае с плацентой термин гиперплазия обычно подразумевает увеличение ее толщины, массы и окружности. Однако на ультразвуковом сканировании возможно точно измерить только толщину плаценты, поэтому отталкиваются именно от этого показателя. Хочется отметить, что единичное ультразвуковое исследование неправомочно ставить диагноз гиперплазии плаценты. Необходимо динамическое наблюдение беременной, мнение нескольких врачей, расширенные исследования. Тем более недопустима самостоятельная оценка результатов УЗИ.
Гиперплазия или диффузное утолщение плаценты подразумевает ее отек, а также компенсаторное увеличение количества структурных единиц. Причин тому несколько:
- Инфекции. Это, пожалуй, самая частая причина утолщения плаценты. Бактерии, вирусы и другие чужеродные агенты могут проникать в полость матки, околоплодные оболочки и воды как восходящим путем из влагалища, так и с током крови из других очагов. Плацента редко инфицируется изолированно. Воспаление детского места называется плацентит и очень часто он сочетается с воспалением плодных оболочек и внутриутробным инфицированием плода. При развитии воспалительного процесса происходит отек плаценты и кажущееся увеличение ее толщины.
- Иммунологический конфликт матери и плода, например по резус-фактору. В этом случае картина будет сходна инфекционному процессу, только поражают ткань плаценты не вирусы и бактерии, а антитела матери. Говоря простым языком, в этом случае организм матери пытается убить плод и все временные органы беременности, принимая их за чужеродные.
- Тяжелый или длительно текущий гестоз. При гестозе повышается артериальное давление, появляется белок в моче и нарастают отеки, в том числе и скрытые. К таким скрытым отекам относится и отек плаценты. Кроме этого, гестоз поражает сосудистую сеть плаценты, также приводя к отеку.
- Тяжелая анемия у матери. При падении уровня гемоглобина ниже 80 г/л плод начинает испытывать кислородное голодание. В этом случае плацента начинает расти компенсаторно, чтобы увеличить площадь газообмена и таким образом помочь плоду.
- Природная особенность. Не нужно исключать возможность увеличения плаценты просто как варианта развития. Часто у крупных детей бывают массивные плаценты, или эта особенность передаются в поколениях.
Очень часто утолщение плаценты сочетается с многоводием или маловодием, а так же расширением межворсинчатых пространств (МВП) плаценты. В первых двух случаях это дополнительные проявления инфекции или иммунного конфликта. Расширение МВП говорит о том, что плацента пытается компенсировать свою функцию. Изолированное расширение МВП не является диагнозом, а лишь может подразумевать инфекционный процесс, анемию, фетоплацентарную недостаточность или просто особенность развития.
Симптомы и диагностика гиперплазии плаценты
Плацента лишена болевой иннервации, поэтому при начальных признаках ее поражения ничего не беспокоит беременную. Обычно основные симптомы появляются спустя недели и даже месяцы.
- Основными симптомами нарушения функции плаценты являются признаки кислородного голодания плода: задержка его роста, нарушение плодово-маточных кровотоков, острая гипоксия. Женщина отмечает уменьшение шевелений плода, снижение его активности. Врач при осмотре обращает внимание на снижение темпов роста живота беременной, плохие показатели сердцебиения или кардиотокографии.
- Проявления инфекционного процесса также могут выступать как основные жалобы. Беременная жалуется на повышенную температуру, слабость, головные и мышечные боли, ознобы, выделения из половых путей. Часто при расспросе женщина вспоминает про недавнее обострение хронического воспалительного процесса (отит, синусит, пиелонефрит) или острое заболевание (ОРВИ, грипп, ангина, тромбофлебит).
При обнаружении утолщения плаценты на очередном УЗИ необходимо выполнить так называемый диагностический поиск — ряд обследований для выявления возможных причин:
- Общий анализ крови, мочи и биохимию крови для поиска воспалительных изменений, а также определения уровня гемоглобина и ферритина.
- Посев и мазок из влагалища, исследование на инфекции передающиеся половым путем и группу TORCH.
- Определение уровня антител к резус-фактору и группам крови для исключения резус-сенсибилизации.
- Кровь на глюкозу.
- Консультации терапевта и кардиолога для исключения гестоза, инфекциониста в сложных случаях внутриутробного инфицирования.
Постоянный КТГ-мониторинг и ультразвуковая допплерометрия плода входят в протоколы наблюдения таких беременных.
Гиперплазия плаценты: последствия для мамы и малыша
Так как плацента является временным органом для существования плода, то и последствия нарушения ее функций сказываются в основном на ребенке:
- хроническая ;
- задержка роста плода;
- острая гипоксия плода;
- внутриутробная гибель плода;
- преждевременные роды .
Опасность для матери составляет не столько сама гиперплазия плаценты, сколько причина, вызвавшая ее. Гестоз и эклампсия, инфекционный процесс, тяжелая анемия безусловно грозят здоровью и жизни женщины.
Лечение утолщения плаценты
Терапия гиперплазии плаценты заключается в лечении непосредственной причины, вызвавшей данное осложнение:
- Антибактериальная и противовирусная терапия в случае инфекции.
- Лечение гестоза, а также скорейшее родоразрешение.
- Лечение резус-конфликта, заключающееся в периодическом внутриутробном переливании крови плоду и плазмаферезе матери. В этом случае также показано максимально скорое родоразрешение с обязательной профилактикой резус-конфликта антирезусными иммуноглобулинами в следующей беременности.
- Терапия препаратами железа анемии у беременной женщины, а также переливание эритроцитарной массы в случае снижения гемоглобина ниже 75 г/л.
Учитывая нарушенную функцию плаценты, показано применение различных препаратов, улучшающих плацентарный кровоток: Курантил, Актовегин, Пирацетам, Пентоксифиллин.
Александра Печковская, акушер-гинеколог, специально для сайт
Полезное видео:
Плацента является ценнейшим органом женского организма во время беременности. Главными функциями ее является доставка плоду необходимое количество питательных веществ и обеспечение его кислородом. Нормальное течение беременности, а также роды напрямую зависят от состояния развития детского места. Кроме того, эмбриональный орган выполняет защитные функции, предотвращая попадание к ребенку различных инфекций, и следит за снабжением его достаточным количеством гормонов, которые позволяют плоду расти и развиваться.
Диагностика состояния плаценты крайне важна и должна проводиться на протяжении всей беременности с помощью ультразвукового исследования (УЗИ).
Этот метод позволяет своевременно обнаружить какие-либо отклонения в развитии эмбрионального органа. И чем быстрее обнаружены патологии, тем больше шансов на успешное лечение. С помощью УЗИ доктора определяют , ее структуру, местоположение, . В ходе такого исследования будущей матери может быть поставлен диагноз — неоднородная структура плаценты.
Лечение
Терапии данной патологии направленно на нормализацию плацентарного кровообращения. Это необходимо для восстановления нормального питания ребенка в утробе матери.
Продолжительность и особенности лечения определяет врач после комплексного обследования беременной женщины.
Оно может быть разнообразным и зависит от причины, которая спровоцировала развития данной патологии.
Если в анамнезе диагностирован резу-конфликт, то используется метод внутриутробного переливания красных кровяных телец – эритроцитов. Эту процедуру проводят через артерии пуповины.
Если отек сформировался на фоне сахарного диабета матери, то терапия будет направлена на нормализацию концентрации сахара в крови женщины.
При диагностировании в организме патологических процессов инфекционной или воспалительной природы, то беременной женщине врач назначает лечение антибиотиками, которые разрешены к употреблению в период вынашивания ребенка.
Патология сформировавшаяся на фоне нарушения процессов метаболизма лечится нормализацией кровообращения и обменных процессов в организме.
Независимо от фактора, спровоцировавшего отек плаценты будущей маме рекомендовано снизить потребление поваренной соли. Исследованиями доказано, что она способствует задержке жидкости в тканях организма.
Помимо этого, женщине могут быть назначены диуретические препараты и дополнительным прием аскорбиновой кислоты.
Иногда беременность протекает с осложнениями. Одним из вариантов патологического течения перинатального периода является отек плаценты.
Это серьезное и опасное осложнение, которое может негативно сказываться на внутриутробном развитии ребенка.
Своевременное обнаружение тревожно симптоматики и обращение к врачу поможет вовремя диагностировать патология и предпринять необходимые меры.
Соблюдение профилактических рекомендации и ведение здорового образа жизни значительно снижает вероятность возникновения данного осложнения беременности.
Почему отекает плацента?
Разбираясь в первопричине, вызвавшей это осложнение, нужно знать основные функции плаценты, или же детского места — именно так звучит второе название этого органа.
- Обмен кислорода, поступающего из крови матери в тело плода, и последующий возврат в виде углекислого газа.
- Обеспечение плода всеми необходимыми питательными веществами, вывод конечных продуктов обмена веществ.
- Защита от внешних воздействий, а также от влияния токсических веществ, попадающих в организм матери.
- Выработка гормонов. Именно благодаря этой функциональной способности плаценты женщина узнает, что скоро станет мамой. Начинает активно вырабатываться гормон беременности — хорионический гонадотропин.
Развитие плаценты осуществляется одновременно с ростом плода. Отек плаценты развивается из-за воздействия бактериальных, вирусных микроорганизмов, при сахарном диабете, несовместимости крови матери и ребенка по резус-фактору, отягощенном токсикозе и множестве других проблем, которым подвержена беременная. К так называемой группе риска относятся женщины с представленными ниже нарушениями.
- Резус-конфликт. Если резус матери отрицательный, а у плода положительный, возникает «конфликт» крови по этому критерию. Из-за этого происходит отек плаценты. В более тяжелых случаях проблема перерастает в нечто большее — отечный синдром младенца.
- Сахарный диабет.
- Многоплодная беременность.
- Резко сниженный или набранный вес.
- Нарушение функциональной способности почек.
- Внутриутробное инфицирование плода.
Важно отметить, что отек заканчивается преждевременным старением плаценты и нарушение кровообращения — естественный исход этого процесса. Разумеется, судить об адекватном кровоснабжении плода в этом случае не приходится.
Первые подозрения на отек плаценты беременной у гинеколога могут возникнуть во время УЗИ на 15 неделе, но чаще этот диагноз утверждается приблизительно в 28 недель. Определить развитие этой патологии по личному самочувствию женщины — невозможно. Состояние женщины может находиться в пределах нормы. Особенно сложно проследить начало развития отека, если на фоне беременности женщина страдает сильным токсикозом, ОРЗ или инсулинозависимым сахарным диабетом. В этом случае специалист, выполняя УЗИ, визуализирует плаценту, толщина тканей которой не соответствует сроку беременности. Учитывая наличие сопутствующих заболеваний (или перенесенных), врач делает заключение о том, что оболочки плаценты отекли.
Гиперплазия (утолщение) плаценты
Гиперплазия плаценты
– это увеличение ее размеров по сравнению с нормальными показателями, характерными для данного срока беременности. Со средними показателями толщины плаценты и возможными отклонениями по неделям беременности можно ознакомиться в теме плацента.
Причины гиперплазии
Симптомы
На ранних стадиях
гиперплазия плаценты протекает бессимптомно без каких-либо жалоб со стороны женщины и определяется только при выполнении ультразвукового исследования.
На поздних стадиях
при развитии осложнений женщина может отмечать изменения шевеления плода: движения становятся бурными и активными или, напротив, замедляются. Во время осмотра или выполнения КТГ доктор может обратить внимания на
изменение
сердцебиения ребенка: сердечные тоны становятся глухими, количество сердечных сокращений изменяется в сторону тахикардии или брадикардии.
Осложнения
Информация Увеличение толщины плаценты приводит к нарушению маточно-плацентарного кровотока, в результате чего плацента не справляется со своими основными функциями.
Диагностика гиперплазии плаценты
При диагностировании на УЗИ изменения размеров плаценты важно определить точную причину, которая могла вызвать гиперплазию. Для этого доктор назначает женщине ряд обследований
:
Лечение
Дополнительно Лечение должно основываться, прежде всего, на причине данной патологии, только в этом случае терапевтические мероприятия будут успешными.
При диагностировании гиперплазии плаценты женщину желательно госпитализировать в стационар, где проводят следующее лечение
:
Антибактериальная или противовирусная терапия
при инфекционной причине увеличения плаценты. Препараты подбираются строго по сроку гестации;
инфекция мочевыводящих путей симптомы у женщин при беременности Когда вы слышите фразу «инфекция мочевыводящих путей при беременности» (ИМП), вы, скорее всего, представляете себе инфекции мочевого пузыря и сопутствующие им симптомы – такие, как частые позывы на мочеис
Коррекция
Источник style=”clear:both”>
Предлежание плаценты
Еще одно серьезное осложнение беременности, связанное с в нижних отделах матки. Вообще когда в начале беременности фиксируют такое место крепления плаценты, это еще ни о чем не говорит: размеры матки сильно меняются, ее стенки растягиваются, так что во второй половине беременности плацента вместе со стенками поднимается вверх. Однако иногда она частично или полностью перекрывает область внутреннего зева и, соответственно, мешает ребенку родиться естественным путем.
Состояние плаценты оценивают при помощи ультразвукового обследования; оно дает множество полезной информации о размере, толщине, внутренней структуре и месте крепления плаценты. На основании результатов УЗИ-обследования врач принимает те или иные решения относительно ведения беременности.
на форуме («связанная» тема)
Nailya_Y
(25/02/2016)
Шумилка , хотела у вас спросить, после рождения ребенка какие были последствия отека плаценты? Была ли инфекция? У меня вот тоже, как и у вас, плацента 50 мм и маленькая по площади, неоднородная. я сама мелкая (50 кг до беременности), а ребенок крупный, 3200 на сроке 35 недель. Какие нужны были анализы беременным на инфекции все сдавала, все в норме. Моя врач на доп. обследования никуда не отправляла, сказали отек признак внутреутробной инфекции, ребенок может родиться с пневмонией. Назначила пить антибиотик вильпрофен обязательно. Доплерометрия нормальная, кровоток не нарушен, КТГ в норме.
burya
(03/02/2014)
Беременность – удивительное время в жизни женщины. В ее организме появляется и растет новая жизнь – по сравнению с этим чудом то, что в момент беременности у нее появляются новые органы тела, уже не кажется особенно странным. И главный из этих органов – плацента.
Валентия
(11/11/2013)
У меня в 33,4 недели поставили 2-3 степень зрелости плаценты. Сделали доплер все хорошо, ребенку питания хватает это самое главное. Выписали таблетки на 10 дней и сказали сходить на контрольное узи через 2 недели.
Anastas»ya
(11/11/2013)
Спасибо за ответы)) да естественно я была в платной клинике на узи! Врач мне про это сказала, но сказала ничего страшного нет… И моя гинеколог ничего не говорит, была на приеме и ктг делали… А вот акушерка меня поднапугала!!! Сделаю еще доплер в 37 хотя бы для своего спокойствия…
nast27
(10/11/2013)
Полностью согласна, она и должна стареть к концу беременности, у меня такое со вторым ребеночком было и сейчас так же. надо просто на это обратить внимание если есть возможность можно лечь в стационар попитать плаценту, можно витамины и др. препараты попить, в любом случае это должны вы решить со своим врачем
steppa
(10/11/2013)
Вы главное не паникуйте а на приеме у своего гинеколога после узи были? Она не придала этому значения? Какая у вас степень старения плаценты была в 32 нед? А ктг вам разве не делают на явках? Вообще вам верно сказали что ктг и доплер нужно делать в динамике смотреть, т.к. из-за раннего старения плаценты может нарушится питание и кровоток малыша. Но мне кажется если было все серьезно то на узи вам обязательно сказали об этом, если конечно узи не бесплатное в ЖК было, ну или ваша врач должна консультацию дать по этому поводу. Вообще с этой проблемой многие ходят беременные и рожают в срок здоровых малышей, главное следить за плацентой, в худшем случае могут сделать КС, сил у ребенка ухудшится кровоток или питание, а следить за шевелениями это не особый показатель, т.к. чем больше срок, ближе к родам, тем малыш уже реже шевелится.
Anastas»ya
(09/11/2013)
Девочки может кто в курсе… в 32 недели были на узи, врач сказала что все хорошо,но плацента раньше времени созревает…но пока вроде беспокоится не о чем… мы не придали этому никакого значения! а тут в 35 недель поехали в рд договариваться…а там акушерка нас напугала…типо надо следить за каждым движением малыша… и вероятно придется раньше лечь в рд….делайте типо чаще ктг! сделайте еще доплер, хотя узист в клиннике сказала, что это последнее узи и больше не надо. .. в общем, уже 4 дня в панике…места себе не нахожу!первый ребенок… может кто, что подскажет?
Angelica S
(22/08/2012)
svesdochka Спасибо, сегодня как раз на доплер ходила, нарушения нет кровообращения. Будем надеяться на лучшее)))
Во время вынашивания ребенка у беременной могут возникать такие неприятные симптомы, как отёки. И если припухлости рук или ног зачастую не несут в себе какой-либо угрозы, то отек плаценты при беременности является очень опасным состоянием как для матери, так и для малыша.
Что такое плацента и каковы ее функции?
Роль плаценты или детского места, как ее называют, сложно переоценить. Этот орган образуется в слизистой оболочке стенки матки только на время беременности. Она связывает плод с организмом матери и обеспечивает его всеми необходимыми для питания веществами. Можно выделить следующие функции:
- газообменная. Через детское место из крови женщины к плоду поступает кислород, а углекислый газ выводится обратно;
- выработка гормонов, которые отвечают за все течение беременности;
- защитная функция. Пропускает к плоду иммунные клетки матери и при этом предотвращает иммунный конфликт между организмом женщины и ее будущего малыша;
- получение питательных веществ для роста и развития плода, а также выведение продуктов жизнедеятельности.
Неправильное функционирование детского места называется дисфункцией. Это определение включает в себя разные патологии и отек плаценты одна из них.
Причины, по которым возникает отечность плаценты при беременности могут быть самыми разными. Вот некоторые из них:
- резус-конфликт, то есть отрицательный резус-фактор у матери и положительный у ребенка;
- сифилис, токсоплазмоз и другие инфекционные заболевания;
- при сахарном диабете отек плаценты наблюдается с 20-25 недели;
- вирусные заболевания такие, как грипп и ОРВИ;
- многоплодная беременность;
- гестоз или поздний токсикоз, который возникает после 34 недели беременности;
- внутриутробные инфекции плода;
- дисфункция почек;
- избыточная или, наоборот, недостаточная масса тела может также вызвать отечность плаценты.
Плацентиты — инфекционные поражения плаценты
Воспалительные процессы плаценты также возможны, как и поражения любых других органов. Их выявляет УЗИ скрининг. При этом процесс воспаления может быть вызван различными видами микроорганизмов. Инфицирование тканей плаценты может происходить разными способами — восходящим путем при распространении инфекции из области наружных половых путей, через кровь (гематогенным путем), когда возбудитель может быть занесен в матку с током крови. Инфекция может проникать в матку из области придатков по маточным трубам при активации длительного и вялотекущего воспаления, а также возбудитель может изначально находиться в матке в дремлющем состоянии из-за хронического эндометрита. В зависимости от степени и распространенности воспаления могут выделяться различные его виды, которые необходимо определять врачам при УЗИ скрининге. Важно знать, что чем сильнее будет выражено воспаление в плаценте, тем сильнее будут нарушены ее основные функции. В итоге страдает беременность, а значит, этот процесс будет приводить к развитию внутриутробной задержки в росте малыша. Помимо этого, наличие инфекции в тканях матки и плодных оболочек может приводить к внутриутробному инфицированию, тогда малыш может погибнуть.
Внутри плацентарной ткани из-за ее высокой гормональной активности могут встречаться различные виды опухолей (хотя бывает это крайне редко). Самой распространенной из них может стать хориоангиома. Это сосудистая опухоль, при которой происходит патологическое разрастание мелких сосудиков в области каких-либо из участков плаценты. По виду эта опухоль напоминает красное или малиновое пятно плотной консистенции или имеет вид красного образования, похожего на гроздья винограда или соцветия цветной капусты. Обычно она возникает только, пока развивается беременность, растет на стороне плаценты, где развивается малыш, относится к зародышевой ткани, не дает метастазов и относится к доброкачественным опухолям.
Опасной хориоангиома может быть, только если вырастет до больших размеров и будет мешать росту и развитию малыша. Кроме того, она имеет собственную сеть сосудов и может для своего питания обворовывать малыша в крови, которая притекает к плаценте. Это может давать внутриутробные задержки роста плода, в крайне редких случаях приводя к более серьезным осложнениям беременности. Иногда из-за нарушенного кровотока в сосудах опухоли и вихревых потоков происходит нарушение в свертывающей системе крови и кровопотери, ломкость сосудов и тромбы. Часто при такой опухоли может возникать еще и многоводие, пороки в развитии плода, особенно сердечные. Другие виды опухолей в плаценте встречаются исключительно редко.
Беременность — удивительное время в жизни женщины. В ее организме появляется и растет новая жизнь — по сравнению с этим чудом то, что в момент беременности у нее появляются новые органы тела, уже не кажется особенно странным. И главный из этих органов — плацента.
Малыш полностью зависит от состояния плаценты матери: она его единственный источник питания и дыхания.
На что влияет толщина детского места
Размеры плаценты оказывают влияние на развитие плода, являясь одним из критериев диагностики здоровья ребёнка и матери. Определяют толщину после 4 месяца беременности на ультразвуковом исследовании. Размер плаценты в нормальном состоянии соответствует количеству недель плюс 1,5–2 мм в среднем. Увеличение толщины происходит до 36 неделе и составляет к этому времени 35,6 мм.
Отек плаценты увеличивает размер и толщину органа. Такое состояние может вызвать причины, которые способствуют внутриутробному патологическому развитию плода.
Возможные осложнения и их профилактика
Одним из наиболее губительных исходов, риск которых существует вследствие водянки плаценты — это воздействие на полноценность плода. Нередким является слабоумие ребенка, его отставание в развитии, отсутствие способности усваивать информацию. Для предотвращения проблемы необходимо своевременно становиться на учет в женскую консультацию, не пренебрегать прохождением всех обследований, которые будет назначать специалист, наблюдая за развитием вашей беременности. Также беременной полезно проводить время на свежем воздухе, отдыхать в течение дня и пересмотреть свой рацион в пользу здоровых продуктов.
Если на мониторе во время УЗИ врач определяет, что толщина матки увеличена, но при этом состояние ребенка соответствует норме, врачи ограничиваются лишь повышенным контролем беременной.
Если у будущих мам отечность поддается коррекции диетой, то особых причин волноваться нет. Если же беременной женщине диета не помогает, значит, нужно обратиться к врачу и не пускать проблему на самотек. Ведь она может быть связанной с почечной и сердечной недостаточностью, гестозом, варикозом. Осложнения проблемы бывают опасными. Итак, узнаем о причинах отеков, их влиянии на вынашивание ребенка. Нелишней будет информация и о том, как справиться с проблемой.
Толщина плаценты по неделям: нормы и отклонения
Толщина плаценты во время беременности – это очень важный диагностический критерий, ведь здесь очень важно соответствие норме: и слишком тонкая, и слишком толстая плацента являются показателями различных патологий.
Единственный способ определения толщины плаценты – это УЗИ. Еще один показатель, определяемый им – это степень зрелости плаценты. Все эти показатели так важны потому что плацента обеспечивает ребенка питательными веществами и кислородом, значит, любые отклонения в ее развитии чреваты осложнениями в развитии плода.
Для определения толщины плаценты УЗИ делается после 20 недели беременности. Для этого выявляется ее участок с наибольшим размером и измеряется его толщина. При нормальном течении беременности толщина плаценты в 34 недели почти достигает максимума, а в 36 недель рост плаценты останавливается, толщина остается такой же или даже немного уменьшается. Но бывает, что все идет не так гладко, и показатели основных характеристик плаценты отличаются от нормальных.
Толщина плаценты: нормы по неделям
Даже если вам ставят диагноз «гипоплазия плаценты», означающий, что у вас тонкая плацента, не огорчайтесь – это не редкость. На плод влияет только серьезное уменьшение размеров плаценты.
Чаще всего это происходит вследствие генетической предрасположенности, под влиянием различных неблагоприятных факторов и из-за некоторых заболеваний матери. В последнем случае уменьшение толщины плаценты лечится, в остальных – назначается поддерживающая терапия.
Один из факторов, влияющий на размер плаценты – это вес и телосложение женщины: у хрупких миниатюрных женщин размер плаценты нередко значительно меньше, чем у высоких дам с пышными формами.
В случае утолщения плаценты при беременности речь идет о патологии, которая может привести к прерыванию бер
Источник style=”clear:both”>
Как растет плацента
Уже на третьей неделе беременности, когда начинает биться сердце ребенка, питательные вещества поступают к нему именно через формирующуюся плацентарную структуру, которая растет параллельно с малышом. При нормально протекающей беременности плацента располагается на задней или (несколько реже) на передней стенке матки. До 6 недель это, собственно, еще не плацента, а хорион, окружающий плодное яйцо. Четкая структура у плаценты появляется только к 12 неделе беременности, а полностью формируется она только на 15-16-й неделе. Вплоть до 36-й недели беременности вместе с ростом ребенка растет и плацента; и только к 36 неделе, за месяц до родов, она достигает полной функциональной зрелости. К этому моменту она весит около полукилограмма, имеет диаметр от 15 до 18 сантиметров и толщину 2-3 сантиметра.
В соответствии с этими стадиями различают четыре степени зрелости плаценты:
- До 30 недель нормой является нулевая степень зрелости плаценты.
- Первая степень считается допустимой с 27 по 34 неделю.
- Вторая — с 34 по 39-ю неделю.
- Начиная с 37 недели, может определяться третья степень зрелости плаценты.
- Наконец, непосредственно перед родами наступает старение плаценты: площадь обменной поверхности уменьшаются, появляются участки отложения солей.
Толстая плацента — существует ли опасность для ребенка?
Все беременные женщины знают, какую роль играет плацента для плода. Патология формирования и созревания плаценты может привести к необратимым последствиям течения беременности и развития ребенка. Толстая плацента – это скорее народное определение, часто свидетельствующее о ее преждевременном созревании. Причин, приводящих к образованию толстой плаценты, множество, а ее толщина устанавливается на УЗИ.
Плацента (в переводе с латыни – лепешка) представляет собой временный орган, развивающийся одновременно с плодом из зародышевых клеток. Развитие плаценты заканчивается около 16 недель беременности, после чего она начинает синтезировать гормоны беременности. В норме плацента располагается на передней или задней стенке матки. В ее функции входит:
- осуществление газообмена (кислород из материнской крови попадает в организм плода, а в обратном направлении выводится углекислый газ);
- доставка питательных веществ плоду и удаление продуктов его метаболизма;
- иммунологическая функция (проникновение антител матери к плоду);
- секреция гормонов.
Медицинские параметры плаценты
В процессе беременности плацента проходит четыре стадии развития, которые называются степенями зрелости и определяются по УЗИ:
- нулевая степень зрелости (формирование) – плацента однородной структуры, в норме до 30 недель;
- первая степень зрелости (рост) – в тканях плаценты появляются отдельные эхогенные включения, с 27 до 34 неделю;
- вторая степень зрелости (зрелость) – хориальная структура становится более волнистой, имеются множественные эхогенные включения, в норме с 34 по 39 неделю;
- третья степень зрелости (старение) – плацента становится дольчатой, присутствуют множественные кальцификаты, в норме после 37 недель.
Толщина плаценты по данным УЗИ должна соответствовать сроку беременности в неделях. В случае ее утолщения и появления третей степени зрелости говорят о преждевременном созревании или старении плаценты.
Причины возникновения толстой плаценты
Причины, приводящие к утолщению плаценты, различны. Это могут быть как вирусные (грипп, ОРВИ), так и инфекционные заболевания (сифилис, токсоплазмоз). Также в формировании толстой плаценты играют роль: резус-конфликтная беременность, сахарный диабет матери, тяжелая анемия, угроза прерывания беременности, многоплодная беременность, низкая или избыточная масса тела, гестоз и прочие.
Чем опасна толстая плацента?
О преждевременном старении плаценты говорят, когда третья степень зрелости присутствует в сроке до 37 недель. Из-за утолщения плаценты и появления в ней кальцификатов, она не может полностью выполнять свои функции. Соответственно, плод недополучает кислород и питательные вещества, что приводит к возникновению хронической гипоксии и его внутриутробной задержке развития.
Из-за выраженного отека плаценты снижается и ее гормональная функция, что проявляется угрозой прерывания беременности или преждевременными родами. В тяжелых случаях преждевременного созревания плаценты возможна антенатальная гибель плода и преждевременная отслойка плаценты.
В случае выявления толстой плаценты врач назначает дополнительное обследование, которое включает в себя:
- кардиотокографию (определение сердцебиения плода), проводится один раз в две недели;
- УЗИ плода;
- гормональные исследования;
- допплерометрию (изучение кровотока в системе мать-плацента-плод).
Рекомендуем прочесть: Что такое пробка у беременных перед родами фото
Лечение толстой плаценты
Лечение преждевременного созревания плаценты зависит от причины, вызвавшей ее старение. В легких случаях специфического лечения не требуется, дело ограничивается внимательным наблюдением за состоянием плаценты и плода. Если толстая плацента появилась в результате инфекции, проводят противовоспалительную терапию, если утолщение плаценты возникло вследствие резус-конфликта – лечение этого состояния.
Преждевременное старение плаценты из-за развития анемии требует проведение антианемической терапии.
Кроме того, проводят комплекс мероприятий, направленных на лечение гипоксии и внутриутробной гипотрофии плода: актовегин, антиагреганты (курантил, аспирин), витаминотерапия.
Вы беременны и заметили, что у вас появились отеки? Что ж, вы вошли в число тех женщин, которым пришлось столкнуться с этой неприятностью лицом к лицу. Главное – не паниковать, а встретить это состояние во всеоружии! А для этого нужно сначала выяснить причину появления отеков, узнать, какие могут быть последствия отеков при беременности. и постараться сделать все, чтобы от них избавиться !
Скорее всего, что ваша отечность вызвана избытком потребления жидкости, что приводит к тому, что ваши почки не успевают ее перерабатывать и вовремя выводить. В большинстве случаев такие отеки являются физиологической нормой и не требуют лечения (но контроль за ними все же необходим!). Но бывают и опасные отеки, которые могут привести к серьезным последствиям и для вас, и для ребенка! Такие состояния носят название «водянки беременных», и встречаются приблизительно у 10-15% беременных женщин. Чаще всего такие патологические отеки возникают на последних месяцах беременности, начиная с конца шестого месяца .
Поскольку отечность является следствием нарушения водно-солевого баланса организма и ослаблением сосудистых стенок, то это может стать причиной изменений в составе крови и отклонений в гемостазе (коагуляции) – свертывающей способности крови. Для подтверждения этого диагноза врач должен назначить вам следующие анализы крови: общий (ОАК) и гемостазиограмму (коагулограмму).
Не менее серьезным последствием отеков при беременности является развитие у женщины позднего токсикоза (гестоза беременных), который может вызвать нарушения в работе нервной, эндокринной и кровеносной систем организма. Также гестоз может стать причиной нефропатии и преэклампсии, при которых очень часто беременность завершается преждевременно путем индукцирования (стимулирования) родов или проведением кесарева сечения. Такое вмешательство в естественный ход беременности обязательно, поскольку на фоне сильного гестоза могут возникнуть такие опасные для плода состояния, как преждевременная отслойка плаценты и кислородное голодание (внутриутробная гипоксия).
Серьезным поводом для беспокойства должна стать чрезмерная прибавка в весе – свыше 300 грамм в неделю (или же более 20 кг за все предыдущие месяца беременности). Для коррекции данного состояния женщине потребуется дополнительное медицинское обследование. Если причиной скапливания жидкости стало чрезмерное употребление воды и соли, то женщине назначат специальное диетическое питание, прием витаминов и фитотерапию. Также могут прописать мочегонные средства (особенно, при второй стадии гестоза).
Чтобы избежать опасных последствий отеков при беременности. при первых их проявлениях (даже если вы хорошо себя чувствуете) следует сразу обратиться за советом к врачу. Если вы отнесетесь легкомысленно к этому состоянию, то оно может привести к серьезным нарушениям в материнско-плацентарно-плодовой системе, грозящим ребенку длительной гипоксией, отклонениями в развитии, и даже может стать причиной прерывания беременности!
ПРОЙДИТЕ ТЕСТ (10 вопросов):
Каждой беременной женщине отличено известно, насколько важна плацента для плода. Патология ее формирования и создания может привести к необратимым последствиям течения беременности и дальнейшего развития ребенка.
Отек плаценты при беременности – неспецифическая реакция организма, которая является частью воспалительного процесса.
Причины отека материнской плаценты
Известно немало причин, которые могут повлечь за собой отек плаценты:
- Инфекционные заболевания (сифилис, токсоплазмоз).
- Вирусные заболевания (грипп, ОРЗ).
- Сахарный диабет.
- Многоплодная беременность.
- Сниженный либо избыточный вес.
- Резус-конфликтная беременность.
- Гестоз.
- Внутриутробное инфицирование плода.
- Дисфункция почек.
Диагностика
Отек плаценты диагностируется при выполнении ультразвукового исследования, основным признаком является ее утолщение, которые может находиться в пределах 25-100%.
Если отек вызван резус-конфликтом, то в крови будет присутствовать титр антител, уровнем которого будет определяться степень отека. Первые признаки отека могут проявиться с 15 недели беременности, но чаще всего отек проявляет себя в период с 28 до 33 недели.
В чем опасность отека плаценты?
Отечная или толстая плацента при беременности – довольно тревожный сигнал. Этот симптом характеризует преждевременное старение органа. В норме выделяю четыре стадии развития плаценты:
- формирование до 30-й недели,
- рост 27-34-я неделя,
- зрелость 34-39-я неделя,
- старение после 37-й недели.
Толщина плаценты полностью соответствует сроку. И в случае чрезмерного утолщения, то есть старения, она уже не может в полной мере выполнять жизненно важные для ребенка функции.
Прежде всего отек плаценты может привести к тому, что плод будет недополучать кислород и питательные вещества. Вполне естественно что это приведет к задержке в его развитии и гипоксии.
Нарушение гормональной функции детского места может спровоцировать преждевременные роды или же прерывание беременности.
Как лечить?
Лечение такого симптома, как отек плаценты должен обязательно назначать врач. Обычно терапия непосредственно связана с причиной, вызвавшей отёчность. Если в организме обнаружена инфекция или вирус, назначаются антибиотики. При резус-конфликте применяется внутриутробное переливание крови через пуповину.
Помимо лечения основного заболевания, назначают препараты для улучшения кровообращения и ускорения метаболизма (Актовегин, Курантип), витаминные комплексы (Компливит), аскорбиновую кислоту.
Кроме того, так же как и при любых других отеках рекомендуется наладить свой питьевой режим и рацион. Следует минимизировать потребление соли, а в течение дня пить больше чистой воды (1,5-2 литра).
Чтобы снять сам отек плаценты, по назначению врача можно использовать мочегонные травяные сборы либо самостоятельно употреблять продукты, являющиеся природными диуретиками. К ним относятся морсы (особенно клюквенный), свекольный и морковный сок, зеленый чай, спаржа, сельдерей, арбуз, капуста, петрушка.
Отек плаценты при беременности довольно тревожный сигнал, который нельзя оставлять без внимания, ведь детское место отвечает за развитие, питание и защиту малыша. Симптомы дисфункции зачастую можно увидеть только на УЗИ, поэтому важно вовремя проходить это обследование и в случае обнаружения отечности сразу же обращаться к врачу.
Как работает плацента
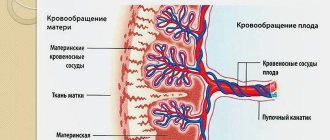
Между плодовой и материнской частью плаценты (тем самым децидуальным слоем) — находятся наполненные материнской кровью «чашечки». Они образованы тянущимися к ним пупочными кровеносными сосудами плода — дробясь и ветвясь, они образуют сплетение из тончайших ворсинок, которые и образуют стенку «чашечки».
Кровоток матери и плода не сообщается напрямую!
Питательные вещества переходят под действие осмотического давления, они как бы «просачиваются» сквозь стенки сосудиков. Именно поэтому возникает «плацентарный барьер» — что-то «проходит» от матери к ребенку, а какие-то вещества остаются только в крови матери. Итак, что отправляется к ребенку?
В первую очередь через плаценту происходит газообмен: кислород, растворенный в крови, переходит из материнской крови к плоду, а углекислый газ возвращается назад, от ребенка к матери.
Во-вторых, через плаценту малыш получает питательные вещества, необходимые для роста.
К сожалению, плацентарный барьер легко преодолевают и вредные для развития ребенка вещества: никотин, этиловый спирт (алкоголь), многие лекарственные препараты (поэтому важно употреблять только те лекарства, которые рекомендует лечащий врач, знающий о беременности пациентки), а также вирусы (ребенок будет болеть вместе с мамой).
К счастью, ребенку достается и материнские антитела, защищающие плод от инфекций. В то же время плацента задерживает клетки иммунной системы матери, которые могли бы опознать плод как «чужеродный объект» и запустить реакцию отторжения.
Наконец, плацента синтезирует целый ряд гормонов, необходимых для сохранения беременности — хорионический гонадотропин человека (ХГЧ, по уровню которого в крови и устанавливают факт беременности), плацентарный лактоген, пролактин и многие другие.
Плацента (послед) рождается в течение часа после родов. Ее состояние важно для врача, поэтому ее внимательно обследуют: по ней можно судить о течении беременности, определить, были ли отслойки или инфекционные процессы.
Одно из осложнений родов — неполное рождение плаценты, когда она (целиком или частично) плотно врастает в стенку матки. Это может вызвать опасное для жизни роженицы кровотечение, а пропущенный врачом небольшой кусочек плаценты, оставленный в матке, может стать причиной инфекционного заболевания.
Отеки ног при беременности
Если появились отеки ног при беременности, то лечение может быть таковым:
При отечности ног с болезненными ощущениями, покраснениями, то нужно обращаться к врачу. Возможно, в этой ситуации началось развитие тромбоза.
Чтобы не было отеков ног при беременности нужно стараться следить за массой тела и придерживаться сбалансированной диеты. Для профилактики отеков ног при беременности стоит меньше употреблять жирную пищу и пить больше воды, которая будет способствовать улучшению работы почек и выводу лишней жидкости из организма.
Чтобы избавиться от отеков ног при беременности нужно включить в рацион питания продукты, которые помогают поддерживать работу мочеполовой системы и обладают хорошими мочегонными средствами. Это и цитрусовые, яблоки, сельдерей, петрушка (только не очень много), кресс водяной. Больше употреблять чеснока и лука. Они способствуют улучшению кровообращения.
Что делать при отеках при беременности? Ограничьте потребление соли, пищевых добавок, полуфабрикатов, которые способствуют задержке жидкости. Включать в рацион продукты, содержащие витамины — Е и C. Они содержатся в помидорах, картофеле, брокколи и картофеле, в красном и зеленом перце, дыне, цитрусовых, клубнике. А также в соевом и кукурузном масле, в масле зародышей пшеницы. Богаты витамином — Е семена подсолнечника, пророщенная пшеница и кукуруза, кешью и орехи, миндаль.
Отеки при беременности, лечение – это и отдых. Во время отдыха стараться класть ноги выше уровня своего тела. Если по какой – то причине приходится долго стоять, то рекомендуется переступать с ноги на ногу. Это улучшает приток крови.
Использование ведра с водой, куда опускаются ноги, с несколькими каплями любого ароматического масла. Положительно влияет на кровообращение масло кипариса. Масло лаванды и ромашки снимают напряжение и усталость.
Помочь снять отеки и вывести лишнюю жидкость могут листья капусты, которые сначала охлаждаются в холодильнике и потом прикладываются к ступням и опухшим местам ног. Держать как можно дольше. А потом сменить на новые.
Что делать при отеках при беременности? Прием гомеопатических средств, таких как хлорид натрия поможет избавиться от них. Принимается он по оной или две таблетки под язык дозировкой 30с до четырех раз в день. Курс — пять дней. Прием только по назначению врача.
Рекомендуем прочесть: На каком сроке можно определить двойню или близнецов
Корни одуванчика, из которого готовиться чай. Хотя его нельзя принимать при повышенном холецистите.
Нетрадиционная медицина, например, акупунктура, помогающая восстановлению баланса внутренней энергии, и улучшает работу почек и кровообращение.
Причины возникновения отеков, их симптомы
Отечность представляет собой концентрацию в тканях лишней жидкости. Иногда к ее скоплению приводят укусы насекомых, травмы, воспаления.
Общие отеки влияют на весь организм. У человека могут отекать ноги, лицо, руки. Случается такое и с будущими мамами. У них отечность начинается с нижних конечностей. Почему же это происходит? Причин появления отеков при беременности несколько:
- Дополнительная потребность в жидкости. Она возникает как результат изменений в организме беременной.
- Варикозное расширение вен. Нормальный кровоток нарушают изменения в матке, прибавление веса.
- Почечная недостаточность. Чаще это причина отеков в третьем триместре, когда нагрузка на почки достигает максимума.
- Гестоз. В этом случае отеки сопровождаются еще и повышением кровяного давления, появлением в моче белка.
Не каждая будущая мама понимает, что у нее именно отеки. Иногда изменения в ногах, на лице воспринимаются как прибавка массы тела. Отеки на лице выражаются в его округлении, припухании век. Порой в этой части тела отечность проявляется и ринитом, затруднением носового дыхания. Опасность такого явления в том, что дитя в утробе не получает должного количества кислорода. Ребенок страдает гипоксией.
Не заметить отечность рук трудно. Обычно женщины жалуются на то, что не могут снять с пальца обручальное кольцо.
На ногах проблема проявляется тяжестью, болью при ходьбе, сильной усталостью. Нижние конечности гудят, и, снимая обувь, женщина видит явный след от нее. Если надавить на голень, то на ней даже остается вмятина.
Все это отеки явные, но они бывают и скрытыми. О них может свидетельствовать увеличение массы тела.
Отеки при беременности что делать?
Следует заметить, что отеками ног в период беременности страдает большинство женщин. Причинами их появления могут быть гормональные изменения, способствующие скоплению жидкости в организме, неправильное питание, период жары, стрессовые состояния. В основном, подобного рода отеки невелики по свои объемам, с ощущением тяжести ног. Но проходят они сами по себе. Ну а если это связано с серьезными нарушениями и заболеваниями, то здесь следует обязательно обратиться к врачу.
Отеки ног при беременности появляются не только на ногах, но и на руках. При отечности ног возникает ног тяжесть в ногах, ношение прежней обуви становится просто неудобным, так как она может давить, или вообще обуть ее станет невозможным. Украшения на руках и пальцах также будут приносить дискомфорт. Отеки ног, если они еще и скрытые определяются, если сравнить объем жидкости, который беременная употребила в течение дня и суточный объем диуреза. Отеки ног при беременности определяются и набранному выше нормы весу. В основном, отечность наблюдается во второй половине дня, когда вся жидкость стекает вниз и в итоге происходит накопление в ногах. При надавливании пальцем на отечное место, под кожей можно обнаружить вдавленную ямку, а сама кожа станет бледной и напряженной.
Причины неоднородности
В большинстве случаев неоднородная структура эмбрионального органа не должна быть поводом для беспокойства, т.к. является нормой. Окончательное формирование плаценты приходится на , после чего вплоть до тридцатой недели ее структура должна находиться неизменной. И если в это время в структуре детского места происходят какие-либо изменения (доктор может обнаружить эхонегативные участки, или другие включения), то эти изменения могут стать поводом к серьезным нарушениям функционирования плаценты.
Основными причинами таких нарушений может стать наличие в организме роженицы какой-либо инфекции или последствия употребления спиртных напитков, анемия, курение и т.д. Неоднородная структура плаценты может спровоцировать нарушение кровотока между беременной и плодом, результатом чего станет замедление внутриутробного развития ребенка, тяжелые роды. Если во время УЗИ после обнаружены изменения структуры детского места, то в этом нет ничего страшного, а беременность протекает нормально. Иногда нормой считаются изменения плаценты, которые выявлены на , это при условии, что ребенок продолжает развиваться в полной мере и согласно своему сроку. При исследовании ультразвуком могут быть обнаружены следующие явления, связанные с нарушением структуры детского места:
- Структура плаценты с расширением МВП (межворсинчатые пространства). МВП называется место в эмбриональном органе, где между роженицей и плодом происходит обмен веществ. С развитием беременности ребенок требует все больше питательных веществ для своего роста и поддержки функций жизнедеятельности. Чтобы обеспечить его потребности происходит увеличение МВП. Расширение данного пространства не приводит к , но и не исключает его. Дополнительные исследования при расширении МВП не проводятся.
- Неоднородная структура детского места с кальцинатами. Данные скопления солей кальция мешают эмбриональному органу выполнять свои функции достаточно эффективно. Как правило, кальцинаты выявляют в плаценте после (в 50% случаев). На более поздних сроках (после 37 недели) наличие кальцинатов не представляют какой-либо угрозы для беременности, т.к. это связанно с естественным старением плаценты.
Отеки при беременности что делать | Отеки плаценты причины и симптомы
Беременность является очень важным и ответственным периодом в жизни женщины. Но течение всего времени вынашивания ребеночка протекает у каждой по — своему. Многие из них могут отеки ног при беременности. Такие проявления в одних случаях могут быть нормой, а другие говорить о наличие какой – либо патологии в организме.
Источники
- https://kakrodit.ru/otek-platsenty/
- https://alpregn.ru/post/15726-otek_platsentyi_pri_beremennosti_prichinyi
- https://babytwins.ru/otek-platsenty-pri-beremennosti/
- https://otekam.net/beremennost/otek-placenty-pri-beremennosti.html
- https://horoshayaberemennost.ru/29-nedel/otek-platsenty-pri-beremennosti-prichiny
[свернуть]
Что такое гипоплазия плаценты?
«Гипоплазия» в переводе с древнегреческого языка означает «недоразвитие». Гипоплазия плаценты обозначает уменьшение ее массы, диаметра и толщины по сравнению со средними значениями для конкретного срока беременности. В постановке такого диагноза во время беременности врачи ультразвуковой диагностики обычно опираются на толщину плаценты, а после родов плаценту отдают на изучение гистологам, которые изучат ее строение под микроскопом. Гипоплазия плаценты бывает:
- Первичная. В этом случае с момента имплантации оплодотворенной яйцеклетки в матку по каким-то причинам формирование детского места сразу пошло неправильно. То есть в случае первичной гипоплазии с самого начала беременности плацента имеет малый размер и нарушение функций.
- Вторичная, при которой закладка и начальный период развития плаценты происходили правильно, а затем по ряду причин были нарушены.