В наше время практически каждая женщина, ожидающая ребенка, проходит ряд обязательных медицинских исследований. Одним из самых распространенных, доступных и информативных методов диагностики при беременности является УЗИ.
В нашей стране три обязательных ультразвуковых исследования, так называемых скрининга. Их результаты традиционно волнуют будущих мам, ведь за долгие месяцы ожидания протокол УЗИ — это те немногие достоверные данные, что можно узнать о малыше.
Какие нормальные размеры головки ребенка в утробе? Если она большая на УЗИ, о чем это говорит? И что значит отставание этого показателя в размере? Попытаемся разобраться в данной статье.
Рисунок 1. УЗИ головы плода
3D эхография
Зачем нужно измерять голову плода
Сначала кажется, что подобный показатель столь же индивидуален, как, например, рост и вес взрослого человека. Но на самом деле, эмбрион развивается по очень строгим канонам. Размеры всех частей тела плода крайне важны, и регламентированы в медицинских справочниках не только по месяцам и неделям, но даже по дням гестации!
Отставание или опережение развития может означать самые разные патологии матери и плода. Это касается даже отдельных органов, таких как почки. Но всё-таки параметры головы ребенка в утробе интересуют врачей в первую очередь.
В протоколе УЗИ размеры эмбриона указываются в самом начале. Это подчеркивает значимость развития головного мозга, когда даже маленькая «погрешность» может обернуться самыми серьезными отклонениями от нормы.
О состоянии плода на этом сроке
На этом сроке мы уже имеем дело с практически полностью сформировавшимся организмом
В общем можно сказать, что мы уже имеем дело с практически полностью сформировавшимся организмом — все системы плода уже сформировались, в дальнейшем они будут только расти и развиваться. Головной мозг уже также практически идентичен мозгу взрослого человека, только он пока значительно меньших размеров. Внутренние органы уже заложены, но пока они не все выглядят так, как должны — им еще предстоит развиться до нормального состояния (впрочем, некоторые патологии можно выявить уже сейчас). На пальчиках ног и рук появляются зачатки ногтей. Достаточно развита уже и мышечная система, но движения плода пока непроизвольны.
Некоторые сформировавшиеся органы уже начинают работать. Так, кишечник уже не входит в брюшную полость, при этом он начинает периодически сокращаться. Это перистальтические сокращения, которые дают возможность продвигать проглоченную еду. Также начинает работать печень, выделяя желчь, которая в дальнейшем будет нужна для переваривания жиров. Сердце в это время работает достаточно активно, делая от 110 до 160 ударов в минуту, при этом у ребенка поднимается и опускается грудь, совсем как при дыхании.
Также в это время появляются лейкоциты в крови младенца. Активно функционирует не только кровеносная, но и мочевыводящая система, поэтому младенец уже может мочиться. Появляется чувствительность кожи, уже полностью сформированы веки, которые прикрывают глаза, формируются мочки ушей. Активно развивается нервная система.
Также ребенок в это время уже начинает сосать палец руки, заглатывая при этом околоплодную жидкость, которая и будет его основным питанием до момента рождения. При этом ребенок уже начинает шевелиться (хотя движения, как мы сказали выше, несознательные), но почувствовать это будущая мама сможет только через полтора — два месяца.
Также в этот период уже определен пол будущего ребенка, но скрининг УЗИ на сроке в 12 недель пока не может его определить из-за очень небольших размеров плода — нормальные показатели пока измеряются миллиметрами (копчико-теменной размер составляет 61 мм), а вес — единицами грамм. (от 9 до 13 гр).
Какие параметры головы плода оценивают на УЗИ
Когда будущая мама видит протокол ультразвукового исследования, она, как правило, не может понять, что означают те или иные аббревиатуры. Вот какие сокращения используют врачи:
- ОГ — окружность головы;
- БПР/БРГП — бипариетальный, т. е. расстояние от виска до виска;
- ЛЗР — лобно-затылочный (дистанция ото лба до затылка).
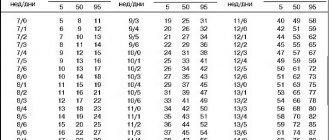
Нормальные значения оцениваются по таблицам. Для каждого из них на определенном сроке беременности есть некие колебания, которые выражаются в процентилях. Чаще всего врач ориентируется на средний показатель (50), но учитывают и общее развитие плода, соразмерность частей тела.
Увеличение головки ребенка в утробе происходит неравномерно в течение беременности. Наибольший темп роста можно наблюдать во втором триместре.
Рисунок 2. Таблица размеров по неделям
представлены средние значения
Расшифровка результатов обследования
Она проводится в соответствии с установленными в медицине нормами. Значения получаемого результата несколько отличаются по срокам беременности. Для самого частого периода обследования, т. е. в 12 недель нормой являются 0,7–2,5 мм. Вот нормы ТВП плода по неделям в срок с 10-й по 14-ю:
| Срок беременности | Норма ТВП, мм |
| 10 недель | 0,8–2,2 |
| 11 недель | 0,8–2,4 |
| 12 недель | 0,7–2,5 |
| 13 недель | 0,7–2,7 |
Обратите внимание – если ТВП плода меньше нормы, это не считается отклонением. Именно превышение может указывать на проблему.
Увеличивают риск рождения ребенка с патологией следующие факторы:
- Возраст будущих родителей – мама старше 35, а папа старше 42 лет.
- Отягощенный акушерский анамнез (мертворожденные, невынашивание беременности, замершие беременности).
- Длительное радиационное воздействие.
- Наличие детей с хромосомными заболеваниями.
Норма или патология
Сразу следует оговорить, что плод в утробе всегда растет скачкообразно. И если на УЗИ однократно обнаружено отклонение каких-либо размеров от табличной нормы, бить тревогу однозначно рано! Если разница с показателями в таблице небольшая (1-2 недели), то они могут говорить о:
- индивидуальных особенностях ребенка, наследственных отличиях;
- скачкообразном развитии (необходим контроль ультразвукового исследования через 2-4 недели);
- ошибочном расчете.
Нужно отметить, что на ранних сроках беременности изменения в размерах и форме головки плода обязательно насторожат специалиста. Но если эмбрион развивается нормально, то во второй половине беременности отклонения обычно расценивают как особенность.
При однократной регистрации каких-то аномалий, пациентку могут направить на дополнительные исследования. К ним относят УЗИ в режиме допплерографии, КТГ, лабораторные анализы, реже инвазивную диагностику аномалий развития на ранних сроках беременности (амнио- и хордоцентез, хорионбиопсию и др.). Дополнительно обычно назначают контрольное ультразвуковое исследование плода через 2-4 недели.
На что смотрит врач при проведении данной процедуры?
При проведении данной процедуры врач определяет длину эмбриона (этот параметр называется еще копчико-теменным размером) и размер его головки (лобно-затылочный и бипариентальный размер, окружность головы).Также проводится оценка симметричности полушарий и структура головного мозга). В нормальном состоянии головной мозг при ультразвуковом исследовании выглядит как бабочка.
При проведении данной процедуры врач определяет длину эмбриона и размер его головки
Также врач должен измерить все длинные кости плода — малоберцовые, большеберцовые, бедренные, лучевые, локтевые и плечевые. Проводится оценка симметричности конечностей, а также их двигательной активности. Кроме того, врач должен измерить окружность и поперечный размер живота плода, убедиться, что желудок и сердце находятся в типичных местах.
Проведение данной процедуры на сроке в 12 недель позволяет заподозрить (поскольку однозначно выявить еще не получается из-за небольших размеров) наличие различных пороков сердца. Также возможна оценка состояния и расположения магистральных кровеносных сосудов плода и некоторых других параметров.
Но наиболее важным параметром, на который обращают внимание врачи, являются маркеры различных хромосомных аномалий. Дело в том, что некоторые из них бесследно исчезнут уже через 2-3 недели, потому следующее скрининговое исследование уже не даст о них никакой информации. Один из самых известных и распространенных маркеров такого типа — увеличение воротникового пространства, которое расположено у плода в области шеи. Фото и видео УЗИ на сроке в 12 недель с этим маркером можно посмотреть у нас на сайте.
Появление этого маркера связано с тем, что большинство хромосомных аномалий проявляют себя тем, что кожа ребенка имеет повышенную складчатость, иначе говоря — ее значительно больше, чем у здорового ребенка. При этом под кожей в области шеи начинает накапливаться жидкость, которая видна при ультразвуковом исследовании. Это явление и называют утолщением воротниковой зоны.
О чем говорит большая голова на УЗИ
Самое частое состояние, при котором она в утробе имеет больший диаметр, чем нужно — гидроцефалия. И если раньше этот диагноз угрожал жизни матери и плода, то сегодня такое состояние при своевременной диагностике поддается лечению. В первые несколько суток после родов производят пункцию и удаление патологической жидкости из черепной коробки ребенка, что дает быстрый эффект.
Другие причины, по которым плодная кость растет стремительнее, чем обычно — новообразования головного мозга. К ним относят опухоли, кисты. Как правило, такие патологические образования хорошо визуализируют на УЗИ, и изменения в размерах головки плода будут лишь косвенно свидетельствовать о патологии.
Рисунок 3. Гидроцефалия
дилятированы желудочки
Расшифровка результатов 1 скрининга при беременности: нормы и расчет рисков
Пренатальное скрининговое обследование I триместра состоит из двух процедур: ультразвуковой диагностики и исследования крови на возможность генетических патологий плода. Ничего страшного в этих мероприятиях нет. Данные, полученные путем проведения процедуры УЗИ и исследования анализа крови, сравниваются с нормой для этого периода, что позволяет подтвердить хорошее или выявить плохое состояние плода и определить качество процесса гестации.
Для будущей мамы главной задачей является сохранение хорошего психоэмоционального и физического состояния. Также важно соблюдать предписания акушера-гинеколога, ведущего беременность.
УЗИ — только одно исследование скринингового комплекса. Чтобы получить полную информацию о здоровье малыша, врач должен проверить кровь будущей роженицы на гормоны, оценить результат общего анализа мочи и крови
Нормативы ультразвуковой диагностики I скрининга
В процессе проведения первого пренатального скрининга в I-м триместре врач УЗИ-диагностики особое внимание уделяет анатомическим структурам плода, уточняет срок гестации (вынашивания) на основании фетометрических показателей, сравнивая и с нормой. Наиболее тщательно оценивается такой критерий, как толщина воротникового пространства (ТВП), т.к. это один из основных диагностически значимых параметров, позволяющий при проведении процедуры первого УЗИ выявить генетические заболевания плода. При хромосомных аномалиях воротниковое пространство, как правило, расширено. Понедельные нормы ТВП приведены в таблице:
При проведении УЗИ скрининга первого триместра врач обращает особое внимание на строение лицевых структур черепа плода, наличие и параметры кости носа. На 10-ти недельном сроке она уже достаточно четко определяется. На 12-ти недельном — ее размеры у 98% здоровых плодов состав
Источник
Врачебная тактика
Несмотря на вышесказанное, консилиум (доктор ультразвуковой и лабораторной диагностики) может поставить ребенку в утробе какой-либо диагноз. Но как правило лечение проводят уже после родов. Поэтому на течение беременности размер и другие характеристики головы плода не влияют.
Врач может предложить изменить тактику родоразрешения в случае, если анатомические размеры таза пациентки не соответствуют голове плода. Это может быть как эпизиотомия, так и плановая операция кесарева сечения.
Советы беременным впервые узнавших о симптоме бабочки
Из вышесказанного можно сделать следующие выводы:
- симптом бабочки во время беременности говорит о том, что головной мозг малыша развивается правильно;
- берегите своё здоровье и здоровье своего будущего ребёнка;
- не старайтесь самостоятельно поставить себе диагнозы, при малейших вопросах проконсультируйте со специалистом;
- не путайте термины «симптом и синдром бабочки» так как эти понятия несут совершенно разную смысловую нагрузку;
- симптом бабочки можно выявить только при исследовании беременности с помощью УЗИ и никак иначе, это является основной причиной ультразвуковой диагностики на столь ранних сроках (также поможет успокоить мамочек, уж слишком переживающих за здоровье будущего малыша);
- «синдром бабочки» невозможно выявить у плода, а только у родившегося человека;
- при возникновении вопросов проконсультируйтесь с гинекологом, он лучше других поможет вам;
- не пропускайте осмотры у врача, выполняйте все его рекомендации, проходите все назначенные, особенно в первом триместре УЗИ, это поможет выявить патологии на ранних стадиях.
И самое главное, будьте спокойнее и поменьше нервничайте, ведь рождение долгожданного малыша, которого вы полюбили ещё до рождения — это, безусловно, самое большое счастье в мире.
По материалам beremennostnedeli.ru
Другие отклонения в параметрах черепа ребенка
Среди иных вопросов, возникающих после прохождения скрининга, нередко можно встретить двойной контур головки плода на сонографии. Хотя в официальной медицине такого диагноза нет, многие пациентки рассматривают «фото» УЗИ ребенка, и замечают необычность контура плодовых головы и тела.
В действительности это может быть порождение серьезных аномалий развития (особенно на ранних сроках беременности). Но также выглядят так называемые артефакты на снимке ультразвукового исследования. Двойной контур головки ребенка говорит об отеке его подкожной жировой клетчатки.
Видео 1. Мозг плода
Гестоз беременных — самая частая причина не только у женщины, но и у ее нерожденного ребенка. Это состояние может быть вызвано резус-конфликтом матери и плода, диабетом или водянкой. Но если врача УЗИ такая картина не настораживает, не следует искать патологию. В случае когда возникают подозрения при ультразвуковой диагностике, то пациентку направляют на дополнительные исследования. Необходимо проверить наличие антител, уровень глюкозы крови и ряд других показателей.
Как правило, сам по себе двойной контур головы ребенка редко бывает первым признаком проблем. Если у женщины гестоз, ее скорее будет беспокоить повышение артериального давления, отеки ног и всего тела, в моче обнаружат белок. В случае сахарного диабета появится головокружение, обмороки, тремор, в крови повышенный уровень глюкозы натощак. Обо всех этих симптомах, как и о любых своих подозрениях, следует сообщать наблюдающему акушеру-гинекологу.
Важность оценки венозного протока на УЗИ в первом триместре беременности
02.02.2019
Колесниченко Ю.Ю., врач УЗД, www.uzgraph.ru
По данным публикации в Журнале Перинатальной медицины (Journal of Perinatal Medicine) за январь 2020 — Ductus venosus agenesis and fetal malformations: what can we expect? – a systematic review of the literature / Агенез венозного протока и пороки развития плода: что мы можем ожидать? — Систематический обзор литературы — https://www.degruyter.com/view/j/jpme.2019.47.issu…
Клиницисты должны знать о различных показателях при обследовании плода в соответствии с различными этапами его развития, которые могут указывать, хотя и не специфично, в том числе на агенез венозного протока(АВП). Т.к. АВП, когда он связан с пороками развития сердца и другими, может привести к ухудшению перинатального исхода.
Кровообращение плода зависит от трех физиологических шунтов: артериального протока, овального отверстия и венозного протока (ВП). Эти три шунта являются важными распределительными механизмами, делающими кровообращение плода гибкой и адаптивной системой на протяжении всей внутриутробной жизни. Хотя первые два имеют большое значение и были тщательно изучены, меньшее клиническое значение было приписано ВП до разработки ультразвуковых методов диагностики. Современные диагностические технологии, особенно ультразвуковое исследование, связанное с доплером, открыли новую эру клинической оценки плода, в том числе в первом триместре.
АВП является редкой аномалией, впервые был описан в 1826 году Менде(Mende). Благодаря широкому использованию ультразвуковых методов и их совершенствованию на протяжении многих лет, более тщательное обследование кровообращения плода, в особенности пупочных и портальных венозных мальформаций, теперь проводится внутриутробно. Систематическая оценка ВП в конце первого триместра УЗИ стала частью повседневной клинической практики, что привело к увеличению количества выявленных случаев АВП, опубликованных в литературе. Однако, несмотря на новые и более совершенные технологии, это все еще редкое заболевание с низкой распространенностью, по разным источникам, от одного на 2532 до одного на 556 плодов.
АВП — это отсутствие «критического анастомоза» между портально-пупочной венозной системой и печеночно-системной венозной системой. Когда ВП отсутствует, пуповинная кровь течет из пупочной вены через аберрантный сосуд, который может быть вне- или внутрипеченочным.
При внепеченочном шунте, существуют различные варианты связи между пупочной веной и венозной системой:
(1) пупочная вена имеет прямую связь с правым предсердием, левым предсердием или через расширенный коронарный синус. Связь с правым предсердием была впервые диагностирована пренатально в 1992 году(Greiss et al.) и считается наиболее распространенной, как описано Moaddab et al.(2016г.), которые сообщили о распространенности 68: 153 (44%);
(2) пупочная вена впадает прямо в нижнюю полую вену, это второй по частоте вариант;
(3) пупочная вена впадает прямо в верхнюю полую вену;
(4) пупочная вена впадает в левую, правую или внутреннюю подвздошную вену. Связь с подвздошной веной была впервые описана в 1996 году (Moore et al.);
(5) пупочная вена впадает прямо в почечную вену;
(6) пупочная вена впадает прямо в правый желудочек.
Внутрипеченочный пупочный венозный шунт является другим возможным вариантом. В этом случае пупочная вена соединяется с портальным синусом без ВП.
Актуальность диагностики АВП стала еще более актуальной сейчас, когда оценка кровотока в ВП систематически проводится в первом триместре по программе скрининга на анеуплоидии и стала частью повседневной клинической практики. Раньше АВП было легче не замечать.
Цель настоящего исследования состояла в том, чтобы проанализировать опубликованную литературу, касающуюся постнатального исхода у плодов с АВП в тех случаях, когда он связан с пороками развития плода, чтобы обсудить лучшие варианты лечения для пар, столкнувшихся с этой аномалией. Авторы данной публикации провели систематический обзор литературы за последние 25 лет.
Настоящее исследование включало в общей сложности 410 случаев АВП: 70 из них были изолированными аномалиями, 269 были связаны с другими пороками развития плода, в то время как 71 случай был связан с аномальными ультразвуковыми маркерами анеуплоидий и / или пороками развития плода. Вполне возможно, что количество опубликованных случаев с изолированным АВП может быть занижено по сравнению со случаями, связанными с пороками развития плода. С одной стороны, потому что они могут быть пропущены, т.к. систематическая оценка ВП не всегда выполняется, а с другой стороны, потому что такие случаи, без связи с пороками развития или другими заболеваниями, с меньшей вероятностью будут опубликованы.
Что касается времени постановки диагноза, было обнаружено, что самый низкий процент случаев был диагностирован в первом триместре (11,2%), в то время как большинство случаев было диагностировано во втором триместре (33,5%). Илиеску и соавт.(Iliescu et al. 2014г.) доказали способность раннего УЗ-сканирования в течение первого триместра точно определять АВП. Основным выводом их исследования было то, что все случаи АВП, кроме одного, были обнаружены во время УЗИ в первом триместре и подтверждены в последующем. Это свидетельствует о необходимости тщательной и эффективной оценки ВП на ранних сроках беременности, поскольку выявление АВП возможно и может оказать влияние на последующее наблюдение и уход, необходимые во время беременности.
Gembruch et al. (1998г.) впервые описали два случая внутрипеченочного шунта, которые были диагностированы пренатально. В другом исследовании было зарегистрировано 19 плодов с АВП и внутрипеченочным шунтом и только четыре с внепеченочным. Авторы объяснили высокую долю внутрипеченочного шунта различными сонографическими методами, необходимыми для диагностики. Внепеченочный шунт может быть диагностирован по аномальному ходу внутрибрюшной пупочной вены при сонографии в серой шкале, в то время как внутрипеченочный требует картирования цветового потока портальной циркуляции плода в различных плоскостях сканирования.
Кроме того, Берг и соавт.(Berg et al. 2006) отмечают, что, хотя внепеченочный шунт встречается гораздо реже, его диагностика легче, в то время как внутрипеченочный шунт может встречаться чаще, но данный диагноз часто пропускается. В данном исследовании: внепеченочный шунт встречался в 60,8% случаев в отличие от внутрипеченочного шунта, который составлял 39,2% случаев.
Оценка кровотока в ВП в настоящее время является неотъемлемой частью скрининга в первом триместре, поскольку аномальный кровоток в этом сосуде связан с повышенным риском хромосомных аномалий, пороков сердца и неблагоприятных перинатальных исходов как при одиночной, так и при двойной беременности. АВП также связан с врожденными аномалиями сердца, мочеполовой системы и / или желудочно-кишечного тракта с хромосомными нарушениями или без них. Wiechec et al.(2016г.) проанализировали как аномальный поток в ВП, так и АВП и его связь с маркерами анеуплоидий и аномалий плода в популяции 5810 одиночных беременностей. В данном исследовании описана более высокая распространенность сердечных и экстракардиальных аномалий в случаях аномального потока в ВП и АВП по сравнению с нормальным потоком в ВП.
Хотя пороки развития, обнаруженные в данном исследовании, имели связь с АВП, они не являются специфичными для АВП. Желудочно-кишечные пороки развития включали, среди прочего, трахеопищеводный свищ, атрезию трахеи, атрезию пищевода, атрезию двенадцатиперстной кишки, атрезию анального канала, неперфорированный анус и мальротацию кишечника. Сердечно-сосудистые мальформации включали простые дефекты межпредсердной перегородки, дефекты межжелудочковой перегородки, гипертрофическую кардиомиопатию, аномалию Эбштейна или более сложные пороки развития сердца, такие как двойное отхождение магистральных сосудов от правого желудочка, синдром гипоплазии левых отделов сердца и транспозиция магистральных артерий. Наиболее часто ассоциированные аномалии мочеполового тракта включали пиелоэктазию, гидронефроз и почечный агенез, а также микропенис, крипторхизм, отсутствие мочевого пузыря и неоднозначные гениталии. Пороки костно-мышечной системы включали аномалии лица, аномалии конечностей, деформации позвоночника и гемивертебру. Пороки нервной системы, включали 16 случаев с пороками развития головного мозга, такими как агенезия червя мозжечка, агенезия мозолистого тела, мальформация Денди-Уокера и микроцефалия.
АВП также ассоциируется с синдромальными заболеваниями, такими как синдромы Тернера или Нунан.
Если АВП связан с другими аномалиями или если венозный шунт является внепеченочным, вероятность более плохого исхода намного выше, в отличие от тех случаев, когда он изолирован или представлен внутрипеченочным вариантом. В данном исследовании авторам удалось увидеть тенденцию к ухудшению исхода, когда пороки развития включали как пороки развития сердца, так и внесердечные пороки, с большей долей не выживших (70,6%) по сравнению с выжившими (29,4%).
Плод с АВП может иметь уязвимость, при возникновении гипоксии, в том числе АВП может быть основной причиной гипоксии плода, так как обструкция венозного возврата плаценты может привести к её отеку и нарушению газообмена. Этот отек снижает перенос белков через плаценту, что, в свою очередь, может способствовать снижению уровня белка в плазме плода, что является одной из причин развития водянки плода. Важно подчеркнуть, что роль ВП актуальна именно на ранних сроках беременности, так как в экспериментальном исследовании на животных у эмбрионов ягнят было продемонстрировано, что обструкция ВП на поздних сроках беременности не влияет на доставку кислорода эмбриону.
Венозный отток из пуповины с обходом печени часто ассоциируется с сердечной недостаточностью плода, что обычно не встречается при внутрипеченочном варианте. Тем не менее, данный триггер еще не полностью изучен. Предполагается, что вероятным механизмом, вызывающим сердечную недостаточность, может быть повышенная преднагрузка на сердце, усиление работы сердца и прогрессирующая декомпенсация сердечной деятельности.
Прямое шунтирование пуповинной крови в сердце может привести к высокому центральному венозному давлению. Это повышение центрального венозного давления, скорее всего, связано с перегрузкой сердца объемом вследствие потери механизма регуляции — ВП. Эта хроническая перегрузка объемом может привести к усилению нагрузки на миокард плода с высоким риском сердечной недостаточности, водянки плода. Водянка плода была одним из наиболее распространенных пренатальных результатов в данном исследовании. Также был обнаружен высокий процент случаев отека, ограниченного только одним отделом тела, таким как плевральная и перикардиальная полости или подкожная клетчатка.
В данном исследовании самой распространенной пренатальной находкой была кардиомегалия. Кардиомегалия и полигидрамнион(*многоводие) могут появляться уже в середине беременности и обычно становятся более тяжелыми к началу третьего триместра. Кардиомегалия может быть одним из первых результатов ультразвуковой оценки плода, пораженного АВП, и, таким образом, быть важным маркером, который может вызвать подозрение на АВП.
*Также в публикации присутствуют эхограммы с АВП.
*комментарии редактора