Что это такое
Плацента представляет собой уникальный орган. Он появляется только при беременности и исчезает после рождения ребенка. Задача плаценты — обеспечить малышу питание, доставку всех необходимых для его нормального роста и развития веществ, витаминов, кислорода. Одновременно с этим плацента помогает выводить в материнский организм продукты метаболизма крохи.
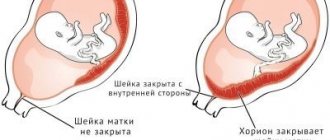
Предлежание плаценты — это понятие, которое обозначает место расположения этого временного и очень нужного органа в полости матки. Предлежание всегда является патологией, ведь сам термин имеет значение нахождения плаценты на пути, по которому нужно будет при родах проходить ребенку.
В норме – место прикрепления плаценты должно быть таким, чтобы малышу «детское место» не мешало родиться на свет. Если речь идет о предлежании, это означает, что плацента расположилась низко, частично или полностью перекрыла выход в малый таз.
Низкая плацентация встречается достаточно часто на ранних сроках беременности. До 20 недели беременности частичное или краевое предлежание регистрируется примерно у 10% беременных. Но у плаценты есть свойство подниматься выше шеечной области следом за растущими вместе с плодом стенками матки. Поэтому к 30 неделе беременности предлежание имеется только у 3% беременных, а к 40 неделе — всего у 0,5-1% будущих мам. Процесс подъема плаценты выше называется миграцией.
Формируется плацента окончательно лишь к 10-12 неделе беременности. До этого место «врастания» плодного яйца в эндометрий называется хорионом. Предлежание бывает трех видов.
- Полное — внутренний зев полностью перекрыт плацентой. Это очень опасное угрожающее состояние, при котором невозможны самостоятельные роды и велика вероятность гибели плода или матери в результате спонтанного массированного кровотечения.
- Неполное — плацента закрывает внутренний зев шейки матки частично. Самостоятельные естественные роды, в большинстве случаев, также невозможны, опасность для малыша и мамы велика.
- Низкое или нижнее — плацента расположена выше входа в цервикальный канал, но расстояние от него до «детского места» не превышает 7 сантиметров. Внутренний зев не закрыт плацентой. Если же «детское место» расположено слишком низко и затрагивает край зева, предлежание называют краевым.
Естественные роды при таком предлежании плаценты вполне возможны, правда, они потребуют от врачей особого внимания, а от беременных — предельной осторожности в процессе вынашивания плода.
Определить тип и степень предлежания врачи могут посредством ультразвукового сканирования. При каждом плановом УЗИ плаценте уделяется пристальное внимание. Определяется ее локализация по передней или задней стенке матки, а также измеряется расстояние от внутреннего зева (входа в цервикальный канал) до края «детского места».
Если оно составляет не менее 3 сантиметров, ставят диагноз «низкая плацентация» или «первая степень предлежания плаценты».
Нужно заметить, что нижнее предлежание — наиболее безопасное из всех трех видов предлежаний. Прогнозы врачей при нем более благоприятные, но и вариантом нормы такое расположение «детского места», конечно, не является. Определенные опасности и риски существуют.
Диагностика
Низкая плацентация выявляется при проведении УЗИ. Во время исследования доктор оценивает несколько параметров:
- Расстояние от края плаценты до внутреннего зева матки.
- Состояние плаценты, ее толщина, наличие кальцинатов.
- Соответствие степени зрелости плаценты сроку беременности.
- Состояние ворсин хориона в эндометрии.
Ультразвуковое исследование проводится в динамике на сроке 18-21 и 32-34 недели, а также перед родами. При развитии кровотечения УЗИ выполняется для оценки состояния плаценты и исключения ее отслойки.
Причины низкой плацентации
По большому счету, практически невозможно хоть как-то повлиять на место формирования плаценты. Она появится там, где удастся закрепиться плодному яйцу в момент имплантации.
Имплантируется оплодотворенная яйцеклетка в полость матки примерно на 8-9 сутки после оплодотворения, с этого момента формируется хорион, который впоследствии и становится плацентой. Определить, куда именно «приплывет» плодное яйцо, никак нельзя. Но существуют факторы риска, которые повышают вероятность того, что бластоциста закрепится слишком низко.
В первую очередь, к таким факторам относятся патологии строения матки, заболевания репродуктивной системы женщины, последствия хирургических вмешательств.
Так, у женщин, страдающих воспалительными процессами эндометрия, перенесших аборты или иные выскабливания, имеющих в анамнезе кесарево сечение, шансы на низкую плацентацию при последующей беременности — выше. Такие причины называют маточными или внутриматочными. К ним можно отнести:
- эндометриоз;
- проведенные на матке операции — (аборты, удаление миомы, диагностическое выскабливание, кесарево сечение);
- осложненные прежние роды;
- миома матки;
- недоразвитие и неправильное врожденное строение тела матки;
- несостоятельность шейки матки (истмико-цервикальная недостаточность);
- беременность несколькими плодами одновременно.
Причиной закрепления плодного яйца в нижней части матки может быть и ферментная недостаточность самих плодных оболочек. Такие причины развития низкой плаценты называют плодными. К ним относятся:
- гормональные нарушения у женщины;
- воспалительные заболевания придатков, маточных труб, яичников.
При повторной беременности низкое расположение плаценты более вероятно, чем при первой беременности. Чем больше рожает женщина, тем выше вероятность развития нижней плацентации с каждой последующей беременностью.
Считается, что к группе риска относятся и женщины с лишним весом, и женщины, которые так и не смогли бросить курить с наступлением беременности. Если в предыдущую беременность плацента была расположена низко, с большой вероятностью, по словам специалистов, «детское место» будет расположено внизу и в последующую беременность. К тому же, есть определенная генетическая зависимость — женщина может унаследовать склонность к нижней плацентации от собственной матери.
Низкая плацентация при беременности на 20-21 неделе
Плацента связывает между собой маму и ребенка, обеспечивая последнего питанием и кислородом. Если беременность протекает нормально, она находится на задней или же передней стенке матки, но бывают исключения при ее расположении.
Причины низкой плацентации при беременности на 20 неделе
Иногда встречаются отклонения в месте расположения плаценты в полости матки, определяют ее расположение с помощью УЗИ. При этом выясняется, что она расположена в нижнем отделе матки и, в некоторых случаях, способна перекрыть внутренний зев.
Причины возникновения этого явления при беременности могут быть следующие:
- Многоплодная беременность.
- Проблемы с маткой, например, такие как недоразвитие данного органа.
- Последствия абортов или каких-либо инфекционных заболеваний.
- Также влияет и возраст пациентки – риск такой патологии увеличивается после 35 лет.
Чаще всего, такая патология может возникать у тех женщин, у которых беременность уже не первая, например, их было уже две и более, также есть риск низкого расположения плаценты при эндометрите и наличия рубцов кесарева сечения.
Точной причины возникновения данной патологии у беременных до сих пор не выявлено, но можно с полной уверенности отметить, что низкая плацента может привести к целому ряду осложнений, вплоть до прерывания беременности.
Женщин с такой патологией врачи ставят на особый контроль и, в некоторых случаях, кладут в стационар для постоянного наблюдения. Но, не стоит паниковать будущей маме, если данная патология выявлена на 20 неделе, как правило, в связи с ростом плода, ее прикрепление поднимается, и, до момента родов, она должна расположиться на нормальном уровне.
Чем грозит низкая плацентация при беременности (видео)
Теперь понятно, чем опасна данная ситуация и такое положение плаценты, почему матка опустилась, какой есть тип плаценты (например, экстрахориальный), что значит, высокая плацента и что нужно сделать, чтобы она пришла в норму.
Источник: https://mamafm.ru/beremennost/bolezni/nizkaya-platsentatsiya-pri-beremennosti
Диагностика и симптомы
На низкое предлежание плаценты могут указывать кровянистые выделения на любом сроке беременности. Врача могут смутить повышенные значения высоты стояния дна матки, которые опережают реальный срок беременности, а также неправильное расположение плода в маточной полости — тазовое или поперечное предлежание малыша часто сопровождается низкой плацентацией.
Кровянистые выделения из половых путей при нижнем предлежании плаценты обычно впервые появляются после 12-13 недели беременности. Они могут быть более или менее обильными. Часто они продолжаются до самых родов.
Но наиболее распространены кровотечения в последнем триместре беременности, когда стенки матки оказываются растянутыми настолько, что происходят частичные микроотслойки «детского места» от маточного эндометрия.
У трети беременных с низкой плацентацией такие кровотечения наблюдаются после 35 недели беременности. У шести из десяти женщин проявляется довольно сильное кровотечение в родах. Спровоцировать кровотечение у беременных с низким положением плаценты может даже неосторожный сильный кашель, смех, секс, запоры, физические нагрузки и сильный стресс. Любое напряжение маточной мускулатуры опасно небольшой отслойкой и обнажением кровеносных сосудов.
Клиническая картина
О том, что у женщины есть плацента, вросшая в рубец на матке, могут понять только в родах, когда не происходит самостоятельного выхода последа. Из половых путей видна пуповина, но само «детское место» не появляется. Об этом говорят следующие специфические признаки:
- Кюстнера-Чукалова – надавливая над лоном, пуповина втягивается обратно.
- Альфельда – зажим, наложенный на пуповину, не опускается.
- Клейна – при натуживании пуповина не выходит из половой щели.
- Штрассмана – рукой, охватившей пуповину, чувствуется пульсация крови, возникающая при поколачивании по матке.
Кроме того, отсутствует признак Шредера: изменение контуров матки, ее уплотнение и удлинение тела, отклонение дна вправо. Но самым важным и опасным симптомом вращения плаценты является кровотечение в третьем периоде родов. Поскольку в некоторых местах ворсины не внедряются так глубоко, то определенные участки все же отделились. А через зияющие сосуды начинает выходить материнская кровь. И ситуация может быть очень опасной, поскольку при отсутствии адекватной коррекции развиваются осложнения в виде геморрагического шока и ДВС-синдрома.
Опасность и риски
Чем грозит низкое плацентарное расположение, догадаться не трудно. На ранних сроках это опасно угрозой самопроизвольного выкидыша, а на более солидном сроке гестации — угрозой преждевременных родов. У женщин с такой проблемой в конце второго и третьем триместрах нередко развивается гестоз, который лишь усиливает риски неблагоприятного исхода. У половины беременных наблюдается железодефицитная анемия.
Если плацента на ранних сроках сформировалась и прикреплена низко, то вероятность, что ребенок примет неправильное положение в полости матки, повышается на 50%. Ребенок инстинктивно будет выбирать такое положение, при котором его головка не будет соприкасаться с чем-либо, в том числе и с плацентой.
Малыш с большой долей вероятности примет не головное, а тазовое предлежание, что сильно затруднит процесс родов или вообще будет являться показанием для проведения кесарева сечения.
Для малыша низко расположенная плацента является фактором риска по вероятности развития гипоксии. Длительное хроническое кислородное голодание может вызвать гибель малютки, необратимые изменения в структурах его головного мозга.
Также плацентарная недостаточность, которая развивается, если «детское место» опущено, может привести к задержке развития плода. Нижний отдел матки хуже снабжается кровью, чем тело и дно матки, именно поэтому малыш будет получать меньше необходимых ему полезных веществ.
Аномальное расположение питающего малыша органа опасно. Если плацента прикреплена низко, женщина в любой момент может столкнуться с кровотечением, которое может иметь очень печальные последствия.
Причины отслойки плаценты
Бывают случаи, когда плацента повреждается и начинается отслойка плаценты тогда ее функции нарушаются. Повреждать плаценту могут инфекции (хламидиоз во время беременности, уреаплазмы, анаэробы при баквагинозе и др.), различные интоксикации, в том числе никотин, антитела при резус-конфликте. Хуже функционирует плацента при гипертонической болезни, сахарном диабете, вегетососудистой дистонии, так как для этих заболеваний характерен спазм сосудов. Поврежденная плацента при беременности не может выполнять свои функции.
- Из-за этого плод начинает получать меньше кислорода. Развивается хроническая внутриутробная гипоксия плода. Если будущий малыш серьезно ограничен в кислороде и питании, то его рост замедляется, и это состояние называется «синдром задержки развития плода». Если вовремя не скорректировать такие нарушения, то последствия могут быть трагическими. В родах нехватка кислорода порой усугубляется, и врач может принять решение делать операцию кесарево сечение, чтобы спасти ребенка, также можно прибегнуть к гипербарической оксигенации, но в случае если не все настолько серьезно.
- Поврежденная плацента вырабатывает меньше гормонов, расслабляющих матку. Из-за этого может возникнуть угроза прерывания беременности.
- В плаценте, испытывающей голодание, начинают вырабатываться особые вещества, которые запускают развитие гестоза. При этом заболевании возникают отеки рук при беременности и ног, появляется белок в моче и повышается артериальное давление, а также могут быть и более серьезные осложнения.
Для профилактики плацентарных нарушений в женских консультациях в течение беременности назначают несколько курсов метаболической терапии, включающей в себя витамины и вещества, улучшающие плодово-плацентарный кровоток, например курантил. Эти препараты помогают плаценте лучше выполнять свои функции, а значит — предупреждают развитие разнообразных осложнений.
Функции плаценты
Состояние плаценты при беременности можно оценить по данным второго (в 20-24 недели) и третьего (в 32-34 недели) скрининга УЗИ. На этих сроках можно выявить структурные изменения: кальцинаты, кисты, преждевременное старение плаценты, ее отек (плацентомегалию). Кальцинаты в плаценте появляются вовсе не от избытка кальция, как многие думают. Просто под действием повреждающих факторов происходит отмирание маленьких участков плаценты, а потом в месте повреждения откладываются соли кальция. Если мы видим по УЗИ подобные изменения, то обычно ставим диагноз «фетоплацентарная недостаточность».
На третьем скрининге можно также выявить отставание размеров плода от нормы, что порой свидетельствует о синдроме задержки его развития. Правда, если и вы, и ваш муж отличаетесь хрупким телосложением, то отставание в 1-2 недели можно считать допустимым. Если вместе с изменениями в плаценте по УЗИ выявили также гиперэхогенный кишечник у плода, взвесь в околоплодных водах, много- или маловодие, значит, можно говорить о наличии внутриутробной инфекции, которая и стала причиной поражения плаценты. Впрочем, наличие структурных изменений в плаценте еще не говорит о том, что она не выполняет свои функции. Чтобы проверить плацентарный кровоток, необходимо сделать допплерографию. Это исследование выполняется на аппарате УЗИ. И влияние УЗИ на беременность никак не влияет негативно, не стоит этого бояться. С его помощью можно увидеть кровоток в маточных артериях и артерии пуповины. При подозрении на внутриутробную гипоксию плода можно посмотреть и кровоток в его средней мозговой артерии. Косвенно о нарушении функции плаценты говорит и состояние плода, которое оценивают с помощью кардиотокографии ктг при беременности.
Метод основан на записи сердцебиений плода в течение 10 минут. Существуют специальные приборы, которые делают компьютерную обработку результатов по особым критериям. Если такой прибор выдает заключение, что критерии Доуза — Редмана соблюдены к 10-12-й минуте, то все в порядке. Если же они не соблюдены в течение часа, то у плода — нехватка кислорода. Правда, такие приборы есть не во всех больницах. В некоторых крупных клиниках для исследования функции плаценты также определяют уровень гормонов, которые она вырабатывает. Если врач нашел у вас нарушения функции плаценты и предлагает стационарное лечение — не пренебрегайте его рекомендациями, они позволят избежать осложнений в дальнейшем течении беременности.
Низкое предлежание плаценты при беременности
Низкая плацентация при беременности – серьезное осложнение, требующее постоянного наблюдения за женщиной и оказания неотложной помощи при необходимости.
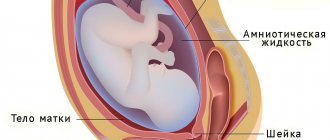
Плацента – временный орган, формирующийся ко второй неделе беременности, сплетенный из сосудов матери и плода. Он крепится к стенке матки, растет, развивается и достигает зрелости. Функции органа:
- насыщение крови ребенка кислородом и выведение углекислого газа;
- доставление к плоду питательных компонентов и удаление отходов жизнедеятельности;
- синтез гормонов, необходимых для нормального развития беременности и подготавливающих женскую грудь к выработке молока;
- иммунная защита малыша в утробе.
Нормой считается прикрепление плаценты к задней или боковой стенке матки. Но если она располагается слишком низко – могут начаться проблемы.
Низкое предлежание плаценты – это аномалия течения беременности. Она характеризуется креплением в нижней части матки, что закрывает полностью либо немного внутренний зев. Значит, возможны осложнения во время вынашивания ребенка и родов.
Схематичное изображение проблемы
Состояние часто проходит самопроизвольно, когда верхние отделы матки смещаются. Это явление называется миграцией плаценты. Но в целом, риск гибели плода довольно высок: от 7 до 25%.
Причиной смерти малыша может стать острая гипоксия из-за недостаточного плацентарного кровоснабжения или преждевременные роды.
Данная патология опасна и для беременной. Кровотечение, возникающее при предлежании плаценты, вызывает смерть у 1-3% женщин.
Точное место крепления позволяет узнать УЗИ в 3 триместре. В норме расположение органа располагается на расстоянии 5 и более сантиметров от внутреннего зева матки.
Большинство причин низкой плацентации обусловлено болезнями и состояниями, имевшими место до беременности.
Из-за чего возникает отклонение:
- воспалительные и инфекционные процессы в половых органах;
- повреждения слизистой оболочки матки;
- выкидыши или аборты в прошлом;
- гинекологические вмешательства;
- многоплодная беременность. Женщины с двойней или тройней автоматически попадают в группу риска;
- роды путем кесарева сечения;
- миома, эндометрит и прочие заболевание матки;
- курение, чрезмерное употребление алкоголя;
- много родов;
- аномалии строения и развития, работы матки;
- возраст женщины старше 35 лет.
Самая распространенная причина низкого предлежания – выскабливание матки в прошлом. Процедура повреждает слизистую оболочку, что мешает плодному яйцу прикрепиться в верхнем отделе органа.
Обратитесь к врачу
Коварность отклонения в том, что оно практически себя не проявляет. Симптомы появляются уже на запущенной стадии, когда в организме проходят необратимые процессы, например, отслоение. Эти признаки:
- тяжесть в нижней части живота, тянущие боли;
- кровянистые выделения. При их появлении нужно вызывать скорую помощь;
- смерть плода в утробе либо его чрезмерная активность, обусловленная гипоксией – нехваткой кислорода;
- сильный токсикоз – им мучаются 30% женщин с этим диагнозом;
- примерно в половине случаев патологии на УЗИ обнаруживается тазовое предлежание плода.
Сама беременная заподозрить у себя аномалию не может, пока не проявится яркая симптоматика. Состояние просматривается на плановых УЗИ. Исследование позволяет не только выявить проблему, но определить ее степень и тяжесть.
Виды низкого предлежания в зависимости от локализации плаценты:
- заднее. Такое расположение органа – наиболее благополучный вариант. В большинстве случаев на поздних сроках детское место передвигается вверх, освобождая родовые пути. Беременность протекает относительно комфортно;
- переднее. В этом случае нужно подготовиться к трудностям. Если малыш крупный и активный, он будет давить на плаценту. Это вызовет проблемы с пуповиной, риск обвития и пережатия. Такое предлежание редко меняется к родам, а значит, родовые пути не будут свободными;
- полное или частичное, когда орган заслоняет зев матки. Отклонение требует большой осторожности. Важно перед родами обговорить все детали с врачом и подготовиться, что рожать придется путем кесарева сечения.
Причины приращения плаценты
Повышенная прочность связи между стенкой матки и плацентой, равно как и неравномерно прочная связь между ними, наблюдается, когда плацента целиком или частично располагается на стенке матки, измененной воспалительным процессом (метро-эндометрит), рубцом (послеоперационный, после слишком энергично произведенного ранее выскабливания слизистой оболочки матки), новообразованием (подслизистый узел фибромиомы) или пороком развития матки (расположение плаценты на перегородке двурогой матки). То же может наблюдаться и при заболеваниях роженицы, способствующих развитию в плаценте дегенеративных процессов: хронические нефриты, тяжелые формы токсикозов беременности, хронические инфекции при длительном их течении, значительное перенашивание беременности и др.
В таких случаях наблюдаются изменения и в самой плаценте, обычно имеющие гнездный характер. Но эти изменения могут охватить и всю плаценту. В подобных случаях плацента бывает увеличена в размерах и утолщена или, наоборот, истончена (кожистая плацента), имеет добавочные дольки, плацентарные площадки которых могут находиться в отдалении от основной.
Наконец, связь плаценты с маткой может быть чрезмерно прочной, если ворсинки, вросшие в компактный слой отпадающей оболочки, целиком его проросли или даже вышли за его пределы и проникли в мышечный слой матки. В таких случаях чрезмерно разросшиеся ворсинки могут проникнуть вплоть до покрывающей матку серозной оболочки. Такое врастание происходит вследствие повышения протеолитической способности хориона при отсутствии противодействия этому со стороны организма матери.
Если ворсинки хориона не выходят за пределы спонгиозного слоя отпадающей оболочки, говорят об относительном приращении плаценты (placenta adhaerens). В случае же их проникновения и в мышечный слой говорят обистиннном приращении, (врастании) плаценты или плотном ее прикреплении (placenta accreta s. increta).
Такая патологически прочная связь может распространяться на всю материнскую поверхность плаценты или только на поверхности отдельных ее долек .
Истинное приращение плаценты является крайне тяжелым, но редким осложнением родов: наблюдается оно один раз на 10 000 родов.
Частота приращения плаценты возросла с 1/30 000 в 1950-х годах до 1/500-2000 в 1980-х и 90-х. Риск у женщин, перенесших предлежание плаценты, возрастает на 10-25%, если у них было одно кесарево сечение, и на 50-67%, если у них было >четырех кесаревых сечений.
Другие факторы включают:
- Возраст матери >35 лет.
- Множественные роды в анамнезе.
- Подслизистая миома матки, в Курение.
- Патология матки, например, синдром Ашермана.
Что делать
- анализ симптомов: выделений, болей в животе;
- ультразвуковое исследование – главный вид диагностики, безопасный и информативный. Проводится в 12, 19-20 и 30 недель;
- бимануальный осмотр влагалища (при условии отсутствия кровотечений).
После подтверждения диагноза «низкое предлежание плаценты» врач назначает лечение и дает рекомендации для исправления ситуации. При желании и грамотных действиях расположение органа можно изменить.
Если беременность протекает нормально, а срок не достиг 35 недель, лечение консервативное. Показан строгий постельный режим, наблюдение за плодом и интенсивностью кровотечений. Запрещены любые нагрузки, половые контакты.
Рекомендуются регулярные обследования
Медикаментов, приподнимающих плаценту, нет. Назначают лекарства, помогающие улучшить состояние беременной и поспособствовать миграции детского места. Это:
- токолитики, спазмолитики – стимулируют растяжение нижних частей матки;
- средства, снижающие тонус миометрия;
- железосодержащие препараты – назначаются женщинам с кровотечениями для предотвращения железодефицитной анемии;
- медикаменты, активизирующие плацентарное кровообращение – чтобы избежать развитие гипоксии у плода;
- магнезия, глюкоза внутривенно, витамины.
Как такое состояние влияет на беременность
Часто детское место крепится по задней стенке матки. Нормой считают ее прикрепление ко дну (вверху). Но иногда она крепится к передней стенке. Если ее расположение очень низкое, менее чем 6 см от края выхода из матки, это чревато последствиями. После 23–27 недели ребенок начинает двигаться, а после 31 – шевеления становятся активнее. В этот период он может повредить плацентарный орган или пуповину, особенно при тазовом предлежании.
Второй минус данной особенности заключается в плохом снабжении кровью нижней части матки, что плоду грозит нехваткой кислорода.
Если в 18 – 19 недель низкая плацентация зафиксирована по задней стенке, то плацентарный орган к концу срока в большинстве случаев мигрирует выше. А при переднем креплении может все быть наоборот, поскольку миграция направлена в противоположную сторону.
Еще одна опасность — экстрахориальный тип плацентации, где плацента смещена к центру, создавая своеобразную полку. Такое расположение требует пристального наблюдения за беременной на протяжении всего срока вынашивания малыша.
Чем опасна
Последствия могут быть плачевными
Низкое предлежание плаценты при беременности – состояние, опасное и для женщины, и для плода. Среди неприятных последствий:
- ребенок может повредить плаценту при активных движениях. Особенно это актуально для поздних сроков, когда крупный малыш давит на орган и способен зацепить оболочку плаценты;
- при низкой плацентации шейка не интенсивно снабжается кровью, что чревато развитием гипоксии плода;
- аномалия грозит осложнениями в родах, так как детское место препятствует выходу малыша из утробы;
- недостаточное плацентарное кровообращение может вызвать повышенную активность плода, что чревато перевитиями и пережатиями пуповиной;
- отслоение плаценты – опасное состояние, которое влечет гибель плода, а иногда и женщины. При осложнении начинает болеть живот, появляется кровотечение;
- у беременных с таким диагнозом часто наблюдается пониженное артериальное давление, развивается поздний гестоз.
При низком предлежании кровоснабжение в нижней части матки ухудшается. Следовательно, питание плода полезными компонентами происходит неполноценно. Это повышает риски задержек внутриутробного развития и гипоксии.
Если диагностируют плацентарную недостаточность и ухудшение кровотока, назначается поддерживающая терапия, восполняющая нехватку у плода полезных веществ.
Вот чем грозит низкая плацентация. Ребенок из-за аномалии может пострадать на любом сроке беременности. Обезопасить его и себя от осложнений помогут осторожность и точное следование рекомендациям врача.
Патологии органа
Плацента, как и любой другой орган, подвергается риску развития патологий под воздействием внешних факторов. Ее патологическое состояние в большинстве случаев может спровоцировать угрозу для нормального внутриутробного развития плода. Патология плаценты пагубно сказывается на росте и развитии плода, угрожает необратимыми последствиями в будущем. Поскольку основная функция плаценты заключается в защите малыша и обеспечении его полезными веществами вплоть до появления на свет, дисфункция органа является серьезным поводом для беспокойства.
Беременной не стоит пренебрегать плановыми осмотрами, анализами и УЗИ. Большинство проблем, связанных с функционированием плаценты, устраняется с помощью медикаментозной терапии при условии своевременного обращения к специалисту. Пациентке в положении следует быть очень внимательной к изменениям в состоянии здоровья. Болезненные ощущения, локализующиеся в нижней части брюшной полости, кровянистые выделения, общая слабость, тахикардия, тошнота и озноб должны стать поводом для немедленного обращения к врачу. К числу распространенных патологий плаценты относятся:
- отслоение плаценты, угроза выкидыша;
- внутриплацентарные нарушения кровотока, тромбообразование;
- аномалии строения органа;
- воспалительные процессы;
- прорастание в стенку матки;
- уплотнение плацентарных стенок;
- новообразования плаценты;
- инфаркт плаценты;
- неправильное размещение возле зева матки.
Для устранения проблем с плацентарными отклонениями врачу необходимо выявить причину их появления
Что же провоцирует патологические отклонения этого жизненно важного для ребенка органа? Все вышеописанные патологии возникают вследствие:
- сильного токсикоза;
- сахарного диабета, атеросклероза, хронических соматических болезней в анамнезе;
- гестоза в III триместре;
- различных инфекций (грипп, токсоплазмоз, прочее);
- конфликта между резусами мамы и малыша;
- железодефицитной анемии;
- возраста беременной женщины старше 35 лет;
- абортов в анамнезе;
- нервной утомляемости, стресса;
- вредных привычек, скудного рациона;
- большого набора веса либо анорексии;
- врожденных аномалий плода.
Беременность — удивительное время в жизни женщины. В ее организме появляется и растет новая жизнь — по сравнению с этим чудом то, что в момент беременности у нее появляются новые органы тела, уже не кажется особенно странным. И главный из этих органов — плацента.
Малыш полностью зависит от состояния плаценты матери: она его единственный источник питания и дыхания.
Когда поднимется
- 1 триместр. Первое плановое УЗИ проводится в 12-13 недель, тогда же и обнаруживается аномалия. Волноваться в этом периоде не стоит, так как в 70% случаев плацента поднимается к 20-21 неделе;
- 2 триместр. К сроку двадцать недель плацентарное кровообращение налаживается, но при низком предлежании оно нарушается, особенно если плод крупный и давит сверху на орган. В этом случае гинеколог кладет беременную на стационар со строгим соблюдением постельного режима и медикаментозной терапией. Обычно к 22-23 неделе детское место поднимается вверх. Если ситуация не меняется, врач дает женщине рекомендации относительно образа жизни и продолжает пытаться исправить положение;
- 3 триместр. Преимущественно к 32-34,5 неделе плацента смещается вверх под давлением растущей матки. Тогда проблема отпадает. Если во время беременности она не стала на место, на 36 неделе решается вопрос о кесаревом сечении. Особенно это важно при полном предлежании.
Причиной могло стать выскабливание матки
В зависимости от триместра и характера расположения плаценты предпринимаются разные действия для исправления аномалии. Женщине важно набраться терпения и не паниковать.
В большинстве случаев плацента к концу беременности поднимается. Если этого не произошло, но женщина и малыш чувствуют себя хорошо, проводят кесарево сечение.
Что происходит с плацентой в 3 периоде родов
При нормальных родах после появления ребенка схватки не прекращаются. Матка округляется, становится меньше. Плацента (детское место) такими свойствами не обладает, поэтому запускаются механизмы ее отделения. Между ней и стенкой матки скапливается кровь, которая и заканчивает этот процесс. В другом варианте, отделение может происходить от края к центру.
Для оценки состояния женщины ориентируются на внешние признаки отслойки плодного места:
- Матка поднимается выше пупка.
- Постепенно удлиняется наружный конец пуповины.
- Отделившееся детское место образует выпячивание над симфизом.
- Если роженица натужится, конец пуповины удлинится и обратно не втянется.
- При надавливании на живот пуповина не укорачивается.
Сочетание нескольких из этих симптомов указывает на отделение. Если в течение 30 минут этого не произошло, то подозревают приращение плаценты к матке.
Что нельзя делать
Беременным при низкой плацентации необходимо постоянно наблюдаться у врача. Если в точности выполнять его рекомендации, все будет хорошо. А чего делать не следует:
- волноваться. Современная медицина успешно ведет беременных с низким креплением плаценты. В 90% случаев женщина рожает здорового малыша. Причем, 60% родов проводятся естественным путем, и лишь 40 – с помощью кесарева сечения;
- иметь половые контакты. Секс на любом сроке может повредить орган и привести к отслоению. Это относится только к женщинам с низким предлежанием плаценты;
- заниматься спортом, делать упражнения на пресс, поднимать тяжести, много ходить. Решите, что важнее, активный образ жизни или здоровье ребенка;
- делать спринцевания и любые другие влагалищные манипуляция, чтобы не навредить беременности;
- переживать, нервничать, раздражаться. Это приведет к нездоровой эмоциональной атмосфере и усугубит состояние. Развейте стрессоустойчивость;
- ездить в общественном транспорте, посещать места с большим скоплением людей. Там могут толкнуть, что вызовет еще большее опущение органа;
- игнорировать рекомендации врача, не ложиться на сохранение, когда это необходимо.
Вы должны набраться терпения
Низкая плацентация – это не болезнь, а особое состояние. Ситуация требует в первую очередь не лечения, а коррекции. Многое зависит от настроя беременной, ее действий, насколько точно они соответствуют советам медиков.
Избежать аномалии помогут профилактические меры. К ним относятся:
- предупреждение инфекционных и воспалительных заболеваний, их своевременное лечение;
- ведение здорового образа жизни: правильное питание, соблюдение режима работы и отдыха, не злоупотребление алкоголем и табаком;
- предохранение от нежелательной беременности, чтобы анамнезе не было абортов;
- проведение кесарева сечения только в тех случаях, когда есть жизненные показания;
- осуществление гинекологических манипуляций и операций в проверенных клиниках опытными врачами.
Об авторе: Боровикова Ольга
Что провоцирует состояние
Основные причины низкой плацентации во время беременности кроются в изменении строения тела и шейки матки. Чаще всего происходит это в следующих случаях.
- Миома матки. Любые новообразования, особенно в области нижнего сегмента и шейки матки, провоцируют неправильное прикрепление хориона из-за аномального кровоснабжения этих участков и деформации полости матки при их подслизистом расположении.
- Рубец на матке. Чаще всего он остается после выполнения кесарева сечения или удаления миоматозных узлов. По мере заживления тканей в них формируется богатая кровеносная сосудистая сеть, что и «привлекает» плодное яйцо.
- Патология шейки. Хронические воспалительные процессы на шейке матки влекут перестройку тканей, в том числе, в нижних отделах тела. У каждой третьей женщины с низкой плацентацией во время беременности отсутствовало необходимое лечение эрозии, эктопии, рубцовых деформаций в период планирования.
- Хроническое воспаление. Инфекционные процессы внутри полости матки (эндометриты), в области придатков приводят к патологическим перестройкам эндометрия, в результате чего она становится «непривлекательным» для плодного пузырька.
- Внутриматочные вмешательства. Аборты или выкидыши в прошлом, внутриматочная спираль на протяжении некоторого времени, диагностические процедуры (например, выскабливание, гистероскопия) также повышают риск низкой плацентации.
- Нейроэндокринные нарушения. Гипоплазия (недоразвитие), нарушения в секреции гормонов яичниками, а также изменения работы гипофиза и гипоталамуса (структур головного мозга) приводят к тому, что эндометрий не успевает созреть к моменту имплантации оплодотворенной яйцеклетки, что приводит к ее фиксации в нижних отделах.
- Нарушение кровообращения в малом тазу. Все заболевания, связанные с застоем крови в сосудах малого таза, также провоцируют низкую плацентацию. К ним относится патология сердечной-сосудистой системы (например, сердечная недостаточность, артериальная гипертензия), заболевания печени, почек.
Что такое предлежание плаценты
Нередко при обследовании состояния у беременной женщины диагностируется предлежание плаценты. Возникает необходимость изучения, что это такое и как проявляется.
Пузырь обеспечивает взаимодействие между организмом матери и ребенка. Данный орган выполняет следующие функции:
- газообменную;
- питательную;
- иммунозащитную;
- гормональную.
Физиологическое расположение плодного яйца предполагает его нахождение на:
- дне матки;
- задней и боковых стенках тела матки.
Данная область меньше всего подвергается изменениям. Также она является зоной наилучшей васкуляризации.
Прикрепление к задней стенке гарантирует защиту эмбриона от непредвиденных повреждений. Когда пузырь прикрепляется со стороны зева, тогда возникает нарушение.
Предлежание плаценты представляет собой патологическое расположение
плодного пузыря.
В результате эмбрион развивается в неположенном месте. Следует учитывать, что это состояние напрямую сказывается на исходе родовой деятельности.
Плацента и ее роль во время беременности
Плацента (так называемое детское место) — временный орган, существующий только при беременности. Образовываться она начинает после внедрения плодового яйца в слизистую матки, а рост ее заканчивается на 8 неделе беременности.
К концу срока ожидания крохи плацента старится и увядает, а покидает она организм через некоторое время после рождения младенца. «Детское место» является уникальным органом, потому как принадлежит и маме, и ребеночку одновременно.
В период развития и созревания плода она выполняет следующие функции:
- Дыхательную: благодаря плаценте из материнской крови малышу подается кислород, а по ее сосудам обратно транспортируется углекислый газ;
- Питательную: этот орган отфильтровывает из материнской крови необходимые питательные вещества, витамины, минералы и поставляет их плоду;
- Иммунную: «детское место» обеспечивает подачу ребенку защитных веществ, формируя его иммунитет, а также оберегает плод от агрессивного воздействия антител в случае резус-конфликта;
- Гормональную: формирует гормоны, обеспечивающие нормальное течение беременности и защищающее от выкидыша — эстрогены, прогестерон, хорионический гонадотропин и другие.
Причины предлежания плаценты
До сих пор отсутствует единое мнение, что влияет на появление патологии. Также нет возможности повлиять на плацентарное формирование. В целом причины предлежания
плаценты можно подразделить на такие категории:
- Аспекты эмбрионального развития.
- Аспекты, определяющие здоровье беременной женщины.
К особенностям эмбрионального строения
принято относить:
- имплантационный сбой трофобласта;
- слабо выраженное ферментативное действие;
- задержка параметров развития плодного яйца.
Наличие этих факторов обуславливает невозможность имплантации плода в верхнем отделе.
Состояние материнского организма определяется такими явлениями:
- воспаления в области эндометрия (имеют частый характер);
- процессы атрофии эндометрия;
- заболевания инфекционной природы;
- застойные процессы
в репродуктивных органах (являются следствием хронических патологий сердечно-сосудистой и эндокринной системы, а также замедленного кровоснабжения); - хирургическое вмешательство в область матки;
- случаи абортивного прерывания
периода вынашивания; - осложнения после предыдущей родовой деятельности;
- аномальное строение
матки; - выявление эндометриоза и миомы матки;
- недоразвитость матки;
- наличие истмико-цервикальной недостаточности;
- присутствие эндоцервицита;
- патологические процессы в области шейки;
- нарушения нейро-эндокринного характера;
- ранее диагностированные факты патологического расположения;
- подверженность пагубным привычкам (систематическое употребление никотина, спиртосодержащих жидкостей и наркотических веществ);
- многоплодие;
- гормональный дисбаланс.
Данные причины предлежания плаценты сказываются на формировании слизистой в области матки. При ее недоразвитости приемлемым местом является нижняя часть полости.
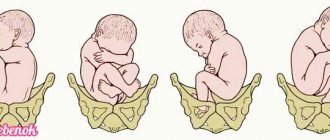
Как рожать
Если в период вынашивания ребенка женщина регулярно обследовалась, то можно рассчитывать на благополучное естественное разрешение.
Течение родов зависит от таких факторов:
- место расположения детского места;
- наличие или отсутствие осложнений во время вынашивания;
- сопутствующие патологии.
Если плацента не закрывает маточный зев, при родах прокалывают околоплодный пузырь. При прохождении по родовым путям плод прижимает головкой орган к стеке матке, что предупреждает его отслойку.
При ягодичном предлежании ребенка показано кесарево сечение.
Рекомендуем прочитать статью о миоме матки при беременности. Из нее вы узнаете об особенностях вынашивания ребенка при диагностированной опухоли, возможных осложнениях, тактике ведения беременности, как проходят роды.
Зачем назначают Утрожестан при беременности? Читайте здесь.
Предлежание плаценты: виды
В медицинской практике принято выделять различные виды
нарушения
.
В основе их классификации лежат следующие факторы:
- определение местоположения плодного яйца при помощи ультразвукового исследования трансвагинальным способом;
- идентификация расположения плодного яйца на протяжении родовой деятельности (условие выполнения – наличие 4-сантиметрового раскрытия шейки и более).
Результаты трансвагинального исследования позволяют проводить деление патологии на такие виды:
Данные, полученные в ходе родоразрешения, определяют существование следующих типов нарушений:
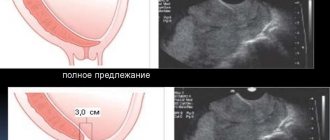
Полное предлежание плаценты
Полное предлежание представлено в виде основательного перекрытия плацентарной тканью зева матки.
Такое положение плодного пузыря создает ограничения для естественного родоразрешения. Даже при полном раскрытии шейки плод не сможет продолжить
движение по родовым путям.
Полное предлежание еще известно как центральное расположение.
Его особенность – необходимость проведения кесарева сечения.
Иные типы патологии не исключают вероятность, что плодный пузырь сдвинется. В случае центрального типа такой исход событий отсутствует.
Центральное предлежание плаценты опасно такими последствиями:
- полная плацентарная отслойка задолго до родовой деятельности;
- возникновение эмбриональной гипоксии;
- замедленное развитие ребенка;
- приращение плодного яйца;
- ранний разрыв плодного пузыря.
Такое прикрепление предусматривает полное исключение интимной близости
и минимизацию физического напряжения.
Неполное предлежание плаценты
Неполное предлежание плаценты представляет собой частичное перекрытие
внутреннего отверстия шейки матки. При таком расположении остается свободным незначительный участок.
Неполное предлежание плаценты также известно как частичное. Подвидом этой патологии является краевое и боковое расположение.
Краевое нахождение определяет наличие нижней части плодного яйца возле края внутреннего отверстия шейки. При этом оно может быть, как по передней стенке, так и по заднему своду. Отмечается единый уровень для шейки и плацентарного края. При боковом расположении присутствует частичное перекрытие.
Данное нарушение определяет невозможность прохождения детской головки в шейку. Такая особенность обуславливает проведение кесарева сечения.
Краевое предлежание плаценты может быть диагностировано по передней стенке.
Крепление плаценты по передней стенке является вариантом гинекологической нормы.
Такой случай не принято относить к категории патологического прикрепления.
Это обусловлено вероятностью растяжения матки под весом плода и его дальнейшего продвижения по передней стенке.
Краевое предлежание плаценты по задней стенке принято относить к категории низкого или неполного крепления плодного пузыря. Оно проявляется в виде нахождения на заднем своде.
Такой вариант является менее опасным, нежели расположение по передней стенке. Это объясняется разницей в нагрузке на область матки. Тем не менее могут возникать кровотечения.
Еще по теме Нормы и патологии прикрепления плаценты
Предлежание плаценты.
Предлежание плаценты .. Медицинские вопросы. Беременность и роды. Все показатели в норме, только поставили предлежание плаценты на 2 см закрывает зев. Я даже не ожидала, что это может быть серьезно и не уточнила, все тонкости у врача.
Предлежание плаценты(((
плацента может поднятся буквально за неделю, так мне в свое время врач говорила, так что все нормально будет. Ну и в крайнем случае, если не поднимется, то просто прокесарят и все!
предлежание плаценты
предлежание плаценты. Анализы, исследования, тесты, УЗИ. Беременность и роды. Но диагноз уже не предлежание, а низкая плацентация, и как-то даже отпустило слегка, а то тоже…
краевое предлежание плаценты
краевое предлежание плаценты. ЖК, роддома, курсы, мед. центры. Беременность и роды. краевое предлежание плаценты. Ну вот не успела я нарадоваться на наш отпуск, как попала я…
Предлежание плаценты
Предлежание плаценты. Анализы, исследования, тесты, УЗИ. Беременность и роды. У меня былог полное предлежание плаценты, к 30 неделям она поднялась на 2 см, к родам — на 4 см, рожала самостоятельно.
Краевое прикрепление пуповины к плаценте
Краевое прикрепление пуповины к плаценте. Анализы, исследования, тесты, УЗИ. только что с узи,поставили также краевое прикрепление пуповины к плаценте, сказали что интересно,но…
34 недели — краевое предлежание плаценты.
в поликлинике после двух узи писали краевое предлежание плаценты, а другой платный врач оба раза намерял 2, потом 2, 5 см — это уже низкая плацентация, а не предлежание…
Предлежание плаценты
Предлежание плаценты. Медицинские вопросы. Беременность и роды. предлежание плаценты. Результат ошеломителен — 2 см выше зева, то ли плацента поднялась ( а напоминаю, у меня четвертые роды, и она Врач написала в заключении, что низковато, но у…
Краевое предлежание плаценты
Краевое предлежание плаценты. Медицинские вопросы. Беременность и роды. Краевое предлежание плаценты. Этта что-й за зверь? Прозвучало сегодня на 32-нед.УЗИ. Сознательно не лезу никуда ( в смысле почитать) -меньше знаешь, лучше спишь (пока).
Секс и предлежание
А вот скажите, если имеется предлежание плаценты (сначала было полное, сейчас краевое), то сексом заниматься вообще ни-ни? ( хнык:) ) Одна доктор сказала мне это, теперь я мучаюсь совестию… Срок 19 недель. А может, что-нибудь после секса принимать надо (только не ношпу, у меня давление низкое) для безопасности?
Краевое предлежание плаценты
Краевое предлежание плаценты. Анализы, исследования, тесты, УЗИ. Беременность и роды. Краевое предлежание очень распространено. Обычно к родам плацента поднимается. Кесарево — это когда плацента полностью перекрывает зев, а такого нет.
плацента по краю внутреннего зева
Девочки, просветите, плз, краевое предлежание плаценты — что за зверь такой? Если плацента по передней стенке, то 99%, что поднимется, если по задней, то может и не…
предлежание плаценты
предлежание плаценты. Недомогания, болезни, токсикоз. Беременность и роды. у меня в первую было полное предлежание плаценты поднялась к 30 неделе. в эту низкое расположение изначально, сначало по краю вн.зева,в 19 недель — на 1 см выше вн.зева, скоро…
краевое прикрепление плаценты
краевое прикрепление плаценты. было выявлено вчера на УЗИ. встретила врача в коридоре, она очень торопилась, но сказала, что это не особо хорошо и соблюдать мне половой покой на…
Короткая шейка и низкое предлежание
Была сегодня у доктора Донова на УЗИ. С малышиком все нормально, посмотрел все органы, померил косточки — все соответствует сроку, без патологий. Но, вот, намерил мне шейку 3,7 см длиной и нижний край плаценты на уровне внутреннего зева :((( Говорит, надо бы швы наложить. Кто с этим уже сталкивался? Действительно ли это так уж необходимо и как проходит сия процедура?
Расположение плаценты и кесарево.
Расположение плаценты и кесарево.. Медицинские вопросы. Беременность и роды. Предлежание плаценты. Беременность и роды : зачатие, анализы, УЗИ, токсикоз, роды, кесарево сечение, придание. А вот в моём УЗИ написано, что у меня плацента по передней…
Предлежание плаценты
Предлежание плаценты. Медицинские вопросы. Беременность и роды. Частичное предлежание плаценты — 4 см от шейки матки — поделитесь опытом,если у Вас было подобное(что происходит во время родов ).
Краевое предлежание плаценты
Краевое предлежание плаценты. Недомогания, болезни, токсикоз. Беременность и роды. Меня тут же потащили на УЗИ, где было выявлено «краевое предлежание плаценты ( плацента расположена на передней стенке), участок сокращенного миометрия на передней стенке в…
Низкое предлежание плаценты
Что представляет собой низкое предлежание плаценты при беременности, чем грозит для состояния будущей матери и ребенка, — аспекты, представляющие интерес для изучения.
Низкое положение предполагает нахождение плодного пузыря на уровне менее 7 см
от начала цервикального канала. Отсутствует перекрытие плацентой внутреннего зева шейки.
Это интересно! Какой должна быть толщина плаценты по неделям
Такое положение не считается противопоказанием
к естественному родоразрешению. Среди существующих патологий оно считается наиболее благоприятным для периода вынашивания и родов.
Существует следующая классификация низкого расположения:
- 1 степень (расстояние до цервикального канала – 3 см);
- 2 степень (присутствует фиксация плодного яйца возле начала цервикального канала без перекрытия входа);
- 3 степень (отмечается частичное или полное перекрытие, а также плацентарное смещение по своду);
- 4 степень (выражена полной блокировкой
).
При первых двух степенях возможно естественное родоразрешение. Последние степени предполагают оперативное вмешательство.
Куда внедряется плодное яйцо
В норме имплантация плодного яйца должна происходит в зоне выше 3-5 см от внутреннего зева. В идеале — по задней стенке с переходом на дно матки. Именно эти места наименее подвержены возбудимости во время вынашивания, здесь особая сосудистая сеть, которая необходима для нормального питания плода и функционирования «детского места».
Плодное яйцо «ищет» наиболее комфортную для своего дальнейшего развития область, используя некоторые ориентиры.
- Развитую сеть кровеносных сосудов. В норме в области нижнего сегмента матки (переход между телом и шейкой) сосуды не так близко подходят к эндометрию, как в других отделах. Но рубцы после операций (в том числе кесарева сечения), фибромиомы, эндометриоз, эрозия шейки матки имеют патологическую кровеносную сеть. Это своеобразная «ловушка» для плодного пузырька.
- Подготовленный эндометрий. Недостаточная степень зрелости внутреннего слоя матки по передней и задней стенкам подталкивает плодное яйцо на имплантацию в области нижнего сегмента. Часто такое случается при атрофических процессах в эндометрии на фоне воспаления, при генитальном инфантилизме.
Кроме того, сам плодный пузырек (до момента внедрения он находится в стадии бластоцисты) может иметь отклонения в развитии, которые приводят к имплантации именно вблизи шейки матки.
Низкая плацентация при беременности означает расположение плаценты ниже 3 см от внутреннего зева на 18-21 неделе, но для каждого срока есть свои нормы. Если «детское место» доходит до внутреннего зева, это принято считать частичным предлежанием, если перекрывает его — полным. Чем ближе расположена плацента к шейке матке, тем выше вероятность патологического течения беременности и родов.
Опасность низкого предлежания
Нередко специалисты диагностируют низкое предлежание плаценты при беременности. Чем грозит такое состояние, является основным вопросом у беременных.
Среди осложнений, возникающих на фоне такого расположения, принято выделять:
- Риск самопроизвольного прерывания беременности
(возникает в результате частичной плацентарной отслойки; сопровождается повышенным тонусом в области матки, систематическими кровотечениями и отсутствием поступления питательных веществ). - Снижение артериального давления (сопровождается головными болями, состоянием головокружения, усталости).
- Анемию (обуславливается кровопотерей; является первопричиной геморрагического шокового состояния).
- Неверное прикрепление эмбриона (ответная реакция на недостаточность места в нижней части органа).
- Гипоксия и риск замедленного развития
ребенка (нарушение кровотока обуславливает ограничение кислородного объема и питательных веществ, поступающих к плоду). - Риск плацентарного смещения во время естественной родовой деятельности с невозможностью нормального родоразрешения.
Низкое расположение определяет важность систематического контроля протекания беременности.
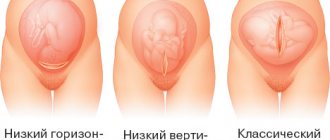
Виды прикрепления плаценты
- Низкое предлежание. Яйцо прикрепилось за 5 см от зева матки, или даже ближе к нему. Впрочем, если УЗИ показало вам это предлежание рано – на 2 триместре – есть вероятность, что к родам ситуация изменится в лучшую сторону. Ребеночек растет, и маточные ткани вытягиваются, «мигрируя» вверх. Так что у плаценты есть все шансы лечь идеально.
- Частичное предлежание плаценты (оно же неполное, оно же краевое). Как следует из названия, в этом случае маточный зев перекрывается частично. Указать на него может вышеупомянутое кровотечение, а подтвердить – узист. Таких пациенток гинеколог всегда держит на особом счету. Если кровь не «мажется», а выделяется очень интенсивно, беременной выпишут препараты железа. Они защитят организм «ждушки» от анемии.
- Центральное или полное предлежание. Это самая сложная патология. В этом случае внутренний зев полностью «забивается» плацентой – при осмотре в кресле врач не может найти плодных оболочек, ощущая только плаценту. Возле зева размещается самый ее центр.
Частичное предлежание встречается чаще всего – у 75% рожениц. И это хорошо, так как такой случай – не самый опасный. Но об этом ниже.
Полное предлежание – это знак, что женщину положат в больницу (даже если кровотечений нет). Это очень серьезная патология, поэтому пациентке нужен постоянный медицинский контроль и уход.
Кесарево сечение при патологии
Кесарево сечение
при предлежании плаценты проводится, если имеет место:
- анамнез в виде заболеваний с выраженным воспалительным характером;
- обнаружение поликистоза или миомы матки;
- предыдущее абортивное прерывание периода вынашивания;
- многоплодие
; - вынашивание в позднем возрасте;
- раннее оперативное вмешательство с нарушением целостности матки;
- систематические кровопотери в объеме, превышающем 0,2 л;
- полное низкое расположение плодного пузыря;
- ножное или тазовое
положение плода.
Вышеперечисленные аспекты служат базисом для планового хирургического вмешательства. Если отсутствуют показания для проведения операции кесарево сечение при предлежании плаценты, происходит естественное родоразрешение. При возникновении угрозы для жизни будущей матери или ребенка осуществляется экстренное вмешательство.
Какие есть запреты
Наличие патологии накладывает определенные обязанности на женщину. Чтобы не навредить себе и будущему ребенку, важно строго соблюдать все назначения доктора.
При диагностированной патологии нельзя:
- перегружать себя физически, поднимать тяжести;
- делать резкие движения;
- подвергать себя стрессам и переутомлениям.
Рекомендации: Секс при низкой плацентации противопоказан при наличии таких симптомов, как кровотечение, боли, а также при угрозе прерывания беременности.