С самых первых дней вынашивания ребенка женщина начинает готовиться к родам. Она ждет, когда УЗИ покажет пол будущего малыша, потом готовит ему приданое.
Однако процесс родов страшит. От чего зависит, как они будут протекать? Важную роль в процессе разрешения от беременности играет предлежание плода, то есть поза, в которой малыш лежит в мамином животе. Кроха может поворачиваться, его поза меняется. Какое же предлежание правильное?
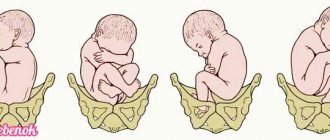
Какое положение называется головным предлежанием плода?
Если малыш перед родами лежит головкой вниз, тело его расположено в продольном положении относительно оси матки – это и называется в акушерстве головное предлежание плода. Природой устроено так, что части черепа смыкаются и даже находят одна на другую, что помогает крохе преодолеть родовые пути. Деформация черепа обеспечивается наличием эластичных участков, позволяющих косточкам перемещаться в определенных пределах. Однако тело крохи может располагаться в утробе матери и иначе.
Малыш к концу беременности может принять одно из 3 основных положений, определяющихся отношениями осей матки и плода:
- вдоль оси матки – продольное;
- поперек оси матки – поперечное;
- косое – значит, между осью матки и продольной осью плода возникает острый угол.
Если положение плода продольное, ребенок не обязательно лежит вниз головой. Предлежание может быть и тазовым.
Косое и поперечное расположения встречаются реже, возможность самостоятельного разрешения в таких случаях определяется врачом. Чаще всего кроха перед родами находится в продольном положении – вдоль тела матери головой вниз.
Позиции плода в утробе
К моменту родов 95% женщин приходят с положением плода продольным и предлежанием головным. Оно наиболее благоприятно для успешного разрешения от беременности.
Однако и это положение имеет несколько вариантов. Различают 4 основных вида головного предлежания ребенка:
- затылочное – младенец проходит по родовым путям затылком вперед, головка прижимается к грудной клетке – это наиболее удачный вариант головного предлежания плода;
- переднеголовное – головка плода недостаточно сильно прижата к груди, в этом случае требуется тщательный контроль процесса со стороны акушера-гинеколога, чтобы избежать травматизма;
- лобное встречается редко, но представляет опасность для малыша, он выходит лобиком вперед, поэтому для родоразрешения необходима хирургическая операция;
- лицевое – головка сильно отклонена назад, роды могут быть как естественными, так и проводиться хирургическим путем, это определяется размерами таза матери и комплекцией ребенка.
Если младенец расположился вдоль матки, а головка направлена вниз, говорят еще о виде позиции плода:
- наиболее распространенная первая позиция, когда спинка малыша обращена к левой стенке полости матки – это самое физиологичное и благоприятное расположение;
- вторая позиция наблюдается реже, она означает, что спинка крохи обращена к правой стенке матки беременной.
Отношение спинки плода к передней или задней стенке матки определяет еще 2 вида головного предлежания. В этом случае говорят о переднем или заднем варианте.
Причины расположения плаценты по передней стенке
Не всегда беременность протекает по идеальному сценарию. Эмбриональный орган может прикрепиться сбоку или спереди, что нередко случается в последнее время. Некоторые врачи считают, что хорион по передней стенке матки – это вариант нормы, который нуждается в особом наблюдении. Причин подобного состояния существует много. Механизм крепления плаценты спереди недостаточно изучен, но спровоцировать его нарушения может следующее:
- изменение в эндометрии;
- многоплодная беременность;
- миома;
- физиологические особенности плодного яйца;
- воспалительные заболевания, инфекции половой системы;
- спайки, рубцы на стенках матки;
- многократные выскабливания (аборты);
- перенесенная ранее операция – кесарево сечение.
Что такое членорасположение плода?
Для прогнозирования протекания родов важно также членорасположение плода. Под этим акушерским термином понимается расположение ручек, ножек, головки младенца по отношению к его туловищу. Физиологичной считается позиция плода, когда тельце согнуто, голова опущена к груди, согнутые и в коленных, и в тазобедренных суставах ножки прижаты к животу, а ручки скрещены на грудной клетке.
Малыш, когда не спит, постоянно совершает движения, меняющие членорасположение. Однако затем конечности вновь располагаются на положенных местах. Лишь в 1–2% случаев головка плода может быть приподнята, а ручки и ножки занимают неправильное положение.
Различные виды членорасположения возможны и при тазовом предлежании. К ним относятся:
- Ягодичное предлежание, когда внизу оказываются ягодицы младенца, ручки сложены на груди, а ножки вытянуты вдоль тела, ступнями касаясь головы. Возможен также полный или неполный вид, когда одна или обе ножки смотрят вниз, при этом они согнуты как в коленных, так и в тазобедренных суставах. Смешанный тип отличает правильное членорасположение, но внизу оказывается не головка, а попка.
- Очень редко встречается ножное предлежание, когда малыш как бы сидит над выходом в малый таз на скрещенных ножках. При этом положение головы может варьироваться.
- Коленное означает, что к выходу в малый таз направлены коленки крохи.
Причины
В большинстве прецедентов, причины данной болезни связаны с неправильным прикреплением эмбриона при имплантации, а также аномалиями миометрия. Нарушение строения мышечных волокон матки наступает вследствие перенесенного воспаления, половых инфекций.
Краевая плацентация при беременности диагностируется при истончении миометрия. Зачастую это связано с проведенными абортами и перенесенными половыми инфекциями.
Иногда патология проявляется при деформации матки. Они бывают врожденными и возникают при наличии доброкачественных образований. Аномалия не редко встречается у пациенток, которые имеют хронические заболевания внутренних органов, сердечно-сосудистой системы, мочеполовых органов.
Вследствие сбоев кровообращения в малом тазу есть опасность неполного или неправильного закрепления плодного яйца. Иногда краевое предлежание плаценты связано с тем, что он прикрепляется к миометрию более длительно.
Почему может возникать неправильное расположение плода?
Подвижность малыша ограничивается размерами лишь в третьем триместре. Иногда мамочки пытаются выяснить положение плода уже после 20 недели, но это бессмысленно. Малыш еще очень подвижен и свободно поворачивается в матке. Лишь после 26 недели изменений позиции плода у большинства беременных не происходит. Однако выводы о предлежании плода врач делает после 30 недель, обычно в интервале с 32 по 34 недели.
Медицина знает целый ряд причин, по которым плод может занять неправильное положение. К ним относятся:
- многоводие, которое дает крохе свободно двигаться на поздних сроках;
- маловодие, мешающее плоду занять нужное положение;
- вынашивание двух или более малышей одновременно;
- узкий таз будущей мамочки;
- недоношенность, когда вес плода составляет менее 2,5 кг;
- различные патологии матки;
- наследственность;
- растяжение мышц живота при вынашивании предыдущих детей.
Симптомы
Краевое предлежание плаценты по задней стенке или передней сопровождается характерными признаками. Основной – кровянистые выделения. При этом самочувствие у беременной не ухудшается. Появляются в состоянии покоя или ночное время.
Они могут проявиться в 1 триместре. Также часто наблюдается на сроке 28-32 недели. В это время маточные мышцы более активны, поскольку орган подготавливается к родам.
Редко кровянистые изъявления появляются во 2 триместре. Их объем бывает разный – это зависит от степени повреждения сосудов.
Кровотечения на таком сроке происходят после полового акта, активных движений ребенка, физических нагрузок. Они могут проявиться при гинекологическом осмотре или после него.
Нередко такое состояние провоцирует угрозу выкидыша. Беременная испытывает неприятные ощущения в нижней части живота, гипертонус матки.
Поскольку на таком фоне появляются систематические кровоизлияния, развивается железодефицитная анемия. Состояние провоцирует повышенную усталость, слабость. Из-за недостаточного количества питательных веществ повышается риск гипоксии и задержки внутриутробного развития.
Диагностические мероприятия
Диагностировать головное или тазовое предлежание опытный врач способен во время обычного гинекологического осмотра. Прощупывая плод через влагалище, он пальцами может потрогать головку или ягодицы крохи. Проводить такое исследование имеет смысл не ранее 30 – 32 недели, так как до этого ребенок еще не успевает занять предродовую позицию.
Попробовать определить положение ребенка можно и самостоятельно. Лежа на животе и слегка раздвинув согнутые в коленях ноги, мамочка ощупывает живот и способна понять, как расположено тельце, где находится головка.
Однако лучше ориентироваться на результаты УЗИ. Врач сделает фото находящегося в утробе младенца, чтобы успокоить мать.
Особенности диагностики
Как отмечают медики, центральное предлежание плаценты при беременности – это довольно опасное заболевание, которое характеризуется высоким уровнем скрытности. Первым ярким симптомом является кровотечение, поэтому до его появления довольно сложно определить наличие предлежания, его, конечно, можно заподозрить, но подтвердить диагноз могут только профессиональные доктора.
Изначально доктор осуществляет наружный осмотр, в результате которого происходит измерение высоты дна матки (при центральном предлежании высота дна больше, нежели должна быть на имеющемся сроке беременности) и осмотр расположения плода. Проводить пальпацию не имеет смысла, поскольку из-за плаценты нельзя получить точных ощущений.
Если же кровотечение уже возникло, то женщину в обязательном порядке госпитализируют и привозят в стационар, где проводят УЗИ (желательно использовать в процессе данной процедуры вагинальный датчик). Осуществляют осмотр в зеркалах, чтобы выявить, где именно располагается источник кровотечения, чаще всего это шейка матки или варикозные вены, расположенные во влагалище.
Особенность процедуры осмотра зеркалами заключается в том, что данные манипуляции проводятся в условиях операционной и с использованием нагретых зеркал. Это необходимо выполнять для того, чтобы при усилении кровотечения можно было немедленно приступить к оперативному вмешательству.
Также обязательным является ультразвуковое обследование, с помощью которого можно выявить предлежание хореона, его вид, а также площадь, занимаемую плацентой.
При наличии такой патологии как центральное предлежание, сроки проведения УЗИ немного смещаются, процедура выполняется на 16, 24 и 34 неделях беременности.
Упражнения и рекомендации при разных предлежаниях ребенка
Если малыш к 34 неделе не занял нужное положение, стоит заняться простой зарядкой. Ниже приведены несколько упражнений, дающих малышу возможность повернуться:
- Лечь на бок на твердую поверхность, полежать 10 минут, затем повернуться и повторить упражнение на другом боку.
- Встать на четвереньки, опираясь на локти и колени, находиться в такой позе до 15 минут.
- Полезно в этот период плавать. Кроме легкой физической нагрузки, плавание помогает малышу занять нужную позицию.
- Быстро, иногда с первого раза, малыш переворачивается, если лежа на спине с согнутыми в коленях ногами поднять таз на высоту до 40 см. Для фиксации таза под него надо подложить подушку. Плечи, таз и колени должны находиться на одной прямой.
Как проводятся роды при разных предлежаниях?
Головное предлежание – наиболее предпочтительное, оно дает возможность мамочке родить самостоятельно. Если выходу из малого таза предлежит затылочек, роды проходят естественно. Лобное предлежание представляет угрозу при узком тазе матери, поэтому требуется кесарево сечение. При передней позиции лицевого предлежания и нормальной ширине таза роды протекают естественным образом. Однако при задней позиции для прохождения по родовым путям положение ребенка меняют вручную или применяют хирургическое вмешательство.
При продольном положении плода головкой вниз может потребоваться наложение щипцов. Этот редко встречающийся вид родовспоможения используется, если положение младенца в родовых путях уже низкое, но возникла опасность гипоксии крохи или ослабела родовая деятельность у матери.
При тазовом предлежании практикуют наружный поворот плода на головку. Манипуляция контролируется с помощью УЗИ. Эффективность процедуры составляет 60 – 70%.
Чистое ягодичное предлежание, нормальный размер таза, вес ребенка до 3800 г позволяют рожать малыша естественным путем. Любые отклонения – показания к проведению кесарева сечения.
Поперечное предлежание также может быть скорректировано наружным поворотом. В противном случае, а также при смешанных предлежаниях, без кесарева сечения не обойтись.
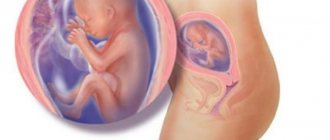
Предлежание плаценты
УЗИ сканер HS50
Доступная эффективность.
Универсальный ультразвуковой сканер, компактный дизайн и инновационные возможности.
При нормальном течении беременности плацента обычно располагается в области дна или тела матки, по задней стенке, с переходом на боковые стенки, т.е. в тех областях, где лучше всего кровоснабжаются стенки матки. На передней стенке плацента располагается несколько реже, так как передняя стенка матки подвергается значительно большим изменениям, чем задняя. Кроме того, расположение плаценты по задней стенке предохраняет ее от случайных травм.
Предлежание плаценты — это патология, при которой плацента располагается в нижних отделах матки по любой стенке, частично или полностью перекрывая область внутреннего зева. Частота возникновения предлежания плаценты составляет в среднем от 0,1% до 1% от общего числа родов.
Если плацента только частично перекрывает область внутреннего зева, то — это неполное предлежание, которое отмечается с частотой 70-80% от общего числа предлежаний. Если плацента полностью перекрывает область внутреннего зева то, это является полным предлежанием плаценты. Такой вариант встречается с частотой 20-30%.
Различают также и низкое расположение плаценты, когда её край находится на более низком уровне, чем это должно быть в норме, но не перекрывает область внутреннего зева.
Причины формирования низкого расположения или предлежания плаценты
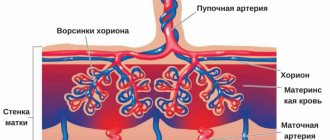
Существует несколько причин формирования низкого расположения или предлежания плаценты. Наиболее частыми причинами являются патологические изменения внутреннего слоя матки (эндометрия) вследствие воспаления, оперативных вмешательств (выскабливания, кесарево сечение, удалением миоматозных узлов и др.), многократных осложненных родов. Кроме того, нарушения прикрепления плаценты могут быть обусловлены миомой матки, эндометриозом, недоразвитием матки, истмикоцервикальной недостаточностью, воспалением шейки матки, многоплодной беременностью. Следует отметить, что предлежание плаценты более характерно для повторно беременных женщин, чем для первородящих. В связи с этими факторами, плодное яйцо, попадающее в полость матки после оплодотворения не может своевременно имплантироваться в верхних отделах матки, и этот процесс осуществляется только тогда, когда плодное яйцо опустилось уже в ее нижние отделы.
Наиболее частым проявлением при предлежании плаценты является повторяющееся кровотечение из половых путей. Кровотечения могут возникать в различные периоды беременности, начиная с самых ранних ее сроков. Однако чаще всего они наблюдаются уже во второй половине беременности вследствие формирования нижнего сегмента матки. В последние недели беременности, когда сокращения матки становятся более интенсивными, кровотечения могут усиливаться.
Причина кровотечений заключается в повторяющейся отслойке плаценты, которая неспособна растягиваться вслед за растяжением стенки матки при прогрессировании беременности или начале родовой деятельности. При этом плацента частично отслаивается, и кровотечение происходит из сосудов матки. Плод не теряет кровь. Однако ему угрожает кислородное голодание, так как отслоившаяся часть плаценты не участвует в газообмене.
Провоцирующими факторами возникновения кровотечения при беременности могут быть: физическая нагрузка, резкое кашлевое движение, влагалищное исследование, половой акт, повышение внутрибрюшного давления при запоре, тепловые процедуры (горячая ванна, сауна).
При полном предлежании плаценты кровотечение часто появляется внезапно, без болевых ощущений, и может быть очень обильным. Кровотечение может прекратиться, но спустя некоторое время возникнуть вновь, или может продолжаться в виде скудных выделений. В последние недели беременности кровотечение возобновляется и/или усиливается.
При неполном предлежании плаценты кровотечение может начаться в самом конце беременности. Однако чаще это происходит в начале родов. Сила кровотечения зависит от величины предлежащего участка плаценты. Чем больше предлежит плацентарной ткани, тем раньше и сильнее начинается кровотечение.
Повторяющиеся кровотечения при беременности, осложненной предлежанием плаценты в большинстве случаев приводят к развитию анемии.
Беременность при предлежании плаценты часто осложняется угрозой прерывания, что, обусловлено теми же причинами, что и возникновение неправильного расположения плаценты. Преждевременные роды чаще всего имеют место у пациенток с полным предлежанием плаценты.
Для беременных с предлежанием плаценты характерно наличие пониженного артериального давления, что встречается в 25%-34% наблюдений.
Гестоз (нефропатия, поздний токсикоз) также не является исключением для беременных с предлежанием плаценты. Это осложнение, протекающее на фоне нарушения функции ряда органов и систем, а также и с явлениями нарушений свертываемости крови в значительной степени ухудшает характер повторяющихся кровотечений.
Предлежание плаценты часто сопровождается плодово-плацентарная недостаточностью, нехваткой кислорода для плода и задержкой его развития. Отслоившаяся часть плаценты выключается из общей системы маточно-плацентарного кровообращения и не участвует в газообмене. При предлежании плаценты нередко формируется неправильное положение плода (косое, поперечное) или тазовое предлежание, которые в свою очередь сопровождаются определенными осложнениями.
В акушерской практике широко укоренился термин «миграция плаценты», который, на самом деле, не отражает реальной сущности происходящего. Изменение расположения плаценты осуществляется за счет изменения строения нижнего сегмента матки в процессе беременности и направленности роста плаценты в сторону лучшего кровоснабжения участков стенки матки (к дну матки) по сравнению с ее нижними отделами. Более благоприятный прогноз с точки зрения миграции плаценты отмечается при её расположении на передней стенке матки. Обычно процесс «миграции плаценты протекает в течение 6-10 нед и завершается к середине 33-34 неделям беременности.
Диагностика предлежания плаценты
Выявление предлежания плаценты не представляет особых сложностей. О наличии предлежания плаценты могут свидетельствовать жалобы беременной на кровотечения. При этом повторяющиеся кровотечения со второй половине беременности, как правило, связаны с полным предлежанием плаценты. Кровотечение в конце беременности или в начале родов чаще связано с неполным предлежанием плаценты.
При наличии кровотечений следует внимательно осмотреть стенки влагалища и шейку матки при помощи зеркал для исключения травмы или патологии шейки матки, которые также могут сопровождаться наличием кровяных выделений.
При влагалищном исследовании беременной также легко выявляются четкие диагностические признаки, указывающие на неправильное расположение плаценты. Однако такое исследование необходимо выполнять максимально бережно, с соблюдением всех необходимых правил предотвращения возможного кровотечения.
В настоящее время наиболее объективным и безопасным методом диагностики предлежания плаценты является ультразвуковое исследование (УЗИ), которое позволяет установить сам факт предлежания плаценты и вариант предлежания (полное, неполное), определить размеры, структуру и площадь плаценты, оценить степень отслойки, а также получить точное представление о миграции плаценты.
Если при УЗИ выявлено полное предлежание плаценты, то влагалищное исследование проводить, вообще не следует. Критерием низкого расположения плаценты в III триместре беременности (28 — 40 нед) является расстояние от края плаценты до области внутреннего зева 5 см и менее. О предлежании плаценты свидетельствует обнаружение плацентарной ткани в области внутреннего зева.
О характере локализации плаценты во II и III триместрах беременности (до 27 недель) судят по соотношению расстояния от края плаценты до области внутреннего зева, с величиной диаметра (БПР) головы плода.
При выявлении неправильного расположения плаценты следует проводить динамическое исследование для контроля за ее «миграцией». Для этих целей целесообразно выполнение как минимум трехкратного эхографического контроля на протяжении беременности в 16, 24-26 и в 34-36 недель.
УЗИ следует проводить при умеренном наполнении мочевого пузыря. С помощью УЗИ возможно также определение наличия скопления крови (гематомы) между плацентой и стенкой матки при отслойке плаценты (в том случае если не произошло излитие крови из полости матки). Если участок отслойки плаценты занимает не более 1/4 площади плаценты, то прогноз для плода является относительно благоприятным. В том случае если гематома занимает более 1/3 площади плаценты, то чаще всего это приводит к гибели плода.
Медицинское сопровождение беременных с предлежанием плаценты
Характер ведения и лечение беременных с предлежанием плаценты зависит от выраженности кровотечения и величины кровопотери.
В первой половине беременности если кровяные выделения отсутствуют, то беременная может находиться дома под амбулаторным контролем с соблюдением режима исключающего действие провоцирующих факторов способных вызвать кровотечение (ограничение физической нагрузки, половой жизни, стрессовых ситуаций и т.п.)
Наблюдение и лечение при сроке беременности свыше 24 недель осуществляется только в акушерском стационаре.
Лечение, направленное на продолжение беременности до 37-38 недель возможно, если кровотечение необильное, а общее состояние беременной и плода удовлетворительное. Даже, несмотря на прекращение кровянистых выделений из половых путей, беременные с предлежанием плацента ни при каких условиях не может быть выписана из стационара до родов.
Ведение беременных в акушерском стационаре предусматривает: соблюдение строгого постельного режима; применение лекарств обеспечивающих оптимизацию нормализацию сократительной деятельности; лечение анемии и плодово-плацентарной недостаточности.
Показаниями к кесареву сечению в экстренном порядке независимо от срока беременности являются: повторяющиеся кровотечения; сочетание небольших кровопотерь с анемией и снижением артериального давления; одномоментная обильная кровопотеря; полное предлежание плаценты и начавшееся кровотечение.
Операцию выполняют по жизненным показаниям со стороны матери независимо от срока беременности и состояния плода.
В том случае если беременность удалось доносить до 37-38 недель и сохраняется предлежание плаценты, в зависимости от сложившейся ситуации в индивидуальном порядке выбирают наиболее оптимальный способ родоразрешения.
Абсолютным показанием к кесареву сечению в плановом порядке является полное предлежание плаценты. Роды через естественные родовые пути в этой ситуации невозможны, так как перекрывающая внутренний зев плацента, не позволяет предлежащей части плода (головка плода или тазовый конец) вставиться во вход таз. Кроме того, в процессе нарастания сокращений матки, плацента будет отслаивается все более и более, а кровотечение значительно усиливается.
При неполном предлежании плаценты и при наличии сопутствующих осложнений (тазовое предлежание, неправильное положение плода, рубец на матке, многоплодная беременность, выраженное многоводие, узкий таз, возраст первородящей старше 30 лет и др.) следует также выполнить кесарево сечение в плановом порядке.
Если вышеуказанные сопутствующие осложнения отсутствуют и нет кровяных выделений, то можно дождаться момента начала самостоятельной родовой деятельности с последующим ранним вскрытием плодного пузыря. В том случае если после вскрытия плодного пузыря все-таки началось кровотечение, то необходимо решить вопрос о выполнении кесарева сечения.
Если при неполном предлежании плаценты кровотечение возникает до начала родовой деятельности, то вскрывают плодный пузырь. Необходимость и целесообразность этой процедуры обусловлена тем, что при вскрытии плодных оболочек головка плода вставляется во вход в таз и прижимает отслоившуюся часть плаценты к стенке матки и таза, что способствует прекращению дальнейшей отслойки плаценты и остановке кровотечения. Если кровотечение после вскрытия плодного пузыря продолжается и/или шейка матки незрелая, то производят кесарево сечение. В случае остановки кровотечения возможно ведение родов через естественные родовые пути (при благоприятной акушерской ситуации).
Кровотечение может начаться и на ранних этапах развития родовой деятельности с момента первых схваток. В этом случае также показано раннее вскрытие плодного пузыря.
Таким образом, ведение родов при неполном предлежании плаценты через естественные родовые пути возможно, если: кровотечение остановилось после вскрытия плодного пузыря; шейка матки зрелая; родовая деятельность хорошая; имеется головное предлежание плода.
Однако кесарево сечение является одним из наиболее часто избираемых акушерами методов родоразрешения при предлежании плаценты и выполняется с частотой 70% -80% при данной патологии.
Другими типичными осложнениями в родах при неполном предлежании плаценты являются слабость родовой деятельности и недостаточное снабжение плода кислородом (гипоксия плода). Обязательным условием ведения родов через естественные родовые пути является постоянный мониторный контроль за состоянием плода и сократительной деятельностью матки.
После рождения ребенка кровотечение может возобновиться из-за нарушения процесса отделения плаценты, так как плацентарная площадка располагается в нижних отделах матки, сократительная способность которых снижена.
Обильные кровотечения нередко возникают в раннем послеродовом периоде в связи со снижением тонуса матки и повреждением обширной сосудистой сети шейки матки.
Профилактика предлежания плаценты
Профилактика предлежания плаценты заключается в уменьшении количества абортов, в раннем выявлении и лечении различных воспалительных заболеваний органов репродуктивной системы и гормональных нарушений.
УЗИ сканер HS50
Доступная эффективность.
Универсальный ультразвуковой сканер, компактный дизайн и инновационные возможности.
Профилактика осложнений
Роды – процесс сложный и ответственный. Лишь 37% рожениц справляются с ним самостоятельно. Чтобы избежать осложнений, надо регулярно консультироваться с гинекологом, а при необходимости лечь в больницу на сохранение.
При самом физиологичном расположении ребенка надо помнить о возможности осложнений. Затухание родовой деятельности, узкий таз, патология плодных оболочек, травмы в прошлых родах, хронические заболевания могут привести к нарушению процесса. Низкая вероятность благополучно родить без медицинской помощи – повод заранее продумать, где и как рожать. Здоровье и матери, и малыша зависит от того, насколько благополучно пройдет разрешение от беременности.
Loading…
Поделитесь с друьями!