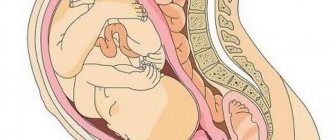
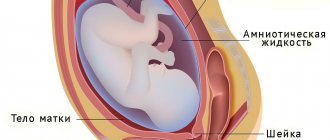
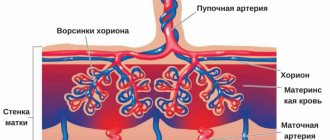
Приращение плаценты: что это?
Плацента является временным органом, который формируется в период гестации в функциональном слое (называется децидуальной оболочкой при беременности) эндометрия. В децидуальной оболочке имеется губчатый слой, который отделяет плаценту от мышечной стенки матки. В третьем периоде родов происходит отделение последа вместе с децидуальной оболочкой на уровне губчатого слоя. Происходит сокращение сосудов матки в губчатом слое, что предупреждает возникновение маточного кровотечения. Приращение плаценты обусловлено полным либо частичным отсутствием губчатого слоя и прорастание хориальных ворсин вглубь матки и даже в близлежащие органы.
Частота формирования патологии увеличилась в 10 раз за последнее 50-летие. В 60-х годах прошлого века глубокая инвазия хориона встречалась у одной роженицы на 30000 беременных, в 2007 году частота приращения плаценты возросла до 1:2500, что обусловлено ростом числа абдоминальных родоразрешений.
Обратите внимание
Приращение плаценты нередко сочетается с ее предлежанием, что в свою очередь объясняется более низкой имплантацией эмбриона при наличии рубца на матке.
Установлено, что риск глубокой инвазии хориона возрастает на 10% после первого кесарева сечения, а после 4-го и более операций на 60%.
Низкое предлежание плаценты
Что представляет собой низкое предлежание плаценты при беременности, чем грозит для состояния будущей матери и ребенка, — аспекты, представляющие интерес для изучения.
Низкое положение предполагает нахождение плодного пузыря на уровне менее 7 см
от начала цервикального канала. Отсутствует перекрытие плацентой внутреннего зева шейки.
Это интересно! Какой должна быть толщина плаценты по неделям
Такое положение не считается противопоказанием
к естественному родоразрешению. Среди существующих патологий оно считается наиболее благоприятным для периода вынашивания и родов.
Существует следующая классификация низкого расположения:
- 1 степень (расстояние до цервикального канала – 3 см);
- 2 степень (присутствует фиксация плодного яйца возле начала цервикального канала без перекрытия входа);
- 3 степень (отмечается частичное или полное перекрытие, а также плацентарное смещение по своду);
- 4 степень (выражена полной блокировкой
).
При первых двух степенях возможно естественное родоразрешение. Последние степени предполагают оперативное вмешательство.
Причины приращения плаценты
Факторы, которые вызывают патологическое врастание хориальных ворсин, подразделяются на 3 группы:
- Рубцы на матке. Перенесенные оперативные вмешательства и инвазивные процедуры на плодовместилище (кесарево сечение, удаление миоматозных узлов, гистероскопия, хирургический аборт, ручное отделение последа и диагностическое выскабливание) способствуют возникновению локальной атрофии эндометрия и исчезновению губчатого слоя децидуальной оболочки. В результате ворсины хориона контактируют непосредственно с миометрием и прорастают в него.
- Болезни матки. Строение слизистой оболочки матки нарушается при развитии в ней воспалительного процесса (неспецифический и специфический эндометрит, проникновение скрытых половых инфекций), наличии внутриматочных синехий, подслизистых миоматозных узлов и эндометриоидных очагов (аденомиоз).
- Повышение протеолитической активности хориона. В ряде случаев глубокая инвазия хориальных ворсин обусловлена расстройством ферментативного баланса между эмбрионом и децидуальной оболочкой (нарушается выработка гиалуронидазы и гиалуроновой кислоты).
Повышают риск возникновения приращения плаценты следующие факторы:
- низкая плацентация, предлежание плаценты (в перешейке и шейке отсутствует функциональный слой эндометрия);
- многоплодие;
- пороки развития матки (внутриматочная перегородка, изменение ее формы: двурогая, седловидная);
- перенашивание;
- паритет (многочисленные беременности и роды);
- возраст (после 35);
- тяжелое течение гестоза;
- хронический гломерулонефрит.
Обратите внимание
Риск прорастания ворсин хориона в миометрий и глубже значительно возрастает при наличии рубца на матке после предыдущих операций и предлежания плаценты.
Причины и факторы риска
Чаще всего приращение плаценты развивается вследствие рубцовых изменений в слизистой оболочке (эндометрии) после кесарева сечения или другой операции. Это дает возможность плацентарным сосудам проникать глубоко в маточную стенку. В некоторых случаях причины остаются неизвестными.
Факторы риска:
- перенесенная операция на матке (приращение плаценты к рубцу тем вероятнее, чем больше было хирургических вмешательств);
- предлежание плаценты, когда она частично или полностью перекрывает внутренний маточный зев, или низкое ее расположение;
- возраст матери старше 35 лет;
- многочисленные роды;
- субмукозная фибромиома с расположением узлов, деформирующих внутреннюю стенку органа.
Способствуют формированию патологии перенесенный эндометрит, частые выскабливания эндометрия, дефекты развития внутренних половых органов, сифилис, малярия, а также гломерулонефрит.
Механизм формирования: истинное и ложное приращение плаценты
В основе патогенеза патологии лежит замещение губчатого слоя децидуальной оболочкой соединительной тканью вследствие воспаления, дистрофических или рубцовых изменений стенки матки. Хориальные ворсины врастают в рубец, что делает невозможным самостоятельное отделение последа от стенки плодовместилища в третьем периоде. Данный дефект называется плотным прикреплением плаценты.
При атрофии (то есть полного или частичного отсутствия) губчатого слоя ворсины хориона прорастают децидуальную оболочку и внедряются в мышечный слой матки и глубже, вплоть до врастания их в соседние органы. Данная патология называется истинным приращением плаценты.
При повышенной выработке гиалуронидазы (фермент, растворяющий эпителий эндометрия) хорионом гиалуроновая кислота (вырабатывается в матке), предотвращающая глубокое прорастание ворсин хориона быстро растворяется, что обуславливает патологическую глубокую инвазию хориона.
К чему крепится плацента: децидуальный слой
Эмбрион попадает в матку на стадии бластоцисты. Это уже не просто оплодотворенная яйцеклетка, а несколько сотен клеток, разделенных на внешний и внутренний слой. Но даже бластоциста слишком мала, чтобы без труда закрепиться на стенке матки. Для этого нужны особые условия и «особо гостеприимная» внутренняя среда.
Именно поэтому на 25-27 день цикла эндометрий – внутренний слой матки – начинает кардинально изменяться. Клетки становятся крупнее, в них накапливается гликоген – это основной способ нашего организма хранить питательную глюкозу, именно им будет питаться эмбрион в первые дни после имплантации. Рост уровня гормона прогестерона в крови, возникающий при удачном оплодотворении, подстегивает изменение клеток эндометрия – они образуют так называемый децидуальный слой. После имплантации эмбриона он уже буквально везде: между стенкой матки и эмбрионом (базальная оболочка), вокруг зародыша (капсулярная оболочка) и на всей поверхности матки (париетальная оболочка).
” Последние две с ростом малыша постепенно истончаются и сливаются друг с другом, а вот базальная оболочка, находящаяся под плацентой, растет, утолщается и становится двуслойной. Внутрь полости матки обращен компактный слой (stratum compactum), в которой проходят выводные протоки желез. За ним — губчатый (пористый) слой (stratum spongiosum), который состоит из множества гипертрофированных желез.
Базальная децидуальная оболочка не гладкая: на ней к третьему месяцу беременности появляются выросты-перегородки (септы), которые образуют своеобразные «чашечки», куда поступает материнская кровь. В эти чашечки погружены ворсины хориона (хорион – зародышевая часть плаценты, а его ворсины — структуры, образованные кровеносными сосудами плода). Они словно «выстилают» чашечки изнутри.
Классификация
Систематизируют патологию, опираясь на следующие критерии: площадь прикрепления плаценты и глубину ее прорастания в маточные слои. Различают несколько видов аномального прорастания хориона:
- Ложное, плотное или интимное приращение (прикрепление плаценты) — placenta adhaerens. Наиболее благоприятный и распространенный вариант. Формируется при рубцовой деформации губчатого слоя. Ворсины хориона достаточно плотно врастают в децидуальную оболочку, проникая в базальный слой эндометрия, но не повреждая миометрий. Отделение последа в третьем периоде родов не происходит, требуется ручное его удаление.
- Истинное приращение. Обусловлено исчезновением губчатого слоя. Выделяют три подвида патологии:
- placenta accreta (приросшая плацента) – губчатый слой отсутствует, хориальные ворсины достигают мышцы матки, но прорастают в нее, наблюдается в 78% от всех случаев истинного приращения;
- placenta increta (вросшая плацента) – хориальные ворсины врастают в мышечный слой органа и нарушают его строение, имеет место в 15% случаев от всех случаев патологии;
- placenta percreta (проросшая плацента) – инвазия ворсин хориона в миометрий, серозную оболочку органа и за его пределы, частота патологии составляет 7%.
Также различают полное приращение плаценты и неполное (частичное). В первом случае детское место спаяно с мышечным слоем матки целиком. Во втором случае участки нормальной плацентации чередуются с зонами аномальной инвазии хориона.
Какие симптомы и осложнения центрального предлежания?
Пожалуй, самым распространенным при центральном предлежании является влагалищное кровотечение. Это и есть осложнение предлежания плаценты и его основной признак.
Если предлежание полное, то кровотечения обычно начинаются во втором триместре, они возникают периодически и длятся до самых родов. Ведь с увеличением срока беременности плацента буквально срастается с маткой. Плод развивается, матка увеличивается, и это особенно заметно в ее нижней части — месте прикрепления плаценты. Поскольку плацентарная ткань почти не эластична, то она не успевает и не может растягиваться за маткой, стремительно растущей. Поэтому и происходит частичная отслойка плаценты. Сосуды начинают кровоточить, содержимое изливается из половых путей кровотечением. Иногда оно сменяется мажущими выделениями. Как правило, это происходит первый раз, когда женщина спит или просто лежит. При этом она вообще не испытывает боли. Это и является отличительной чертой такого кровотечения от кровотечения при выкидыше, когда беспокоят сильные схваткообразные боли внизу живота.
Если такое кровотечение, как осложнение предлежания, происходит на сроке 30 недель, то оно может быть вызвано сексом либо физическими нагрузками, иногда — осмотром гинеколога.
Среди симптомов полного (центрального) предлежания могут быть боли внизу живота, в пояснице, понижение артериального давления, тонус матки. Гипотония может выражаться в слабости и сонливости, головокружениях.
Клинические проявления
Патология никак не проявляет себя в гестационном периоде. Характерные клинические признаки появляются в третьем периоде родов, когда на протяжении 30 минут после изгнания плода признаки отделения последа отсутствуют. Внешние признаки отделения детского места:
- пуповинный остаток, выступающий из родовых путей, не удлиняется, при отделившейся плаценте пуповина удлиняется на 10 см и больше (симптом Альфреда);
- дно матки не поднимается над пупком (симптом Шредера);
- удлинение пуповины при натуживании и втяжение ее обратно при расслаблении, если послед отделился, пуповина не втягивается обратно (симптом Клейна);
- втяжение пуповинного остатка на вдохе (симптом Довженко);
- укорочение пуповинного остатка при давлении над лоном (при отделении последа пуповина не втягивается).
Полное прикрепление или приращение последа характеризуется отсутствием кровянистых выделений и признаков отделения детского места. При частичном приращении либо при попытке отделения детского места при полном его приращении возникает профузное кровотечение из матки.
Прорастание детского места в брюшину, прямую кишку или мочевой пузырь характеризуется болями внизу живота, появлением крови в моче/кале.
Важно
Профузное маточное кровотечение может привести к гибели роженицы и требует немедленного оперативного вмешательства (удаление матки). Консервативные методы лечения применяются в качестве подготовки к операции.
Плотное прикрепление плаценты: как определить
В отличие от истинного приращения плаценты, плотное прикрепление редко определяется в ходе дородового ультразвукового исследования. Подозрение может возникнуть, если изменения проявляются в самой плаценте. Она утолщена или, напротив, истончена (кожистая плацента), у нее есть добавочные дольки, причем порой удаленные от основной плацентарной площадки. Но чаще акушер ставит диагноз уже во время родов, если:
в течение 30 мин после рождения ребенка отсутствуют признаки отделения плаценты, и нет кровотечения;
кровопотеря превысила 250 мл, а признаков отделения плаценты нет.
” Хотя считается, что самостоятельного отделения плаценты можно ждать в течение двух часов, это правило действует только при отсутствии признаков кровотечения; потеря 400 мл крови считается критической, а потеря литра крови уже несет риск развития геморрагического шока.
Если отделения плаценты не происходит, перед акушером стоит две задачи. Во-первых, понять, по-прежнему плацента прикреплена к стенке матки или просто не может выйти из ее полости. Для этого существует ряд клинических тестов. Если плацента все еще прикреплена к стенке матки, то:
признак Альфельда — наружная часть пуповинного остатка не удлиняется;
признак Довженко — пуповина втягивается во влагалище при глубоком вдохе;
признак Клейна — пуповина удлиняется при натуживании, но после потуг втягивается назад;
признак Кюстнера-Чукалова — при надавливании ребром ладони на брюшную стенку несколько выше лобка пуповина не втягивается во влагалище, а, наоборот, еще больше выходит наружу.
Во-вторых, врач должен определить, Идет ли речь об истинном приращении плаценты, которое не заметили на этапе дородового наблюдения, или о ложном. К сожалению, это возможно только при попытке ручного отделения плаценты.
Диагностика
Выявить патологию позволяет проведение ультразвуковых диагностических методов:
- УЗ-сканирование матки и плода. Возможно обнаружение глубокой инвазии хориона на 18 – 20 неделях. Обнаружение в детском месте кист и гиперэхогенных участков, отсутствие между тканью плаценты и миометрия промежуточного слоя (губчатого), визуализация плацентарных лакун, толщина мышцы матки меньше 1 мм в месте локализации плаценты косвенно указывают на приращение плаценты.
- Цветовое доплеровское кариотипирование. Позволяет определить расположение патологических сосудистых зон. Характерным признаком выступает обнаружение расширенного субплацентарного комплекса вен. Позволяет оценить глубину инвазии ворсин хориона в мышечный слой матки. Считается золотым стандартом в дородовой диагностике патологии.
При подозрении на приращение плаценты в сомнительных ситуациях проводится МРТ-пельвиометрия. Метод дает возможность оценить маточную стенку (неровность, неоднородность миометрия и ткани плаценты). Дополнительно назначается определение уровня альфа-фетопротеина (беременным из группы высокого риска). Повышение показателей АФП косвенно указывает на наличие приращения плаценты.
Дифференциальную диагностику между истинным приращением и интимным прикреплением последа проводят в третьем периоде родов. При ручном отделении последа плотно прикрепленную плаценту удается отделить, для остановки кровотечения выполняется массаж матки на кулаке. При истинном приращении послед вручную отделить невозможно. Также патологию дифференцируют с гипотонией матки, ДВС-синдромом, болезнями крови и нормально прикрепленным детским местом в трубном углу при пороке развития матки.
Варианты расположения
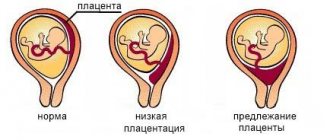
Место прикрепления во многом зависит от того, в какой части матки имплантировалось плодное яйцо. Но и это не окончательный вариант. Пока не произошло полное формирование, хорион способен мигрировать в поисках более подходящих условий. Также изменение положения плодного места определяется характером роста матки: ее ткани постепенно растягиваются и увлекают за собой плаценту.
Нормальным считается расположение по задней стенке ближе к дну матки. Реже встречается прикрепление на боковых стенках. Низкая плацентация — это состояние, когда расстояние от края плаценты до внутреннего зева матки составляет менее 6 см. Детское место и в этой ситуации располагается по одной из стенок матки. Если оно прикреплено к задней поверхности, то еще способно мигрировать выше. При плацентации по передней стенке прогноз неблагоприятный. По мере увеличения матки орган смещается не вверх, а книзу, и может перекрыть внутренний зев.
Доказательством миграции временного органа служит УЗИ в динамике. При исследовании на ранних сроках частота низкой плацентациии в десять раз выше, чем перед родами.
Особую опасность представляет низкая плацентация, которая перешла в предлежание плаценты. При этом выделяют несколько видов положения плодного места:
- краевое — детское место крепится у границы внутреннего зева;
- частичное — временный орган несколько перекрывает внутренний зев;
- полное — детское место полностью закрывает выход из матки.
Низкая плацентация не является угрожающим состоянием. При соблюдении рекомендаций врача осложнения наступают редко.
Осложнения
Нарушение прикрепления плаценты часто сочетается с врожденными аномалиями развития плода, которые не являются причиной расстройства бластогенеза. Гестационный период у женщин с данной патологией осложняется фетоплацентарной недостаточностью, гипоксией и гипотрофией плода, преждевременным старением плаценты. В родах приращение плаценты чревато возникновением профузного маточного кровотечения, ведущего к геморрагическому шоку и смерти роженицы. К редким осложнениям данной аномалии относятся ДВС-синдром, эмболия крупных сосудов воздухом, респираторный дистресс-синдром у плода.
Лечение при приращении плаценты
Лечебная тактика определяется типом аномальной глубокой инвазии хориона. В случае выявления истинного приращения плаценты в период беременности женщине выполняют плановое кесарево сечение в 37 – 38 недель с последующей гистерэктомией. Выявление патологии в родах проводится экстренное удаление матки.
При плотном прикреплении последа под внутривенным обезболиванием выполняется его ручное отделение от стенки матки (одной рукой акушер фиксирует матку через переднюю стенку живота, другой производит пилящие движения, разделяю плацентарную ткань и маточную стенку). После извлечения плаценты и ее осмотра врач, не вынимая руку из маточной полости, удаляет из нее сгустки и обрывки оболочек, затем выполняет массаж матки на кулаке для стимуляции сокращения органа. После завершения родов назначаются утеротоники, гемостатики, антибиотики, по показаниям инфузионная терапия и гемотрансфузия.
При истинном приращении плаценты показана гистерэктомия. Объем операции (надвлагалищная ампутация матки либо ее экстирпация зависит от локализации последа). При низкой плацентации или предлежании плаценты выполняется экстирпация матки. При инвазии хориальных ворсин в мочевой пузырь или прямую кишку проводится комбинированное хирургическое вмешательство (уро- или проктогинекологическое), целью которого является полное удаление тканей плаценты. Предоперационная подготовка в экстренных случаях (выявление патологии и кровотечение в третьем периоде родов) включает внутривенные инфузии, в том числе и донорскую кровь, введение гемостатических и сокращающих препаратов, поддержание жизненно важных функций (артериальное давление, сердцебиение).
Что означает центральное предлежание плаценты при беременности и на что оно влияет?
С наступлением беременности женщина обязательно проходит ультразвуковое исследование. В заключение этого исследования указывается, как располагается в матке будущий малыш и плацента. И если там говорится о предлежании плаценты, то женщине есть над чем задуматься.
Коротко о предлежании плаценты
Плацента — это орган в организме женщины, который появляется только при беременности. Она служит связывающим звеном между организмом будущей мамы и ее малыша. Плацента обеспечивает питание плода и его дыхание, выводит продукты обмена веществ. А еще плацентарная ткань вырабатывает гормоны, которые необходимы для здорового протекания и развития беременности.
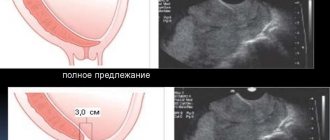
В норме плацента располагается на дне матки — той ее части, которая почти не изменяется. Если же этот орган располагается со стороны зева, то врачи констатируют предлежание. Предлежание плаценты — патология ее прикрепления и развития не в том месте, которое обеспечивает здоровое и оптимальное протекание беременности. Предлежание может быть частичным. В этом случае зев матки перекрывается плацентой на треть либо две трети. Полное предлежание — это когда центр плаценты полностью совмещен с зевом матки. Его еще называют центральным предлежанием. Медицинская статистика свидетельствует, что полное предлежание встречается в 5 раз реже, нежели неполное.
В случае неполного предлежания, то есть бокового или краевого, существуют шансы самостоятельного смещения плаценты в нужную зону ближе к родам. В случае полного (центрального) предлежания такой вариант полностью исключается.
Прогноз и профилактика
Сохранение здоровья женщины обеспечивает антенатальное выявление патологии, плановое родоразрешение, адекватное ведение и лечение в послеродовом периоде. При интимном прикреплении плаценты прогноз для деторождения и здоровья женщины благоприятный. Выполнение гистерэктомии лишает пациентку способности выносить ребенка.
Меры первичной профилактики включают: планирование гестации, отказ от абортов и необоснованных внутриматочных манипуляций, своевременное лечение эндометритов и скрытых половых инфекций, проведение кесарева сечения по строгим показаниям.
Созинова Анна Владимировна, акушер-гинеколог
всего, сегодня
(50 голос., средний: 4,56 из 5)
31 неделя беременности: развитие плода, рос и вес, самочувствие будущей мамы
Кариотипирование супругов: что это такое, подготовка к анализу
Похожие записи
В зависимости от степени проникновения ворсин хориона в слои стенки матки различают:
1) Чрезмерно плотное прикрепление детского места (рlасentа аdhaerens);
2) Истинное приращение плаценты (рlaсеntа ассrеtа, incretа et рerсretа).
Интимное прикрепление (чрезмерно плотное прикрепление) плаценты
представляет собой такую патологию, при которой ворсины хориона не выходят за пределы компактного слоя отпадающей оболочки, но чрезмерно плотно соединены с ним.
Истинное приращение плаценты
представляет собой тяжелую патологию, при которой ворсины хориона проникают в мышечный слои или, прорастая его, доходят до серозной оболочки матки. Истинное приращение детского места может быть полным или частичным. При полном приращении вся материнская поверхность плаценты прочно соединена со стенкой матки, при частичном же — только поверхность отдельных долек. Эта патология является очень тяжелой и встречаетсяотносительно редко: один раз на0 родов.
Этиология.
Патология возникает при изменениях стенки матки, изменениях в самой плаценте или при нарушении ферментативной (протеолитической) способности хориона. Изменению стенки матки способствуют: перенесенные воспалительные процессы (метроэндометрит), рубцы на матке (после операции, выскабливание стенок матки при абортах), опухоли матки (подслизистые миомы), пороки развития матки.
Возникновению дегенеративных процессов в плаценте способствуют: хронические инфекции, токсикозы, перенашивание беременности. Повышенная протеолитическая способность хориона может привести к врастанию ворсин в компактный слой отпадающей оболочки целиком, а в некоторых случаях—к прорастанию в мышечный слой матки вплоть до серозной оболочки.
Клиника.
При полном приращении плаценты к стенке матки кровотечение отсутствует, так как над всей площадью приращения плаценты сосуды не травмируются. Такая клиническая ситуация протекает без кровотечения и проявляется отсутствием признаков отделения последа.
При интимном прикреплении или частичном истинном приращении плаценты, когда одна часть ее плотно приращена к стенке матки, а другая отслоилась, симптом обильного кровотечения является обязательным.
Акушерская тактика.
При чрезмерно плотном прикрепленииплаценты (наличии симптома кровотечения и отсутствии признаков отделения последа) необходимо произвести ручное отделение и выделение последа.
Если нет симптома кровотечения и консервативные мероприятия неэффективны, выжидают 10-15 мин, после чего следует произвести ручное отделение последа. При попытке отделить послед от матки при его полном истинном приращении сразу же возникает обильное кровотечение. В такой ситуации необходима немедленная операция: чревосечение и надвлагалищная ампутация матки.
При частичном истинном приращении последа попытка отделения рукой последа еще более усиливает кровотечение. Надо произвести операцию чревосечения и удаления тела матки. Одновременно проводят мероприятия по борьбе с гиповолемией, анемией, инфекцией.
• Кровотечением в раннем послеродовом периоде.
Кровотечение из половых путей, возникшее в первые 4. ч после рождения последа, называется кровотечением в раннем послеродовом периоде. Оно появляется по трем причинам: 1) при задержке в полости матки частей детского места, 2) при атонии или гипотонии матки, 3) при травме мягких тканей родового канала.
• Гипотоническое кровотечение.
Гипотония матки — снижение тонуса и сократительной способности матки. Под воздействием мероприятий и средств, возбуждающих сократительную деятельность матки, мышц матки сокращается, хотя нередко сила сократительной реакция не соответствует силе воздействия. При атонии матки возбуждающие матку средства не оказывают на нее никакого действия, нервно-мышечный аппарат матки находится в состоянии паралича, атония матки наблюдается редко, но вызывает массивные кровотечения.
Этиология.
1) истощение сил организма, центральной нервной системы в результате длительных болезненных родов, упорной слабости родовой деятельности;
2) поздние токсикозы (нефропатия, эклампсия)
3) гипертоническая болезнь
4) анатомическая неполноценность матки: недоразвитие и пороки развития матки, миомы матки, рубцы на матке после операций, перенесенные в прошлом воспалительные заболевания или многократные аборты;
5) функциональная неполноценность матки: перерастяжение матки вследствие многоводия, крупного плода и др.;
6) предлежание и низкое прикрепление плаценты.
7) сочетание нескольких причин.
Клиника:
Основной симптом — массивное кровотечение из послеродовой матки, а отсюда нарушения гемодинамики, геморрагический шок, синдром ДВС. Кровь из матки вытекает непрерывно, со сгустками. Тяжесть состояния зависит от силы, длительности кровотечения и общего состояния женщины к началу кровотечения. Физиологическая кровопотеря не должна превышать 100-150 мл, предельно допустимая — 0,5 % от массы тела женщины. Если силы организма родильницы истощены, реактивность организма снижена, то даже незначительное превышение физиологической нормы кровопотери может вызвать тяжелую клиническую картину. Выраженность клинической картины зависит также от интенсивности кровотечения: так, при большой кропопотере (1000 мл. ч более) в течение длительного времени симптомы гиповолемии менее выражены и женщина справляется с подобным состоянием лучше, чем при быстрой кровопотере того же или даже меньшего количества крови, когда быстрее может развиться коллапс и наступить смерть.
•Диагноз
устанавливается на основании симптома кровотечения из матки и объективных данных состояния матки:
при пальпации матка большая, расслаблена, иногда плохо контурируется через переднюю брюшную стенку.
• Дифференциальный диагноз.
В раннем послеродовом периоде гипотоническое кровотечение следует дифференцировать:
1. С травматическими повреждениями родового канала, при травме родовых путей матка будет плотной, хорошо сократившейся, при осмотре шейки матки и стенок влагалища с помощью зеркал подтверждает диагноз травматического повреждения мягких тканей и кровотечения изних.
2. Дефект последа.
3. Коагулопатия.
•Особенности акушерских кровотечений:
I.Внезапность.
2.Быстрота.
3.Массивность.
4,Видимый объем кровопотери далеко не всегда соответствует истинному.
5Быстрое нарастание осложнений и декомпенсации.
6.Неадекватность тяжести осложнений и быстроты их развития объему кровопотери.
7.Происходятна фоне изменений в системе гемостаза, характерных для беременности.
* Принципы лечения.
1. Своевременность мероприятий по борьбе с кровотечением.
2. Адекватность лечебных мероприятий объему кровопотери.
3. Этапность (проводиться в строго определенном порядке, по показаниям).
4. Одновременное проведение мероприятий по остановке кровотечения и по борьбе с осложнениями,
5. Не повторять неэффективные мероприятия.
6. Патологическая кровопотеря восполняется адекватным объемом трансфузионных сред.
7. Соблюдение всех показаний, принципов, правил и технических особенностей всех применяемых операций, в том числе гемотрансфузий.
8. Практически все мероприятия по борьбе с кровотечением относятся к оперативным методам, поэтому, для применения каждого из них необходимы строгие показания.
• Мероприятия по остановке кровотечения.
1. Опорожнение катетером мочевого пузыря.
2. Наружный массаж матки: через переднюю брюшную стенку дно матки охватывают ладонью правойю руки и производят круговые массирующие движения без применения силы.
3. Утеротоники (1 мл окситоцина или метилэргометрина внутривенно). Если при проведении массажа матка не сокращается или сокращается, а затем вновь расслабляется, то переходят к дальнейшим меро приятиям.
4. Инфузионная терапия начинается сразу по превышениипредельно допустимой кровопотери.
5. Холод на гипогастральную область.
6. Тампон с эфиром в задний свод.
7. При кровопотере свыше 400 мл. —ручное обследование полости матки и наружно-внутренний массаж матки. После соответствующей дез. обработки наружных половых органов родильницы и рук акушера под общим обезболиванием в асептических условиях (рукав Окинчица) рукой, введенной в полость матки, обследуют стенки ее дня исключения наличия травмы и задержавшихся остатков плаценты, удаляют сгустки крови, особенно пристеночные, препятствующие сокращению матки. Производят массаж ее на кулаке, кулак соприкасается с днов внутренней поверхности матки, второй рукой через переднюю брюшную стенку производят массаж матки. При повышении тонуса рука плотно охватывается мышцей матки, кровотечение прекращается. Руку из полостиматки извлекают. Грубое, с применением силы массирование матки недопустимо, так как может вызвать множественные кровоизлияния в мышцу матки.
8. При кровопотере свыше 500-600 мл.—компонентная гемотрансфузия.
9. Способ Гентера — создать положение Тренделенбурга; затем — сжать нижний сегмент пальцами одной руки и этой же рукой придавить нижний сегмент к позвоночнику, прижимая аорту.
10. Электростимуляция матки, криогенные метрогемостаты.
11. При кровопотере свыше 700-800 мл.—клеммирование маточных сосудов:
• по Бакшееву на шейку матки накладывают пару билатеральных Т-образных мягких зажимов, вводя одну браншу в полость матки, а другую располагая в боковом своде влагалища. При замыкании инструментов пережимаются маточные артерии в области параметрия с обеих сторон и кровотечнние останавливается;
• по Генкелю—Тиканадзе клеммы (кишечные зажимы пли щипцы Коллена) накладывают на параметрии с обеих сторон через боковые своды влагалища, максимально низводя шейку матки;
• по Квантилиани на шейку матки накладывают несколько зажимов (пулевые щипцы), соединяя переднюю и заднюю губы, после чего низводят шейку матки из влагалища и перегибают ее кпереди.
12. При кровопотере свыше 1000-1200 мл. при отсутствии эффекта от одного из перечисленных методов — чревосечение для радикальной остановки кровотечения. Отсутствие эффекта позволяет поставить диагноз атонического кровотечения, требующего хирургического вмешательства на матке: экстирпация матки, т. е. удаление всей матки (с шейкой).
Многочисленные описанные методы остановки кровотечения: наложение шва на заднюю губу шейки матки (по Лосицкой), прижатие аорты в брюшном отделе пальцами (по Бирюкову) или кулаком, жгут Момбурга, способ Пискачека, способ Арендта и т. п. не могут в перечисленном объеме использоваться в практике. Гипотонические кровотечения отличаются прежде всего интенсивностью, и использование всех перечисленных методов ведет к потере времени, увеличению объема теряемой крови и риска развития гипофибриногенемических осложнений.
Тампонада бинтом полости матки по Дюрсену противопоказана. Также не используется перевязка сосудов матки при лапаротомии.
• Профилактика кровотечений в раннем послеродовом периоде.
Профилактика кровотечений в раннем послеродовом периоде должна проводиться еще во время беременности: выявление и госпитализация в акушерский стационар за 2 нед. до родов беременных с анатомической и функциональной неполноценностью матки, с предлежанием плаценты, раннее выявление и своевременное лечение поздних токсикозов, правильное ведение родов и раннего послеродового периода, обезболивание ролов, введение окситотических средств, 40 % р-ра глюкозы и 10 % р-ра глюконата или хлорида кальция.