Что это такое
Плацента – это орган эмбрионального развития млекопитающих организмов. Человек так же относится к этой группе живых организмов и в период беременности в организме женщины формируется данное образование.
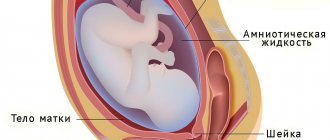
В быту ее называют «детским местом» и не случайно. Она окружает определенный участок пространства внутри материнского организма, где будет происходить рост и развитие малыша.
Защищает его и обеспечивает взаимосвязь с мамой.
От качества работы плацентарной оболочки зависит то, как будет расти и формироваться плод. Поэтому очень важно следить за ее состоянием в течение беременности.
Методы исследования состояния плаценты и их эффективность
Исследование плаценты — важная часть медицинского осмотра во время беременности, которая производится для того, чтобы определить состояние детского места и, соответственно, развитие малыша.
Основным методом исследования плаценты является ультразвуковая диагностика (УЗИ). Этот метод позволяет исследовать соответствие толщины и зрелости плаценты сроку беременности, а также место прикрепления плаценты. Кроме того, УЗИ позволяет определить количество околоплодных ввод, строение пуповины и возможные патологические новообразования в детском месте. При нормальном течении беременности молодой маме придётся сделать по одному плановому УЗИ в каждом триместре. При наличии патологий их количество может значительно вырасти.
Вариант предлежания плаценты во время беременности можно определить методом УЗИ
Но к сожалению, этот метод не является идеальным, так как результаты его исследования не всегда достоверно отображают состояние развития плода. Поэтому для увеличения эффективности медицинского исследования используют ещё один метод — допплерометрия. С его помощью врач определяет способность плаценты снабжать организм малыша кислородом и питательными веществами, то есть тщательно исследуется скорость кровотока в сосудах плаценты, пуповины и плода. Этот метод позволяет тщательно изучить каждый кровеносный сосуд.
Доплерография помогает исследовать скорость кровяных потоков в сосудах
Известны случаи, когда результаты УЗИ показывают «преждевременное старение» плаценты, а доплерография не выявляет отклонений от нормы и наоборот.
Допплерография по своему характеру и принципу проведения схожа с методом УЗ-исследования. Назначается Допплер только в третьем триместре беременности и обычно проводится вместе с УЗ-исследованием.
Отслеживание гормонального фона также является неотъемлемой частью исследований во время вынашивания малыша. Чтобы оценить уровень гормонов, которые отвечают за нормальное течение беременности и предупреждают выкидыш и преждевременные роды, используют лабораторные методы. К основным гормонам беременности относят: ХГЧ (хорионический гонадотропин), пролактин, лактоген, эстриол, окситоцин, прогестерон. Для выявления уровня этих гормонов у беременной женщины берут на анализ кровь из пальца и мочу.
Ещё один метод, который помогает определить состояние малыша в утробе матери, а значит и развитие детского места, — кардиотокография. Прослушивание сердцебиения малыша происходит за счёт двух датчиков, зафиксированных на поверхности живота матери при помощи ремней. При этом один датчик отслеживат частоту сердечных сокращений малыша, другой — частоту сокращений матки, а беременная женщина держит в руке своеобразный пульт с одной кнопкой, на которую она нажимает при каждом шевелении ребёнка. Этот метод основан на регистрации изменений частоты сердечных сокращений, которые зависят от сокращений матки и от пола ребёнка.
При кардиотокографии на живот матери помещаются специальные датчики
Во время лечения в отделении патологии КТГ (кардиотокографию) приходилось делать чуть ли не каждый день. Хотелось бы отметить, что процедура занимала не менее получаса, а то и больше. Более того, не всегда результаты удавалось получить не с первого раза. И несмотря на весь «букет» моих патологий, результаты КТГ не показывали каких-либо отклонений от нормы.
Все вышеперечисленные методы исследования плаценты не являются на 100% эффективными, если делать их по отдельности. Для получения полной и достоверной картины о состоянии детского места, необходимо провести полное комплексное обследование всеми методами, которые гармонично дополняют друг друга.
Формирование, строение и развитие
После оплодотворения яйцеклетки сперматозоидом сразу начинает основываться плацента.
Местом ее первоначального развития является слизистая оболочка матки. Как правило, это происходит на задней стенке мышечного органа.
Строение
Околоплодная оболочка имеет очень сложное строение. В ней выделяют 8 слоев:
- децидуа – первый слой от маточной стенки, представляет собой видоизмененный эндометрий, который содержит большое количество клеток с гликогеном;
- слой Лантганса – состоит из рыхлой разновидности соединительной ткани, содержит сосуды кровеносной и лимфатической систем;
- трофобласт – слой, который препятствует сократительной способности артериальных сосудов;
- лакуны – полости, которые заполнены кровью;
- многоядерный симпласт – слой из многоядерных мышечных волокон;
- цитотрофобласт – слой из особых клеток, отвечающих за секрецию активных веществ;
- строма – соединительнотканный слой с большим количеством сосудов;
- амнион – слой, который выполняет функцию синтеза амниотической жидкости.
На каком сроке и когда формируется
Завершение формирования структур «детского места» приходится на конец 4 месяца беременности, примерно к 15-16 недели.
Спустя месяц между плацентой и эмбрионом включаются активные процессы обмена веществ.
Малыш начинает активно получать кислород и питательные вещества, а продукты жизнедеятельности плода удаляются из околоплодных вод.
С 22 недели беременности начинает активно набирать массу. Это связано с постоянно возрастающими потребностями ребенка в питании и дыхании.
Только к 36 недели перинатального периода достигает полной зрелости.
Развитие сопровождается увеличением массы и толщины.
К 40 недели беременности вес «детского места» составляет около 0,5 кг. Толщина до 3 см.
Предлежание плаценты
Еще одно серьезное осложнение беременности, связанное с расположением плаценты в нижних отделах матки. Вообще когда в начале беременности фиксируют такое место крепления плаценты, это еще ни о чем не говорит: размеры матки сильно меняются, ее стенки растягиваются, так что во второй половине беременности плацента вместе со стенками поднимается вверх. Однако иногда она частично или полностью перекрывает область внутреннего зева и, соответственно, мешает ребенку родиться естественным путем.
Состояние плаценты оценивают при помощи ультразвукового обследования; оно дает множество полезной информации о размере, толщине, внутренней структуре и месте крепления плаценты. На основании результатов УЗИ-обследования врач принимает те или иные решения относительно ведения беременности.
Функции
В ходе беременности и развития плода плацента играет очень важную роль и выполняет большое количество функций:
- обеспечивает поступление кислорода к ребенку и удаление углекислого газа из амниотической жидкости;
- транспортирует все необходимые для развития ребенка питательные вещества;
- по сосудам удаляются продукты жизнедеятельности плода;
- защищает развивающегося ребенка от атак иммунной системы матери;
- участвует в синтезе активных биологических веществ необходимых для правильного развития плода.
Таким образом, плацента обеспечивает функции газообмена, выделения, защиты, питания, а также синтеза веществ. Без нее невозможно правильное развитие плода в утробе.
Как работает плацента
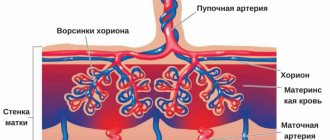
Между плодовой и материнской частью плаценты (тем самым децидуальным слоем) — находятся наполненные материнской кровью «чашечки». Они образованы тянущимися к ним пупочными кровеносными сосудами плода – дробясь и ветвясь, они образуют сплетение из тончайших ворсинок, которые и образуют стенку «чашечки».
Кровоток матери и плода не сообщается напрямую!
Питательные вещества переходят под действие осмотического давления, они как бы «просачиваются» сквозь стенки сосудиков. Именно поэтому возникает «плацентарный барьер» — что-то «проходит» от матери к ребенку, а какие-то вещества остаются только в крови матери. Итак, что отправляется к ребенку?
В первую очередь через плаценту происходит газообмен: кислород , растворенный в крови, переходит из материнской крови к плоду, а углекислый газ возвращается назад, от ребенка к матери.
Во-вторых, через плаценту малыш получает питательные вещества, необходимые для роста.
К сожалению, плацентарный барьер легко преодолевают и вредные для развития ребенка вещества: никотин, этиловый спирт (алкоголь), многие лекарственные препараты (поэтому важно употреблять только те лекарства, которые рекомендует лечащий врач, знающий о беременности пациентки), а также вирусы (ребенок будет болеть вместе с мамой).
К счастью, ребенку достается и материнские антитела, защищающие плод от инфекций. В то же время плацента задерживает клетки иммунной системы матери, которые могли бы опознать плод как «чужеродный объект» и запустить реакцию отторжения.
Наконец, плацента синтезирует целый ряд гормонов, необходимых для сохранения беременности — хорионический гонадотропин человека (ХГЧ, по уровню которого в крови и устанавливают факт беременности), плацентарный лактоген, пролактин и многие другие.
Плацента (послед) рождается в течение часа после родов. Ее состояние важно для врача, поэтому ее внимательно обследуют: по ней можно судить о течении беременности, определить, были ли отслойки или инфекционные процессы.
Одно из осложнений родов – неполное рождение плаценты, когда она (целиком или частично) плотно врастает в стенку матки. Это может вызвать опасное для жизни роженицы кровотечение, а пропущенный врачом небольшой кусочек плаценты, оставленный в матке, может стать причиной инфекционного заболевания.
Система «мать-плацента-плод»
После слияния половых клеток матери и отца сразу начинает формироваться система «мать-плацента-плод». Она включает в себя:
- организм беременной женщины;
- развивающийся плод;
- детское место в роли связующего звена.
Связующее звено условно можно разделить на 2 части:
- материнская;
- детская.
Материнская часть содержит большое количество лакун с кровью и сосудов. Она представляет собой видоизмененную слизистую оболочку. Детская часть представлена ворсинчатым хорионом.
Кровоток в материнской части медленный. Это дает возможно хорошо очищать кровь, которая идет от плода. В лакунах происходит обмен веществ между организмом женщины и плодом.
Что происходит с плацентой после родоразрешения
Существует огромное количество мифов о том, что происходит с плацентой после рождения малыша. Некоторые считают, что послед используют в фармации и косметологии, незаконно получив согласие женщины, которая, находясь в состоянии замутнённого рассудка, подписывает согласие на его использование. Другие же полагают, что плаценту необходимо съесть или закопать. Что же на самом деле происходит с детским местом после родов?
На самом деле, в 96% ещё в родзале акушерка помещает послед в полиэтиленовый пакет, на котором гинеколог пишет имя, фамилию и отчество роженицы, вес, рост и время рождения малыша, а также особенности течения беременности и осложнения. Затем этот пакетик помещается в специальный холодильник, где хранятся и последы других рожениц. В течение первых суток приезжает машина и отвозит материал на гистологическое исследование к патологоанатому, где после исследования она утилизируется специальными службами.
Плацента не подвергается исследованиям и сразу же утилизируется, если беременность протекала просто идеально, без каких-либо осложнений, вплоть до ОРВИ. Но это происходит очень редко.
Ещё в 2000 году Киевский институт клеточной терапии предложил платную услугу хранения плаценты — криоконсервирование.
Всем известно, что стволовые клетки из пуповинной крови обладают полезными свойствами, поэтому существуют специализированные банки хранения пуповинной крови. Но процедура забора и хранения стволовых клеток очень дорогостоящая и не все женщины могут позволить себе такое «удовольствие». Также и плацента, являясь биологической тканью, содержит большое количество стволовых клеток, которые используются в медицине:
- при лечении онкологических заболеваний;
- при коррекции иммунитета;
- при лечении инфекционных заболеваний;
- при лечении хронической усталости.
Более того, стволовые клетки широко используются в косметологии для приготовления кремов, лосьонов и тому подобное.
Я никогда не задумывалась о «судьбе» детского места после родов и мне не приходила даже мысль о том, что её можно хранить и как-то использовать. Ещё во время первой беременности думали с супругом сохранить стволовые клетки из пуповинной крови, но увидев заоблачную цену на эту процедуру, решили отказаться от этой идеи до следующей беременности и родов. Но в данный момент очень жалею о том, что отказались. Всё-таки воспитать ребёнка достойным человеком намного сложнее, чем его выносить и родить, хотя и беременность и роды дались мне очень сложно. Поэтому второго малыша пока не планируем.
Видео: Ольга Прядухина, акушер-гинеколог, о патологиях плаценты
Нормы толщины плаценты на разных сроках беременности
Толщина является важным критерием протекания беременности у женщины. При плановых ультразвуковых исследованиях обязательно проводится контроль данного показателя.
Отклонения значений, как в большую, так и в меньшую сторону сигнализируют о возможных патологиях и осложнениях.
Толщина учитывается для определения степени зрелости «детского места».
Первое измерение данного значения происходит на плановом ультразвуковом исследовании в 20 недель. Норма толщины на этом сроке укладывается в показатели от 16,7 до 28,6 мм.
До 36 недели беременности происходит увеличение толщины. В месяц этот показатель увеличивается примерно на 1 мм.
На 25 неделе нормальной считается от 20,3 до 34,0 мм, в 30 недель от 23,9 до 39,5 мм.
Начиная с 36 недели, постепенно истончается. В 40 недель беременности нормальная толщина находится в промежутке от 26,7 до 45,0 мм.
Наблюдение за развитием плаценты
Изменения, происходящие с плацентой, отслеживают с помощью УЗИ. Для этого используют классификацию зрелости органа:
- 0 этап – до 30-й недели;
- 1-й этап – с 30-й до 34-й;
- 2-й этап – с 34-й до 37-й;
- 3-й этап – с 37-й до 39-й;
- 4-й этап – до родоразрешения.
Наблюдая за темпами созревания органа, наши врачи могут вовремя определить патологию:
- чересчур раннее развитие свидетельствует о нарушениях плацентарного кровоснабжения (если у женщины нет генетической предрасположенности к данному явлению);
- запоздалое созревание не влияет на состояние ребенка, и не представляет для него угрозу.
Исследования проводятся не только с помощью УЗИ, но и благодаря определению уровня лактогена – гормона, свидетельствующего о нормальном созревании. В норме он должен быть не менее 4 мкг/мл.
Ведение беременности в Нижнем Новгороде также включает суточный мониторинг концентрации эстрогена. Низкий уровень может свидетельствовать о почечной недостаточности будущей мамы, тяжелых патологиях печени или быть следствием приема антибиотиков.
Наиболее распространенные патологии
Современная медицинская наука подразделяет все возможные патологии на 3 группы:
- отклонение от нормальных значений размера и формы;
- видоизменение и неправильная работа хориона;
- патологические изменения материнской части.
Патологические изменения размера и формы
В норме плацента округлой формы. Однако при воздействии некоторых факторов она может изменяться.
Причины деформации:
- наличие послеоперационных рубцов на маточных стенках;
- частое абортирование;
- увеличение внутренней маточной поверхности в процессе развития беременности.
У женщин чаще всего встречается патология, которая называется приращение плаценты.
В этом случае «детское место» прикрепляется к маточным стенкам и ее очень трудно удалить после рождения ребенка.
Помимо изменения формы, плацента может значительно изменяться в размерах, выходя за пределы допустимой нормы.
Причины увеличения «детского места»:
- наличие у матери сахарного диабета;
- склонность к развитию отеков различной степени тяжести;
- индивидуальные особенности организма будущей мамы;
- наличие инфекционных заболеваний на протяжении перинатального периода;
- избыточный вес женщины.
Причины истончения:
- патологии работы сердечно-сосудистой системы;
- гипертоническая болезнь у матери;
- патологии функционирования почек.
Недостаточная толщина может стать причиной серьезных осложнений в развитии плода.
Видоизменение и неправильная работа хориона
Возможные патологии детской части:
- воспалительные процессы, которые протекают в хорионе;
- развитие кист;
- остаток желточного мешка от эмбриона;
- врастание волос эмбриона в хорион;
- маловодие в течение долгого периода.
В акушерской практике часто встречают случаи хорионического кровоизлияния. Они провоцируют такие осложнения как:
- ранние роды;
- внутриутробная задержка развития ребенка;
- остановка развития ребенка;
- внутренние кровотечения.
Патологические изменения материнской части
Материнская часть плацента может подвергаться таким патологиям как:
- кровоизлияние;
- отслойка плаценты;
- инфаркт плаценты;
- межворсинчатое тромбообразование;
- развитие новообразования хориоангиомы.
Эти патологические состояния могут стать причинами следующих последствий:
- ослабление защитной функции и внутриутробное инфицирование плода;
- внутриутробная задержка роста и развития ребенка;
- гипоксия ребенка;
- изменение количества амниотической жидкости;
- увеличение тонуса матки;
- пузырный занос.
«Детское место» важнейшая структура в период развития ребенка. От качества ее работы зависит здоровье будущего малыша и состояние беременной женщины.
Чтобы свести риск осложнений к минимуму важно регулярно контролировать состояние данного органа.
Будущая мама должна знать от чего зависит вес плаценты, какие факторы провоцируют развитие патологий и как их вовремя диагностировать. Как правило, своевременное обращение к врачу дает возможность вольностью исправить проблему.
Стадийность созревания органа
Степень зрелости плаценты 0, т.е. начальная стадия формирования органа в норме протекает в течение 30 недель после зачатия. В этот период плацента обладает достаточно однородной структурой и проходит развитие от нечеткой аморфной системы до первых признаков созревания. Основное функциональное развитие наблюдается, начиная с 11-12 недель, когда реально отмечается рост плаценты и утолщение оболочки. Один из основных показателей нулевой стадии – гладкость поверхности.
Степень зрелости плаценты 1 начинается с проявления на плаценте признаков созревания, выражающихся в нарушении гладкости поверхности – легкая волнистость, вкрапления. УЗИ выявляет отдельные зоны эхогенности. Нормальное протекание беременности подразумевает развитие этой стадии в период 27-34 недели.
Степень зрелости плаценты 2 характеризуетсяпоявлением заметного рельефа на поверхности органа, фиксируются явные извилины мембраны, УЗИ показывает наличие многочисленных изменений эхогенности. Средняя продолжительность этого периода составляет 34-39 недель.
Плацента 3 степени зрелости – это окончательно созревший орган, который выполнил все необходимые функции и готовится родам. Стадия перехода на эту степень начинается в норме с 38 недели беременности.
Основная внешняя характеристика – появление выраженного дольчатого строения и существенная извилистость мембраны. Этот период выражает естественное старение плаценты. Эта степень зрелости указывает на то, что плод уже фактически созрел, а потому роды после 37 недель беременности считаются вполне допустимыми. Преждевременное наступление 3 степени зрелости плаценты очень опасно и чревато преждевременными родами и недостаточным развитием ребенка.
Важной характеристикой созревания плаценты считается её толщина. Именно по этому параметру часто ведется контроль плацентарного развития. В таблице приведены нормы этого параметра по неделям беременности.
Опасность быстрого созревания плаценты
Ускоренное развитие органа влечёт за собой такие угрозы, как: гипоксия плода, недостаточное снабжение ребёнка микроэлементами и витаминами, кровоток матки или плода и т. д.
Раннее созревание плаценты вызывается рядом причин:
- Неправильное питание;
- Табачные изделия, алкогольные напитки и наркотические вещества;
- Вирусные заболевания;
- Диабет и другие гормональные заболевания;
- Поздний токсикоз;
- Аборты, сделанные перед текущей беременностью;
- Низкая физическая активность, отсутствие прогулок на свежем воздухе;
- Специфичность организма женщины.
Несмотря на эти данные, если у будущей матери определяют 2 степень зрелости плаценты на сроке менее 32 недель, не стоит сильно беспокоиться. Обязательно будет проведено дополнительное обследование на кровотечение эмбриона.
При отсутствии каких-либо нарушений процессов развития плода не обнаружится, то можно быть спокойной. В обратной ситуации назначается лечение в дневном стационаре. Оно будет носить восстановительный характер работоспособности плаценты для хорошего поддержания жизнедеятельности ребёнка. 2 стадия созревания в периоде, который не приближен норме, не всегда значит наличие у матери отклонений.
Если никакой действительно угрозы не будет выявлено, то возможно назначение курса препарата Курантил или подобными лекарствами дома. Но всегда женщина должна слушать рекомендации, и советы своего врача и систематически посещать приёмы.
Таким образом, существует 4 стадии развития плаценты, на каждой из которых происходят существенные изменения в организме женщины. Именно поэтому необходимо постоянное наблюдение у врача.
Нарушения строения
Из чего формируется плацента? В ее состав входят:
- децидуальные ткани;
- эмбриобласт;
- трофобласт.
Главная составляющая данного органа – ворсинчатое дерево. Как уже говорилось ранее, плацента необходима для жизнеобеспечения ребенка. Очень важно то, что нет смешения крови матери и плода, так как есть плацентарный барьер. Данная защита очень важна, так как она предотвращает резус-конфликт.
При нормальном протекании беременности вес и размер плаценты увеличивается пропорционально развитию плода. Но примерно до четвертого месяца плацента развивается немного быстрее, чем ребенок. Если ребенок по какой-либо причине погиб, то плацента прекращает свою деятельность и тоже умирает. В данном случае можно обнаружить нарастание дистрофических изменений.
Как уже говорилось ранее, зрелая плацента имеет форму диска, толщина которого – до трех с половиной сантиметров, а диаметр – порядка двадцати сантиметров. Вес органа составляет около шестисот граммов. Обе стороны плаценты имеют некоторые отличия.
- Материнская сторона обращена к матке. Она шероховата и сформирована из базальной составляющей децидуральной оболочки
- Плодовая поверхность обращена к ребенку. Она укрыта амниотическим слоем. Под ней можно отчетливо различить кровеносные сосуды.
Теперь коротко разберем вопрос о том, когда формируется плацента при беременности двойней. Важно заметить, что вид ее (или их) будет напрямую зависеть от имплантации яйцеклеток.
Дизиготная двойня имплантируется отдельно. Исходя из того, что обнаруживаются в полости матки они практически одновременно, могут имплантироваться как в противоположных углах, так и рядом. Если имплантация произошла рядом, то плацента может казаться единым целым, но на самом деле это не так, каждая из них имеет свою сосудистую сеть и оболочки. При имплантации на значительном расстоянии можно без труда при помощи УЗИ обнаружить две плаценты.
Плодовместилища дихориальных близнецов разделены перегородкой. Важно заметить, что данная оболочка практически не имеет сосудов. Следовательно, питание они получают из околоплодных вод.
При монозиготной двойне плацента одна, но малыши разделены между собой тонкой прозрачной пленкой. В большинстве случаев у крох есть сосудики, которые объединяют кровообращение во всей плаценте, что не очень хорошо. В данном случае есть опасность трансфузионного синдрома.
Есть еще и моноамниотическая монохориальная двойня, когда перегородка между плодами вовсе отсутствует.
В строении плаценты могут быть следующие нарушения:
- наличие только двух долей;
- наличие дополнительной доли;
- окончатая плацента.
Такие нарушения не могут причинить вред ребенку, но немного усложняют процесс отхождения последа. Врача следует предупредить о данной патологии, так как будут применяться меры по принудительному отхождению последа. Это поможет избежать кровотечений или инфицирования.
Функциональные особенности
Детское место появляется и крепится на задней стенке, ближе ко дну матки. Такое расположение обуславливается лучшим кровотоком и, соответственно, более качественным питанием.
Плацента осуществляет важную роль в процессе вынашивания:
- транспортировка кислорода от матери к младенцу;
- доставка питательных веществ и витаминов;
- вывод продуктов распада;
- организация защитного барьера от влияния инфекций;
- синтез гормонов (эстроген, прогестерон, ХГЧ);
- формирование иммунитета.
Для того, чтобы функционирование органа не снижалась, необходим постоянный контроль над развитием и последующей деятельностью. От работоспособности оболочки зависит жизнь плода, поэтому врачи регулярно проводят ультразвуковое исследование с целью наблюдения не только за ребенком, но и за детским местом.