В чем заключается опасность тазового предлежания
Акушерство и гинекология сталкиваются с тазовым предлежанием примерно в 5% случаев от общего числа беременностей. В такой ситуации необходима квалифицированная высокопрофессиональная помощь роженице и ребенку.
Основной особенностью тазового положения плода при родах является то, что по родовым путям первыми проходят ножки или ягодицы младенца. Шейка матки при этом еще недостаточно сглажена и раскрыта, потому продвижение самой крупной и плотной части плода – головки, может оказаться затруднительным.
Тазовое предлежание становится частой причиной возникновения угрозы прерывания вынашивания. Кроме этого, неправильное положение может спровоцировать пороки развития плода: нарушение формирования нервной и сердечно-сосудистой систем, костей, мышц и половых органов.
Причины и факторы риска
Точные причины неправильного положения плода неизвестны. Выделяют несколько факторов риска:
- избыточная активность плода;
- ограничение активности плода;
- препятствия для вставления головки в родах;
- пороки развития плода;
- аномалии развития матки.
Причины избыточной активности плода:
- Многоводие. При большом количестве околоплодных вод активность ребенка повышается, пространство для маневров увеличивается.
- Дряблость мышечного корсета передней стенки живота. Несостоятельность мышц ведет к избыточному их растягиванию и появлению свободного пространства для движений плода. Вероятность такого состояния повышается при второй и последующей беременности.
- Недоношенность. Неправильное положение плода считается вариантом нормы до 32 недель. При преждевременном запуске родов ребенок может не успеть занять нужное положение. Чем меньше срок гестации, тем выше вероятность развития проблемы.
- Многоплодная беременность. При вынашивании двойни высок риск того, что один или оба плода займут неправильное положение в матке.
- Гипотрофия плода. Ребенок с низкой массой тела занимает небольшое пространство в матке и может расположиться поперек или по косой линии к ее оси.
- Гипоксия плода. Нехватка кислорода заставляет ребенка активно двигаться к матке, меняя свое положение. Он может быть неустойчивым и меняться на протяжении всей беременности.
Причины сниженной активности плода:
- Маловодие. При нехватке околоплодных вод у плода нет пространства для маневров, и он может остаться в неправильном положении до родов.
- Крупный плод. После 30 недель избыточный вес мешает плоду двигаться в матке и может стать причиной неправильного положения.
- Угроза прерывания беременности. Повышенный тонус матки мешает ребенку двигаться в материнской утробе, сдерживая его активность.
- Миома матки. Опухоль, расположенная в дне или теле органа, уменьшает емкость матки и снижает двигательную активность плода.
- Короткая пуповина. Неправильное положение плода может быть связано и с перекрутом пуповины.
Препятствия для вставления головки в родах ведут к тому, что ребенок вынужденно занимает неправильное положение. Факторы риска:
- шеечная миома матки;
- предлежание плаценты – состояние, при котором плодное место перекрывает выход из матки;
- анатомически узкий таз (в том числе на фоне опухолей, экзостозов).
Аномалии развития половых органов – редкая причина неправильного положения плода. Проблемы возникают при двурогой матке, а также при наличии перегородки. Реже косое или поперечное положение плода встречается при седловидной матке.
Пороки развития плода могут привести к поперечному и косому положению. Причиной становится избыточная или сниженная подвижность, неправильные пропорции тела. Такое явление часто встречается при гидроцефалии и анэнцефалии.
Рост, формирование плода
Наступила 22 неделя беременности, что происходит с малышом в этот период? Младенец активно растет, пространства в матке ему еще предостаточно, он энергично переворачивается и толкается. Размер плода на 22 неделе беременности достигает 270-290 мм. Идёт интенсивное формирование позвоночного столба, его позвонков и межпозвоночных дисков, костные структуры младенца накапливают кальций. Рацион женщины обязан включать продукты, имеющие в своем составе этот элемент. Вес ребенка в 22 недели беременности приближается к пятистам граммам. Расширяется мир тактильных ощущений крохи. Ребенок на 22 неделе умеет играть, он теребит пуповину либо свою ножку, пытается сосать пальчики. У крохи на личике появились ресницы и бровки, голова начинает покрываться волосами. Волосы практически прозрачные, но на УЗИ их можно увидеть. Кожа младенца вся в морщинах, но с утолщением подкожного жирового слоя личико округляется. Все четче прорисовываются нос и губы.
Детеныш на 22 неделе беременности обзавелся ноготками на руках и ногах. 2-3 недели назад мамочка сомневалась, шевелится ли кроха. Шевеление плода на 22 неделе беременности спутать ни с чем нельзя. Малыш толкается очень активно, особенно по ночам. Чересчур энергичные и хаотичные движения должны насторожить женщину, возможно младенцу не хватает кислорода. Дети на этих сроках реагируют на плохое настроение и стрессы мамы
Поэтому ей очень важно сохранять спокойствие. Иногда беременность протекает таким образом, что женщина пока не ощутила толчков своего малыша
Необходима консультация гинеколога, если врач слышит биение сердца крохи, поводов для тревоги нет.
Идет 22 неделя беременности, совершенствование плода не прекращается ни на мгновенье. Все важнейшие органы и системы уже заложены, идёт дальнейшее их развитие и совершенствование. Мозг младенца достигает массы в 100 граммов, его поверхность начинает покрываться извилинами, появляются борозды. Все клетки мозга уже заложены, идёт развитие новых нейронов и нейронных связей. Образуются связи между разными отделами мозга. Сердечко крохи прибавляет в своих размерах, частота его сокращений доходит до 140-160 толчков за 60 секунд.
Плод на 22 неделе имеет достаточно развитую нервную систему, его движения становятся всё более скоординированными.
На коже малыша возникают рецепторы, формируются потовые железы. Все внутренние органы продолжают функционировать, развивается пищеварительная система, поджелудочная железа и печень. Малыш умеет открывать и закрывать глаза, жмуриться. Глазки реагируют на свет, младенец слышит громкий звук. Кроха научился зевать и икать.
Карапуз активно заглатывает околоплодные воды. Таким образом он тренирует свои легкие, это облегчит ему первый вдох после появления на свет. Для малыша 22 неделя беременности характерна тем, что тело его покрыто лануго. Лануго — это пушок, который помогает первородной смазке удерживаться на коже. Это смазка защищает малыша от непосредственного контакта с околоплодными водами. Чем ближе роды, тем меньше смазки и волос остается на теле у ребёнка. Считается, что если 22 неделя беременности закончится родами, при очень длительном и сложном выхаживании младенец может выжить. Но проблем со здоровьем ему избежать не удастся. Контролируйте свое самочувствие, заботьтесь о здоровье, чтобы малыш родился в срок.
Осложнения родов и их профилактика
У женщины увеличивается риск разрывов шейки, промежности, повреждений костей таза. Как в случае естественных родов, так и в результате кесарева возрастает вероятность инфекционных осложнений, например, эндометрита.
Перинатальные исходы при тазовом предлежании плода в случае своевременной операции благоприятны. В дальнейшем ребенок растет и развивается нормально, если только у него нет патологии, сформировавшейся еще до родов.
Осложнения родов:
- травма шейного отдела позвоночника, спинного и головного мозга;
- асфиксия (удушье) плода;
- недоношенность и задержка роста;
- пороки развития;
- внутриутробное инфицирование при раннем излитии околоплодных вод;
- респираторный дистресс-синдром (нарушение работы легких после рождения);
- дисплазия тазобедренных суставов.
Родовая травма связана не только с повреждением шейного отдела позвоночника, но и с избыточным давлением на головку во время родов со стороны дна матки. Она вызывает в дальнейшем серьезные заболевания у ребенка. Отмечаются нарушения двигательной функции (параличи), косоглазие, судорожные припадки (эпилепсия), неврозы, эндокринная патология, гидроцефалия, отставание от сверстников в физическом и интеллектуальном развитии.
Поражается опорно-двигательный аппарат. У малыша может сформироваться кривошея, вывих бедра, косолапость, контрактура (ограничение подвижности) коленных суставов, дисплазия (нарушение формирования) тазобедренных суставов.
В более старшем возрасте у детей, родившихся в тазовом предлежании, часто независимо от того, естественным образом это произошло или с помощью операции, выявляются повышенная возбудимость, беспокойный сон, снижение аппетита, синдром гиперактивности. Впоследствии могут возникать трудности при адаптации в обществе и школьном обучении.
Для профилактики осложнений при тазовом предлежании необходимо проводить такие мероприятия:
- формирование в женской консультации групп риска по тазовому предлежанию;
- регулярное наблюдение у врача;
- диагностика и лечение при беременности таких осложнений, как гестоз, угроза прерывания, плацентарная недостаточность;
- предупреждение перенашивания;
- использование лечебной гимнастики;
- правильный выбор способа родов;
- заблаговременная подготовка к плановому кесареву сечению;
- правильное ведение естественных родов, профилактика преждевременного излития вод, кровотечений, нарушений сократимости матки;
- диагностика осложнений в родах и своевременное решение об экстренной операции;
- аккуратное родоразрешение;
- тщательное обследование родившегося ребенка.
Важное значение имеет информирование будущей мамы о беременности и тактике родов. Психосоматика – нарушения работы внутренних органов, связанные с длительным стрессом, переживаниями, страхом неизвестности – может отрицательно сказаться на состоянии малыша
Чем больше знает женщина о своем положении, тем меньше вероятность развития осложнений. Поэтому рекомендуется не только расспрашивать врача обо всех интересующих деталях будущих родов, но и больше читать об этой патологии. Необходимо заранее настраиваться на положительный исход.
Характерные признаки и диагностика
Самостоятельно определить расположение плода невозможно. Тазовое предлежание не становится причиной боли, появления каких-либо неспецифических выделений или дискомфорта. Выяснить, как располагается ребенок в утробе матери, может только гинеколог.
Во время акушерского осмотра врач может прощупать крупную мягкую предлежащую часть. Если ребенок располагается головкой вниз, отмечается более низкое стояние дна матки над лобком. Сердцебиение плода прослушивается в области пупка.
Во время влагалищного осмотра в зависимости от разновидности предлежания гинеколог может прощупать стопы малыша, его копчик, крестец или мягкую объемную часть. Такое обследование возможно провести ближе к середине третьего триместра.
Диагностика
Диагностировать тазовое предлежание не составляет трудностей. Для этого применяют наружный и внутренний осмотр, а также дополнительные методы исследования.
Наружный осмотр
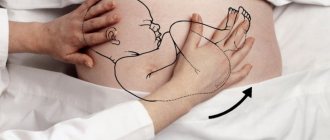
С этой целью используют приемы Леопольда (определение положения и предлежания ребенка) и измерение живота:
- Высота маточного дна
Дно матки при данном виде предлежания находится высоко, то есть превышает физиологическую норму. Это связано с тем, что тазовый конец не прижимается ко входу в малый таз до начала родов.
- Приемы Леопольда
При прощупывании живота четко определяется, что плотная и округлая часть (головка) находится в дне матки, а ягодички (крупная, мягкая, неправильной формы и не баллотирующая, то есть неподвижная часть) находится у входа в таз.
- Сердцебиение плода
При головном предлежание четко выслушивается сердцебиение справ или слева, но ниже пупка. При предлежании тазовым концом сердцебиение слышно на уровне либо выше пупка.
Влагалищное исследование
Данный метод наиболее информативен при проведении в родах:
- в случае предлежания ягодиц прощупывается мягкая часть и щель между ягодичек, а также крестец и половые органы;
- если предлежание чисто ягодичное, легко определяется паховый сгиб;
- в случае смешанного ягодичного предлежания рядом с ягодичками прощупывается стопа;
- при ножном определяется ножки плода, а в случае выпадения ножки главным ее отличием от выпавшей ручки служит признак, что с ручкой возможно «поздороваться».
Дополнительные методы
- УЗИ плода
Уточняется предлежание плода, а также его масса, наличие или отсутствие врожденных пороков и обвития пуповиной, степень разгибания головки.
- КТГ и ЭКГ плода
Позволяют оценить состояние малыша, гипоксию, обвитие или прижатие петель пуповины.
Тазовое предлежание
Помимо поперечного и косого, продольное положение не всегда означает правильное физиологическое размещение. Ребенок может находиться вертикально, параллельно оси матке, но не головой вниз, а ягодицами или ногами. Тогда говорят о продольном тазовом предлежание плода. По статистике 3-5% беременностей протекают с таким диагнозом.
Выбор способа родоразрешения при тазовом предлежании зависит:
- от пола ребенка;
- возраста матери;
- размера таза женщины;
- веса плода;
- подвида предлежания.
Роды в этом случае считаются патологическими из-за высокого риска осложнений. Но продольное положение плода с тазовым предлежанием не служит обязательным показанием для проведения операции кесаревого сечения
Для принятия решения врачи принимают во внимание и другие факторы
Если предлежание плода тазовое продольное, то естественные роды проводятся под постоянным контролем медперсонала. Первыми из родовых путей появляются ноги и ягодицы, а с продвижением головки часто возникают трудности. Высок риск внутриутробной гипоксии, возможно ущемление и преждевременное разгибание головки, запрокидывание рук, аспирация амниотической жидкостью.
Если положение плода продольное, а предлежание тазовое, вторым частым осложнением естественных родов является высокий уровень травматизации матери и ребенка. У женщины может начаться сильное кровотечение при прохождении головки, которая не подверглась конфигурации, то есть «не сложилась». Новорожденный обязательно осматривается травматологом-ортопедом, для исключения повреждения костей.
Тазовое продольное предлежание плода при беременности подразумевает попытки изменить его на головное. Назначается специальная гимнастика, при необходимости совершается наружный профилактический поворот. Если не удается изменить внутреннее расположение, то женщину госпитализируют для определения группы риска и выбора подходящего способа родоразрешения.
Тактика ведения родов
Роды через естественные родовые пути при неправильном положении плода практически не ведутся из-за высокого риска развития осложнений:
- раннее излитие околоплодных вод с высокой вероятностью инфицирования плода;
- выпадение мелких частей плода;
- выпадение петель пуповины;
- острая гипоксия плода;
- аномалии сократительной активности матки;
- разрыв матки при ее перерастяжении.
В родах может сформироваться запущенное поперечное положение плода. Такое случается при раннем излитии вод и сопровождается потерей подвижности ребенка. Дальнейшее течение родов через влагалище невозможно.
В современном акушерстве косое и поперечное положение плода – это показание к кесареву сечению. Операция проводится на сроке 37-41 неделя. Срок определяется состоянием беременной женщины и ребенка.
Будущая мама может отказаться от кесарева сечения и настаивать на естественных родах. В этом случае ей нужно осознавать все возможные риски и понимать, что такие роды могут закончиться летальным исходом. Гибель грозит плоду в результате асфиксии и роженице при разрыве матки.
В группу высокого риска по развитию осложнений попадают такие состояния:
- возраст старше 35 лет;
- многоплодная беременность;
- аномалии строения матки;
- крупные и множественные миоматозные узлы;
- анатомически узкий таз;
- рубец на матке;
- предлежание плаценты;
- крупный плод (более 4000 г);
- изменение объема амниотической жидкости;
- угроза разрыва матки;
- выпадение петель пуповины или частей плода;
- запущенное поперечное положение плода.
В этих ситуациях влагалищные роды не рекомендуются.
Кесарево сечение можно планировать на первый период родов. В этом случае у женщины начинаются самостоятельные схватки, и происходит постепенное раскрытие шейки матки. Есть вероятность, что плод перевернется с началом родовой деятельности. Если этого не случается, кесарево сечение проводится до начала потуг.
Плановое кесарево сечение до начала родовой деятельности показано в таких ситуациях:
- срок гестации 42 недели и более (перенашивание);
- предлежание плаценты;
- анатомически узкий таз;
- излитие околоплодных вод до начала схваток;
- рубец на матке;
- опухоли репродуктивных органов.
Особенности оперативного родоразрешения:
- При поперечном положении плода необходимо расширять доступ. Не всегда можно провести разрез в нижнем маточном сегменте. Зачастую извлечение плода проводится через продольный разрез.
- Наркоз при неправильном положении плода чаще дается общий. Эпидуральная анестезия не всегда возможна.
- Во время операции высок риск развития осложнений (в том числе кровотечения). Плановое кесарево сечение должно проводиться опытным гинекологом в родильных домах, полностью оборудованных всем необходимым для оказания помощи роженице и новорожденному.
Техника операции определяется после обследования пациентки. Рекомендуется заблаговременная госпитализация в родильный дом на сроке 38-39 недель. Важно не только повторно оценить положение плода, но и выявить сопутствующие нарушения. По показаниям кесарево сечение проводится до срока доношенной беременности.
Правильное положение плода
Мы уже разобрались, что идеальным является продольное предлежание ребенка. При этом он должен находиться головкой вниз и быть повернутым затылком в сторону животика мамы. Во-первых, в такой позе он чувствует себя комфортнее. Во-вторых, во время родов его подбородок соприкасается с грудной клеткой, что обеспечивает:
- равномерное и несильное давление на шейку матки, которое стимулирует ее расширение и выработку необходимых в данный момент гормонов в организме женщины:
- поворот головы малыша, позволяющий ему разместить наиболее ее широкий участок в самой просторной точке таза матери
- необходимый угол наклона головки ребенка, обеспечивающий более быстрый и удобный проход крохи по родовым путям
Таким образом, продольное головное положение плода позволяет маме и малышу быстрее встретиться и пройти этот путь с наименьшими потерями. Именно такая позиция ребенка и наблюдается у большинства рожениц.
Однако примерно в одном из десяти случаев малыш может иметь вышеописанное расположение, но при этом находиться затылком к позвоночнику мамы. То есть это тоже головное положение плода, однако менее выгодное, чем когда затылок крохи обращен к животу женщины. Ребенок, как правило, появляется на свет также естественным путем, но подобная позиция может вызвать некоторые проблемы, например:
- преждевременное отхождение вод
- длительные и замедленные роды
- боли в пояснице у будущей мамочки
- начало потуг до полного раскрытия шейки матки
Во время родов, достигнув тазового дна, малыш может развернуться, что потребует дополнительного времени. А в ряде случаев разворота не происходит, и тогда медикам приходится ему помогать, используя, например, щипцы.
Такое положение ребенка называется задним и может быть обусловлено:
- анатомическими особенностями строения таза женщины
- образ жизни будущей мамочки или профессиональные факторы
Если у вас сидячая работа, то это повышает возможность того, что малыш займет заднее положение. Ведь когда вы находитесь в подобной позе, ваш таз отклонен назад. Соответственно, голова малыша тоже отклоняется назад. А вот если вы много двигаетесь и большую часть времени проводите на ногах, то таз наклонен вперед, и у ребеночка есть все шансы занять верную позицию.
Впрочем, если малыш находится в заднем положении, вы можете постараться его развернуть. Для этого необходимо наклонять таз вперед, а не назад. Например:
сидя, обращать внимание на то, чтобы ваши колени находились не выше уровня бедер садясь на поверхность, не обеспечивающую нужной позы, подкладывать под себя подушку, приподнимая таз заниматься с фитболом, перегибаясь через него стоять на четвереньках (эта позиция обеспечивает поворот затылка малыша к животику мамы): можете просто постоять так минут 10 или выполнить какие-нибудь простые упражнения, а можете и вымыть полы, отставив в сторону швабру
Неправильное положение плода
К неверным позициям ребенка относятся тазовое, поперечное и косое предлежание. При поперечном положении всегда назначают а в двух остальных случаях многое зависит от разных факторов, но чаще всего также женщину направляют на операцию.
Встречается также такое явление как неустойчивое положение плода . Это значит, что ребенок «не может определиться»: сначала он занимает продольную позицию, а потом вдруг оказывается в поперечной или косой. Затем положение снова может измениться. Такое происходит при повышенной подвижности малыша.
Чем может быть спровоцировано неправильное положение плода ? На это способны повлиять различные факторы:
- повышенная подвижность малыша
- пониженная подвижность ребенка
- патологии развития матки
- патологии развития плода
- явления, препятствующие вставлению головки (например, узкий таз, миома в нижней части матки)
Если ваш малыш занял неверное положение, то вы можете «уговорить» его развернуться. Для этого необходимо выполнять специальные упражнения (какие именно – лучше проконсультируйтесь с доктором, ведь каждый случай индивидуален). Когда ребеночек повернется так, как нужно, можно подстраховаться от дальнейшей смены поз и постоянно носить , снимая лишь в тех случаях, когда без этого действительно не обойтись. Однако по поводу необходимости бандажа тоже лучше поговорить с врачом.
Положением плода называется устойчивое расположение будущего ребенка в теле матки, в котором ребенок появится на свет. Данное положение характеризуется соотношением оси матки к оси плода. Стоит отметить, что осью плода принято считать воображаемую линию, проходящую по спине, от затылка ребенка до его копчика.
Положение плода неустойчивое что это значит
При поперечных и косых положениях позиция определяется не по спинке, а по головке: головка слева — первая позиция, справа — вторая позиция. Спинка не всегда обращена вправо или влево, а она обычно повернута кпереди или кзади, поэтому различают вид позиции — отношение спинки к передней или задней стенке матки. Если спинка обращена кпереди, то говорят о переднем виде позиции, если кзади — о заднем.
Предлежание плода. Это отношение крупной части плода (головки или ягодиц) ко входу в таз. Если над входом в таз находится головка — предлежание головное, если тазовый конец — предлежание тазовое.
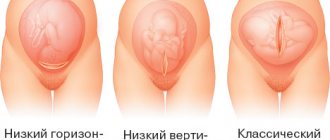
Предлежащая часть.Та часть плода, которая расположена ко входу в малый таз и первой проходит родовые пути. При головном предлежании предлежать могут затылок (затылочное предлежание), темя (передне-головное), лоб (лобное), личико плода (лицевое). Типичным является затылочное предлежание (сгибательный тип). При всех других видах головка находится в различной степени разгибания. При тазовом предлежании предлежать могут ягодицы (ягодичное предлежание), ножки (ножное), ягодицы вместе с ножками (смешанное ягодично-ножное.
Прелиминарный период
Процессы подготовки в родам усиливаются в последние дни беременности, что сопровождается увеличением признаков зрелости шейки матки и появлением предвестников родов. Весь этот период и называют прелиминарным. Кроме того в этом периоде в организме значительно возрастает количество эстрогенов, релаксинов, окситоцина, ацетилхолина.
Дата добавления: 2015-05-23; ; Опубликованный материал нарушает авторские права? | Защита персональных данных |
Не нашли то, что искали? Воспользуйтесь поиском:
ГлавнаяАкушерство и гинекологияАномальное предлежание плода
Биомеханизм родов при разных видах предлежания
Под биомеханизмом родов подразумевается совокупность разнообразных передвижений, совершающихся плодом, проходящим по родовым путям роженицы. Он напрямую зависит как от особенностей конструкции женского таза и позы, которую занимает малыш в начале родовой деятельности.
Головное
В этом случае под действием ритмичных сжатий матки, происходит следующее:
- Головка сгибается, подбородочек прижимается к груди и плавно опускается в малый таз.
- Происходит определение ведущей точки – малого родничка, стремящегося под воздействием схваток и потуг к проводному каналу малого таза.
Затылочное
При отсутствии сопутствующих заболеваний данное родовспоможение является штатной процедурой. Биомеханизм заключается в сочетании потуг, позволяющих осуществить изгнание плода через область малого таза. Ребенок рождается основной точкой – затылком и является самым хорошим исходом родов.
Лицевое
Заключается в максимальном разгибанием головки перед входом в малый таз. Линия лица находится поперек или косо. Затем совершается внутренний поворот головы на дне таза.
Далее она фиксируется. По мере появления малыша на свет головка сгибается. Завершение процесса состоит во внутреннем повороте плечиков и наружном повороте головки.
Переднеголовное
Ведение родов аналогично процедуре ведения при головном предлежании, разница заключается в активной работе акушера в направлении предупреждения травм новорожденного и разрывов у матери.
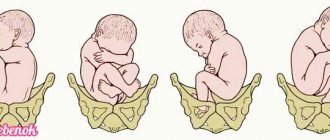
Тазовое
Состоит из фиксации ягодиц на входе в таз, внутреннем повороте ягодиц, врезывании, прорезывании, прохождении плечиков и в конце прорезывается головка.
Низкое расположение плаценты
Плацента, иначе детское место — это орган, через который плод получает все необходимые для развития вещества и кислород. Состояние плаценты чрезвычайно важный фактор для правильного развития младенца. На УЗИ может выявиться низкая плацентация при беременности. Это означает, что плацента находится ниже внутреннего зева, способна перекрыть родовые пути. На течении беременности на ранних сроках это не отражается, чаще всего плацента поднимается выше при росте малыша. Угрозы для ребенка она не несет.
Достаточно редко плацента полностью закрывает родовой канал, препятствуя рождению ребенка. Но и в этом случае возможны естественные роды. Плохо, если низкая плацентация не исчезает до родов, а ребёнок находится ножками вниз. Низко расположенная плацента может препятствовать поступлению кислорода к плоду, она чаще подвержена отслоению. Женщина с этой особенностью плаценты должна находиться под постоянным контролем врачей, возможно в условиях стационара. Женщине необходимо исключить физические нагрузки, больше отдыхать, избегать транспорта и скопления людей. Ей необходимо беречь живот от всевозможных травм.
Упражнение для принятия малышом правильного положения в утробе
Если к 36-й неделе положение плода характеризуется как неустойчивое, говорят о патологии. Это опасно тем, что малыш все же не перевернется продольно к родам, устроится в косой позе, что затруднит его рождение естественным путем. Если на этом сроке выясняется, что плод расположен неправильно, показана дородовая коррекция. Эффективны:
Подходящий комплекс подберет врач. При выполнении гимнастики учитывается состояние здоровья будущей мамы. Противопоказаниями могут стать:
- гестоз;
- хронические заболевания;
- предлежание плаценты;
- угроза выкидыша.
При неудачных попытках исправить ситуацию прибегают к кесареву сечению. В ином случае велик риск выпадения пуповины при схватках, преждевременное излитие амниотических вод. Важны не только врачебные мероприятия, но и настрой будущей мамы. Надо гладить животик, просить малыша перевернуться. Если он это сделает, следует закрепить эффект ношением бандажа. Изделие способно предотвратить смену правильного положения.
Неустойчивое положение плода
Мне тоже интересно стало Девочки делитесь информацией
Дете вертится и это нормально, то головой вниз, то попой, главное, чтоб к концу беременности он лежал головкой вниз. У меня в обменке только в последние 2 посещения (30 и 33 недели) написано положение плода «прод. гол.» т.е. головой вниз. Но и то врач сказала, что все может поменятся, у него еще есть время повертеться.
УЗИ тоже показало, что он головкой вниз лежит.
Ничем это не грозит, не надумывай себе глупостей. За беременность деть несколько раз обвивается и развивается разными частями тела, и в 34-35 недель тебе поставят последнее УЗИ, как раз чтоб посмотреть, есть ли обвитие.
Обвитие опасно только в том случае, если оно многократное и тугое, а это не так уж и часто. Так что не забивай себе голову страхами. Все будет прекрасно.
Это тоже нормально, во время беременности давление понижается, в первом триместре из-за этого могут возникать головные боли, но потом организм адаптируется. А пониженое давление и называется — гипотония.
До какого-то срока ребенок крутится постоянно, особенно если в пузике места много, моя довольно рано легла вниз головой, и врач это могла определить руками щупая живот.
Что касается переворотов, то малыш иногда прям перед самимы родами модет выдать финт ушами и повернуться или попой (а до этого лежать головой), либо наоборот повернуться головой (а до этого лежать попой). Такое бывает сплошь и рядом. Думаю не стоит из-за этого переживать, тем более срок у тебя еще не такой большой, чтоб малыш был в головном предлежании.
да, «положение плода неустойчивое»
А ты у врача не отходя от кассы спрашивай Она пишет, а ты: «А что это? А это?»
Меня, например, «неуст.» не испугало, хотя спросить хотела, но забывала, а на счет «прод. гол.» спросила
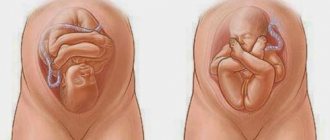
Тазовое предлежание плода
Тазовое предлежание встречается в 3-5% случаев и делится на ножное, когда предлежат ножки плода, и ягодичное, когда малыш как бы сидит на корточках, и предлежат его ягодички. Ягодичное предлежание более благоприятно.
Роды в тазовом предлежании считаются патологическими из-за большого количества осложнений у матери и плода, так как первым рождается менее объемный тазовый конец и при выведении головки возникают трудности. При ножном предлежании врач рукой задерживает рождение ребенка до тех пор, пока тот не присядет на корточки, чтобы не допустить выпадения ножки, после такого пособия первыми рождаются ягодички.
Тазовое предлежание не является абсолютным показанием для кесарева сечения. Вопрос о методе родоразрешения решается в зависимости от следующих факторов:
- размеров плода (при тазовом предлежании крупным считается плод более 3500 гр, тогда как при обычных родах — более 4000 гр);
- размеров таза матери;
- вида тазового предлежания (ножное или яголичное);
- пола плода (для девочки роды в тазовом предлежании сопряжены с меньшим риском, чем для мальчика, так как у мальчика возможно повреждение половых органов);
- возраста женщины;
- течения и исхода предыдущих беременностей и родов.
Для поворота плода после 31 недели рекомендуется следующее упражнение: лечь на правый бок, полежать 10 минут, быстро перевернуться на левый бок, через 10 минут снова на правый, повторять 3-4 раза несколько раз в день перед едой. По 15-20 минут в день нужно стоять в коленно-локтевом положении. Также способствуют повороту плода занятия в бассейне. Если малыш перевернется на головку, рекомендуется носить бандаж, чтобы зафиксировать его правильное положение.
Противопоказаниями для выполнения подобных упражнений являются осложненное течение беременности (гестоз, угроза преждевременных родов), рубец на матке после операции кесарево сечение в прошлом, предлежание плаценты, опухоли матки.
Ранее применялся наружный поворот плода (врач через живот пытался сместить головку плода внизу). Сейчас он не применяется из-за низкой эффективности и большого количества осложнений, таких как преждевременная отслойка плаценты, преждевременные роды, нарушение состояние плода.
Если тазовое предлежание сохраняется, то за 2 недели до родов беременную направляют в стационар, где составляется план родоразрешения.
Лечебная гимнастика при неправильном положении плода
Лечебная гимнастика позволяет мягко подтолкнуть ребенка и помочь ему занять нужное положение в матке. Разработано несколько методик, но однозначно говорить об их эффективности сложно. Если у ребенка есть возможности для поворота, он сделает это и без специальных упражнений. При наличии серьезных препятствий гимнастика не принесет желаемого результата.
Схема Ф. Диканя:
- Беременная женщина попеременно поворачивается на левый и правый бок. Резких движение быть не должно – все следует делать плавно, без напряжения мышц спины и живота.
- После каждого поворота женщина лежит в выбранном положении 5-10 минут. Можно повторить процедуру 2-3 раза. На все занятие должно уйти около часа.
- Упражнения выполняются 3 раза в день в течение 1-2 недель. Можно повторить практику после недельного перерыва.
Методика Е. В. Брюхиной, И. И. Грищенко и А. Е. Шулешовой:
- Лечь на бок, противоположный позиции плода (этот вопрос нужно уточнить у лечащего врача).
- Согнуть обе ноги в коленных и тазобедренных суставах.
- Провести в таком положении не менее 5 минут.
- Плавно выпрямить верхнюю ногу.
- На вдохе прижать вышележащую ногу к животу, на выдохе выпрямить. Дать легкий толчок в сторону спинки плода. Важно не совершать резких движений – все делается плавно, без напряжения.
- Повторить весь комплекс упражнений после небольшого перерыва (1-2 минуты).
- После завершения упражнения полежать неподвижно 10 минут – это позволит плоду закрепиться в нужном положении.
- Принять коленно-локтевую позу на 10 минут после кратковременного отдыха.
Упражнения нужно выполнять 3-5 раз в день в течение недели. За этот период плод должен повернуться. Если ребенок занял продольное положение головкой вниз, гимнастика прекращается. Женщина начинает носить поддерживающий бандаж до родов, чтобы удержать плод в нужном положении. Если ребенок расположился ягодицами вниз, показана гимнастика для тазового предлежания плода.
Причины ягодичного предлежания
Все причины возникновения подобного диагноза можно условно разделить на две группы: факторы, зависящие от материнского организма и пороки развития самого ребенка.
К материнским факторам относятся:
- Аномалии матки: двурогая, седловидная и ее удвоение. Порой эти пороки могут быть выявлены только во время беременности.
- Обвитие пуповиной. Если в момент обвития малыш находился в тазовом предлежании, то механическое натяжение петли пуповины ограничивает его движения. Слишком короткая пуповина также становится препятствием для занятия головного положения.
- Многоводие. Повышенный объем амниотической жидкости провоцирует частое перемещение ребенка в полости матки. Частая смена положения может привести к обвитию пуповиной шеи и туловища плода.
- Многоплодная беременность. Недостаток пространства в полости матки зачастую приводит к тому, что один из малышей располагается ножками вниз.
- Миома матки. Крупные размеры опухоли препятствуют перевороту плода головкой вниз. Наиболее опасными являются миоматозные узлы, располагающиеся в маточной полости.
- Анатомическое сужение таза. Смещение тазовых костей или анатомически узкий таз существенно ограничивают перемещения плода и лишают его возможности сменить положение.
К факторам, зависящим от плода, относятся:
- Пороки развития. Например, гидроцефалия с увеличение размеров головки или большой зоб. Подобные аномалии развития встречаются достаточно редко, диагностируются с помощью УЗИ на ранних сроках и являются поводом для прерывания беременности по медицинским показаниям.
- Недоношенность. Положение плода неустойчиво до середины 3 триместра. До столь ранних родов малыш часто не успевает принять правильное положение.
- Задержка внутриутробного развития. Маленький плод передвигается и меняет положение в утробе матери значительно чаще.
Виды предлежания
Плод на протяжении всего периода вынашивания не отличается статичностью, но уже на 33-й неделе он фиксируется в одном положении и остается в нем до момента появления на свет.
Подобная ситуация возникает в связи с увеличением размеров ребенка, что затрудняет его движение. 34-я неделя является началом подготовки к родам. Плод медленно опускается, а исследование на УЗИ позволяет определить предлежание, которое может быть физиологическим, патологическим и нестабильным.
Нижнее
Подобная поза характеризуется близким положением к выходу из полости матки, по сравнению с физиологическим. При ощупывании плод определяется в малом тазу частично, а иногда и полностью. Подобное состояние – это следствие многочисленных родов, слабости мускулатуры матки, физическими нагрузками и особенностями организма беременной
Головное
Поза оценивается медиками как самая «правильная», характерна для большинства беременностей. В этом случае малыш прокладывает себе дорогу в наш мир, таким образом, как предписала физиология и природа – головой. При этом родовые пути раскрываются плавно и гармонично, под давлением головки малыша. В свою очередь, на плод давят ритмично сокращающиеся мышцы матки. Головное предлежание бывает двух типов.
1- я позиция
Позиция наиболее благоприятная для успешного родоразрешения, еще носит название сгибательной. Основная характеристика – максимально сгибание головки перед входом в родовые пути, практически она прижата к груди, выход затылком.
2 – я позиция
Положение менее благоприятное, основная особенность – максимальное разгибание головки, прижимание к спинке. Выход из родовых путей областью лба или лицом, что приводит к травмированию женщины и малыша. Диагностируется акушером при предродовом осмотре через влагалище, после чего разрабатывается индивидуальная стратегия ведения родов.
Тазовое
Малыш располагается ягодичками к выходу из таза. Рождение происходит ножками или ягодицами. Предлежание может быть патологическим, то есть чистым ягодичным, смешанным или ножным. После диагностики врач выбирает тактику ведения процесса – либо ручной поворот плода, либо оперативное родовспоможение путем кесарева сечения.
Поперечное или косое
Подобная поза диагностируется в том случае, когда при влагалищном предродовом обследовании не определяются крупные части плода. Ребенок располагается в большом тазу косо или поперек, что является серьезной патологией. Причиной чаще всего являются аномалии развития или травмы матки.
Естественное родовспоможение при диагностировании данной позы не представляется возможным. Во всех без исключения случаях назначается оперативное вмешательство до отхода околоплодных вод.
Нестабильное
Неустойчивая поза характерна для многоводия, когда ребенок до последних недель беременности сохраняет активность. Не фиксируется та или иная поза также в случаях, когда у плода наблюдается гипотрофия, то есть вес ниже теоретически полагающегося. Реже встречаются случаи нестабильного предлежания при внутриутробном кислородном голодании.
Способы поменять положение плода во время беременности
Если на третьем плановом УЗИ обследование показывает, что малыш так и не изменил своего положения, женщине можно начать выполнение специальных упражнений, чтобы перевернуть ребенка из тазового в головное предлежание.
К подобной гимнастике приступают с 33 недели гестации. Если беременность протекает с осложнениями, от выполнения упражнений придется отказаться, чтобы не навредить ребенку. К противопоказаниям относятся рубцы и шрамы на матке, низкое предлежание плаценты.
Если выполнение гимнастики не дает положительных результатов, врачи госпитализируют беременную для проведения наружного поворота плода в условиях стационара. Врачебные ошибки могут спровоцировать разрыв плаценты, плодных оболочек, излитие амниотической жидкости и преждевременные роды.
Ведение беременности
Учитывая высокий риск осложнений у беременных с тазовым предлежанием, с профилактической целью назначаются мероприятия для улучшения маточно-плацентарного кровотока, предупреждения угрозы прерывания и гипоксии плода. Предлежание тазовым концом на 21 неделе считается физиологичным, а установление плода головкой вниз происходит к 22 – 24 неделям. Беременным рекомендуют сбалансированную диету (предупреждение гипо- или гипертрофии плода), а также щадящий режим (полноценный сон, отдых).
Специальная гимнастика
Упражнения при тазовом предлежании плода рекомендуется начинать проводить с 28 недель. Но выполнение специальной гимнастики имеет ряд противопоказаний:
- рубец на матке;
- кровяные выделения;
- угроза прерывания;
- гестоз;
- тяжелая экстрагенитальная патология.
Применяют методики по Диканю, по Грищенко и Шулешовой, а также по Фомичевой или по Брюхиной. Самая простая гимнастика – это упражнения по Диканю. Беременная лежит то на одном, то на другом боку, переворачиваясь каждые 10 минут. За один сеанс необходимо совершить 3 – 4 поворота, а саму гимнастику выполнять трижды в день. После того, как плод установился в головном предлежании, живот фиксируют бандажом.
Наружный поворот плода
В случае отсутствия эффекта от гимнастических упражнений в 36 недель рекомендуется проведение наружного поворота плода. Манипуляция не производится в следующих ситуациях:
- имеющийся рубец на матке;
- планирующееся кесарево сечение (имеются другие показания);
- пороки матки;
- отклонения на КТГ;
- преждевременное отхождение вод;
- пороки плода;
- малое количество вод;
- отказ беременной;
- беременность не одним плодом;
- предлежание плаценты;
- кислородное голодание плода;
- неустойчивое положение плода.
Переворот плода при тазовом предлежании обязательно контролируют по УЗИ и КТГ, сама процедура проводится «под прикрытием» токолитиков (гинипрал, партусистен), а после манипуляции выполняют нестрессовый тест и повторяют УЗИ.
К осложнениям процедуры относятся:
- гипоксия плода;
- отслойка плаценты;
- разрыв матки;
- травма плечевого сплетения у плода.
Госпитализация беременной
Женщину госпитализируют при тазовом предлежании плода на 38 – 39 неделе. В стационаре проводится дообследование беременной:
- уточнение акушерского анамнеза;
- выяснение экстрагенитальной патологии;
- ультразвуковое исследование (уточнение предлежания, размеров плода и степени разгибания головки);
- рентгенография таза;
- амниоскопия;
- оценивают готовность организма беременной к родовому акту и состояние плода.
Затем определяются с методом родоразрешения. Кесарево сечение при тазовом предлежании плода в плановом порядке назначается по следующим показаниям:
- вес плода меньше 2 и больше 3,5 кг;
- суженный таз, независимо от степени сужения;
- искривление таза;
- чрезмерное разгибание головки;
- задержка развития плода;
- смерть плода или родовая травма в анамнезе;
- перенашивание;
- предлежание плаценты;
- тазовое предлежание первого малыша при многоплодии;
- рубец на матке;
- ножное предлежание;
- «старая» первородящая (больше 30);
- беременность после экстракорпорального оплодотворения;
- экстрагенитальная патология, требующая исключения второго периода родов.
Боли в начале второй половины беременности
Боли на 22 неделе беременности вызываются разными причинами:
- У женщины может периодически тянуть живот. Если были нерегулярные, не очень сильные, быстро исчезают, речь может идти о тренировочных схватках. Некоторые женщины начинают испытывать их на этих сроках. Если же наблюдаются схватки, острая боль, кровотечение — необходима срочная госпитализация. Такие симптомы указывают на начало преждевременных родов.
- Масса тела беременной женщины неуклонно возрастает, следовательно, увеличивается нагрузка на ноги. Многие женщины отмечают боль и отечность, особенно к вечеру. Пора отказаться от обуви на высоких каблуках, в кроссовках или балетках вы будете чувствовать себя комфортнее. Полезно делать перед сном контрастные ванночки для ног, помассировать их. Во время долгих пеших прогулок давайте себе отдых, посидите на скамейке. Когда сидите, постарайтесь размещать ноги на каком-либо возвышении.
- Животик женщины растёт, чтобы сохранить равновесие ей приходится при ходьбе откидываться назад. Всё это не может не сказаться на состоянии поясницы и позвоночника. Болезненные проявления в пояснице можно уменьшить, если надевать дородовый бандаж. Он будет придерживать живот, нагрузка на спину уменьшится.
- Многие в этот период сталкиваются с проблемой запоров. Они возникают из-за того, что матка давит на кишечник. Старайтесь включить в рацион продукты, содержащие клетчатку — свежие овощи и фрукты, чернослив, кефир, блюда из свёклы. Необходимо выпивать достаточное количество жидкости.
- Во второй половине беременности происходит набухание кровеносных сосудов, в том числе в районе ануса. Это может привести к появлению геморроя, поспособствуют этому и запоры.