Общая характеристика заболевания. Распространенность болезни и ее особенности у женщин
Подагра является метаболической болезнью. Ей характерно отложение в разных структурах организма кристаллов урата. Это может быть моноурат натрия или мочевая кислота.
Механизм развития заболевания связан с накоплением мочевой кислоты, которую почки выводят в меньшем количестве. В результате ее концентрация в крови повышается – такое явление называют гиперурикемией.
Подагре больше подвержены мужчины, но частота ее проявлений среди женского пола постепенно возрастает. В России заболевание диагностируют у 0,1% населения. На тысячу женщин приходится до 9 случаев подагры.
В основном заболевание поражает женский пол после менопаузы, что связывают с зависимостью экскреции мочевой кислоты от уровня эстрогенов. Гормон препятствует отложению солей мочевой кислоты.
Подагре у женщин свойственен доброкачественный характер и отсутствие тяжелого поражения почек и суставов. Такое отличие объясняется особенностями гормонального фона.
У женщин при подагре поражается обычно один сустав. Полиартрит может развиться на фоне неадекватного лечения либо полного его отсутствия.
Если подагра у женщины возникает на фоне гормонального дисбаланса, то особенности болезни могут выражаться в ее осложнениях: грубом голосе, ярко выраженной мускулатуре, гирсутизме.
Диетотерапия
Методы лечения подагры у женщин обязательно должны включать правильное питание. При несоблюдении ПП лечение не даст нужного эффекта. Диетотерапия заключается в ограничении или полном отказе от следующих продуктов:
- Колбаса и колбасные изделия;
- Копчености;
- Пряные, острые и соленые блюда;
- Полуфабрикаты;
- Маринованные овощи;
- Концентрированные бульоны (из мяса и рыбы);
- Консервы;
- Бобовые культуры;
- Кофе и какао;
- Специи;
- Кондитерские изделия;
- Шоколад;
- Алкогольные напитки;
- Растительное масло низкого качества;
- Мед.
Также одними из самых главных провокаторов данного заболевания является морская капуста и фруктоза. Они способствуют росту мочевой кислоты. Кристаллики соли оседают на суставах и окружающих тканях.
Переизбыток фруктозы ведет к тому, что печень не успевает ее перерабатывать, а это уже становится причиной появления побочных продуктов (молочная кислота, токсины и т.д.). В дальнейшем в работе организма начинаются сбои, и нарушается обмен веществ.
При соблюдении правильного питания рекомендуется снизить потребление соли. Она не оказывает никакого воздействия на развитие подагры, но при поступлении в организм вызывает выход жидкости за пределы сосудов. После этого у женщин возникают отличительные особенности, напоминающие данную патологию, и развивается гемоконцентрация. Это способствует увеличению мочевой кислоты и скапливанию в суставах.
Для уменьшения неприятной симптоматики подагрического артрита следует увеличить потребление свежих овощей и фруктов. Их можно употреблять в свежем виде, отварном или пареном виде. Разрешается пить соки, в которых не содержится сахара. Разнообразить меню можно отварным нежирным мясом.
Не забывайте, что терапия и диета для каждой пациентки должны быть индивидуально назначены врачом с учетом болезни и причины ее появления, т.е. список запрещенных и разрешенных продуктов может различаться.
Строгая диета требуется только при обострении заболевания, а именно при покраснении подагры на ногах женщины.
Предлагаем ознакомиться: Препараты гиалуроновой кислоты для суставов
Людям, которые страдают подагрой, желательно снизить в рационе количество:
- мяса, особенно красного (говядина, баранина, свинина, дичь);
- субпродуктов (печени, почек, легких);
- бульонов (они содержат большое количество пуринов);
- морепродуктов (в том числе креветок и икры);
- дрожжей (хлебобулочных изделий и пива).
Избавиться от подагры навсегда невозможно, можно постараться избегать развития ее приступов. Для этого необходимо придерживаться диеты, избегать стрессовых ситуаций и повышенных физических нагрузок, вести активный образ жизни.
Причины
Первопричиной развития заболевания является повышенное содержание мочевой кислоты в плазме крови. Она проникает в синовиальные оболочки суставов, где скапливается в кристаллической форме. На этом фоне часто развивается подагрический артрит.
К повышению количества мочевой кислоты может привести несколько факторов:
- воспалительный процесс в организме;
- злоупотребление некоторыми продуктами;
- лишний вес;
- нарушения в работе печени;
- заболевания сердечно-сосудистой системы;
- прием медикаментов, значительно понижающих давление, обезболивающих препаратов;
- хронический стресс.
Симптомы подагры у женщин
Заболевание долго может протекать бессимптомно. Затем развивается острый подагрический артрит, который сменяется межкритическим периодом. Без своевременного лечения подагрические отложения в суставах становятся хроническими.
Отложение солей мочевой кислоты приводит к образованию тофусов – подкожных узелков. При переходе заболевания в стадию острого подагрического артрита в первую очередь страдает I плюснефаланговый сустав стопы, хотя у женского пола в зоне риска оказываются также голеностопный и кистевые суставы.
Патология в таком случае проявляется следующими признаками:
- болевой синдром;
- опухание пораженного участка;
- локальное повышение температуры, гиперемия кожных покровов над областью поражения.
Подагра может выражаться и неспецифическими признаками:
- общее недомогание;
- нервозность;
- нарушенная подвижность конечности либо ее полное отсутствие;
- эпителий на пораженном участке может шелушиться, отмирать.
С момента перехода заболевания в стадию подагрического артрита возможно развитие нефролитиаза – почечнокаменной болезни. Она характеризуется следующими проявлениями:
- тупая боль в пояснице, усиливающаяся при длительной ходьбе, тряске, физических нагрузках;
- при обострении – спастические боли, тошнота, рвота, примесь крови в моче (гематурия).
Если подагра приобретает хронический характер, то постепенно форма пораженных суставов меняется.
Приступ подагрического артрита
Изменения, характерные для подагрического артрита, происходят при возникновении приступа за считаные часы. Воспаленный сустав опухает, кожные покровы в месте его расположения заметно краснеют, натягиваются и становятся блестящими. Температура поверхности эпидермиса возрастает. Этому периоду свойственны сильнейшие боли, которые не поддаются воздействию анальгетиков, усиление синдрома возможно даже при легком надавливании на больную область. Суставной аппарат становится практически неподвижным. Симптомы подагры на ноге у женщин ослабевают с наступлением утра.
Симптомы обострения в среднем длятся около 2 дней, при более тяжелых случаях продолжаются до 1 недели. Появление новой атаки возникает примерно через год. Если болезнь не лечить, то частота приступов будет увеличиваться. Провоцирующими факторами нового обострения может стать алкоголь, чрезмерное употребление мяса, простудные заболевания, нервное или физическое перенапряжение, травмы и некоторые лекарства.
Диагностика
Подагра вызывает сложности в диагностике. Важно выявить не только болезнь, но и вызвавшие ее причины – это необходимо для успешности дальнейшего лечения.
Клиническая картина при подагре схожа с проявлениями ряда заболеваний, поэтому необходима дифференциальная диагностика. Обычно требуется исключить различные виды артрита: ревматоидный, постинфекционный, псориатический.
В диагностике подагры применяют различные лабораторные и инструментальные исследования:
- Анализы крови. Основным признаком подагры является высокий уровень мочевой кислоты, но на начальной стадии болезни этот показатель может быть в норме, поэтому необходимы повторные исследования с целью контроля его динамики.
- Рентген. Такое исследование необходимо для выявления тофусных отложений кристаллов, повреждения костных структур при рецидивирующем воспалении.
ВОЗ разработала диагностические критерии заболевания:
- Кристаллические ураты в суставной жидкости.
- Выявленные тофусы с кристаллическими уратами. Для их подтверждения проводят химическую или поляризационную микроскопию.
- Наличие минимум половины из следующих факторов:
- минимум одна острая атака артрита в анамнезе;
- максимальное воспаление сустава уже в первые 24 часа;
- артрит моноартикулярного характера;
- гиперемированная кожа над пораженным участком;
- I плюснефаланговый сустав припухлый либо болезненный, поражен в одностороннем порядке;
- суставы свода стопы поражены;
- имеются узелковые образования наподобие тофусов;
- выявление гиперурикемии;
- пораженный сустав асимметрично припух;
- рентгенограмма выявила субкортикальные кисты без эрозий;
- флора в суставной жидкости отсутствует.
Примерное меню на неделю при повышенной концентрации мочевой кислоты
Понедельник
- Завтрак: рисовая каша, вареное яйцо, зеленый чай;
- Ланч: отвар шиповника;
- Обед: овощной суп, куриная грудка с вермишелью, ягодный кисель;
- Полдник: яблоко
- Ужин: сырники со сметаной, чай с молоком;
- Кефир
Вторник
- Завтрак: морковный пудинг, травяной чай;
- Ланч: овощной салат;
- Обед: молочный суп с лапшой, картофельные оладьи, компот из сухофруктов;
- Полдник: желе из черешни;
- Ужин: отварная рыба, кабачковая икра
- Ряженка
Среда
- Завтрак: овощной омлет, чай с лимоном;
- Ланч: йогурт
- Обед: окрошка, зразы из картофеля, грудка индейки;
- Полдник: фруктовый салат
- Ужин: запеканка из овощей, рыба;
- Кефир
Четверг
- Завтрак: винегрет, яичница;
- Ланч: творог со сметаной и фруктами
- Обед: свекольник, отварное мясо с горошком и свеклой, томатный сок;
- Полдник: апельсин
- Ужин: голубцы с овощами и рисом, компот из ягод;
- Простокваша
Смотрите еще на блоге: Лечение печени народными средствами в домашних условиях
Пятница
- Завтрак: картофельное пюре с рыбой, чай;
- Ланч: омлет на пару;
- Обед: борщ вегетарианский, паста с морепродуктами, сок;
- Полдник: овощной салат
- Ужин: гречневая каша с тушеным мясом, огурец, чай;
- Кефир
Суббота
При подагре крайне важно не только соблюдать режим питания, но и устраивать один разгрузочный день в неделю (на выбор):
- 0,4 кг творога и 0,5 л кефира на день;
- 1-2 л кефира или молока на день;
- 1,5 кг разрешенных овощей на день;
- 1,5 кг яблок (апельсинов, если нет аллергии) на день
Воскресенье
- Завтрак: овсяная каша с отрубями и зеленью, травяной чай;
- Ланч: творожная запеканка со сметаной;
- Обед: молочный суп с клецками, тушенные овощи с мясом, компот из кураги;
- Полдник: зеленый салат;
- Ужин: тыквенно-яблочное рагу с ягодами и сыром, сок;
- Йогурт
Правильное питание при подагре позволяет купировать боль и рецидивы заболевания. Если есть сомнения, можно ли есть при подагре те или иные продукты, стоит обратиться за консультацией к врачу. Самодисциплина и строгий контроль блюд, попадающих на стол, наряду с приемом медикаментов, позволят остановить болезнь и вести полноценную жизнь.
Лечение подагры у женщин
Если болезнь выявлена впервые либо наблюдается ее обострение, то проводится стационарное лечение. Пациента с этой целью помещают в специализированное ревматологическое отделение.
Медикаментозная терапия
На стадии острого подагрического артрита необходима противовоспалительная терапия. Обычно она подразумевает применение следующих медикаментов:
- Колхицин. Препарат является колхициновым алкалоидом и необходим при подагре для снятия боли. Медикамент предназначен для внутреннего приема – каждый час по 0,5 мг либо каждые 2 часа по 1 мг. Недостаток препарата заключается в высоком риске побочных эффектов со стороны желудочно-кишечного тракта – они выявляются у 80% пациентов. Избежать такой реакции позволяет внутривенное введение лекарственного вещества.
- Индометацин. Этот препарат является препаратом нестероидной противовоспалительной группы. На первый прием положено 75 мг препарата, в дальнейшем – по 50 мг каждые 6 часов. Постепенно дозировка и частота приема средства сокращаются. Помимо Индометацина могут быть назначены и другие противовоспалительные медикаменты: Эторикоксиб, Фенилбутазон, Напроксен.
- Глюкокортикостероиды. Такие препараты применяют системно или местно (внутрисуставные инъекции). Для купирования приступа моноартрита или бурсита может быть назначен Триамциналон для внутрисуставного введения.
Вне обострения подагры необходимо замедлить синтез уратов и ускорить их элиминацию почками. Для этого применяют следующие медикаменты:
- Аллопуринол. Этот ингибитор ксантиноксидазы снижает продукцию мочевой кислоты, активизирует растворение уратных соединений, обеспечивает предотвращение их образования в почках.
- Препараты, стимулирующие выведение уратов почками: Уродан, Сульфинпиразон, Уролесан, Этамид.
Диета
В лечение подагры в обязательном порядке включают диету. Соблюдать ее нужно постоянно.
Диета при подагре основывается на следующих принципах:
- Минимизировать потребление соли. Эффективнее отказаться от нее совсем. Важно учитывать количество соли в готовых блюдах и полуфабрикатах (в идеале такое питание следует исключить).
- Полностью отказаться от алкоголя.
- Исключить из рациона определенные продукты:
- морская капуста;
- рыба;
- колбаса;
- некоторые субпродукты (печень, мозги);
- наваристые бульоны;
- бобовые;
- грибы;
- консервы;
- любые жареные и жирные блюда;
- мед;
- шоколад;
- специи;
- некачественное растительное масло.
- Ограничить употребление мяса. В питании оно может присутствовать только в отварном виде.
- Соблюдать питьевой режим. В периоды обострения болезни показано щелочное питье. С этой целью следует пить минеральную воду, но не соленую.
- Исключить крепкий чай, кофе, газированные напитки.
- Питаться дробно – в день положено 5 приемов пищи, причем порции должны быть небольшими.
- При избыточной массе тела необходимо ее приведение в норму. Делать этого нужно постепенно посредством правильного питания и снижения суточной калорийности.
Методы лечения
Полностью излечить заболевание невозможно. Терапия в основном направлена на устранение признаков. Цели лечения:
- Улучшить качество жизни (предотвратить обострения с неприятными симптомами).
- Не допустить образования тофусов, если их еще нет.
- Не допустить распространения патологии на другие суставы (первым болезнь поражает большой палец на ноге, дальше – остальные пальцы, суставы голеностопный, коленный и даже небольшие суставы рук).
- Снять приступ, когда он возник.
- Избежать подагрического статуса – длительного острого приступа (дольше 2 недель), который не снимается медикаментами.
Методы лечения: медикаментозный, физиотерапия, диета. Также можно их дополнить нетрадиционными способами: народными средствами, гирудотерапией. Способы лечения заболевания у мужчин и женщин не различаются.
Медикаментозное лечение
| Для купирования приступа | Для постоянного приема |
| Нестероидные препараты с противовоспалительными свойствами (например, Ибупрофен, Напроксен, Сулиндак, Индометацин) | Лекарства, понижающие в крови уровень мочевой кислоты (Аденурик, Аллопуринол). |
| Глюкокортикоиды, если противовоспалительные нестероидные препараты неэффективны (Преднизолон, Преднизон) | |
| Колхицин | |
| Селективные ингибиторы COX-2 (Целекоксиб, Рофекоксиб) | |
| Подкожные инъекции Илариса или Кинерета | |
| Антагонисты интерлейкина-1 (Канакинумаб, Рилонацепт, Анакинра) |
Нажмите на фото для увеличения
Антиподагрическая диета
При развитии болезни или же нахождении в группе риска ограничьте употребление продуктов, которые содержат большое количество пуринов и щавелевой кислоты:
- красное мясо и его бульон, субпродукты, консервы;
- морепродукты;
- жирная рыба;
- бобовые;
- шоколад;
- кофе, черный чай, какао;
- алкоголь;
- грибы;
- сахар;
- острые сыры;
- щавель, шпинат, баклажаны, салат, редис.
Рекомендуется употребление щелочной воды («Боржоми», «Лужанской») в достаточном количестве (30 мл на 1 кг массы тела), злаков, круп, овощей, нежирных молочных продуктов.
Народные средства
Не вздумайте лечить подагру с помощью альтернативной медицины. При отсутствии адекватной терапии вам со временем станет только хуже. Народные методы подходят только как дополнение к традиционному лечению. Перед их использованием проконсультируйтесь с лечащим ревматологом.
Одно из эффективных народных средств, описанное в «Учебнике внутренних болезней» 1909 года, – настойка безвременника. Возьмите луковицу растения, измельчите, залейте чайную ложку измельченного сырья литром кипятка, настаивайте 2 часа, процедите и пейте по 20–40 капель 3 раза в день 2–3 дня.
Готовая настойка безвременника
Важно! Ни в коем случае не грейте сустав! Это приведет только к усугублению приступа.
Гирудотерапия
Этот метод станет отличным дополнением к традиционному лечению. Эффективность пиявок при подагре объясняется тем, что они:
- высасывают кровь, насыщенную токсинами;
- впрыскивают вещества, оказывающие обезболивающий, противовоспалительный и противоотечный эффекты.
Лечение пиявками большого пальца на ноге
Для снятия болей и отека достаточно 2–5 сеансов гирудотерапии. Перед началом курса посоветуйтесь с ревматологом.
Прогноз, осложнения
Общий прогноз при подагре у женщин условно благоприятен, но только при условии ее своевременного выявления и адекватного лечения. В противном случае возникает риск различных осложнений:
- переход заболевания в хроническую форму;
- мочекаменная и почечнокаменная болезни;
- разрушительные процессы в костных и хрящевых структурах;
- изменение формы суставов;
- обездвиживание сустава;
- затруднения при ходьбе;
- постоянный болевой синдром;
- огрубение голоса;
- повышение давления, развитие гипертонии;
- сахарный диабет;
- катаракта;
- разрастание тофусов и последующая инвалидность;
- проникновение кристаллов мочевой кислоты в легкие (редко).
Даже своевременное и полное лечение не обеспечивает полного излечения подагры. Необходимо провести грамотную терапию и изменить свой образ жизни так, чтобы минимизировать риск обострений болезни и развития осложнений.
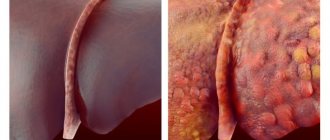
Подагрический тофус
Места скопления гранул мочевой кислоты при подагре называются тофусами. Они могут образоваться внутри суставных конструкций стоп, бедер и коленей. Основными признаками тофусов являются:
- шероховатость кожи над местом возникновения воспаления;
- тофусы при подагре имеют четкие контуры;
- опухоль имеет большую плотность, чем ткани, которые ее окружают;
- образование на ощупь напоминает хрящи;
- при неглубоком залегании тофусов может быть видно его содержимое, которое имеет белый или желтоватый оттенок.
Профилактика
Первичная профилактика подагры подразумевает исключение факторов риска ее развития. Для этого необходимо придерживаться следующих правил:
- поддержание нормальной массы тела;
- избегание стрессов;
- правильное питание;
- своевременное лечение любых патологий;
- регулярные медицинские осмотры с профилактическими целями.
В качестве мер вторичной профилактики следует своевременно лечить патологию в стадии обострения, изменить свой рацион.
Подагра – заболевание крайне неприятное и неподдающееся полному излечению. Женщины с такой проблемой сталкиваются реже, а протекание болезни у них имеет определенные особенности. Для благоприятного прогноза и снижения риска осложнений важно вовремя выявить подагру, провести соответствующее лечение и в течение всей жизни придерживаться особой диеты.
Что можно есть при подагре
Диета № 6 по Певзнеру рекомендует:
- Вегетарианские супы и овощные бульоны – борщ, окрошка, свекольник, щи, с картофелем, крупами, молочные;
- Хлебобулочные изделия из ржаной и пшеничной муки, отруби и продукты с ними;
- Нежирные сорта мяса, рыбы, птицы – телятина, кролик, курица, индейка, треска, судак, щука (кроме соленой, копченой, консервированной);
- Молоко, кисломолочные продукты (кефир, ряженка, простокваша, натуральные йогурты), творог, сметану, сыр (кроме соленых сыров);
- Куриные яйца – не более одного в день;
- Крупяные каши и супы;
- Овощи, предпочтительно в сыром виде, за исключением запрещенных, а так же соленых и замаринованных;
- Овощные салаты, винегреты, овощную икру – кабачковую, тыквенную, баклажанную, свекольную, морковную;
- Фрукты, ягоды, сухофрукты, за исключением изюма и чернослива. Особый упор стоит сделать на цитрусовые – апельсины, лимоны, грейпфруты;
- В качестве сладостей и десертов – молочные кисели и кремы, пастилу, зефир, мармелад, мед, варенье (при ожирении – строгий контроль!), карамель, фруктовые желейные конфеты;
- Соусы из томатов, молочных продуктов, ванилин, корицу, лавровый лист, укроп, петрушку;
- Растительное и сливочное масло;
- Орехи, семечки;
- Соки, морсы, отвары трав, чаи (травяные, с молоком, с лимоном), кофейный напиток.