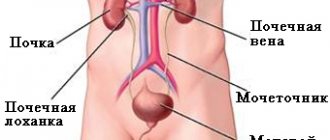
Желчекаменная болезнь – название красноречиво говорит само за себя и обозначает патологическое состояние желчных путей с образованием в них песка и камней – в начале заболевания, до полной их непроходимости – в конечной стадии.
Коварная желчнокаменная болезнь обычно ничем не выдает своего присутствия в организме, когда процесс «камнеобразования» только-только начинается. Пройдет не один год после того как первый камушек, невидимый глазу, появится в желчном пузыре и до того момента как человек ощутит болезненный приступ желчнокаменной болезни впервые.
Поэтому так важно каждому знать о природе возникновения желчнокаменной болезни и потенциальных причинах, ее провоцирующих, ведь, предупрежденный человек, как известно, не безоружен.
Механизм развития
Начальным процессом образования желчных камней является образование замазкообразной желчи (билиарного сладжа). В 80-85% случаев билиарный сладж исчезает, но чаще всего вновь возвращается. Причиной появления билиарного сладжа являются: беременность, прием гормональных препаратов, резкое снижение массы тела и др.
Но при некоторых ситуациях необходим прием препаратов, что решается индивидуально в каждом случае. Жёлчные камни формируются из основных элементов жёлчи. Нормальная жёлчь, выделяемая гепатоцитами, в количестве 500—1000 мл в сутки, представляет собой сложный коллоидный раствор с удельной массой 1,01 г/см³, содержащий до 97 % воды. Сухой остаток жёлчи состоит, прежде всего, из солей жёлчных кислот, которые обеспечивают стабильность коллоидного состояния жёлчи, играют регулирующую роль в секреции других её элементов, в частности холестерина, и почти полностью всасываются в кишечнике в процессе энтерогепатической циркуляции.
Различают холестериновые, пигментные, известковые и смешанные камни. Конкременты, состоящие из одного компонента, относительно редки. Подавляющее число камней имеют смешанный состав с преобладанием холестерина. Они содержат свыше 90 % холестерина, 2-3 % кальциевых солей и 3-5 % пигментов, причём билирубин обычно находится в виде небольшого ядра в центре конкремента. Камни с преобладанием пигментов часто содержат значительную примесь известковых солей, и их называют пигментно-известковыми.
Структура камней может быть кристаллической, волокнистой, слоистой или аморфной. Нередко у одного больного в жёлчных путях содержатся конкременты различного химического состава и структуры. Размеры камней сильно варьируют. Иногда они представляют собой мелкий песок с частичками менее миллиметра, в других же случаях один камень может занимать всю полость увеличенного в размерах жёлчного пузыря и иметь вес до 60-80 г. Форма жёлчных конкрементов также разнообразна. Они бывают шаровидными, овоидными, многогранными (фасетчатыми), бочкообразными, шиловидными и т. д.
В известной мере условно различают два типа камнеобразования в жёлчных путях:
- первичный
- вторичный
Формирование конкрементов в неизменённых жёлчных путях является началом патологического процесса, который на протяжении длительного времени или в течение всей жизни может не вызывать значительных функциональных расстройств и клинических проявлений. Иногда обусловливает нарушения проходимости различных отделов желчевыводящей системы и присоединение хронического, склонного к обострениям инфекционного процесса, а, следовательно, и клинику ЖКБ и её осложнений.
Вторичное камнеобразование происходит в результате того, что уже в течение ЖКБ возникают нарушения оттока жёлчи (холестаз, жёлчная гипертензия) из-за обтурации первичными камнями «узких» мест жёлчной системы (шейка жёлчного пузыря, терминальный отдел холедоха), а также вторичных рубцовых стенозов, как правило, локализующихся в этих же местах, что способствует развитию восходящей инфекции из просвета желудочно-кишечного тракта. Если в образовании первичных камней главную роль играют нарушения состава и коллоидной структуры жёлчи, то вторичные конкременты являются результатом холестаза и связанной с ним инфекции жёлчной системы.
Первичные камни формируются почти исключительно в жёлчном пузыре, где жёлчь в нормальных условиях застаивается на длительное время и доводится до высокой концентрации. Вторичные конкременты, помимо пузыря, могут образовываться и в жёлчных протоках, включая внутрипечёночные.
Основные причины и факторы риска
Что касается причин, которые способствуют образованию желчных камней, то среди них выделяют следующие:
- спинальные травмы;
- беременность;
- голодание;
- наследственность;
- спинальные травмы;
- сахарный диабет;
- несбалансированное питание (в частности, если речь идет о преобладании в нем животных жиров с одновременным ущербом для жиров растительных);
- гормональные нарушения (при ослаблении функций, свойственных щитовидной железе);
- малоподвижность образа жизни;
- нарушения, связанные с жировым обменом, что пересекается с увеличением массы тела;
- воспаление и другого рода аномалии, возникающие в желчном пузыре;
- различного рода поражения печени;
- заболевания тонкой кишки и пр.
В качестве факторов, провоцирующих развитие рассматриваемого нами заболевания, выделяют следующие:
- гельминтозы;
- цирроз печени (возникший на фоне употребления алкоголя);
- инфекции желчных путей (в хронической форме);
- хронический гемолиз;
- демографические аспекты (актуальность заболевания для жителей сельской местности, а также Дальнего Востока);
- пожилой возраст.
Виды камней
Разделяют конкременты на четыре разновидности, в зависимости от компонентов.
- Холестериновые – в составе холестерин.
- Билирубиновые – образованы красящим пигментом билирубином.
- Известковые – созданные из солей кальция.
- Смешанные – вышеназванные компоненты присутствуют в комбинации, к которой может добавляться непереработанный белок.
Пока образования небольшие (а они бывают от 0,1 мм), они спокойно лежат на дне желчного пузыря, и обладатель даже не догадывается об их существовании. Если человеку повезет, горечь, тяжесть и тошноту после еды он сможет ощутить на ранней стадии камнеобразования, пока они еще не обросли отложениями, не достигли крупных размеров и не пришли в движение по узким протокам, вызывая нестерпимую боль.
Лечение и профилактика билиарного сладжа
Лечебная тактика обсуждается с лечащем врачом с учетом клинических проявлений, данных ультразвукового обследования, длительности существования, причинных факторов билиарного сладжа.
1 группа больных
Если устранение причинного фактора приведет к исчезновению БС, то лекарственное лечение может не потребоваться, достаточно упорядочить режим питания, снизить массу тела. Но если пациент не имеет клинических провлений БС, но на УЗИ на протяжении 3 месяцев сохраняется БС, то показан курс консервативного лечения.
2 группа больных
По картине образования камней в желчном пузыре и появлению осложнений требуют терапевтических мероприятий, исходя из особенностей течения и проявлений БС.
3 группа больных
Больные с высоким риском развития гнойных осложнений и требующих иногда хирургического вмешаительства.
Всем пациентам с билиарным сладжем следует соблюдать режим питания — прием пищи через 3-4 часа. Не голодать! Питание должно быть сбалансированным, содержать белки, углеводы, жиры (в зависимости от функции желчного пузыря), пищевые волокна (отруби, пектины, зерновые, овощи).
Основные задачи консервативной терапии больных билиарным сладжем:
- улучшение качества желчи,
- устранение нарушений функции желчного пузыря и сфинктера Одди, 12-перстной кишки, тонкой и толстой кишок,
- нормализация пищеварения и всасывания,
- коррекция нормального состава кишечной микрофлоры.
Для решения этих задач в курс консервативного лечения входят разные группы препаратов. Базовым препаратом являются лекарственные средства урсодезоксихолевой кислоты, желчегонные средства, спазмолитические препараты, ферментные препараты, по показаниям курс антибактериальных средств, биологические препараты (Энтеросан).
Курс консервативного лечения определяет врач по результатам обследования индивидуально, учитывая сопутствующие болезни и проводимую терапию по их поводу, результаты динамических исследований эффективности лечения.
Продолжительность курса от 1 – 3 месяцев или более, а затем переход на профилактическое лечение (режим питания, индивидуальное питание, короткие курсы желчегонных препаратов по показаниям, пробиотиков, «по требованию» ферментов, спазмолитиков.
Стадии развития
От самого начала возникновения заболевания до его конкретных проявлений в подавляющем большинстве случаев проходит очень много времени. Рассмотрим главные стадии желчнокаменной болезни, согласно принятой медицинской классификации:
- Начальная стадия (докаменная). На данном этапе при желчнокаменной болезни в желчи наблюдаются изменения состава, почувствовать которые самостоятельно больной не может. Проследить эти изменения врач может на основании результатов биохимического анализа желчи.
- Стадия формирования камней. Почувствовать что-либо даже на этом этапе заболевания человек не может, но увидеть изменения внутренних органов может врач во время диагностики.
- Стадия клинических проявлений. Лишь на этом этапе у больного появляются болевые ощущения, указывающие на наличие той или иной формы заболевания (острой или хронической). Боли при желчнокаменной болезни достаточно характерны и почти сразу врач может заподозрить данную патологию.
- Стадия осложнений.
Симптомы желчнокаменной болезни
Рассмотрим признаки желчнокаменной болезни у человека. Когда речь идет желчнокаменной болезни, симптомы ее, пережитые больным единожды, уже не будут забыты никогда. А все потому, что в большинстве случаев главные признаки желчнокаменной болезни связаны с болевыми ощущениями.
Важно понимать, что во всеуслышание болезнь заявит о себе лишь тогда, когда в желчном пузыре либо протоках появится достаточно конкрементов, которые не дают возможности оттока желчи. Заподозрить же сбой в работе желчевыделительной системы до этого момента пациенту сложно. В большинстве случаев, о наличии данной патологии больные узнают лишь после приступа (желчной колики). Любой, кто хоть раз пережил приступ желчнокаменной болезни, симптомы запомнит надолго.
Так каковы же симптомы желчнокаменной болезни у женщин (чаще всего) и у мужчин (гораздо реже)? На приступ желчнокаменной болезни указывают:
- боль под правым ребром (особенно сильна она в первый час приступа);
- внезапное начало приступа;
- тошнота, сопровождающаяся рвотой, после которой не становится легче.
Характерно, что во время желчной колики температура тела практически никогда не повышается. А вот для таких заболеваний как холецистит или холангит она как раз характерна.
Разумеется, что симптоматика желчнокаменной болезни непосредственно зависит от стадии заболевания, степени воспалительного процесса, а конкретно – от размера желчных камней и места их расположения (чем ближе они к желчному протоку, тем более ярко выражены признаки).
Когда же врач попросит больного проанализировать, после чего именно начались обозначенные болевые ощущения, почти всегда выясняется, что приступ возник после чрезмерного (либо умеренного) употребления жирных или острых продуктов, алкоголя или даже стрессовых ситуаций. К желчной колике могут привести даже некоторые физические нагрузки ,в результате которых нарушается отток желчи.
Почему образуется камни в желчном?
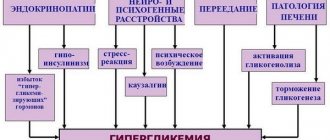
Что способствует довольно сложному процессу образования камней? Химический анализ помог установить, что камни желчного пузыря состоят из трех веществ, которые всегда присутствуют в желчи в растворенном состоянии: из жирового вещества — холестерина, желчного пигмента — билирубина и реже из солей извести. Желчные камни появляются лишь тогда, когда вследствие различных причин химические вещества желчи не удерживаются более в растворенном состоянии и выпадают в осадок в виде мельчайших частичек, вокруг которых постепенно «растут» камни. Во время воспалительного процесса слущиваются клетки слизистой оболочки, на которые затем наслаиваются холестерин и другие составные части желчи. Кроме того, выпадению из желчи холестерина способствуют инфекционные процессы, разрушающие так называемые защитные коллоиды, которые удерживают холестерин в растворенном состоянии. Основная причина образования камней — воспаление. Но какие микробы в нем повинны? Длительное время ученые предполагали, что в природе существует особый микроб, способный вызвать воспаление желчного пузыря. Его пытались обнаружить, рассматривая под микроскопом содержимое воспаленных желчных -пузырей. Но долгие поиски с несомненностью подтверждали, что воспаление желчного пузыря — холецистит — вызывают разнообразные микробы, известные нам давно, и, кроме того, различные простейшие одноклеточные паразиты, такие, как лямблии, печеночные двуустки и даже гельминты. Вот почему возникновению желчнокаменной болезни часто способствуют брюшной тиф или паратиф, стрептококковая ангина, ревматизм, грипп, воспаление легких. Холестерин в растворенном состоянии удерживается также с помощью желчных кислот, образующихся в печени. При заболевании печени, таком, например, как болезнь Боткина, количество желчных кислот уменьшается, возрастает возможность образования камней. В желчный пузырь микробы попадают непосредственно из кишечника. При резких сокращениях стенок кишок, приводящих к так называемой спастической форме запора, кишечное содержимое длительно задерживается в слепой кишке; здесь в связи с этим создаются условия для бурного развития микробов. Проникая в желчный пузырь, они могут вызвать его воспаление. Как известно, сокращение (спазм) толстого кишечника — результат повышенной возбудимости соответствующих отделав нервной системы. Одновременно со спазмом толстого кишечника происходит спазм шейки желчного пузыря, создаются условия дтя застоя желчи и возникновения воспаления. Заболевания желчного пузыря тесно связаны с расстройством обмена веществ. Известная роль здесь принадлежит избыточному питанию и главным образом злоупотреблению жирными блюдами и сладостями. Французский клиницист Шофар наблюдал молодую женщину, которая страдала малокровием и была крайне истощена. Врач, опасаясь развития туберкулеза, рекомендовал ей усиленно питаться. Больная начала есть по 10 и больше яиц в день. Таким образом, она ежедневно вместе с яичным желтком получала около 2,75 грамма холестерина. За три месяца больная съела свыше 1000 яиц. В это время у нее возник жесточайший приступ желчнокаменной болезни. Развитие желчнокаменной болезни и возникновение приступов желчной колики после обильной жирной пищи описывали многие отечественные ученые — С.П. Боткин, М.П. Кончаловский, С.П. Федоров. Количество холестерина в желчи может увеличиться не только вследствие его избытка в крови, как то бывает при ожирении, но и в результате нарушения нервно-обменных процессов, например при атеросклерозе. Нервная система регулирует обмен холестерина, управляет процессами сокращения и расслабления мускулатуры желчного пузыря, ускоряя его опорожнение или способствуя застою. Блестящие исследования советских ученых, и в первую очередь К. М. Быкова и его учеников, доказали не только ведущее значение нервной системы в образовании и выделении желчи, но и раскрыли все тонкие механизмы этого сложного процесса.
Выдающийся советский ученый М.П. Кончаловский заметил другую любопытную закономерность. По его мнению, в жарких странах значительно реже встречаются заболевания желчного пузыря. Буржуазные ученые пытались объяснить различную степень заболеваемости расовыми особенностями людей. Но эти «объяснения» опровергаются самой жизнью, логикой непредубежденного научного мышления. Замечено, что когда яванцы переезжали в Европу, заболевали они желчнокаменной болезнью так же часто, как жители страны, куда они переселялись. Все это несомненно доказывает, что в возникновении болезней желчного пузыря, как, впрочем, и всяких других, большое значение имеют условия труда, быта и питания.
Почему жители сельских мест заболевают желчнокаменной болезнью реже горожан? Они употребляют меньше животного жира больше фруктов и овощей, много бывают на свежем воздухе, ведут более подвижный образ жизни — и в этом немалая польза. В организме человека факторы, определяющие и провоцирующие заболевание, тесно связаны и взаимно переплетены. Оценить их значение в полной мере может только врач. Остановимся на вещах, более общих, доступных оценке каждого человека, заинтересованного в сохранении своего здоровья. Прежде всего необходимо использовать возможности, предоставляемые системой нашего медицинского обслуживания: следует до конца выдерживать рекомендованный врачом режим. Это предупредит возникновение многих заболеваний и, в частности, желчнокаменной болезни.
Последующее течение заболевания
Исчезновение болей отнюдь не означает выздоровления. Желчнокаменная болезнь отличается хроническим течением, и поэтому более точно ее следует называть хроническим калькулезным холециститом.
Острый холецистит
Это — одно из наиболее частых осложнений ЖКБ. Возникает оно при высокой агрессивности микрофлоры, попавшей в желчный пузырь, где на этот момент имеется застой желчи.
Симптоматика острого холецистита несколько сходна с желчной коликой: боли той же локализации и интенсивности, также отдающие в правую часть тела, тошнота и многократная рвота. Однако здесь имеются и отличия — температура в зависимости от стадии болезни повышается от незначительной лихорадки (37-38°С) до очень высоких цифр. Живот становится резко болезненным, при переходе воспаления на брюшину возникает защитное напряжение.
Главным и самым опасным осложнением острого холецистита является перитонит — воспаление брюшины, резко утяжеляющее течение любого заболевания органов живота и имеющее высокие показатели смертности.
Хронический калькулезный холецистит
Постоянное наличие камней в желчном пузыре и застой желчи создают благоприятные условия для существования хронического воспаления. Именно им и объясняется то, что после колики состояние больного редко нормализуется полностью. Обычно в это время пациент отмечает наличие:
- тянущих болей под ребрами справа;
- их усиление после приема жирной или жареной пищи, пряностей;
- вздутие живота;
- понос, возникающий после нарушений диеты;
- горький привкус во рту и изжогу.
При отсутствии лечения хронический калькулезный холецистит может привести к появлению осложнений, таких как:
- холедохолитиаз — смещение камней из желчного пузыря в общий желчный проток;
- холангит — переход воспаления из пузыря в протоки (довольно тяжелое осложнение);
- рубцовые стриктуры общего желчного протока — сужение его просвета из-за рубцевания очагов воспаления в нем;
- внутренние билиодигестивные свищи — образование сквозного отверстия между стенкой протока и стенкой кишечника;
- водянка желчного пузыря — изменение органа, полностью выключающее его из пищеварения: желчный пузырь наполняется слизистым содержимым, желчь в него не проникает.
Симптомы
Чаще всего приступ калькулезного холецистита начинается с желчной колики. Если она связана с приемом пищи, то возникает через 1-1,5 ч после еды. Нередко колика беспокоит ночью, через несколько часов после засыпания. Симптомы приступа желчнокаменной болезни:
- Болевой синдром. Резкий, выраженный. Локализуется в правом подреберье с распространением на эпигастрий (область проекции желудка). Может отдавать под правую лопату, между лопаток, грудной отдел позвоночника, шею, правое плечо. Боль волнообразно нарастает, затем становится постоянной, распирающей. Длится от нескольких минут до нескольких часов. Может привести к болевому шоку.
- Диспепсический синдром. Возможна тошнота, рвота. Опорожнение желудка не приносит облегчение. За счет рефлекторного замедления перистальтики кишечника живот слегка вздут.
- Вегетативные расстройства. Потливость, учащение или замедление пульса, изменение артериального давления (чаще снижение).
- Гипертермия. Температура тела обычно не превышает 38°C.
Диагностика
Диагностика ЖКБ достаточно простая и зачастую не требует высокотехнологичных инструментальных методов обследования. При сборе анамнеза пациенты нередко отмечают появление тупой ноющей боли в правом подреберье при погрешности в диете, а также горечь во рту.
Физикальный осмотр пациента с желчнокаменной болезнью в “холодном периоде”, то есть вне обострения, может оказаться безрезультатным. Только при остром холецистите или в случае приступа желчной колики пальпация в правом подреберье в проекции желчного пузыря может быть болезненна.
Основным инструментальным способом диагностики ЖКБ являет УЗИ брюшной полости. Этот рутинный метод диагностики позволяет выявить конкременты в просвете желчного пузыря с точностью до 95%, а также определить их размер и количество, оценить состояние стенки желчного пузыря, диаметр внутрипечёночных и внепечёночных желчных протоков.
Мультиспиральная компьютерная томография имеет ограниченные возможности в диагностике желчнокаменной болезни, так как зачастую конкременты являются рентген-негативными и не видны при данном исследовании.
При сомнительных результатах ультразвукового исследования, а также при осложнённом течении ЖКБ пациенту следует выполнить магнитно-резонансную томографию. Этот метод является лучшим методом диагностики как желчнокаменной болезни и её осложнений, так и любых других заболевании органов гепатопанкреатодуоденальной области.
Лечение желчнокаменной болезни без операции
В домашних условиях Лечение желчнокаменной болезни без операции применяют при наличии холестериновых желчных камней (рентгеннегативных) размером до 15 мм при сохраненной сократительной способности желчного пузыря и проходимости пузырного протока.
Противопоказания для медикаментозного растворения желчных камней:
- острые воспалительные заболевания желчного пузыря и желчевыводящих путей;
- камни диаметром более 2 см;
- болезни печени, сахарный диабет, язвенная болезнь желудка и двенадцатиперстной кишки, хронический панкреатит;
- воспалительные заболевания тонкого и толстого кишечника;
- ожирение;
- беременность;
- «отключенный» – нефункционирующий желчный пузырь;
- пигментные или карбонатные камни;
- рак желчного пузыря;
- множественные конкременты, что занимают больше 50% объема желчного пузыря.
Применяют препараты урсодезоксихолевой кислоты, действие которых направлено на растворение только холестериновых камней, препарат принимают в течение 6 – 24 месяцев. Но вероятность рецидива после растворения камней составляет 50%. Дозу препарата, длительность приема устанавливает только врач – терапевт или гастроэнтеролог. Консервативное лечение возможно только под наблюдением врача.
Ударно- волновая холелитотрепсия – лечение путем дробления крупных конкрементов на мелкие фрагменты с помощью ударных волн, с последующим приемом препаратов желчных кислот (урсодезоксихолевой кислоты). Вероятность рецидива составляет 30%.
Желчекаменная болезнь длительное время может протекать бессимптомно или малосимптомно, что создает определенные трудности ее выявления на ранних стадиях. Это является причиной поздней диагностики, на стадии уже сформировавшихся желчных камней, когда применение консервативных методов лечения ограничено, а единственным методом лечения остается хирургический.
Лечение ЖКБ
Очень интересная методика лечения желчекаменной болезни. Для случаев, где нет осложнений существует специальная выжидательная тактика. Оперативные вмешательства будут доступны только при определённых размерах камней.
Есть и специальные методики, которые могут растворять камни. Только операция и методики растворения камня не дают гарантии, что эта патология не получится снова.
Полного вылечивания не может обеспечить ни одно лечение. Поэтому только диета и соблюдение профилактики для заболевания на будущее для больного.
Хирургическое лечение
Из малоинвазивных методов применяется лапароскопическая холицистэктомия и лапароскопическая холецистолитотомия. Эти методы не всегда позволяют достичь желаемого результата, поэтому выполняется лапаротомическая холецистэктомия «от шейки» (полостная операция по удалению жёлчного пузыря).
Четких показаний к оперативному лечению до настоящего времени нет. Обычно учитывают риск активизации болезни и появления осложнений (10% в течение 5 лет). Основаниями для хирургического лечения могут быть следующие факторы:
- частое развитие симптомов обострения желчнокаменной болезни, сопровождающегося тяжелой клинической картиной и нарушающего привычный образ жизни больного;
- указание в анамнезе на прежние осложнения желчнокаменной болезни: острый холецистит, панкреатит, желчнокаменный свищ и др.;
- обызвествленный или “фарфоровый желчный пузырь” и аденомиоматоз желчного пузыря (из-за онкологической предрасположенности);
- размеры камней более 2 см и наличие камня во врожденном аномальном желчном пузыре.
Дополнительными основаниями для хирургического лечения могут быть сахарный диабет, гемолитическая анемия, ферментопатическая гипербилирубинемия, повышающие вероятность развития холецистита. Существует мнение о целесообразности проведения холецистэктомии (удаление желчного пузыря) у больных в возрасте до 50 лет с бессимптомными камнями.
Противопоказаниями к оперативному лечению являются ИБС ССН III и IV ф. кл., инфаркт миокарда с зубцом Q и осложнениями (нарушения ритма, блокады, острая левожелудочковая недостаточность), гипертоническая болезнь III ст. высокого и очень высокого риска, ХСН III и IV ф. кл. (НIIБ–III ст. по классификации Н.Д. Стражеско и В.Х. Василенко), острые нарушения мозгового кровообращения, тяжелая обструктивная болезнь легких с дыхательной недостаточностью III ст.
Как снять приступ желчнокаменной болезни
Врач обязан предупредить пациента, что одиночный приступ даже при своевременно оказанной медицинской помощи не будет единственным. Больному важно знать, что делать во время приступа желчнокаменной болезни, а также после него.
В дальнейшем приступы будут повторяться, а состояние – ухудшаться. Необходима комплексная терапия, но главное – сам человек должен изменить свой рацион, чтобы снизить нагрузку на печень. В крайнем случае, когда болезнь запущена и врач не может оказать действенной помощи консервативными методами, принимается решение о проведении операции – холецистэктомии (удаление желчного пузыря).
Первая помощь
Если пациент испытывает приступ боли справа в животе, которая только усиливается, а также все типичные симптомы желчнокаменной болезни, принимают следующие меры первой помощи:
- Постельный режим. Вставать до прекращения приступа нельзя.
- Голодание. Принимать пищу до полного восстановления после приступа запрещено.
- При повышении температуры укрыть одеялом.
- Если боль не нарастает, но и не проходит, на живот кладут пузырь со льдом, ни в коем случае не грелку.
- Пить воду нужно, особенно при тошноте. Она должна быть теплой.
- Отслеживать состояние, так как пациент может потерять сознание. В этом случае необходима срочная госпитализация.
Медикаментозная терапия
Самостоятельно до приема у врача или приезда скорой можно принять таблетку или сделать укол спазмолитика: Дротаверин, Папаверин, Мебеверин в минимальной дозировке. Это поможет снять острый болевой синдром.
Важно понимать, что эти лекарства не помогают камню выйти. Если конкремент останется в протоке и закупорит его, только в условиях клиники больному помогут.
Помощь в стационаре
Снимают болевой синдром инъекциями Папаверина или Дибазола. Внутримышечно вводят Но-Шпу или Эуфиллин. Анальгетики применяют в качестве вспомогательных болеутоляющих средств.
Если эти лекарства не помогают, вводят сильнодействующий препарат, например, Трамал, Атропин и т.д. Если рвота не прекращается, используют Церукал. Для восполнения потерь жидкости назначают питье на основе раствора Регидрона или Цитроглюкосолана.
Инъекции – крайние методы лечения, которые не применяют, когда прекращаются рвота и боль. В этом случае предпочтение отдается таблетированным препаратам. Если же глотание затруднено, лекарства вводят клизмой, например, комбинацией из Анальгина, Эуфиллиона и белладонны.
Если все принятые меры не дали ощутимого результата, врач рассматривает вопрос о необходимости проведения операции. Лапараскопическая холецистэктомия показана при размере конкрементов более 1 см в диаметре. При этом делают небольшие проколы в брюшной полости и через них осуществляют резекцию органа. Дальнейшее лечение болезни после удаления желчного пузыря подбирается индивидуально.
Правильное питание
Главная причина приступа болезни – несбалансированное питание, присутствие в рационе большого количества жиров, жареных блюд. После того как приступ остановлен, первый раз поесть можно только спустя 12 ч. Допустим овощной бульон либо компот без сахара. Только спустя сутки можно возвращаться в полноценному питанию.
Рекомендованная диета после приступа на 100% исключает:
- маринованные консервы, соленые и квашеные овощи и фрукты;
- колбасы и копчености;
- макароны;
- сдобную выпечку;
жирное и жареное;
- бобовые;
- острые специи и пряности, а также овощи (лук, редис, редька, хрен и т.д.);
- алкоголь.
Самые полезные после приступа желчнокаменной болезни продукты:
- супы на основе круп: рис, овсянка, манка;
- каши, сваренные или запаренные на воде;
- отварные овощи и печеные фрукты;
- курятина и рыба только в отварном или приготовленном на пару виде;
- сухари, черствый хлеб;
- кефир, айран, сыворотка, мацони, йогурт – без сахара.
После приступа можно питаться только дробно, от трехразовых приемов пищи отказываются, переходя на 5-6-разовое питание с интервалом 2-3 ч. Соблюдать такой режим необходимо 3-4 месяца, после чего можно допустить небольшие послабления.
Возвращаться к привычному графику питания разрешается через 8-9 месяцев после приступа. От употребления острой пищи рекомендуется отказаться совсем, так как она провоцирует спазмы.
Купирование приступа желчной колики
На поликлиническом этапе или до перевода из терапевтического отделения в хирургическое купирование приступа желчной колики проводят по следующей схеме:
- постельный режим;
- применение обезболивающих средств (2–5 мл 50% раствора анальгина внутримышечно или 2–5 мл раствора баралгина внутримышечно или внутривенно, или раствор трамала 1–2 мл (50–100 мг) внутримышечно или внутривенно; при сильной боли вводят 1–2 мл 2% раствора промедола подкожно);
- спазмолитические средства (2–3 мл 2% раствора но-шпы или 2 мл 2% раствора папаверина внутримышечно);
- холинолитические средства (1 мл 0,1% раствора атропина подкожно);
- холод на правое подреберье в виде пузыря с холодной водой или льдом;
- голод.
Дальнейшее лечение проводят в хирургическом отделении стационара, где большинство больных подвергается оперативному лечению.
Симптомы приступа
Первое, что чувствует человек в преддверии приступа, – желчная колика. После приема пищи она наступает через 1-1,5 ч. Часто это случается по ночам спустя несколько часов после того, как человек заснул. Основные симптомы приступа желчнокаменной болезни:
- Боль. Имеет резкий характер. Ощущают ее справа в животе со смещением в сторону желудка. Она становится постоянной, иногда отдает под правую лопатку или выше – в плечо и шею. Постепенно болевой синдром разрастается, захватывает все большую площадь. Приступ длится от нескольких минут до часов. В своей пиковой фазе может даже вызвать болевой шок.
- Тошнота. Носит длительный характер, но даже при опорожнении желудка пациент не чувствует облегчения. Перистальтика кишечника замедляется, наблюдается отчетливое вздутие живота.
- Множественные вегетативные расстройства: усиление потоотделения, тахикардия, скачкообразное изменение давления.
- Небольшое повышение температуры (до 38°С) подсказывает, что симптомы приступа спровоцированы камнями в желчном пузыре.
Диета при обострении болезни
Любое обострение болезни требует соблюдения определенной диеты. Только такой подход к лечению сможет минимизировать частоту возможных приступов, облегчить болевой синдром и улучшить состояние пациента.
Известен список популярных диет для больных ЖКБ, распространённая и действенная из перечня – диета №5.
Какое должно быть питание в домашних условиях:
- Продукты, богатые мононасыщенными жирами, жирными кислотами способствуют улучшению опорожнения желчного. Такими продуктами являются оливковое и рисовое масло, льняное семя.
- Максимальное потребление клетчатки способствует сведению к минимуму образования конкрементов в желчном пузыре.
- Овощи и фрукты. Статистические наблюдения показывают, что люди, которые съедают большое количество овощей и фруктов, практически не страдают ЖКБ.
- Орехи снижают риск возникновения болезней, связанных с желчным пузырем и желчевыводящими протоками.
- Сахар. Большое употребление сладостей грозит образованием конкрементов в желчном. Поэтому сладкоежкам следует следить за своим питанием и свести к минимуму употребление кондитерских изделий.
- Ежедневное употребление в день около 2-х стаканов вина уменьшает риск возникновения камней в желчном.
- Кофе. Умеренное употребление никаким образом не влияет на образование камней в желчном, поскольку кофейный напиток стимулирует работу желчного и снижает холестериновый показатель в желчи.
- Питье газированных напитков категорически запрещено. Разве что можно иногда побаловаться.
- Естественно, при желчнокаменной болезни и после ее приступов не рекомендовано употребление жирной, острой и жареной пищи.
Питание должно быть сбалансированным и правильным. Предпочтение отдавайте пищи, приготовленной на пару или в вареном виде.
Как помочь себе самостоятельно
Если приступ застал врасплох, потребуется снять приступ желчнокаменной болезни самостоятельно.
Первая помощь заключается в следующем: нужно прилечь на диван, кровать либо кресло – место, где можно вытянуть ноги, почувствовать покой. Если больной дома в одиночестве, не помешает позвонить друзьям, родственникам с просьбой о помощи. Попросите друзей приехать, возможен случай наступления рвоты либо усиления приступа (обезболивающее лекарство помогает не всегда) настолько, что придётся вызывать карету Скорой Помощи.
Болеутоляющими препаратами часто становятся:
- но-шпа;
- дротаверин;
- папаверин;
- спазмолитики любого порядка.
Лечащие врачи предупреждают задачу заранее – предлагают пациенту болеутоляющее в случае возникновения приступа. Если предложение от врача не поступило, обсудите названия лекарств на приёме.
Отдельные врачи рекомендуют принять ванну. Вода набирается приятная, тёплой температуры (от 37 до 39С), не должна обжигать тело человека. Лежать в ванне долго не нужно: достаточно расслабиться в течение 10-15 минут. Потом рекомендуется быстро лечь в кровать, чтобы согретый организм не охладился вновь, и температура тела не изменилась. Альтернативный вариант, позволяющий «согреть» организм, улучшить работу сосудов – приложить грелку к ногам. Больного рекомендуется максимально укутывать в одеяла и тёплые вещи, при желчнокаменной болезни тепло сослужит хорошую службу. Если у пациента скачет температура, больной чувствует озноб, посильнее укутайте человека в одеяло.
Во избежание обезвоживания пейте побольше воды. Рекомендуется минеральная, отфильтрованная вода, категорически запрещена вода из-под крана, газированные напитки.
Как правило, серьёзные приступы продолжаются 20 – 30 минут, по истечению указанного времени разрешается покинуть кровать либо ванну и продолжить заниматься делами. Если же приступ не закончился, значит, дело серьёзное, срочно необходима консультация врача. Придётся позвонить в больницу и вызвать Скорую Помощь.
Запомните: чем раньше обнаружится камень в желчном пузыре (либо несколько) и больной обратится с жалобой к врачу, тем выше вероятность избежать операции.
Осложнения желчнокаменной болезни и параллельные заболевания
Если при камнях в желчном пузыре вовремя не обратиться к врачу, можно столкнуться с рядом довольно серьёзных осложнений, сильно отражающихся на состоянии вашего организма. Поначалу камни небольшие, обезболивающие таблетки справляются с задачей приглушить боль, но постепенно образования становятся массивнее, проход по желчевыводящим путям осложняется. Когда камни застревают, закупоривая желчные протоки, происходят неприятные явления:
- билиарный цирроз печени;
- желтуха;
- холецистит (воспаление желчного пузыря);
- холангит.
Холецистит сопровождается узнаваемыми симптомами:
- боль локализуется на двух сторонах тела, приобретая опоясывающий характер;
- пожелтевшая кожа;
- изменение температуры тела;
- болевые ощущения иррадиируют в спину, создают ощущение пульсации;
- проблемы с обработкой пищи – рвотные позывы, тошнота.
При увеличении камней и закупоривании протоков страшит то, что боль не прекращается, носит весьма интенсивный характер. Чтобы не затягивать лечение, доводя до операции, лучше побеспокоиться о предотвращении последствий заранее.
Перечисленные болезни послужат предпосылкой к появлению желчных камней:
- болезнь Крона;
- подагра;
- сахарный диабет.
Общая причина перехода заболеваний друг в друга – ухудшение состояния организма. Как правило, в клиниках о подобной взаимосвязи помнят, соблюдают профилактические меры, позволяющие снизить вероятность появления желчных камней.
Из-за осложнений и параллельных заболеваний, невылеченных вовремя, человек страдает многократно: первый раз, когда пытается справиться с диагностированной болезнью, второй – когда появляется дополнительное заболевание, и больному приходится бороться на нескольких фронтах одновременно. От осложнений при желчнокаменной болезни зависит метаболизм и жизнь человека, симптомы, свидетельствующие о возникновении осложнений, требуют срочной необходимости вызвать Скорую Помощь. Лечащий врач сможет принять решение – стоит ли госпитализировать больного либо получится обойтись комплексом элементарных мер.
При госпитализации дальнейший лечебный курс назначается индивидуально в зависимости от причины приступа помимо запущенного желчного пузыря.
Что можно и что нельзя есть?
При обострении ЖКБ имеется ряд продуктов, которые рекомендуются и которые запрещены к употреблению.
| Можно | Нельзя |
|
|
Профилактика
Если у больного нет никаких симптомов желчнокаменной болезни и конкременты (камни) ведут себя достаточно спокойно, то применять хирургический метод лечения не желательно. Таким людям нужно проводить профилактические мероприятия, препятствующие обострению болезни.
Профилактика заболевания включает в себя: умеренное сбалансированное питание, нормализацию веса, отказ от голодания и нерегулярного поступления пищи, достаточный питьевой режим и умеренная физическая нагрузка. Людям с ЖКБ желательно каждый день заниматься ходьбой, так как она значительно улучшает функционирование желчного пузыря, а это препятствует застою желчи и образованию новых камней.