Рак прямой кишки занимает по частоте 6-7 место среди других локализаций, составляя около 4-5% всех раковых заболеваний. Среди локализаций в кишечнике раку прямой кишки принадлежит первое место (70-80% всех видов рака кишечника).
Поскольку рак прямой кишки обычно развивается на фоне предшествующего хронического предракового заболевания, его симптомы, особенно ранние, часто неспецифичны и ничем не отличаются от того, с чем пациенту приходилось сталкиваться ранее. Вот почему люди, имеющие хроническую патологию кишечника, а также те, кто входит в группу риска по данному заболеванию по иным параметрам, должны проходить регулярное медицинское обследование с целью не пропустить начало развития злокачественной опухоли, требующей прохождения лечения рака за рубежом.
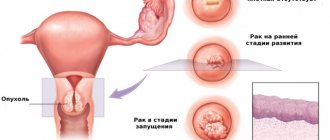
Распространение опухоли прямой кишки
Опухоль прямой кишки «убивает» достаточно медленно. Новообразование по окружности кишки долго прорастает, двигаясь снизу вверх.
Для полного поражения органа опухоли необходимо 1.5 – 2 года.
Далее опухоль выходит за стенки, просветы прямой кишки, пробирается к клетчатке, окончательно поражая соседние органы.
Раковые клетки передвигаются по всему организму при помощи лимфы и крови, образуются метастазы (новые очаги поражения раком).
Данный тип рака характеризуется метастазами в легких, печени, а также в прилегающих лимфатических узлах.
Злокачественную опухоль самостоятельно трудно определить, в большинстве случаев она распознается на приеме у специалиста.
Существуют только признаки опухоли прямой кишки:
- В заднем проходе выделяется слизь или кровь;
- Нарушен стул, чередование запора и поноса;
- В прямой кишке ощущаются резкие боли;
- Дефекация сопровождается болью, частые позывы на дефекацию.
Эти симптомы просто дают понять, что проблема именно в прямой кишке, не обязательно проявление онкологического заболевания.
Рентгенологическое исследование
Рентгенологическое исследование также не потеряло своего значения в диагностике рака прямой кишки, хотя в разное время высказывались мнения о его ненужности в связи с тем, что прямая кишка доступна пальцевому и эндоскопическому исследованию. Это исследование показано с целью уточнении диагноза, характера местного распространения опухоли (Мельников Р.А., 1983; Араблинский В.М и др., 1984).
Кроме того, важной задачей является получение информации об анатомических особенностях и состоянии сигмовидного и других отделов ободочной кишки. С учетом глубокого расположения прямой кишки, ее анатомических изгибов в разных плоскостях, необходимостью отдельного исследования ободочной кишки, методика рентгенологического исследования является трудоемкой и требует использования специальных приемов.
Существенное значение имеет подготовка больного к исследованию. Мы используем следующую методику подготовки. При наличии запоров за 15-16 часов больному назначается 30,0 г касторового масла. Вечером накануне исследования назначаются две очистительные клизмы «до чистой воды» с интервалом 30-45 минут. Больной не ужинает и не завтракает, а за 1,5-2 часа до исследования также с интервалом в 30 минут повторяются две очистительные клизмы.
Существует несколько методов проведения самого исследования: методика парциального наполнения дистальных отделов кишечника, методика одновременного исследования прямой и ободочной кишки, методика париетографии, полипозиционный метод и пр.
Наибольшее распространение получила методика одновременного исследования прямой и ободочной кишки. Как и при других методиках используется в качестве контрастного вещества бариевая взвесь из расчета 1 часть сульфата бария на 4 части воды с добавлением танина (5-10 г на 1 л).
С применением специальных резиновых наконечников или трубок шприцем Жане или с помощью аппарата Боброва вводится контрастная масса. Часто в связи с наличием несостоятельности сфинктеров и необходимостью быстрого изолированного заполнения прямой кишки используются специальные обтураторы.
В процессе заполнения прямой и ободочной кишок производят обзорные и прицельные рентгенограммы в оптимальных положениях больного. При необходимости следует использовать пальпаторную компрессию различных отделов кишки. После исследования с тугим заполнением прямой кишки больной опорожняет кишечник и выполняется второй этап исследования — двойное контрастирование кишки. Для этого производится раздувание ее обычным воздухом. На фоне двойного контрастирования становится возможным детальное изучение рельефа слизистой оболочки.
С целью изучения местной распространенности выявленного при ирригоскопии рака прямой кишки через 2-3 дня целесообразно у ряда больных выполнение париетографии. Он заключается в изучении раздутой прямой кишки в условиях пневмоперитонеума. Исследования включают томографию: 1-2 среза в прямой проекции на глубине 4-12 см и 1-2 среза в боковой проекции.
Рентгенологические признаки рака прямой кишки
Рентгенологические признаки рака прямой кишки изучаются на онтгенограммах. Условно их можно разделить на главные и второстепенные или косвенные. Главными рентгенологическими признаками рака прямой кишки являются: дефект наполнения, патологическая перестройка рельефа слизистой оболочки, дополнительная тень на фоне воздуха.
Дефект наполнения выявляется при тугом заполнении и чаще всего бывает краевым, реже имеет центральное расположение. Форму, размеры, границы дефекта определяют форма роста, размеры и локализация опухоли. Наиболее четкими эти признаки являются при экзофитных опухолях. Для дефекта наполнения при раке прямой кишки характерны преобладание ширины основания опухоли над высотой, неровность и нечеткость контуров, отчетливая граница с неизмененными стенками, ассиметричное сужение просвета кишки (рис. 25.1).
Рис. 25.1. Рентгенограмма прямой кишки. Больной И. 67 л. Рак прямой кишки III стадия
Нарушения рельефа слизистой оболочки обнаруживаются на этапе двойного контрастирования. Эти нарушения проявляются беспорядочной структурой складок слизистой оболочки, наличием неправильной формы дефектов, депо контраста. Обнаруживаются обрывы складок, симптом кольца, окаймляющего экзофитную опухоль (рис. 25.2).
Рис. 25.2. Рентгенограмма прямой кишки. Больная М. 64 г. Рак прямой кишки III стадия
Дополнительная тень опухоли, выявляемая на этапе двойного контрастирования, соответствует локализации дефекта наполнения. Она, как правило, имеет неправильную форму, неровные контуры. В центре ее иногда определяется просветление, как признак изъязвления опухоли. Границы тени могут быть резкими или с постепенным переходом в неизмененную стенку при раковой ее инфильтрации (рис. 25.3).
Рис. 25.3. Рентгенограмма прямой кишки. Больной И. 67 л. Рак прямой кишки III стадия
Второстепенными или косвенными рентгенологическими признаками являются: стойкие депо бариевой взвеси после опорожнения кишки; расширения кишки выше и ниже пораженного опухолью участка; укорочение и деформация кишки; неполная эвакуация бариевой взвеси после опорожнения кишки; ригидность стенок прямой кишки; расширение ампулы прямой кишки, задержка продвижения контраста у нижнего полюса опухоли при ретроградном заполнении; истончение или расширение и ригидность складок слизистой оболочки; признаки толстокишечной непроходимости.
Описаны также отдельные рентгенологические симптомы рака прямой кишки, имеющие непостоянный характер: симптом «песочных часов»; уменьшение размеров прямой кишки; неравномерное расширение ретро-ректального пространства; фиксированность того или иного участка кишки при прорастании опухоли в параректальную клетчатку.
Вспомогательные симптомы имеют диагностическое значение в тех случаях, когда имеется сочетание, по крайней мере, 2-3 симптомов.
Рентгенологический метод является надежным и информативным методом исследования. С его помощью можно подтвердить и пополнить сведения о характере опухоли, ее локализации и местной распространенности.
Кроме того, можно получить исчерпывающие сведения о состоянии всей толстой кишки, выявить наличие первично-множественных опухолей. Рентгенологическое исследование выполнено у 201 больных (90,0%). У 20 больных оно оказалось невозможным из-за полной обтурации нижнеампулярного или анального отделов прямой кишки. Мы не встретились в диагностическими ошибками при рентгенологическом исследовании у больных раком прямой кишки. Однако, такие ошибки возможны. Особенно часто они допускаются при раке надампулярного отдела.
Кроме того, ограничены возможности ирригоскопии в получении достоверной информации о характере и степени местной распространенности опухоли на окружающие органы и ткани, о возможном поражении метастазами регионарных лимфатических узлов.
Возможное прорастание рака прямой кишки в мочеточник, мочевой пузырь, семенные пузырьки и семевыносящие протоки можно обнаружить с помощью рентгенологического исследования этих органов. Его следует начинать с экскреторной урографии. В случае сдавления мочеточника отмечается нарушение пассажа мочи из верхних мочевых путей, возникает гидроуретеронефроз.
Нисходящая цистограмма выявляет дефект наполнения, деформацию или ассиметрию мочевого пузыря при прорастании его опухолью. Восходящая цистограмма более отчетливо может выявить прорастание стенки мочевого пузыря. Классическим признаком является ассиметрия тени мочевого пузыря и дефект наполнения с неровными изъеденными контурами.
Прорастание рака прямой кишки в семенные пузырьки и семевыносящие протоки возможно выявить при везикулографии. Различают восходящую и нисходящую везикулографию. Восходящая везикулография выполняется после введения рентгеноконтрастного вещества в семевыносящие протоки при их трансуретральной катетеризации.
Нисходящая везикулография производится при прямой пункции или вазотомии семявыводящих протоков через разрез на мошонке. Наиболее характерными признаками, указывающими на вовлечение в опухолевый процесс семевыносящих протоков, являются дефекты наполнения семенных пузырьков, прерывистость их контуров вплоть до полной ампутации, нарушение проходимости для контрастного вещества. Ряд авторов придают определенное значение ангиографии, считая ее важным дополнительным методом, позволяющим определить степень распространенности опухоли.
Опыт применения селективной нижней мезентерикографии у больных раком прямой кишки позволил В.Н.Бердову с соавт. (1986) не только подтвердить наличие опухоли, но и определить глубину инфильтрации, дифференцируя при этом прорастание до подслизистого слоя, до мышечного слоя стенок кишки и поражение всех слоев. Этими авторами установлена диагностическая ценность различных ангиографических признаков рака прямой кишки (табл. 25.1).
Таблица 25.1. Агиографические признаки внутристеночного распространения и внеорганного роста раки прямой кишки (Бердов В.И., Цыб А.Ф., Юрченко И.И., 1986)
| № п/п | Признаки | Коэффициент корреляции |
| Внутристеночное распространение | ||
| 1 | Патологические сосуды в толще стенки и проекционно в просвете кишки | +0.834 |
| 2 | Незначительное утолщение стенки кишки на уровне опухоли | +0.832 |
| 3 | Четкость контуров стенки кишки у основания новообразования | +0.815 |
| 4 | Отсутствие изменений в архитектонике вен прямокишечной клетчатки | +0.449 |
| 5 | Венозный отток на 8-12 секунд | +0.226 |
| 6 | Слабый венозный отток от опухолевого очага | +0.138 |
| Внеорганный рост | ||
| 1 | Патологические сосуды за пределами стенки кишки | +0.884 |
| 2 | Накопление контрастного вещества за пределами органа | +0.882 |
| 3 | Расплывчатые контуры стенки кишки у основания опухоли | +0.815 |
| 4 | Деформация венозных сосудов прямокишечного сплетения и основного ствола верхней прямокишечной вены | +0.446 |
| 5 | Деформация крупных артериальных ветвей (1-2 порядка) | +0.434 |
| 6 | Ранний венозный отток | +0.266 |
| 7 | Интенсивный венозный отток от очага поражения | +0.134 |
В некоторых случаях с помощью ангиографии удается выявить метастазы в лимфатические узлы. Дополнительную информацию о глубине инфильтративного роста рака прямой кишки можно получить с помощью тазовой артериографии.
В то же время существует точка зрения, что артериография при раке прямой кишки малоинформативна и не определяет последующую лечебную тактику, а травматичность и существующую опасности ограничивают показания к ее применению. Во всяком случае этот метод не получил широкого распространения в клинической практике.
Стадии болезни
- I стадия — размер опухоли примерно 2 см, распространяется на подслизистые и слизистые слои. Еще нет поражения лимфатических узлов. Не наблюдаются регионарные метастазы.
- II стадия — язвенная или обыкновенная опухоль имеет размер 5 см, но за пределы мышечного наружного слоя не выходит.
- III стадия — опухоль имеет больший диаметр, распространяется на слои стенок кишечника, жировая клетчатка может быть поражена.
- IV стадия — большая опухоль не движется, отдаленные метастазы распространяются на соседние органы.
Диагностика опухолей прямой кишки
При раке прямой кишки существуют такие методы диагностики:
- Физикальный осмотр, специалист при диагностике оценивает: состояние кожи ( она имеет бледный цвет), изменение массы тела (человек худеет), живот может вздуться, наличие пальпации лимфатических паховых узлов и печени.
- Эндоскопическое исследование. При помощи ректороманоскопии можно визуально оценить состояние новообразования, размеры и интенсивность его протяженности и нижний край. Для морфологического анализа проводится биопсия опухоли.
- Ультразвуковое исследование, компьютерная томография кишечника и органов, рентгенологическое обследование, так уточняется распространение опухолевого процесса.
Клинические проявления заболевания
Определить заболевание на ранней стадии очень непросто, по причине отсутствия характерных признаков и симптомов, свойственных именно раку кишечника.
Поводом для волнения и визита к терапевту, проктологу, онкологу должны стать следующие признаки:
- Болезненные ощущения в правой или левой половине живота;
- Немотивированное снижение веса тела;
- Тошнота, рвотные позывы;
- Ощущение тяжести, наполненности живота даже после опорожнения;
- Частые кишечные расстройства: метеоризм, диарея, запор.
Первые признаки проявления рака кишечника смыты и часто спутаны с иными заболеваниями пищеварительного тракта. Жалобы больного, вышеуказанные симптомы должны быть дополнены соответствующими анализами, диагностическими обследованиями.
Вовремя выполненные действия помогут распознать проявление болезни на ранней, первой стадии, что в дальнейшем может дать положительный результат лечения.
Кишечник поделен на два сегмента: тонкий и толстый, те в свою очередь включают в себя другие отделы. Рак касается в большинстве случаев тонкой, ободочной, прямой кишок. Болезнь в разных местах кишечника проявляет себя по-своему, поэтому целесообразно рассмотреть ее первые проявления, симптомы и признаки индивидуально.
Признаки рака тонкого кишечника
Опухоли в тонком кишечнике бывают доброкачественными и злокачественными, встречаются реже, чем в толстой кишке. Первыми признаками проявления прогрессирующего рака становятся:
- Анемия;
- Беспричинное похудение;
- Слабость, апатия;
- Кишечное кровотечение;
За неимением специфических симптомов и признаков, характерных раку тонкой кишки, обнаружение болезни на ранней стадии достижимо исключительно посредством инструментальных обследований.
Симптомы рака ободочной кишки
Проявление рака ободочной кишки обусловлено размещением опухоли, величиной, усугублением состояния. Первыми признаками ранней степени рака становятся:
- Дискомфортность в кишечнике — проявляется ощущением тяжести, дурнотой, отрыжкой.
- У многих больных раком, проявляется такой симптом как кровянистые, гнойные выделения.
- Высокая температура, слабость, анемизация — это симптомы и признаки сбоя общего самочувствия пациента, вызванное интоксикацией.
- На ранней стадии боли в области живота тянущие, ноющие. Прогрессирование болезни приносит схваткообразные, интенсивные болевые ощущения, свидетельствующие о полном или частичном наущении продвижении содержимого по кишечнику.
- Расстройство кишечника проявляет себя чередованием диареи с запором, метеоризмом, сильным распиранием живота.
Симптоматика протекания рака ободочной кишки подразделяется на шесть форм:
- Симптомы токсико — анемической формы.
Первыми признакам данной формы рака становятся: чрезмерная усталость, температура тела держится в пределах 37-37,5 ºС, блеклость кожи, анемизация. Анемия говорит о том, что рак быстро развивается.
- Форма энтероколитическая.
Данная форма рака схожа своими симптомами с воспалительными и инфекционными болезнями ЖКТ. Проявляется явными расстройствами кишечника: вздутость, бурление в животе, затрудненность опорожнения, диарея. Характер болей ноющий. Кал содержит в себе кровь, слизь.
- Симптомы диспепсической формы.
Симптомы данной формы не свойственны раку, наблюдаются как признаки множества иных заболеваний ЖКТ. При диспепсическом раке болит верхний участок живота, ярко выражена тошнота, рвотные позывы, вздутие в районе желудка, ухудшение аппетита.
- Обтурационная.
Первый и главный признак обтурационной формы рака — кишечная непроходимость, выражается нерегулярными возникновениями таких симптомов: затрудненность отхождения газов и фекалий, приступообразная боль, ощущение распирания в животе.
- Псевдовоспалительная.
Форма рака проявляет себя болью в животе и лихорадкой. Такой частый симптом как расстройства кишечника выражен слабо.
- Опухолевидная форма.
Характерной особенностью этой формы является отсутствующие или слабовыраженные симптомы и признаки. В ходе врачебного осмотра и диагностического обследования можно выявить рак.
Симптоматика рака прямой кишки
Первые значительные симптомы болезни проявляются уже тогда, когда опухоль достигла крупных размеров. Выраженность рака прямой кишки обусловлена месторасположением, величиной опухоли, уровнем развития недуга:
- Болевые ощущения при раке непрерывные, но — это не ранний признак заболевания, наоборот такой симптом говорит о распространении новообразования и поражении прилегающих органов, тканей.
- Необратимым симптомом значатся выделения из анального отверстия при опорожнении. Фекалии с примесью темной крови, констатируют факт травмирования опухоли калом. Прогрессирующее развитие рака определяется гнойными, слизистыми выделениями. Такой симптом указывает на начало распада новообразования, на инфекционное воспаление.
- Ранние признаки рака прямой кишки — расстройства кишечника, чередование диареи с запором и наоборот. Часто возникают тенезмы — позывы к опорожнению, не имеющие положительного результата. Вместо кала может выделяться только кровь или слизь.
- Форма кала при раке прямой кишки лентовидная, оказывается первым признаком этой болезни.
- Разрастание раковой опухоли сужает пространство кишки, тогда проявляются признаки кишечной непроходимости: резкие боли, запоры, невозможность отхождения газов, вспучивание живота, тошнота.
- Общими симптомами рака прямой кишки становятся: гипертермия, постепенная анемизация, бессилие, сброс веса.
Причины опухоли прямой кишки
Причины возникновения опухоли прямой кишки до сих пор окончательно не установлены.
Есть лишь несколько факторов риска, увеличивающих шансы на появление рака.
- Неправильное питание. Если в рационе нет продуктов с достаточным количеством клетчатки, то может образоваться опухоль, сначала доброкачественная. Высококалорийные продукты замедляют продвижение кишечника. Это приводит к тому, что замедляется процесс поступления питательных веществ в организм человека, они не доходят до кишки. Вегетарианцы страдают на рак прямой кишки гораздо реже.
- Контакт с некоторыми ядами, в особенности асбестом.
- Хронические или приобретенные заболевания органа, воспалительные процессы, а также полипы.
- Анальный секс и папилломовирусная инфекция. Не так давно ученые выяснили, что пассивные гомосексуалисты, у которых преобладает вирус, имеют больше шансов заболеть раком прямой кишки.
Полипы кишечника
Полипоз кишечника является главным онкогенным заболеванием.
- Их малигнизация имеет высокий уровень, опухоль быстро проходит в злокачественную.
- Трансформироваться в онкологическое заболевание может кишечник даже при одиночных полипах.
- Увеличивается шанс распространения рака при семейных полипах.
Колоноскопия помогает определить первичную форму полипов: при наблюдении ворсинчатых аденомов опухоль перерастает в злокачественную примерно в 40% случаев. А при трубчатых аденомах – 2-6%.
Можно ли выявить рак прямой кишки
Длина прямого кишечника около 20 см, это конечный участок в толстом кишечнике, в этом месте завершаются процессы пищеварения, начинается формирование каловых масс.
Прямая кишка имеет несколько частей (анатомических участков), по строению и эмбриональному происхождению они отличаются, на каждом участке рак ведет себя по-разному, специалистам легче диагностировать стадию и уровень поражения.
Всего в анальной кишке есть три части: промежная часть, ее длина не превышает 3-х см, этом участке расположены мышцы-сфинктеры, отвечающие за процесс дефекации.
Вторая часть (средняя) – ампулярная, ее длина не больше 1 см, в данном участке происходит всасывание пищевого комка, а именно его жидкой части, начало формирования каловых масс.
Последняя часть надампулярная, у нее есть брюшина, в длину не более полсантиметра.
Локализация опухоли прямой кишки в 80% случаев проходит в ампулярном отделе, в аноректальном отделе практически нет локализации.
В первом случае отдел покрыт железистым эпителием, имеющим один слой, надампулярный отдел чаще всего поражает железистый рак — специалисты выделяют аденокарциномные опухоли прямой кишки, классификация есть и другая: солидный рак, смешанный, перстневидно-клеточный, скирр, поражаются в большинстве случаев.
Второй отдел (аноректальный) имеет многослойный эпителий, в данном случае преобладает плоскоклеточный рак и меланома.
Характер распространения метастазов по прямой кишке можно определить при помощи определения анатомической особенности органа, уровнем его кровоснабжения.
Достаточно часто метастазы переходят со своим действием в печень, это объясняется особенностями венозного оттока, исходящего из верхних отделов кишки, он проходит в систему воротной вены, части печени.
Нижние отделы прямой кишки имеют высокий уровень кровоснабжения, поэтому опухоль способна метастазировать в легкие, другие органы, поражать органы, проходя по системе полой вены.
Основные стадии заболевания
Существует различные подходы в плане деления рака прямой кишки на стадии. Наиболее распространенное среди них — деление рассматриваемого недуга на 5 стадий (от 0 до 4).
0 стадия или ранний рак прямой кишки
Недоброкачественные новообразования имеют мизерные параметры, локализуются в эпителиальном слое прямой кишки. Прогноз благоприятный: 5-летняя выживаемость после лечения 0 стадии указанного вида рака составляет 95-96%.
1 — первая стадия рака прямой кишки
Новообразование не ограничивается эпителиальным слоем прямой кишки: оно выходит за его пределы, не затрагивая мышечную ткань. Параметры опухоли не превышают 2-х см. Ее легко визуализовать при обследовании. Операция+химиотерапия помогают справиться с рассматриваемым недугом на первой стадии.
2 — вторая стадия рака прямой кишки
Злокачественное новообразование затрагивает все слои прямой кишки (в т. ч. мышечные ткани). Опухоль достигает в своих размерах 45-50 мм. Могут иметь место единичные метастазы в лимфоузлы. Пятилетняя выживаемость возможна в 55-80%.
3 — третья стадия рака прямой кишки
Опухоль занимает половину/большую часть диаметра прямой кишки (ее параметры от 5 см). Происходит распространение раковых клеток на лимфатические узлы, которые находятся вблизи кишечника. Могут иметь место множественные метастазы. Исходя из формы опухоли, защитных способностей организма больного, 5-летняя выживаемость будет фиксироваться в 20-50% случаев.
4 — четвертая или последняя стадия рака прямой кишки и метастазы
Раковые клетки распространяются на близлежащие органы, нарушают их функционирование. Зачастую метастазы возникают в печени, яичниках, легких. Прогноз неблагоприятный: возможность 5-летней выживаемость менее 1%.
Рецидив рака прямой кишки
Связан с неполной ликвидацией причин, обусловивших появление рака прямой кишки. Вследствие этого происходит повторное развитие рассматриваемого недуга со всеми его проявлениями. Средняя продолжительность, в течение которой заболевание может вернуться, составляет 13 месяцев. Хотя в 15% случаев рецидив фиксируется через 2 года после хирургического лечения рака.
Рецидив на месте удаленной опухоли может возникнуть в результате некоторых моментов.
- Разрыва новообразования во время хирургических манипуляций.
- Роста зачатков патологического образования: опухоль была удалена не полностью.
- Оседания злокачественных клеток в области внедрения лапароскопического порта.
Лечить рецидив этого недуга (как и любого другого онкозаболевания) сложнее, чем первоначальную патологию. Более серьезными могут быть последствия.
Нередко лечение рецидива не является эффективным. Это связано с несколькими факторами.
- Позднее диагностирование рецидива рака прямой кишки. В ряде случаев рассматриваемый недуг может иметь бессимптомное течение.
- Плохие защитные реакции организма (следствие химиотерапевтического лечения).
- Несовершенная техника операций, которые должны проводиться при рецидивах онкозаболеваний прямой кишки.
Симптомы опухоли прямой кишки
После установления диагноза опухоль прямой кишки начинают проявляться первые симптомы.
Начало поражения опухолью характеризуется чередованием жидкого стула и запора, наступает частая ложная дефекация (тенезмы), похоже на проявление геморроя, так как появляются выделения из заднего прохода, это может быть кровь и гной.
У стенок кишки прорастает опухоль, она влияет на функционирование соответствующих нервов, что приводит к болезненным ощущениям.
Если поражаются мышцы, которые относятся к формированию анальных сфинктеров, газы и кал выделяются непроизвольно.
Если речь идет об онкологическом заболевании аноректальной зоны, где присутствует нарушенное функционирование сфинктера прямой кишки, тогда появляются боли на начальных стадиях.
Когда опухоль поражает просветы прямой кишки (экзофитный рак), а также блюдцеобразные опухоли, опухоли в виде язв, основными проявлениями заболевания считаются воспалительные процессы, а также кровотечение на ранних стадиях.
Кровь видна в большинстве случаев с примесью в кале. На более поздних сроках может появиться параллельно крови гной или слизь.
Общее самочувствие ухудшается, появляется апатия, быстрая утомляемость, головокружение, частые рвотные позывы.
Это происходит из-за длительной кровопотери, которая переходит в опухолевую интоксикацию, наблюдается ближе к поздним стадиям заболевания.
Также прослеживается недержание мочи, так как дальнейшее увеличение опухоли давит на функционирующие органы.
Клиническая диагностика рака
Для установления диагноза, пациенту необходимо пройти ряд исследований: лабораторных и инструментальных. На ранней стадии крайне сложно выявить заболевание самостоятельно, врачи рекомендуют регулярно проходить медосмотры. Это позволит обнаружить начало патологических процессов и начать лечение, не принимая радикальных мер.
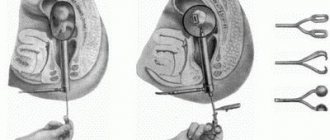
Доктор начинает диагностику с расспроса о жалобах и сборе анамнеза. Если прямые родственники пациента страдают онкологией, то он попадает в группу риска. Далее, врач может провести пальцевое исследование прямой кишки и ее осмотр зеркалами. При проведении исследования, врач вводит указательный палец в задний проход пациента и прощупывает слизистую ткань кишки на наличие образований или полипов. Также обследование можно провести при помощи ректального зеркала: инструмент расширяет просвет прямой кишки и увеличивает поле обозрения.
Больной обязательно должен сдать общий анализ крови.
Перед установлением диагноза, пациент сдает ряд анализов, общих и специфических:
- общий анализ крови;
- биохимический анализ крови;
- анализ крови на онкомаркеры;
- исследование мочи;
- копрограмма;
Биопсия, гистология и цитология
- Биопсия — забор небольшого количества ткани новообразования. После этой процедуры, материал подвергают цитологическому или гистологическому исследованию.
- Гистология — изучение образца опухоли под микроскопом. Анализ позволяет поставить точный диагноз, определить характер опухоли и степень развития болезни.
- Цитология- исследование клеточной структуры материала. Для анализа на цитологию подходят как образец ткани, полученный при биопсии, так и кровь, гной или слизь, взятые из прямой кишки.
Инструментальные способы диагностики
В зависимости от состояния пациента доктор выбирает метод компьютерной диагностики:
УЗИ органов брюшной полости делают,если невозможно пройти МРТ или КТ.
- УЗИ. Ультразвуковое исследование. Помогает оценить состояние лимфоузлов и органов брюшной полости. Считается наименее надежным способом компьютерной диагностики и проводится в случае противопоказаний к КТ и МРТ.
- МРТ. Магнитно-резонансная томограмма. Во время исследования проводится подробная визуализация новообразования: его размер, степень прорастания в соседние органы. Производится оценка необходимости хирургического вмешательства. Один из наиболее надежных методов диагностики. МРТ противопоказано: если есть металл в теле пациента либо импланты, кардиостимуляторы, титановые пластины и т. д.;
- в первом триместре беременности;
- острая почечная недостаточность у пациента;
- непереносимость контраста.
Колоноскопия
Во время процедуры, пациенту вводят эндоскоп в прямую кишку. Колоноскопия позволяет просмотреть весь толстый кишечник на наличие новообразований, полипов и других патологических состояний. При проведении колоноскопии, врач может взять биопсию на гистологию опухоли, или удалить поражения кишечника, такие как полипы или новообразования. Проведение операции таким способом способствует быстрому восстановлению пациента, благодаря минимизации повреждения тканей, которое происходит при полноценном хирургическом вмешательстве.
Рентген прямой кишки
Ирригоскопия позволяет определить основные характеристики опухоли.
Рентгенологическая проверка прямой кишки называется ирригоскопией. В прямую кишку вводят контраст и делают серию снимков. Рентген оценивает месторасположение опухоли, степень врастания, направление роста (внутрь или наружу), наличие язв на стенке кишки. Эту процедуру противопоказано проводить ослабленным и пожилым пациентам.
Дифференциальная диагностика
Дифференциальный диагноз рака прямой кишки нацелен на исключение других вариантов проктологических заболеваний, в том числе геморроя. Геморрой и рак прямой кишки имеют довольно похожие внешние проявления. Рассматривая внешние проявления этих болезней, кажется что симптомы одинаковы, но это не так. При кровотечении, вызванном геморроем, кровь всегда алого цвета и ее легко увидеть в стуле больного.
В случае рака прямой кишки, кровь может иметь очень темный оттенок (если опухоль располагается высоко), и она смешивается с каловыми массами. Часто проверить ее наличие возможно только при помощи анализа. Пациент, болеющий онкологией, стремительно теряет вес, при геморрое этот симптом отсутствует. В целом диагностика геморроя включает в себя ряд исследований. Пальцевое исследование, колоноскопия, ректоскопия, рентген и биопсия дают врачу возможность поставить дифференциальный диагноз геморроя.
Операция на прямой кишке
Операция по удалению опухоли прямой кишки бывает 4-х видов, в зависимости от очага распространения и стадии заболевания : резекция прямой кишки внутрибрюшная или резекция передняя, резекция прямой кишки низкая (передняя), оперирование Гартмана, а также экстирпация прямой кишки.
В случае, когда опухоль распространилась и поразила верхнюю треть органа, то назначается внутрибрюшная передняя резекция прямой кишки, помогает на начальной и средней стадии.
Передней резекцией является удаление пораженной опухолью кишки, ее концы сшиваются.
В основном сшивание происходит вручную, чтобы не упустить деталей, но можно применить специальную аппаратуру.
Сфинктер сохраняется при внутрибрюшной операции, удаляется только пораженный участок.
Результаты после этого вида хирургического вмешательства наиболее успешны, но стоит отметить, что подобную операцию не всегда позволяют пройти из-за особенности анатомии человека, а также слишком больших размеров опухоли.
Метод Гартмана полностью удаляет опухоль в прямой кишке, операция выводит верхнюю часть (конец) кишки как колостому, а нижнюю часть — зашивает.
Данную операцию назначают при повышенном риске сшивания концов кишки. При повторном оперировании колостому можно убрать.
Причины
Злокачественные и доброкачественные опухоли, расположенные в прямой кишке, формируются под влиянием приблизительно одинаковых факторов:
- наличие болезни у близких родственников;
- характер труда;
- вредные привычки;
- односторонний характер питания;
- другие заболевания кишечника;
- лишний вес;
- гиповитаминоз;
- возраст старше 60 лет;
- иммуносупрессорные состояния;
- запор.
Если у родителей или в другом поколении наблюдался злокачественный процесс, то человек попадает в группу риска по онкологии. Работа в цеху с вредными выбросами, характер деятельности с тяжелыми металлами, ядовитыми газами также способствуют развитию аномальных явлений.
Опухоль на прямой кишке может формироваться, если человек выпивает, курит, особенно в случаях, когда качество продукции низкое. Сигарета содержит десятки канцерогенных веществ, что подтверждено исследованиями. Алкоголь трансформируется в печени, но проходит весь пищеварительный тракт. Он нарушает деятельность ферментативной системы, притупляет скорость реакции, отравляет головной мозг, повреждает чувствительные клетки.
Питание человека должно содержать основные группы веществ, для чего рацион составляется из овощей и фруктов, круп, мяса и молочных продуктов. В каждой из этих категорий организм черпает источник энергии. Кроме того, растительная пища – источник клетчатки, в которой есть растворимая и нерастворимая часть, благодаря которой происходит «чистка» пищеварительного тракта от лишнего. Если человек не ест овощи и фрукты, то кишечник заполняется шлаком, избытки не выводятся, что повреждает его стенки. Опухоль прямой кишки и других отделов становятся результатом этого процесса.
Хронические запоры, которые появляются из-за злокачественного процесса, ассоциируются с преобладанием мяса в еде, особенно свинины и говядины.
Здоровый орган, который получает сбалансированное питание, не может заболеть. Наличие повреждений в виде анальных трещин и геморроидальных узлов, а также колита (воспаления слизистой оболочки) являются благоприятной почвой для трансформации клеток.
Болезнь крона – предраковое заболевание, сочетающее несколько симптомов. Оно затрагивает тонкий кишечник и начало толстого отдела, но влияет на все части структуры. Суть хронического воспаления – в наличии воспаления тонкой или толстой кишки, которое проникает в глубокие слои стенки, образуя язвы. Вокруг эрозий скапливаются лейкоциты, образующие инфильтраты. Когда элементы заживают, то образуются грубые рубцы. В этой ткани может происходить деление раковых клеток.
Антиоксиданты призваны обезвреживать вещества, провоцирующие рак. Если они поступают в организм в недостатке, то защита ослабевает. При малоподвижном образе жизни и ожирении риск опухоли возрастает.
Рекомендуем к прочтению Саркома Юинга — что это за болезнь, выживаемость, виды
На возникновение прямокишечной онкологии влияет падение иммунитета, она развивается вследствие дефицита синтеза лимфоцитов и натуральных киллеров, отвечающих за борьбу с опухолевыми клетками.
Лечение опухоли прямой кишки лучевой терапией и химиотерапией
Лучевая диагностика и лечение применяется параллельно химиотерапии, а также как завершение после хирургического лечения.
Лучевая терапия уменьшает в диаметре опухоль, тем самым упрощает удаление, колостомы можно не налаживать, риск возникновения рецидива.
Метастазы опухоли лечатся, а также проводится их профилактика при помощи химиотерапии.
Научно доказано, что химиотерапия останавливает распространение на другие органы рака, тем самым увеличивается продолжительность жизни больного.
Химиотерапия проводится раз в полгода при этом диагнозе, но сроки зависят от быстроты распространения метастазов.
На первых стадиях достаточно только одного облучения и химиотерапии без хирургического вмешательства.
Осложнения
При дальнейших стадиях заболевания может наступить осложнение:
- опухоль прорастет на стенки таза, а также перейдет на соседние органы;
- в области опухоли появляется гной и воспалительные процессы;
- в прямой кишке начинается кровотечение;
- кишечная непроходимость.
Рак прямой кишки часто метастазирует по кровеносным и лимфатическим сосудам.
Малый таз поражается наиболее часто. Но это происходит из-за позднего обращения в больницу.
Если у вас возникли малейшие подозрения по поводу наличия опухоли (даже доброкачественной), обратитесь незамедлительно к специалисту.
Вам назначат необходимые процедуры, УЗИ, диагностика, которые определят, есть ли у вас онко-заболевание.
Если в роду уже наблюдались полипы прямой кишки или раковая болезнь, профилактика должна проводиться каждый год.
Флебография
Гораздо более распространенной стала флебография. Начало успешному развитию тазовой флебографии положими известные работы Dos Santos (1938), который обосновал ее применение в диагностике различных заболеваний.
Основа для развития тазовой флебографии была заложена исследованиями анатома Batson (1940, 1942), результаты которых затем были подтверждены другими авторами. В 1950 г. De la Реnа получил рентгеновское изображение вен таза у людей. Для получения этого изображения предлагались самые разнообразные способы введения контрастного вещества.
Оно вводилось в вены полового члена; кавернозные тела полового члена у мужчин и клитор у женщин; бредренную вену; большую подкожную вену бедра; одновременно в несколько венозных сосудов; в матку.
В связи с целым рядом недостатков указанных методов флебографии, связанных с нечеткостью контрастирования тазовых вен, трудностями интерпретации фистограмм из-за быстрой эвакуации контраста, возможностью осложнений, было обращено внимание на метод внутрикостного введения контрастного вещества, который оказался оптимальным.
Тазовая флебография стала широко применяться в диагностике опухолей предстательной железы, мочевого пузыря; опухолей матки, яичников. Была доказана высокая информативность тазовой флебографии в выяснении характера и степени местной распространенности злокачественных опухолей органов таза. С целью изучения диагностических возможностей тазовой флебографии в диагностике рака прямой кишки одним из нас было предпринято специальное исследование [Яицкий Н.А., 1968].
Тазовая флебография, выполненная у больных раком прямой кишки выявила разнообразную рентгенологическую симптоматику. Наиболее характерны следующие изменения на флебограммах: нарушение контуров вен (рис. 25.4); наличие серповидных дефектов наполнения вен (рис. 25.5); ретроградный ток контрастного вещества; заполнение коллатералей и анастомозов (рис. 25.6); расширение вен (рис. 25.7); частичный или полный блок венозного кровотока и смещение вен (рис. 25.8).
Рис. 25.4. Внутрикостная тазовая флебограмма Больной Б. 61 г. Рак прямой кишки III степени. Резкая деформация и оттеснение кнутри левой наружной подвздошной вены
Рис. 25.5. Внутрикостная тазовая флебограмма Больной П. 64 г. Рак прямой кишки III стадии. Серповидные дефекты наполнения обеих подчревных вен
Рис. 25.6. Внутрикостная тазовая флебограмма Больная А. 58 л. Рак прямой кишки IV степени. Обилие анастомозов и коллотеральный ток
Рис. 25.7. Внутрикостная тазовая флебограмма. Больной Б. 52 г. Рак проктосигмоидного отдела IV степени. Расширение вен левой половины таза. Серповидный дефект правой подчревной вены
Рис 25.8. Внутрикостная тазовая флебограмма. Больная 3. 52 г. Рак верхнеампулярного отдела прямой кишки. Блок венозного кровотока вследствие сдавления опухолью общих подвздошных вен
Наиболее частым признаком явился симптом нарушения контура вен (у 49,4 % больных). Этот признак патогномоничен для паравазального метастаза. Серповидные дефекты — множественные и одиночне — наблюдались у 41 % больных. Множественные и, особенно, двусторонние серповидные дефекты наполнения вен свидетельствуют о множественных метастазах в тазовые лимфатические узлы.
С помощью внутрикостной тазовой флебографии удается выявить изменения вен, связанные не с метастазами, а непосредственно с самой опухолью. Эти изменения чаще всего встречаются в виде сдавления и прорастания опухолью венозных стволов таза (рис. 25.9).
Рис. 25.9. Внутрикостная тазовая флебограмма. Больной Г. 39 л. Рак ректосигмоидного отдела III стадии. Прорастание опухолью правой внутренней подвздошной вены
Подобные изменения были выявлены у 13,6% больных. При сдавлении или прорастании опухолью или ее крупными метастазами вен обычно возникает полный или частичный блок венозного кровотока (рис. 25.10). Чаще он бывает с одной стороны, реже — двусторонним.
Рис. 25.10. Внутрикостная тазовая флебограмма Больная Г. 25 л. Рецидив рака сигмовидной кишки. Стрелкой указано мес то сдавления общих подвздошных вен рецидивной опухолью
Довольно своеобразны рентгенологические симптомы прорастания стенок вен. В начальных стадиях прорастания стенка вены как бы изъедена в виде зубцов пилы (рис. 25.11). При более массивном прорастании наблюдается ампутация вен (рис. 25.12).
Рис. 25.11. Внутрикостная тазовая флебограмма. Множественные дефекты наполнения правой подчревной вены и левой общей подвздошной вены
Рис. 25.12. Внутрикостная тазовая флебограмма. Больной К, 90 л. Рак прямой кишки IV ст. Ампутация обеих внутренних подвздошных вен левой запирательной вены и вен крестцового сплетения
Значительно облегчается интерпретация тазовых флебограмм если выполняются сериограммы, позволяющие в динамике проследить поступление контрастного вещества в вены таза. Особую ценность метод тазовой флебографии имеет в случаях выявления рецидивов и метастазов после ранее выполненных оперативных вмешательствах.