Что такое васкулит
Группа аутоиммунных процессов, при которых происходит воспаление артериальных или венозных стенок кровеносных сосудов человека – это васкулит. Прогрессируя, заболевание нарушает приток крови к некоторым органам, что чревато развитием их осложнений. С учетом причины развития васкулиты делятся на следующие виды:
- Первичные. Их этиология до сих пор не выяснена, но пусковым фактором считаются аутоиммунные нарушения.
- Вторичные. Развиваются на фоне других заболеваний – острых или хронических.
Указанные факторы, а особенно сочетание нескольких сразу, могут изменить антигенную структуру собственных стенок сосудов. В результате иммунитет начинает воспринимать их как чужеродные. По этой причине начинается выработка антител, повреждающих сосудистые стенки. Такое явление и запускает воспалительно-дегенеративные процессы в тканях-мишенях. Вторичный васкулит – это не только иммунологические нарушения. К возможным причинам воспаления сосудов относятся следующие:
- травмы разной локализации и генеза;
- ожоги кожи, в том числе и солнечные;
- перегрев или переохлаждение организма;
- индивидуальная реакция организма на вакцины или лекарства;
- контакт с биологическими ядами или химическими веществами;
- наследственная предрасположенность;
- перенесенный вирусный гепатит;
- длительные грибковые заболевания, включая кандидоз.
Симптомы менингита
1. Менингеальная группа:
- Повышается внутричерепное давление.
- Появляется гидроцефалия острого типа.
- При проверке обнаруживается симптом Кернига.
- Повышается тонус в мышцах затылка.
2. Инфекционная группа:
- Появляется тахикардия.
- Увеличивается потоотделение.
- Наблюдается повышенная слабость.
- Обостряется чувство тревоги.
- Часто повышается температура, лихорадит.
- Оттенок кожи приобретает землистый цвет, иногда кожа синеет.
3. Общемозговая группа:
- Можно наблюдать рвоту, которая появляется совершенно внезапно, без тошноты и при этом никак не связана с приемами пищи.
- Головные боли локализуются у висков и в лобной части.
- Ощущается не присутствующая ранее боязнь резких звуков и света.
Появление вторичного менингита связано с наличием одной или несколькими из этих паталогий:
- Отит острой или хронической формы.
- Фурункулы в области шеи или лица. Самыми опасными считаются те что располагаются над губами.
- Абсцесс одного или двух лёгких.
- Фронтит.
- Остеомиелит костей черепа.
Причем вызвать менингит может не только наличие всех этих вышеуказанных недугов, но и недолжное или неправильное их лечение, которое как осложнение и вызывает воспаление коры головного мозга.
Если ваши подозрения о наличии менингита оправдаются, доктор тут же направит вас в нейроинфекционное отделение. Там после сдачи всех анализов начнется первый этап лечения – антибиотики. Терапия антибиотиками самый главный метод лечения, препарат назначается лечащим врачом и подбирается им в зависимости от предполагаемых возбудителей заболевания. Время приема препаратов также устанавливает врач.
Если имеется отёк мозга, назначаются диуретики, иногда они назначаются даже тогда, когда отека нет, просто в целях профилактики. После того как амбулаторное лечение будет окончено пациент переходит на домашнее долечивание.
Но при менингите бывают и сопутствующие недуги, как васкулит о котором уже шла речь ранее. Лечение его сугубо индивидуально, оно зависит от того насколько сильно поражены сосуды.
Предлагаем ознакомиться: Воспаление кишечника у ребенка 8 лет симптомы и лечение
Ни в ком случае нельзя заниматься самолечением, поскольку это не то заболевание, которое возможно вылечить одними только целебными травами. Часто назначают препарат под названием «Преднизолон». Это гормон синтетического происхождения, он помогает тормозить влияние иммунной системы на стенки сосудов, тогда на сосуды идёт меньше нагрузки и их воспаление немного ослабевает.Главное что вы должны сделать – обратиться к врачу и дальше следовать его указаниям.
Признаки
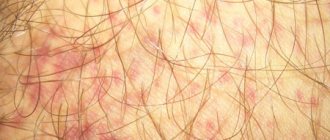
Васкулиты имеют множество разновидностей, поэтому клиническая картина и степень выраженности симптомов определенной формы заболевания могут отличаться. Типичным признаком являются кровоизлияния на небольшой площади с первичной локализацией на кожных покровах разных участков тела. При прогрессировании заболевания они появляются в мышечной ткани, зонах нервных окончаний и суставных полостях. Врачи выделяют и несколько других общих признаков, которые указывают на воспаления сосудистых стенок:
- снижение остроты зрения;
- кровянистый стул;
- боли в животе;
- суставные боли, артрит;
- сыпь;
- жар, головная боль;
- потеря веса;
- нарушения сна;
- затяжные бронхиты, эозинофильная пневмония, бронхиальная астма;
- головные боли;
- плевриты;
- нервно-психические расстройства;
- приступы судорог;
- перепады в психоэмоциональном состоянии;
- бледность кожи;
- периодические потери сознания;
- тошнота, рвота;
- припухлости в височной области.
Симптомы и признаки церебрального васкулита
Церебральный васкулит головного мозга, симптомы которого часто схожи с инсультом, достаточно трудно диагностировать. Первичный церебральный васкулит развивается внезапно, с последующей регрессией симптоматики, за которой следует новая волна обострения.
- Нарушение речи;
- Дисфагия (затрудненное глотание);
- Острая головная боль;
- Снижение работоспособности;
- Эмоциональные перепады;
- Психические расстройства.
Прогрессирование заболевания ведет к структурным изменениям в мозговых участках с ухудшением общего состояния больного.
Признаки вторичного васкулита:
- Снижение остроты слуха;
- Головокружения;
- Обмороки;
- Судорожный синдром;
- Повышение АД;
- Расстройства личности;
- Дезориентация в пространстве;
- Непроизвольные мышечные сокращения;
- Коматозное состояние;
- Слабоумие.
Симптоматика нарастает постепенно, начальная стадия заболевания имеет бессимптомное течение.
Классификация васкулита
В медицине выделяются несколько классификаций этого заболевания. Одним из критериев для определения его видов является калибр сосудов. С учетом этого фактора болезнь васкулит делится на следующие формы:
- Капиллярит. Заключается в поражении мелких сосудов (капилляров). При этом могут возникать: болезнь Дего, уртикарный васкулит (крапивница), пигментарная пурпура Шамберга, гранулематоз Вегенера.
- Артериолит. Представляет собой воспаление сосудов среднего калибра (артерий и артериол). Оно проявляется лепроматозным артериитом, узелковым полиартериитом, болезнью Кавасаки, семейной средиземной лихорадкой, стриарной васкулопатией.
- Артериит. Это поражение крупных сосудов (стенок артерий). Сюда относятся гигантоклеточный артериит, болезнь Такаясу, синдром Когана, саркоидоз, тропический аортит.
- Флебит. При этой форме васкулита происходит воспаление стенок вен.
- Васкулопатия. При этом недуге отсутствуют четкие признаки воспалительно-клеточной инфильтрации сосудистой стенки.
По причине развития заболевание разделяется на две формы: первичную (формируется как самостоятельная патология) и вторичную (образуется на фоне других болезней). С учетом степени поражения сосудов васкулит бывает:
- легкой степени – с необильной сыпью, жжением и зудом;
- среднетяжелым – с выраженными пятнами размером от нескольких миллиметров до 1-2 см, слабостью, потерей аппетита, болями в суставах;
- тяжелым – с многочисленными высыпаниями, кишечными и легочными кровотечениями, значительными изменениями в суставах и внутренних органах.
Нейроваскулит
Под воздействием холода или на нервной почве может развиться нейроваскулит. Это заболевание представляет собой обратимое воспаление сосудов конечностей, связанное с расстройством рефлекторных нейрогенных реакций на раздражение. Причиной становится регулярное действие температур в интервале от -2 до +12 градусов на фоне высокой влажности или однократного обморожения.
Нейроваскулит отмечается у взрослых старше 25 лет, которые работают в условиях сырой холодной среды. В зависимости от стадии заболевания у человека наблюдаются следующие симптомы:
- Первая. Сопровождается зябкостью стоп, бледностью и цианозом, но без отеков конечностей.
- Вторая. В конце рабочего дня появляются отеки, отмечается цианоз и гиперестезия кожных покровов, болезненность стоп при сжатии.
- Третья. Отеки на этой стадии не проходят, боли становятся жгучими, развиваются язвы, восходящий тромбофлебит.
Ревмоваскулит
Это одна из разновидностей ревматоидного артрита. Механизм развития ревмоваскулита связан с иммунными процессами, которые принимают участие в развитии артрита. Почти у всех пациентов такое воспаление сосудов сопровождается общевоспалительными проявлениями: лихорадкой, сильным похудением. Клинические проявления ревмоваскулита входят в группу внесуставных симптомов ревматоидного артрита. К таким относятся следующие признаки:
- периферическая гангрена;
- склерит;
- мононеврит;
- перикардит;
- нарушение работы легких;
- поражение кожи околоногтевого ложа.
Периваскулит
Все васкулиты классифицируются на виды в зависимости от места локализации воспаления. Если поражен внутренний сосудистый слой, то это эндоваскулит, если средний – мезоваскулит. Когда воспаляются ткани, прилегающие к кровеносному сосуду, то заболевание называется периваскулитом. При нем артериальная стенка полностью разрушается. Вследствие этого происходит ее разрыв, начинается воспаление внешнего слоя сосудов и соединительной ткани.
По мере прогрессирования заболевание может привести к гангрене или некрозу. Более распространенным видом периваскулита является узелковый полиартериит. Он поражает следующие мелкие и средние сосуды:
- головного мозга;
- почечные;
- печеночные;
- венечные;
- брыжеечные.
Аутоиммунный васкулит
Этот вид васкулита имеет множество разных причин. Одним из провоцирующих факторов выступает генетическая предрасположенность. Сосуды определенных размеров поражаются разными видами аутоиммунных васкулитов:
- крупные – гигантоклеточным и артериитом Такаясу;
- средние – узелковым и микроскопическим полиартериитами, болезнью Кавасаки, болезнью Вегенера, Бехчета.
Статьи по теме
- Омник – инструкция и механизм действия, противопоказания, побочные эффекты, схема приема и аналоги
- Многоводие при беременности — признаки и почему возникает, диагностика, медикаментозная терапия и питание
- Что такое антитела в крови — зачем вырабатываются и на что влияют в организме, тест на определение
Клиническая картина определяется видом аутоиммунного васкулита. Первичные признаки проявляются в поражении кожи: повышается или снижается ее чувствительность. На фоне этого наблюдаются: неполный паралич рук и ног, бессонница, синдром хронической усталости, повышенная температура, плохой аппетит. Заболевание отличается волнообразным течением, т.е. периоды ремиссии сменяются обострениями. Последние возникают преимущественно в холодное время года. В зависимости от вида недуга у человека могут наблюдаться следующие симптомы васкулита:
- Гематологический. Вызывает боль в области груди, кашель с обильной мокротой, одышку, слабость, почечную недостаточность.
- Ревматоидный. Сопровождается болью в конечностях, обмороками, нарушениями психики. Может привести к инсульту.
- Артериит Такаясу. Отмечается преимущественно у женщин 15-20 лет. Симптомы заболевания: повышенная температура тела, головная боль, головокружения, снижение веса. Спустя 5-10 лет патология может привести к инфаркту.
- Болезнь Вегенера. На нее указывают кашель, одышка, длительные риниты, гаймориты или синуситы, насморк и выделение из носа слизи с примесями крови, деформирование седла и перегородки носа, нарушение функции почек, выпячивание глазных яблок. У половины больных развивается конъюнктивит или ишемия зрительного нерва.
- Болезнь Бехчета. Сопровождается стоматитом, язвами и эрозиями на половых органах, воспалением глаз.
Геморрагический васкулит
Эта разновидность воспаления сосудов встречается чаще у детей, чем у взрослых. Особенно склонны к развитию данного заболевания мальчики 4-12 лет. Патология представляет собой асептическое (неинфекционное) воспаление капилляров, вызванное повреждающим действием иммунных комплексов. Основными признаками недуга считаются геморрагии (кровоизлияния), расстройства циркуляции крови в мелких сосудах и нарушение ее внутрисосудистой свертываемости. В зависимости от клинического течения патология бывает:
- почечной;
- абдоминальной (со стороны живота);
- кожной;
- суставной;
- комбинированной.
Заболевание чаще развивается после гриппа, острого тонзиллита или скарлатины. Причинами могут выступать и лекарственная аллергия, переохлаждение, генетическая предрасположенность. Отличительными признаками геморрагического васкулита являются:
- багровая сыпь на голенях, коленях, кистях или животе;
- боль в голеностопных суставах, приводящая к затруднению двигательной функции;
- боли в животе;
- поражение почек.
Аллергический
Основной причиной данного вида воспаления сосудов выступает аллергия на разные внешние или внутренние факторы: регулярный прием медикаментов (сульфаниламидов, барбитуратов, анальгетиков), продукция химической промышленности, инфекции. Из-за реакции на них иммунной системы развивается аллергический васкулит. Он чаще протекает без вовлечения в патологический процесс внутренних органов. В зависимости от калибра поражаемых сосудов аллергический васкулит разделяется на следующие виды:
- Поверхностный. Поражает мелкие венулы и артерии кожи, капилляры. Воспаление проявляется гемосидерозами, аллергическим артериолитом Рутера, узелковым некротическим васкулитом.
- Глубокий. В патологический процесс вовлечены артерии и вены среднего и крупного калибра, находящиеся в подкожно-жировой клетчатке и на ее границе с дермой. Патология проявляется острой и хронической узловатой эритемой.
Некротизирующий
Этот вид заболевания встречается редко, особенно у детей. Патология сопровождается обширным некрозом кожи, лихорадкой, ознобом, потерей веса и усталостью. Иногда наблюдаются увеличение шейных лимфоузлов, двусторонний гнойный конъюнктивит, отеки кисти и стоп. Некротизирующий васкулит развивается чаще как осложнение других форм этого заболевания. На коже наблюдаются следующие признаки:
- маленькие папулы на коже – каждый пузырек с прозрачным содержимым;
- покраснение кожного покрова;
- посинение пальцев рук или ног;
- незаживающие раны и язвы;
- боль в суставах;
- онемение, покалывание в конечностях;
- нарушения речи;
- кровь в моче или стуле.
АНГИИТ УЗЛОВАТЫЙ
Ангиит узловатый включает различные варианты узловатой эритемы, отличающиеся друг от друга характером узлов и течением процесса.
Эритема узловатая острая является классическим, хотя и не самым частым вариантом заболевания. Она проявляется быстрым высыпанием на голенях (редко на других участках конечностей) ярко-красных отечных болезненных узлов величиной до детской ладони на фоне обшей отечности голеней и стоп. Отмечаются повышение температуры тела до 38—39 оС. обшая слабость, головная боль, артралгии. Заболеванию обычно предшествуют простуда, вспышка ангины. Узлы исчезают бесследно в течение 2—3 нед, последовательно изменяя свою окраску на синюшную, зеленоватую, желтую («цветение синяка»). Изъязвления узлов не бывает. Рецидивов не наблюдается.
Эритема узловатая хроническая — самая частая форма кожного ангиита. Отличается упорным рецидивирующим течением, возникает обычно у женщин зрелого возраста, нередко на фоне общих сосудистых и аллергических заболеваний, очагов хронической инфекции и воспалительных или опухолевых процессов и органах малого таза (хронический аднексит, миома матки). Обострения чаще наблюдаются весной и осенью, характеризуются появлением небольшого числа синюшно-розовых плотных, умеренно болезненных узлов величиной с лесной или грецкий орех. В начале своего развития узлы могут не изменять окраску кожи, не возвышаться над ней, а определяться только при пальпации. Почти исключительная локализация узлов — голени (обычно их передняя и боковая поверхности). Отмечается умеренная отечность голеней и стоп. Общие явления непостоянны и слабо выражены. Рецидивы длятся несколько месяцев, в течение которых одни узлы могут рассасываться, а на смену им появляться другие.
Ангиит узловато-язвенный в широком смысле можно рассматривать как язвенную форму хронической узловатой эритемы. Процесс с самого начала имеет торпидное течение и проявляется плотными, довольно крупными малоболезненными синюшно-красными узлами, склонными к распаду и изъязвлению с образованием вяло рубцующихся язв. Кожа над свежими узлами может иметь нормальную окраску. Иногда процесс начинается с синюшного пятна, трансформирующегося со временем в узловатое уплотнение и язву. После заживления язв остаются плоские или втянутые рубцы, область которых при обострениях может вновь уплотняться и изъязвляться. Типичной локализацией является задняя поверхность голеней (икроножная область), однако возможно расположение узлов и на других участках. Характерна пастозность голеней. Процесс имеет хроническое рецидивирующее течение, наблюдается у женщин зрелого возраста, иногда у мужчин. Клиническая картина узловато-язвенного ангиита иногда полностью симулирует индуративную эритему Базена, с которой должен проводиться самый тщательный дифференциальный диагноз. Диагностика ангиитов кожи основывается на клинических, анамнестических данных, подтвержденных в сомнительных случаях гистологическим исследованием. Дифференциальный диагноз проводят чаще с туберкулезом кожи.
Лечение основывается на четком представлении о форме, стадии процесса и степени его активности, о сопутствующей патологии и патологическом процессе, который может лежать в основе кожного ангиита, равно как и факторах, благоприятствующих его развитию. Больные со II степенью активности процесса подлежат обследованию и лечению в условиях стационара, в отдельных случаях допускается постельный режим в домашней обстановке. При 1 степени активности госпитализация или домашний режим необходимы в прогрессирующей стадии заболевания, особенно при наличии неблагоприятных профессиональных условий. Первостепенное значение во всех случаях обострений кожного ангиита с основными очагами на нижних конечностях имеет постельный режим, так как у таких больных обычно резко выражен ортостатизм. В то же время полезна гимнастика в постели для улучшения кровообращения. Постельный режим следует соблюдать до перехода в регрессирующую стадию. Больные, особенно в период обострения, должны соблюдать диету с исключением раздражающей пищи (алкогольные напитки, острые, копченые, соленые и жареные блюда, консервы, шоколад, крепкий чай и кофе, цитрусовые). Во всех случаях кожного ангиита надо обеспечить терапию, направленную на ликвидацию причины заболевания (санация фокальной инфекции, лечение микоза стоп или основного общего заболевания). Необходимо исключить воздействие провоцирующих обострение заболевания факторов (переохлаждение, курение, длительные ходьба и стояние, ушибы, подъем тяжестей и т. п.). Следует обеспечить с помощью соответствующих специалистов коррекцию выявленных сопутствующих заболеваний, которые могут поддерживать и ухудшать течение кожного ангиита (в первую очередь гипертонической болезни, сахарного диабета, хронической венозной недостаточности, фибромиомы матки и т. п.). В острых случаях патогенетически показан плазмаферез. Во всех случаях кожного ангиита лечение не должно заканчиваться с исчезновением клинических проявлений заболевания. Его в уменьшенном объеме следует продолжать до полной нормализации лабораторных показателей, а в последующие полгода—год больных следует оставлять на поддерживающем лечении, для которого обычно используют ангиопротекторы, улучшающие микроциркуляцию и реологические свойства крови, предохраняющие сосудистую стенку от неблагоприятных влияний (продектин, пармидин или доксиум — по 0,25 г 2—3 раза в день), дезагреганты (курантил — по 0,025 г 2—3 раза в день, компламин — по 0,15 г 3 раза в день), периферические гемокинаторы (циннаризин — по 0,025 г на ночь) или адаптогены (экстракт элеутерококка — по 25 капель 2 раза в день перед едой). Больных следует предупреждать о необходимости соблюдения профилактических мер, исключающих воздействие факторов риска (переохлаждение, физические и нервные перегрузки, длительная ходьба, ушибы). В необходимых случаях следует трудоустраивать больных, а иногда переводить их на временную инвалидность. Больным рекомендуют здоровый образ жизни (утренняя гимнастика, закаливание, прогулки на свежем воздухе, плавание, достаточный сон). После клинического выздоровления рекомендуется курортное лечение для закрепления полученных результатов. Показаны курорты для сердечно-сосудистых больных с использованием серных, углекислых и радоновых ванн, дозированной ходьбы, морских купаний.
Читать также: Системный васкулит симптомы
Диагностика
Первым этапом диагностики заболевания является внимательный осмотр пациента врачом. Трудность заключается в том, что не все пациенты сразу обращаются к ревматологу, а болезнь иногда входит в стадию ремиссии, из-за чего создается иллюзия выздоровления. При подозрении на васкулит врач назначает ряд лабораторных, инструментальных и морфологических исследований:
- Серологическое. Кровь исследуют на антинейтрофильные цитоплазматические антитела, что помогает выявить микроскопический полиангиит, гранулематоз Вегенера, синдром Чарга-Стросса. Дополнительно исследуют на ревматоидный фактор для исключения ревматического заболевания и криоглобулины, чтобы дифференцировать воспаление сосудов от синдрома Гудпасчера.
- Висцеральная ангиография. Перед процедурой внутривенно вводят контрастное вещество, чтобы изучить кровоток по сосудам. Само исследование проводится при помощи рентгеновских лучей.
- Ультразвуковая допплерография. Эта процедура оценивает интенсивность кровотока в сосудах, что позволяет судить о его нарушениях.
- Компьютерная и магнитно-резонансная томография. Помогают визуализировать изменения в структуре внутренних органов.
- Развернутый анализ крови. На воспаление указывают повышение скорости оседания эритроцитов и увеличение количества лейкоцитов.
- Анализ мочи. Патологию подтверждает превышение в урине нормального количества С-реактивного белка и присутствие элементов крови.
- Аортография. Это рентгенологическое исследование аорты, основанное на получении изображения после заполнения ее контрастным веществом.
Почему опасно пренебрегать лечением?
Когда болезнь не была обнаружена вовремя, велик риск того что она перерастёт в хроническую форму. Тогда уже возможны рецидивы, при которых лечение будет возобновляться вновь и вновь. Помимо этого к осложнениям после менингита можно отнести:
- Развитие косоглазия.
- Прогрессирующая умственная отсталость.
- Эпилептические припадки.
- Возможность полной или частичной потери зрения и слуха.
- Паралич верхних или нижних конечностей.
- Почечная или печёночная недостаточность.
Но даже эти ужасные последствия не сравняться с самым страшным – смертельным исходом. Иногда случаются даже случаи смерти на 7 день развития болезни. Менингит и васкулит две очень страшные болезни, при которых воспаляются кора и сосуды головного мозга.
Похожие записи
- Обморок, коллапс, шок: причины и как лечить
- Отмирание клеток головного мозга у пожилых: что это и что делать
- Гипоксия мозга: симптомы и лечение
- Что такое гемипарез(правосторонний и левосторонний) и как его лечить
- Что делать если человек упал в обморок
- Почему по утрам тошнит, шатает и кружится голова
- Травы для расширения сосудов головного мозга (список и описание)
- Головокружение у пожилых людей: причины и лечение
Лечение васкулита
Целью лечения заболевания является снижение агрессии собственной иммунной системы человека. Это необходимо для достижения ремиссии и предотвращения последующих рецидивов. Дополнительно предпринимают меры по предупреждению необратимых поражений тканей и органов. В целом схема терапии включает следующие мероприятия:
- Прием медикаментов. Больному показаны лекарства, снижающие синтез антител и чувствительность тканей. Аномальную активность иммунной системы подавляют при помощи глюкокортикоидов. Если они не дают эффекта, то используют химиотерапию с применением цитостатиков. При их использовании прогноз благоприятный: 90% больных живут после лечения этими препаратами более 5 лет. При бактериальной природе заболевания пациенту назначают антибиотики. При легком течении показаны нестероидные противовоспалительные препараты.
- Проведение экстракорпоральной гемокоррекции. Сюда относятся методики по очищению крови, такие как гемосорбция, плазмаферез, иммуносорбция.
- Диетическое питание. Рацион подбирается с учетом причин, которые привели к воспалению сосудов. Дополнительно исключают возможность развития аллергии. Диету больной должен соблюдать во время обострения и некоторое время после него.
Во время острой стадии пациенту показан постельный режим. Это способствует исчезновению сыпи на коже и стабилизации кровообращения. Через неделю после появления первых высыпаний начинают постепенное расширение режима. Лечение может проводиться в домашних условиях или в стационаре. Основными показаниями к госпитализации являются среднетяжелые и тяжелые формы болезни. Терапия в стационаре необходима и в следующих случаях:
- геморрагической форме заболевания;
- развитии воспаления сосудов во время беременности;
- обострение болезни или появление ее впервые;
- детский возраст.
Медикаментозная терапия
Определенные лекарства при васкулите назначаются только врачом с учетом тяжести заболевания и данных обследований пациента. При рецидивирующей форме недуга препараты приходится принимать курсами по 4-6 месяцев. При легком течении лечение длится 8-12 недель, при среднетяжелом – около года. В зависимости от формы патологии врач может назначить следующие группы препаратов:
- Нестероидные противовоспалительные: Ортофен, Пироксикам. Снимают боли в суставах, уменьшают отеки и выраженность высыпаний на коже.
- Антиагреганты: Аспирин, Курантил. Они разжижают кровь за счет угнетения процессов склеивания тромбоцитов, что помогает предотвратить формирование тромбов.
- Глюкокортикостероиды: Преднизолон. Это препарат первой линии выбора, который оказывает иммуноподавляющее действие. Дополнительно Преднизолон обладает выраженным противовоспалительным эффектом, поэтому обязательно назначается при тяжелом течении заболевания.
- Антикоагулянты: Гепарин. Благодаря замедлению свертываемости крови, исключают риск развития тромбов.
- Цитостатики: Азатиоприн. Назначаются при неэффективности кортикостероидов, наличии противопоказаний к их приему или быстром прогрессировании патологии. Функция Азатиоприна – подавление реакций клеточного иммунитета.
- Энтеросорбенты: Нутриклинз, Тиоверол. Связывают и выводят из организма токсины, образовавшиеся во время болезни.
- Антигистаминные: Супрастин, Тавегил. Их прием рационален только на начальной стадии заболевания у детей при наличии у них пищевой или лекарственной аллергии.
Гравитационная хирургия крови
К этому способу лечения относятся методики очищения крови от веществ, вызывающих заболевание или усугубляющих его течение. Среди таких процедур выделяются следующие:
- Иммуносорбция. Предполагает пропускание венозной крови через аппарат, наполненный иммуносорбентом. Это специальный препарат, связывающий антитела и иммунные комплексы, которые повреждают сосуды.
- Гемосорбция. Кровь пропускают через аппарат с сорбентом, который тоже очищает ее от антител, иммунных комплексов и антител. Это помогает избавиться от токсинов, стимулировать кровообращение и улучшить питание тканей.
- Плазмаферез. Кровь из периферической вены пропускают через центрифугу, где происходит разделение жидкости на эритроциты и плазму. Затем кровяные клетки возвращают обратно в кровяное русло с донорской плазмой или плазмозамещающими растворами. Так из крови удаляются антитела, антигены и иммунные комплексы.
Диетическое питание
Рацион при васкулите должен быть гипоаллергенным. Это необходимо для исключения факторов, которые провоцируют воспаление сосудов. Больному стоит отказаться от жареных и перейти на тушеные блюда. В меню рекомендуется ввести свежие фрукты и овощи, кисломолочные продукты, сухофрукты и крупы. Убрать из рациона питания необходимо следующую пищу:
- цитрусовые – мандарины, апельсины, лимоны;
- красные яблоки, землянику, клубнику;
- сдобную выпечку;
- яйца;
- соленые блюда;
- алкоголь;
- крепкий чай;
- кофе, шоколад;
- чипсы, сухарики, усилители вкуса;
- мед, пыльцу;
- грибы;
- промышленные консервы.
Содержание
Определение и общие сведения [ править ]
Синоним: васкулит с мраморной кожей, ливедо-ангиит
Неспецифическое воспаление стенок дермальных и гиподермальных кровеносных сосудов разного калибра.
Этиология и патогенез [ править ]
Клинические проявления [ править ]
Наблюдается почти исключительно у женщин, обычно в летнее время. Синюшные пятна разных величины и очертаний образуют петлистый рисунок на коже нижних конечностей, иногда на туловище, верхних конечностях и лице. На коже лодыжек и тыла стоп могут возникать болезненные уплотнения, которые впоследствии некротизируются и превращаются в глубокие язвы, трудно поддающиеся лечению. После их заживления остаются рубцы с зоной гиперпигментации по периферии. Субъективно ощущаются тянущие боли в конечностях и сильные пульсирующие боли в узлах и язвах.
Васкулит с мраморной кожей: Диагностика [ править ]
Дифференциальный диагноз [ править ]
Дифференциальную диагностику проводят с сетчатым ливедо (реакция сосудов на воздействие тепла или холода в виде мраморности кожи, исчезающая через короткое время или при надавливании), врожденными ливедо (разновидность гемангиом), гроздевидным ливедо (позднее начало, нередко является симптомом системной болезни).
Васкулит с мраморной кожей: Лечение [ править ]
Постельный режим, отмена пероральных контрацептивов. Индометацин по 0,025 г 3 раза в сутки или ибупрофен по 0,2 г 3 раза в сутки, плаквенил по 0,2 г 2 раза в сутки, пентоксифиллин по 0,4 г 3 раза в сутки, гепарин натрий по 5000-7500 МЕ 2 раза в сутки подкожно, ацетилсалициловая кислота по 0,1 г в сутки. Наружно — повязки с гепариновой мазью или эмульсионным гелем диклофенак.
Профилактика [ править ]
Прочее [ править ]
Атрофия кожи белая Милиана
Синонимы: capilaritis alba (Milian, 1929)
Определение и общие сведения
Заболевание, обусловленное хроническими и рецидивирующими капилляритами нижних конечностей.
Этиология и патогенез
Истончение и атрофия эпидермиса, исчезновение меланинового пигмента, капилляриты, эндотелииты, эласторексис. Выявляются небольшие изменения коллагена и гемосидероз по окружности очагов.
Элементы локализуются обычно на коже нижней трети голеней в виде фарфорово-белых или желтоватых мелких пятен атрофии диаметром 2-5 мм, нередко окруженных венчиком гиперпигментации. Пятна могут сливаться в более крупные бляшки. Кожа над очагами тонкая, цвета слоновой кости, в центре похожа на сморщенный пергамент или старый рубец, а периферия остается гладкой и блестящей. Субъективные ощущения отсутствуют, но при пальпации отмечается локальная болезненность в очаге. Эта атрофия не имеет склонности к изъязвлению, чем отличается от варикозного дерматита.
Читать также: Кожный васкулит симптомы
Атрофия кожи компрессионная в результате длительного давления на нее извне (например, гипсовой повязкой при переломе костей) исключается анамнезом и симметричностью изменений на обеих голенях. Капилляриты, проявляющиеся пурпурой (болезнь Шамберга, Майокки и т.д.), не завершаются атрофией кожи. Капиллярит при острой форме системной красной волчанки может сопровождаться сходными изменениями кожи на голенях и стопах, но помимо них имеет и другие признаки основного заболевания.
Ацетилсалициловая кислота до 1 г в сутки, нестероидные противовоспалительные препараты, средства, улучшающие микроциркуляцию (пентоксифиллин по 400 мг в сутки). Наружно — троксевазин гель. При рецидивах и резистентности к лечению назначают преднизолон в дозе 30-40 мг в сутки с постепенным снижением до полной отмены после стихания острых явлений.
Профилактика васкулита
Поскольку первичная форма заболевания не имеет четко определенной причины, ее профилактика имеет затруднения. В этом случае рационально только укреплять иммунитет за счет приема препаратов-иммуномодуляторов. Дополнительно необходимо проводить закаливание организма холодными обливаниями, плаваньем, моржеванием. Укрепить иммунитет помогает и правильное питание в сочетании с регулярными физическими нагрузками.
Профилактика вторичной формы заболевания имеет больше принципов. Важно исключить из своей жизни факторы, которые являются причинами васкулита. С учетом этого нужно придерживаться следующих рекомендаций:
- исключить длительные стрессы;
- проводить санацию хронических очагов инфекции;
- правильно питаться;
- соблюдать режим сна и отдыха;
- не допускать длительного действия на организм аллергенов и факторов окружающей среды, связанных с профессиональной вредностью.