Из этой статьи вы узнаете: что такое облитерирующий атеросклероз сосудов нижних конечностей, какие его стадии существуют. К каким последствиям может привести заболевание, методы диагностики и лечения.
Автор статьи: Стоянова Виктория, врач 2 категории, заведующая лабораторией в лечебно-диагностическом центре (2015–2016 гг.).
Дата публикации статьи: 23.12.2016
Дата обновления статьи: 15.02.2020
Облитерирующие заболевания – это те, при которых сужается просвет сосуда, вплоть до полной закупорки. Наиболее распространенная болезнь этой группы – атеросклероз.
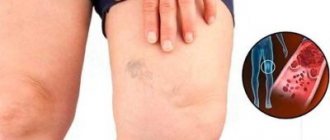
При облитерирующем атеросклерозе нижних конечностей в артериях ног откладываются холестериновые бляшки. Если вовремя не начать лечение, патология может привести к инвалидности из-за нарушения работы сосудов.
При появлении признаков атеросклероза, немедленно обращайтесь к участковому терапевту, который направит вас к ангиологу – специалисту по лечению сосудов.
Полностью вылечить заболевание с помощью консервативной терапии невозможно. Но лечение поможет избежать опасных осложнений и улучшит ваше самочувствие.
Что это такое?
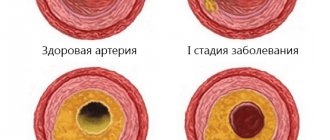
Облитерирующий атеросклероз — одна из форм атеросклероза. При этом заболевании на стенках артерий формируются бляшки холестерина, они нарушают нормальный кровоток, вызывая сужение сосудов (стеноз) или его полную закупорку, называемую окклюзией или облитерацией, поэтому говорят об окклюзионно-стенотическом поражении артерий ног.
По статистике, прерогатива наличия патологии принадлежит мужчинам старше 40 лет. Облитерирующий атеросклероз нижних конечностей встречается у 10% всего населения Земли, и это число неизменно растет.
Причины возникновения
Главной причиной заболевания атеросклерозом является курение. Никотин, содержащийся в табаке, заставляет артерии спазмироваться, тем самым мешая крови двигаться по сосудам и увеличивая риск появления в них тромбов.
Дополнительные факторы, провоцирующие атеросклероз артерий нижних конечностей и приводящие к более раннему возникновению и тяжелому течению болезни:
- повышенный уровень холестерина при частом употреблении в пищу продуктов богатых животными жирами;
- повышенное артериальное давление;
- лишний вес;
- наследственная предрасположенность;
- сахарный диабет;
- отсутствие достаточной физической нагрузки;
- частые стрессы.
Фактором риска также может стать обморожение или длительное охлаждение ног, перенесенные в молодом возрасте отморожения.
Причины формирование патологии
Теперь рассмотрим причины атеросклероза сосудов нижних конечностей, которых насчитывается немалое количество:
- Несмотря на то, что атеросклероз ног присущ и мужчинам, и женщинам, у представителей сильного пола заболевание диагностируется в примерно 1,5-3 раза чаще и в более молодом возрасте – от 45 лет и более. У женщин возрастной предел, после которого риск развития патологии повышается, составляет 50 лет. Медики затрудняются назвать точную причину таких различий, но полагают, что весомое значение имеет наличие в организме женского гормона эстрогена, который способен воспрепятствовать облитерации.
- Значение имеет возрастная группа – чем человек старше, тем опасность больше.
- При повышенном уровне холестерина, триглицеридов растет и риск закупорки сосудов, что влечет за собой ишемию.
- Вызвать признаки атеросклероза нижних конечностей способна и гипертензия. При стойком либо регулярно повышающемся артериальном давлении артериальные стенки быстро утрачивают эластичность, при этом их ломкость существенно возрастает. Внутренний слой сосудов огрубляется, что способствует более активному формированию холестериновых бляшек.
- Заметную роль играет наследственность, при которой могут передаваться определенные тонкости липидного обмена, характерные свойства гормонального фона, особенности иммунной системы.
- Большую опасность несут различные злоупотребления – так у заядлых курильщиков никотин обильно «сдабривает» кровь, являясь при этом весьма атерогенным веществом. При этом никотин не столько закупоривает просвет артерий, сколько провоцирует стеноз сосудистых стенок. Подобное, но более сильное воздействие оказывают наркотические вещества. Что интересно, алкогольные напитки в качестве профилактики в небольших по объему дозах способны создать положительный эффект.
- Большое значение имеют уже сформировавшиеся в организме заболевания – к примеру, доказана тесная взаимосвязь атеросклероза и сахарного диабета, которому сопутствуют дисфункции липопротеидного, липидного обменов. В результате от 75 до 80% диабетиков страдают от повреждения сосудов при атеросклерозе нижних конечностей, причем развитие проблемы происходит на протяжении 4-5 первых лет, а в некоторых случаях еще стремительней.
- При гипотиреозе щитовидки нарушается обмен веществ, что ведет к повышению риска формирования патологии в области ног примерно на 35-40 процентов.
- Одной из наиболее весомых причин является ожирение, наличие которого во многих случаях уже само указывает на метаболические нарушения.
- Повышенную опасность представляют воспалительные процессы в крупных артериях.
Стрессовые состояния, особенно продолжительные и возникающие с завидным постоянством, также способны спровоцировать формирование атеросклероза.
Механизм развития
Наиболее часто атеросклероз сосудов нижних конечностей проявляется в пожилом возрасте и обусловлен нарушениями липопротеинового обмена в организме. Механизм развития проходит следующие стадии.
- Поступивший в организм холестерин и триглицериды (которые всасываются в стенки кишечника) захватываются особыми транспортными белками-протеинами — хиломикронами и переносятся в кровеносное русло.
- Печень перерабатывает получившиеся вещества и синтезирует особые жирные комплексы — ЛПОНП (холестерин очень низкой плотности).
- В крови на молекулы ЛПОНП воздействует фермент липопротеидлипаза. На первом этапе химической реакции ЛПОНП переходит в липопротеиды промежуточной плотности (или ЛППП), а затем на второй стадии реакции ЛППП трансформируется в ЛПНА (низкоплотный холестерин). ЛПНП — это, так называемый, «плохой» холестерин и именно он более атерогенен (т.е. способен провоцировать атеросклероз).
- Жирные фракции поступают в печень для дальнейшей переработки. Здесь из липопротеидов (ЛПНП и ЛППП) формируется высокоплотный холестерин (ЛПВП), который обладает обратным эффектом и способен очищать стенки сосудов от холестериновых наслоений. Это, так называемый, «хороший» холестерин. Часть жирного спирта перерабатывается в пищеварительные желчные кислоты, необходимые для нормальной переработки пищи и отправляются в кишечник.
- На этом этапе печеночные клетки могут дать «сбой» (обусловленный генетически или объясняемый пожилым возрастом), в результате которого вместо ЛПВП на выходе низкоплотные жировые фракции останутся неизменными и поступят в кровеносное русло.
Не менее, а возможно и более атерогенными являются и мутированные или иным способом измененные липопротеиды. Например, окисленные под воздействием H2O2 (пероксида водорода).
- Низкоплотные жировые фракции (ЛПНП) оседают на стенках артерий нижних конечностей. Длительное нахождение инородных веществ в просвете кровеносных сосудов способствует воспалению. Однако ни макрофаги, ни лейкоциты справиться с холестериновыми фракциями не могут. Если процесс затягивается, формируются наслоения жирного спирта — бляшки. Эти отложения обладают очень высокой плотностью и препятствуют нормальному току крови.
- Отложения «плохого» холестерина инкапсулируется, и при разрывах или повреждениях капсулы происходит образование тромбов. Тромбы оказывают дополнительный окклюзивный эффект и ещё больше закупоривают артерии.
- Постепенно, холестериновый фракции в совокупности со сгустками крови принимают жесткую структуру, по причине отложения кальцийсодержащих солей. Стенки артерий утрачивают нормальную растяжимость и становятся хрупкими, в результате возможны разрывы. В дополнение ко всему, формируется стойкая ишемия и некроз близлежащих тканей вследствие гипоксии и недостатка питательных веществ.
Что такое стенозирующий атеросклероз артерий?
Стенозирующий атеросклероз представляет собой атеросклеротическое поражение внутренней выстилки сосудистого русла. Данное заболевание является результатом отложения холестерина, формирования кальцинатов и разрастания соединительной ткани.
Когда холестерина накапливается слишком много, он начинает слипаться между собой, образуя тем самым атеросклеротические бляшки, которые закрепляются в межклеточном пространстве (эта стадия имеет название «жировое пятно»).
Со временем размеры бляшек увеличиваются настолько, что начинается перекрытие просвета сосудов из-за чего нарушается кровообращение, что чревато недостатком кислорода, питательных веществ и, как следствие, потерей эластичности сосудов.
Патологические изменения носят необратимый характер. Стенозирующим атеросклерозом страдают люди зрелого или пожилого возраста, которые имеют отношение к факторам риска развития заболевания.
Стадии
В течении облитерирующего атеросклероза нижних конечностей выделяют такие стадии:
- I стадия (начальные проявления стеноза) – чувство мурашек, побледнение кожи, ощущение похолодания и зябкости, избыточная потливость, быстрое утомление при ходьбе;
- II А стадия (перемежающая хромота) – чувство усталости и скованности в области икроножных мышц, сжимающие боли при попытке пройти около 200 м;
- II Б стадия – боли и чувство скованности не дают пройти 200 м;
- III стадия – сжимающие боли в икроножных мышцах становятся более интенсивными и появляются даже в состоянии покоя;
- IV стадия – на поверхности ноги появляются признаки трофических нарушений, долго незаживающие язвы и признаки гангрены.
На запущенных стадиях атеросклероза нижних конечностей развитие гангрены нередко приводит к полной или частичной утрате конечности. Отсутствие адекватной хирургической помощи в таких ситуациях может приводить к смерти больного.
По распространенности облитерирующий атеросклероз разделяется на стадии:
- Сегментарная облитерация – из участка микроциркуляции выпадает только один фрагмент конечности;
- Распространенная окклюзия (2 степень) – блок бедренной поверхностной артерии;
- Блокировка подколенной и бедренной артерии с нарушением проходимости области бифуркации;
- Полная блокада микроциркуляции по подколенной и бедренной артериях – 4 степень. При патологии сохраняется кровоснабжение по системе глубоких бедренных артерий;
- Поражение глубокой артерии бедра с повреждением бедренно-подколенной области. Для 5 степени характерна выраженная гипоксия нижних конечностей и некрозом, трофическими язвами гангреной. Тяжелое состояние лежачего пациента сложно исправить, поэтому лечение только симптоматическое.
Типы окклюзионно-стенотического поражения при атеросклерозе представлены 3 типами:
- Поражение дистальной части берцовых и подколенных артерий, при котором кровоснабжение голени сохранено;
- Окклюзия сосудов голени. Сохранена проходимость по берцовым и подколенной артериям;
- Окклюзия всех сосудов бедра и голени с сохранением проходимости по отдельным ответвлениями артерий.
Атеросклероз сосудов нижних конечностей
Самый крупный сосуд в человеческом организме — брюшная аорта. Она транспортирует кровь от сердца до нижних конечностей. Этот сосуд делится на подвздошные артерии, которые далее переходят в бедренные, подколенные и артерии голени.
При избыточном попадании холестерина в организм человека он откладывается на стенках кровеносных сосудов. В этом случае сосуды суживают свой просвет или вовсе закупориваются, не пропуская кровь. Бляшки могут образовываться как в крупных, так и в мелких сосудах. Не минует этот процесс и артерии нижних конечностей.
Когда артерии ног закупориваются, к ним не поступает кислород, поскольку кровяной поток также недостаточен. Такую нехватку кислорода принято называть ишемией. В состоянии ишемии пациент чувствует боль в ногах, на конечностях могут развиваться гангрена или трофические язвы. При быстром прогрессировании это может послужить причиной для ампутации конечности. В этом случае от десяти до сорока процентов операций заканчиваются летальным исходом.
Симптомы заболевания
Первый симптом, который сигнализирует о непорядке с кровеносной системой нижних конечностей, это болезненность, онемение и усталость ног. Уже через небольшой промежуток времени пациент чувствует тяжесть в ногах, спазм, похожий на предсудорожное состояние. На первых порах эти признаки кратковременны и проходят сами по себе. Зачастую пациент не обращает внимания на такое состояние и списывает все на усталость, поскольку симптоматика быстро исчезает. Такой подход в корне неправильный, поскольку первые неприятные ощущения в ногах должны насторожить и стать поводом для ангиографии.
С того времени, как болезнь будет прогрессировать, будут усиливаться и неприятные ощущения в области ног — боль, тяжесть и судороги будут появляться чаще, распространяться не только на бедра или икра, но и сковывать движения пальцев ног. Кроме этого, симптомы будут появляться не только при ходьбе, но и в состоянии покоя. Боль настолько сильна, что может не сниматься анальгетиками, пациенты пытаются ходить, чтобы не акцентироваться на своем состоянии, однако не всегда это приносит улучшения.
Причины атеросклероза
- высокий уровень холестерина в крови, высокое давление, курение, лишний вес, сахарный диабет, наследственность.
Для того, чтобы предотвратить печальные последствия, атеросклероз нижних конечностей нужно лечить вовремя. Для этого, врачам нужно поставить точный диагноз, чтобы не пропустить первые признаки заболевания. Диагностика заключается в проведении такого исследования, как ангиография. С помощью контрастного вещества различными аппаратами просматриваются сосуды, в которых видны все дефекты и повреждения.
Лечение атеросклероза
Для того, чтобы предотвратить атеросклероз или вылечить его, необходимо придерживаться правильного, сбалансированного питания (употреблять побольше белков и меньше жиров и углеводов), отказаться от табакокурения. В случае, если есть тяжелые заболевания, например, сахарный диабет, необходимо придерживаться тех правил, которые выдвигаются для лечения основного заболевания. Это необходимо для того, чтобы атеросклероз не стал осложнением.
Если атеросклероз уже диагностирован, то к лечению заболевания нужно подходить комплексно и настроиться на длительное лечение. Лечение заболевания ведется двумя методами — консервативным и оперативным. Консервативная методика служит для остановки атеросклеротических поражений сосудов и снижении риска возникновения тромбов. Для этого нужно применять специальные препараты, которые снижают уровень холестерина в крови — статины (Алликор, Зокор). Еще одна группа препаратов направлена на расширение сосудов, что улучшает ток крови по ним. К таким препаратам относят Реополиглюкин, Аспирин, Курантил, Верапамил и т.д. Стоит отметить, что эффект от этих препаратов появляется лишь спустя несколько недель после приема, в некоторых случаях они могут давать положительную динамику лишь после раннего проведения операции.
К хирургическим методам прибегают лишь тогда, когда консервативная терапия не может помочь, или есть высокий риск возникновения язв и гангрены. В этом случае проводится анализ, по которому выявляют проблемный участок сосуда, а на операции удаляется холестериновая бляшка и ставится шунт (используются различные методики шунтирования в зависимости от состояния сосудистой системы нижних конечностей).
Симптомы
Симптомы ОАСНК на начальных стадиях, как правило, достаточно смазанные либо же отсутствуют вообще. Поэтому болезнь считают коварной и непредсказуемой. Именно это поражение артерий имеет свойство развиваться постепенно, и степень выраженности клинических признаков будет напрямую зависеть от стадии развития заболевания.
Первые признаки облитерирующего атеросклероза нижних конечностей (вторая стадия болезни):
- начинают постоянно мерзнуть ноги;
- ноги часто немеют;
- возникают отеки ног;
- если заболевание поразило одну ногу, то она всегда холоднее, чем здоровая;
- появляются боли в ногах после длительной ходьбы.
Эти проявления появляются на второй стадии. На этом этапе развития атеросклероза человек может пройти 1000–1500 метров без болевых ощущений.
Люди часто не придают значения таким симптомам, как мерзлявость, периодическое онемение, боль при ходьбе на длинные дистанции. А зря! Ведь, начиная лечение на второй стадии патологии, вы можете на 100% предотвратить осложнения.
Симптомы, которые появляются на 3 стадии:
- ногти растут медленнее, чем раньше;
- на ногах начинают выпадать волосы;
- боли могут возникать спонтанно и днем, и ночью;
- болевые ощущения появляются после ходьбы на короткие расстояния (250–900 м).
Когда у человека 4 стадия облитерирующего атеросклероза ног, он не может пройти и 50 метров без боли. Для таких больных непосильной задачей становится даже поход за покупками, а иногда и просто выход во двор, так как подъем и спуск по ступенькам превращается в пытку. Часто пациенты с 4 стадией заболевания могут передвигаться только по дому. А по мере развития осложнений перестают вставать вообще.
На таком этапе лечение болезни облитерирующий атеросклероз нижних конечностей зачастую становится бессильным, оно может лишь ненадолго облегчить симптомы и предотвратить дальнейшее нарастание осложнений, таких как:
- потемнение кожи на ногах;
- язвы;
- гангрена (при этом осложнении необходима ампутация конечности).
Принципы консервативного лечения
К консервативным методам терапии относят прием лекарственных препаратов и физиолечение. Курсы приема специально подобранных в зависимости выявленных изменений медикаментов рассчитаны на 1,5- 2 месяца, повторять их нужно до 4-х раз за год.
Из лекарственных препаратов преимущественно используют:
- Дезагреганты, то есть средства, препятствующие образованию тромбов. Самый известный дезагрегант – аспирин.
- Препараты, улучшающие текучие свойства крови. Это реополиглюкин (вводится внутривенно в стационаре) и пентоксифиллин.
- Спазмолитики. Действие этих лекарств направлено на уменьшение сужения сосудов, что улучшает ток крови.
- Антикоагулянты назначают в стадию декомпенсации.
Показано назначение статинов для нормализации содержания холестерина в крови. При атеросклерозе часто используют и ферментные препараты, так как заболевание в большинстве случаев сопровождаются изменениями в работе поджелудочной железы.
Некоторые лекарства необходимо пропить однократно, другие используются периодически, в ряде случаев медикаменты нужно будет принимать пожизненно. Особенности подбора схемы лечения зависят от стадии патологии и сопутствующих недугов.
Особенности течения
Все симптомы заболевания развиваются постепенно, но в редких случаях облитерирующий атеросклероз сосудов нижних конечностей проявляется в виде артериального тромбоза. Тогда, в месте стеноза артерии, появляется тромб, который мгновенно и плотно перекрывает просвет артерии. Подобная патология для пациента развивается неожиданно, он чувствует резкое ухудшение самочувствия, кожа ноги бледнеет, становится холодной. В этом случае быстрое обращение (счет времени до необратимых явлений — на часы) к сосудистому хирургу позволяет сохранить человеку ногу.
При сопутствующем заболевании – сахарном диабете, течение облитерирующего атеросклероза имеет свои особенности. История подобных патологий не редка, при этом болезнь развивается настолько стремительно (от нескольких часов до нескольких дней), что в короткие сроки приводит к некрозу или гангрене в области нижних конечностей. К сожалению, врачи часто в такой ситуации прибегают к ампутации ног – это бывает единственное, что может спасти жизнь человеку.
Диагностика заболевания
Диагноз «облитерирующий атеросклероз сосудов нижних конечностей» ставится на основании следующих данных:
- Характерные жалобы больного (болевой синдром, перемежающаяся хромота).
- При осмотре отмечаются признаки атрофии мягких тканей конечности.
- Реовазография конечностей показывает выраженное снижение индекса на голенях и стопах.
- Снижение уровня пульсации на артериях стоп, голеней, подколенных и бедренных артериях. При поражении области бифуркации аорты возможно отсутствие пульсации на обеих бедренных артериях (синдром Лериша).
- Термометрия, термография – снижение температуры тканей и уровня ИК-излучения.
- УЗИ сосудов ног (допплерография) свидетельствует о нарушении кровоснабжения периферических отделов.
- Артериография (исследование с введением в артерии ног контрастного вещества) показывает область сужения артерии конечности.
- Пробы с функциональной нагрузкой – снижение переносимости нагрузки, быстрое утомление и появление (или усиление) ишемических болей.
Диагностика
Чтобы не дожидаться развития болезни до тяжелых стадий, следует раз в год проходить профилактическое обследование и сдавать кровь на следующие показатели:
- глюкоза;
- свертываемость;
- холестерин, липопротеины, триглицериды;
- фибриноген.
Эти показатели помогут указать на нарушение в белково-липидном обмене, который провоцирует развитие патологии.
В случаях, когда больной приходит уже с симптомами болезни, для установления точного диагноза назначают:
- Ангиографию – изучаются изменения в сосудах. Контрастный препарат вводят в артерию бедра, после чего делают рентгеновский снимок, определяя таким образом все места сужения сосудов. При тяжелых формах болезни эта процедура противопоказана, так как она является инвазивной, плюс у человека может присутствовать непереносимость активного вещества – йода.
- Ультразвуковая допплерография артерий с измерением соотношения давления на руки и ноге – в норме значение должно быть приближенно к единице.
- Дуплексное сканирование – дает возможность оценить кровоток, рассмотреть сам сосуд и изменения в стенках.
- Реовазография – определяет проходимость и вязкость крови.
- Триплексное сканирование – при помощи этой процедуры врач может определить степень сужения артерий, наличие бляшек и тромбов, отслойку сосудистой оболочки, эластичность стенок артерий, наличие петель и дополнительных изгибов.
- Липидограмма – помогает определить уровень жиров в организме.
Последующее лечение подбирается в зависимости от того, какие патологии были выявлены.
Лечение облитерирующего атеросклероза
Консервативное лечение больных облитерирующим атеросклерозом артерий нижних конечностей проводится в случае:
- на стадии хронической артериальной недостаточности кровообращения в конечностях по классификации А. В. Покровского — Фонтане;
- при тяжелой сопутствующей патологии: коронарной болезни, поражения сосудов мозга, хронических заболеваний легких, печени, почек, сахарного диабета;
- множественных (многоэтажных) окклюзий и стенозов магистральных артерии;
- поражения дистального сосудистого русла.
Оно предполагает:
- седативную терапию (седуксен, элениум);
- десенсибилизирующую терапию (димедрол, пипольфен);
- купирование боли (анальгетики, внутриартериальные средства, блокады 1 % растворов новокаина, паравертебральные блокады на уровне Л2 — Л3, эпигастральные блокады);
- исключение действия сосудистых факторов риска (курение, алкоголь, чрезмерное охлаждение, нервный стресс, гиподинамия, сахарный диабет);
- улучшение реологических свойств крови, т. е. снижение ее вязкости (плазмозаменители — декстраны, дефибриногенизирующие ферменты — акрод, пентоксифилин, трентал, вазонит, агапурии);
- ликвидацию сосудистого спазма (спазмолитики — но-шпа, галидор, ксантинола никотинат; гангиоблокаторы — гексоний, дикаин);
- нормализацию свертывающей системы крови (антикоагулянты);
- ингибирование адгезивно-агрегационной активности тромбоцитов (ацетилсалициловая кислота, тиклид);
- восстановление оксидант-антиоксидантного равновесия — защита клеточных мембран (антиоксиданты — витамины А, Е, С, пробукол);
- активацию обменных процессов в тканях (витамины, никотиновая кислота, компламин, солкосерил, ингибиторы брадикининов — продектин, пармидин);
- устранение иммунных нарушений (иммуномодуляция, иммуносорбция, УФО крови);
- нормализацию липидного обмена. Она включает диетотерапию, назначение липидснижающих препаратов, использование экстракорпоральных методов коррекции состава и свойств циркулирующей крови, частичное еюноилеошунтированне, проведение генной терапии.
Диетотерапия при облитерирующем атеросклерозе основана на ограничении энергетической ценности принимаемой пищи до 2000 ккал в день с уменьшением в ней доли жиров (до 30 % и менее) и холестерина (менее 300 мг). Обосновано назначение больным антиатерогенных пищевых добавок, таких как полиненасыщенные жирные кислоты, рыбий жир, эйконол (представляет собой пищевую добавку, полученную из некоторых видов рыб).
При отсутствии нормализации показателей липидного обмена на фоне диетотерапии, не прекращая ее, проводят медикаментозное лечение. В настоящее время для лечения и профилактики атеросклероза используется пять групп гиполипидемических препаратов:
- энтеросорбенты — холестирамин, которые являются секвестрантами желчных кислот;
- статины — ловастатин (мевакор), симвастатин (зокор), привастатин (липостат), флувастатин (лескол)
- фибраты — мофибрат, отофибрат;
Эффективность консервативной терапии оценивается по подателям липидного обмена, прежде всего по уровню общего холестерина и холестерина ЛПНП.
Нормальный уровень триглицеридов — 150 мг/дл. Экстракорпоральные методы коррекции состава и свойств циркулирующей крови: плазмаферез; селективная иммуносорбция, в том числе на сорбентах с моноклональными антителами к ЛПНП (особенно эффективны в лечении больных тяжелыми гетеро- и гомозиготными гиперхолестеринемиями); гемосорбция. Указанные способы позволяют получить стойкий гиполипидемический эффект, заключающийся в снижении в крови уровня ЛПНП и повышении содержания ЛПВП, уменьшении коэффициента атерогенности. Это замедляет прогрессирование атеросклеротической окклюзии артерий. Вместе с тем при безуспешности консервативной коррекции гиперлипидемий, тенденции к прогрессированию процесса, особенно при раннем атеросклерозе, значительных клинических проявлениях атеросклероза у больных с генерализованной его формой, что обычно отмечается у лиц с семейной гиперхолестеринемией, когда уровень холестерина превышает 7,5 ммоль/л, выраженном ксантоматозе может выполняться операция частичного еюноилеошунтирования (операция Бухвальда).
Сущность данного хирургического вмешательства состоит в выключении из пищеварения дистальной трети тонкой кишки и анастомозированни проксимальных 2/3 тонкой кишки с куполом слепой. Толкая кишка обладает способностью синтезировать и выделять несколько типов ЛП и их апопротеинов, влиять на печеночный синтез и секрецию липидов посредством абсорбции и энтеропеченочной циркуляции желчных кислот (ЖК) и ХС, Уменьшение длины функционирующего отдела тонкого кишечника приводит к нарушению абсорбции ЖК и ускорению их экскреции, повышению синтеза ЖК в печени, усиливающего окисление ХС, снижению кишечного синтеза ХС, хиломикронов, ЛПОНП, падению всасывания липидов и угнетению вслед за этим синтеза в печени атерогенных липопротеидов. Побочный эффект операции Бухвальда состоит в нередком развитии диареи, нарушении всасывания витамина В12 и фолиевой кислоты.
Разработаны два основных метода генной терапии облитерирующего атеросклероза. Сущность первого из них заключается во внесении гена, кодирующего нормальный белок — рецептор к ЛПНП, с помощью ретровируса в культуру клеток-гепатоцитов больного, а затем через катетер, установленный в воротной вене, в доставке взвеси таких клеток в печень больного. После их приживания нормальные рецепторы донора начинают функционировать. Недостатком метода является необходимость приема больным значительных доз статинов и постепенное снижение функции введенных генов.
Второй (прямой) метод выполняется на больном без предварительной манипуляции на клетках-мишенях, при этом ген комплексируется с переносчиком (вектором) и прямо вводится больному, но локально — в сердечно-сосудистую систему во избежание диссеминации гена в организме. Прямое введение осуществляется с помощью вирусной инфекции, химического или физического метода,
В комплекс консервативного лечения больных атеросклерозом, особенно с III — IV стадиями хронической артериальной недостаточности конечностей, целесообразно включать препараты, обладающие сложным механизмом действия; 1) танакан — стимулирует выработку эндотелием сосудов фактора релаксации. Препарат оказывает сосудорасширяющее действие на мелкие артериолы, уменьшает проницаемость капилляров, снижает агрегацию тромбоцитов и эритроцитов, защищает клеточные мембраны, подавляя реакции перекисного окисления липидов, улучшает усвоение глюкозы и кислорода тканями; 2) простагландины и их синтетические производные (вазопростан). Они влияют на все звенья развития ишемического синдрома в конечности, оказывают сосудорасширяющее действие, подавляют агрегацию тромбоцитов, улучшают микроциркуляцию, нормализуют метаболические процессы в ишемизированных тканях.
Больным облитерирующим атеросклерозом сосудов нижних конечностей назначается физиотерапевтическое, бальнеологическое и санаторно-курортное лечение (магнитотерапия импульсными и постоянными токами с воздействием на поясничные симпатические ганглии и нижние конечности, интерференционные токи на нижние конечности и поясничный отдел позвоночника, массаж нижних конечностей, рефлекторно — сегментарный массаж позвоночника, радоновые, сероводородные ванны, иглорефлексотерапия, гипербаротерапия).
Одним из наиболее современных способов физиотерапевтического лечения больных облитерирующим атеросклерозом сосудов нижних конечностей является электрическая стимуляция спинного мозга. Она производится в случае невозможности выполнения реконструктивных операций на артериях из-за распространенности окклюзионного поражения при систолическом давлении на уровне лодыжек меньше 50 мм рт. ст. Сущность метода состоит в чрескожном введении квадриполярного электрода в эпидуральное пространство поясничного отдела позвоночника с проведением его верхушки до уровня Т12 и расположением по средней линии. В течение первой недели электростимуляция спинного мозга проводится с частотой импульсов 70 — 120 Гц от внешнего источника. При получении положительного клинического результата генератор вживляется в подкожную клетчатку передней брюшной стенки и программируется на постоянный или перемежающий режим работы. Электростимуляция осуществляется длительно (месяцы).
При облитерирующем атеросклерозе сосудов нижних конечностей используется и тренировочная ходьба (кинезотерапия, мышечная тренировка, ходьба через walking throuth). Кинезотерапия преследует цель увеличения дистанции безболевой ходьбы. Сущность метода состоит в следующем: в случае появления гипоксической боли в икроножных мышцах при преодолении пациентом определенного расстояния он временно сбавляет шаг. Через несколько минут после этого пациент вновь оказывается способным совершать движения без боли. Механизм благоприятного влияния тренировочной ходьбы при окклюзионно-стенотических поражениях артерий конечностей объясняется улучшением утилизации кислорода миоцитами, повышением активности их митохондриальных ферментов и анаэробной выработки энергии, трансформацией белых мышечных волокон в красные, стимуляцией коллатерального кровобращения, поднятием ишемического порога боли.
Для хирургического лечения больных облитерирующего атеросклероза магистральных артерий нижних конечностей используются артериальные реконструктивные и паллиативные операции. К реконструктивным методам восстановления артериального кровотока относятся: эндартерэктомия, шунтирование, протезирование, рентгеноэндоваскулярные реконструкции (см. «Лечение синдрома Лериша»). Непременным условием их выполнения является хорошая проходимость дистального сосудистого русла.
Эндартерэктомия (тромбэндартерэктомия), как правило, применяется у больных с непротяженными (сегментарными) одиночными окклюзиями магистральных .артерий длиной 7-10 см. Сущность операции состоит в удалении атероматозно-измененной интимы вместе с находящимися рядом с ней тромбами. Эндартерэктомия бывает — открытая, полузакрытая, закрытая, эверсионная, а также с помощью механических и физических методов.
При открытой эндартерэктомии выделенная артерия продольно рассекается над местом локализации бляшки. Затем под контролем зрения измененная интима отслаивается от подлежащих слоев стенки до уровня перехода в визуально Не пораженные участки и отсекается. Края интимы, прилежащие к зоне манипуляции, фиксируются к стенке артерии атравматическими швами, что является надежным способом профилактики ее заворачивания и перекрытия просвета артерий. Для предупреждения сужения эндартерэктомированной артерии в разрез вшивается аутовенозная заплата.
Метод полузакрытой эндартерэктомия предполагает: 1) обнажение пораженного сегмента артерий на всем протяжении; 2) рассечении артерий (продольно, поперечно) в проекции дистального конца окклюзии; 3) циркулярное отделение в этом месте атероматозно-измененной интимы от мышечной оболочки; 4) поперечное пересечение выделенного сегмента и проведение по нему в проксимальном направлении специального инструмента — дезоблитератора, главным образом кольца (рингстриппера), отслаиващего измененную ингиму; 5) вскрытие просвета артерии над участком проксимального конца окклюзии и удаление через него отслоенного цилиндра пораженной интимы; 6) сшивание стенки артерии, при необходимости с аутовенозной заплатой.
Эндартерэктомия закрытым методом осуществляется так же, как и полуоткрытая, но без выделения артерии на всем протяжении.
При использовании метода эверсионной эндартерэктомии артерия поперечно рассекается ниже места локализации бляшки. Далее слой ее стенки, состоящий из мышечной оболочки и адвентиции, отслаивается от пораженной интимы и стягивается (выворачивается) в проксимальном направлении по верхней границе бляшки. На этом уровне образовавшийся цилиндр измененной интимы отсекается. Вывернутая мышечная оболочка и адвентиция возвращаются в исходное положение. Проходимость сосуда восстанавливается наложением циркулярного шва. Возможно и обратное выполнение эверсионной тромбэндартерэктомии.
Шунтирующие операции при облитерирующем атеросклерозе производятся при протяженных, а также многоэтажных окклюзионно-стенотических поражениях магистральных артерий нижних конечностей. В качестве шунтов чаще применяется сегмент большой подкожной вены выделенный из ее ложа, реверсированный и анастомозированный с артерией выше и ниже препятствия. Реже используются вена пупочного канатика человека, гомоартериальные трансплантаты, синтетические протезы из политетрафторэтилена, большая подкожная вена без выделения ее из ложа. Суть последнего способа заключается в том, что вена не выделяется из подкожной клетчатки и не реверсируется, а пересекается выше и ниже места окклюзии. Перед формированием артериовенозного анастомоза венозные клапаны разрушаются с помощью вальвулотомов всевозможных конструкций. Наличие притоков вен, способных выполнять роль артериовенозных фистул после пуска по ней артериального кровотока, устанавливается на основании данных ангиографии, допплерографии, пальпаторно и т. д. с последующим их лигированием.
Успех шунтирующей операции определяется кроме состояния периферического русла и диаметром используемого шунта, который должен превышать 4-5 мм.
При выраженном поражении артерий голени, непроходимости плантарной дуги, помимо обычного бедренно-подколенного (берцового) аутовенозного шунтирования, дополнительно в. листального анастомоза формируется артериовенозная фистула, что приводит к сбросу части крови непосредственно в вену, повышает скорость кровотока по шуту и тем самым снижает вероятность его тромбоза. Во время хирургического вмешательства сначала накладывается анастомоз с воспринимающей артерией по типу «бок в бок», затем создается фистула путем анастомозирования дистального конца шунта с рядом расположенной подколенной или берцовой веной. Диаметр должен составлять 2-4 мм, т. е. 40 — 60 % диаметра шунта.
Протезирование магистральных артерий нижних конечностей при атеросклерозе используется крайне редко.
Если восстановить кровоток по магистральным артериям не представляется возможным, прежде всего из-за окклюзии дистального сосудистого русла, производится пластика глубокой артерии бедра. Вместе с тем достаточно частое поражение как глубокой бедренной артерии, так и подколенной и артерий голени, слабое развитие между ними коллатералей приводят к неудовлетворительным результатам операции.
При окклюзии дистального сосудистого русла, плохом состоянии глубокой артерии бедра выполняются паллиативные хирургические вмешательства, направленные на усиление коллатерального кровообращения в конечности. К ним относятся поясничная симпатэктомия, реваскуляризирующая остеотрепанация, методы П. Ф. Бытка, Г. А. Илизарова, микрохирургическая трансплантация большого сальника на ишемизированные ткани конечностей.
Поясничная симпатэктомия при облитерирующем атеросклерозе предполагает вне-, чрезбрюшинное удаление II — III поясничных симпатических ганглиев на стороне поражения (операция Диеса). Основным механизмом действия операции является устранение влияния симпатической нервной системы.
При использовании реваскуляризирующей остеотрепанации при облитерирующем атеросклерозе на медиальной поверхности большеберцовой кости в биологически активных точках (как при акупунктуре) в зоне хорошо развитой подкожной сети коллатералей выполняются 6-9 трепанационных отверстий диаметром 4-6 мм без повреждения костного мозга. В послеоперационном периоде вызванное трепанацией субпороговое раздражение в биологически активных точках стимулирует раскрытие резервных коллатералей. Одновременно через трепанационные отверстия формируются нетрадиционные межсосудистые связи между артериями мышечной ткани и костным мозгом. Кроме того, в общем кровотоке повышается содержание медиаторов костного мозга — миелопептидов, обладающих анальгетическими, трофическими и ангиопротекторными свойствами (Г. А. Илизаров, Ф. Н. Зусманович, 1983).
Сущность метода П. Ф. Бытка заключается во введении через определенные точки на стопе и голени в их мягкие ткани аутокрови (рис. 42). Лечение проводится в течение 30 дней. Ткани инфильтрируются дважды — на голени в 1-й и 14-й дни, на стопе на 7-й и 21-й дни. На один сеанс расходуется 60 — 80 мл крови для стопы, 150 — 180 мл — для голени. Клинический эффект операции становится заметным через 2-3 мес. после завершения курса лечения и связан с образованием в зоне экстравазатов хорошо васкуляризированной соединительной ткани.
Метод Г. А. Иллизарова (продольная компактэктомия по Г. А. Иллизарову) предполагает образование продольного костного отщепа длиной 10-16 см из передневнутренней поверхности большеберцовой кости. Через него проводятся 2-3 дистракционные спицы, прикрепляющиеся к аппарату Иллизарова, наложенному на кость. С 8 — 9-го послеоперационного дня ежедневно костный отщеп отводится от большеберцовой кости на 0,5 мм. Процедура выполняется 31-36 дней, пока промежуток между большеберцовой костью и ее фрагментами не будет равен 15-20 мм. После этого в течение 45 — 60 дней, что зависит от степени зрелости соединительной ткани, продолжается фиксация отщепа. По мнению Г. А. Иллизарова, при дистракции отщепа происходит регионарная стимуляция сосудистой сети под влиянием напряжения растяжения. При этом расширяются магистральные сосуды, увеличиваются количество и калибр мелких сосудов мышц, фасций и костей; на месте образования гематомы развивается хорошо кровоснабжающаяся соединительная ткань; за счет увеличения кровенаполнения активируются регенераторные процессы в конечности.
При микрохирургической трансплантации большого сальника на ишемизированные ткани конечностей большой сальник укладывается субфасциально на бедро с переходом на подколенную область и голень. Питающий сосуд трансплантата, чаще правая желудочно-сальниковая артерия, имплантируется в общую бедренную артерию, а вена — в бедренную вену.
Недостатком приведенных методов хирургического лечения облитерирующего атеросклероза, протекающего с окклюзией всего дистального сосудистого русла нижних конечностей, является большой промежуток времени, необходимый для развития коллатерального кровообращения, — от 1 до 3 мес. Это ограничивает использование подобных операций при лечении больных с критической ишемией конечности III — IV стадий, нуждающихся в быстром увеличении кровообращения в конечности. В таких случаях производится артерилизация венозной системы стопы: артерилизация поверхностной венозной сети с предварительным разрушением ее клапанов — артерилизация в истоки большой подкожной вены, а при окклюзии поверхностных вен — в глубокую венозную систему. Артерилизация в истоки большой подкожной вены на стопе предполагает выполнение шунтирования (реверсированной аутовеной, веной in situ, протезом) между проходимым сегментом подколенной артерии или дистальным сегментом поверхностной бедренной артерии и истоками большой подкожной вены на стопе. В основе артерилизации глубокой венозной сети лежит включение в кровоток задней большеберцовой вены по аналогичной методике.
В случае невозможности выполнения реконструктивной операции больным с тромботическими окклюзиями артерий нижних конечностей, брюшной аорты вследствие атеросклероза может применяться системный или локальный тромболизис общеизвестными тромболитическими препаратами (стрептокиназа, деказа).
Наибольший эффект от его применения достигается: 1) при сроках окклюзии, не превышающих 12 мес. у больных с поражением брюшной аорты и подвздошных артерий, 6 мес. — с появлением бедренных и подколенных артерий, 1 мес. — бердовых артерий; 2) при протяженности окклюзии до 13 см, 3) при удовлетворительном состоянии дистального сосудистого русла (проходимы артерии голени).
Системный лизис проводится по традиционной схеме, локальный предполагает введение тромболитика в более низкой дозировке через катетер непосредственно в тело тромба антеградно или ретроградно, что сопровождается активацией в отличие от системного лизиса лишь плазминогена, входящего в структуру тромба.
Существует несколько методик локального тромболизиса: 1) непрерывной инфузии с начальным введением большой дозы, а затем поддерживающей; 2) введение тромболитического препарата через катетер с множественными отверстиями на всем протяжении окклюзирующего тромба (техника «пульсирующего распыления»); 3) введение тромболитика в большой дозе во время подтягивания катетера по длине тромба. Максимальная продолжительность тромболитической терапии не превышает 48 ч. Ее эффективность контролируется ангиографически или при помощи ультрасонографии.
В послеоперационном периоде больные продолжают комплексное консервативное лечение, направленное на профилактику гнойных и тромботических осложнении операции. В последующем они должны ежегодно проходить 1 — 2 курса стационарной терапии заболевания, а находясь на амбулаторном лечении, постоянно принимать дезагрегакты, непрямые антикоагулянты и другие патогенетически обоснованные препараты.
Лечение
Заболевание можно вылечить полностью только с помощью протезирования сосудов. Но такой радикальный метод требуется только на 3–4 стадии: на 1–2 достаточно приема препаратов, которые препятствуют дальнейшему откладыванию бляшек и снимают неприятные симптомы атеросклероза.
Консервативное лечение (медикаменты)
Им можно обойтись на ранних стадиях заболевания (первой и второй). С помощью медикаментов можно уменьшить симптомы, улучшить качество жизни больного и предотвратить дальнейшее развитие заболевания. Медикаментозное лечение нужно и после операции. Принимать препараты придется постоянно на протяжении всей жизни.
| Группа лекарств | Эффект | Примеры |
| Статины | Регулирует содержание холестерина в крови. | Флувастатин, Розувастатин |
| Спазмолитики | Снимают спазм сосудов, расширяют их, снижают давление, улучшают кровообращение в мелких сосудах конечностей | Но-шпа, Галидор, Папаверин |
| Ганглиоблокаторы | Кватерон, Имехин, Дикаин | |
| Антикоагулянты | Понижают свертываемость крови, что препятствует образованию тромбов. | Гепарин, Варфарин |
| Антиагреганты | Аспирин | |
| Обезболивающие | Снимают приступы боли. Применяются не постоянно, а при появлении сильных болевых ощущений. | Новокаин |
| Антиоксиданты | Защищают стенки сосудов на клеточном уровне. | Аскорбиновая кислота |
Препараты при облитерирующем атеросклерозе сосудов ног
Хирургическое лечение
Операцию назначают при 3 и 4 стадиях, когда консервативная терапия оказывается уже неэффективно.
Хирургическое лечение облитерирующего атеросклероза может заключаться в стентировании, шунтировании пораженных артерий либо их замене на искусственные протезы.
Ангиопластика и стентирование артерии ноги
Операция может быть как открытой, так и малоинвазивной. Малоинвазивные вмешательства более безопасны, но применяются, только если пораженный заболеванием участок артерии небольшой.
При гангрене или многочисленных язвах проводят ампутацию конечности. Обычно такое осложнение возникает только на 4 стадии атеросклероза. Необходимо делать все возможное, чтобы вылечить заболевание раньше, чем понадобится такое радикальное лечение.
Образ жизни и диета
Если только принимать препараты, но продолжать вести тот же образ жизни, лечение не окажет нужного положительного эффекта.
Прежде всего, если у вас обнаружили облитерирующий атеросклероз сосудов нижних конечностей, нужно отказаться от вредных привычек.
В первую очередь бросьте курить. Никотин сужает сосуды, что приводит к еще большему ухудшению кровообращения в ногах.
Также не позволяйте себе часто и много выпивать. Алкоголь способствует образованию отеков, которые и так появляются из-за нарушенной при атеросклерозе гемодинамики.
Частью лечения является и специальная диета. Придерживайтесь правил здорового питания: откажитесь от жирного, жареного, копченого, острого, кондитерских изделий, фастфуда, выпечки, сладкого, газированных напитков. Ограничьте количество животных жиров. Сливочного масла употребляйте не более 20 г в сутки (и это должно быть качественное масло, а не маргарин или спред, который содержит трансжиры).
Добавьте в рацион больше продуктов, которые снижают уровень холестерина в крови. Вот их список:
- цитрусовые (грейпфруты, лимоны, апельсины);
- авокадо;
- гранаты;
- яблоки;
- ягоды (брусника, клубника, смородина, черника, виноград).
Народные средства
Не пытайтесь заменить народными средствами традиционное лечение – это приведет к дальнейшему развитию заболевания. Особенно это касается пациентов с атеросклерозом 3 степени и выше – здесь без оперативного вмешательства обойтись не удастся никак. Однако народная медицина предлагает много средств, которые могут стать отличным дополнением к традиционной терапии и сделать лечение еще более успешным.
Перед применением любых народных средств проконсультируйтесь с лечащим врачом, так как они могут иметь противопоказания.
Народные средства при облитерирующем атеросклерозе сосудов ног:
| Средство | Эффект | Рецепт |
| Боярышник, брусника и бессмертник | Снижают уровень холестерина. | Возьмите 1 ст. л. боярышника, 1 ст. л. бессмертника и 1 ч. л. брусники, залейте 1 л кипятка, настаивайте 3 часа в термосе, пейте по стакану в день. |
| Конский каштан | Имеет противовоспалительное и ранозаживляющее действие, улучшает кровообращение и укрепляет сосуды | Возьмите 20 г кожуры или цветков каштана, измельчите, залейте 1 л воды, варите полчаса на водяной бане, процедите, добавьте кипятка, чтобы компенсировать выпаренный на бане объем, принимайте по 1–2 ст. л. В сутки. |
| Корень валерианы | Снимает отеки | Так как заготовить корни самостоятельно – это тяжело, купите готовую настойку валерианы, смочите в ней кусок марли прикладывайте к ногам на 2–3 часа. |
Настои из этих трав помогают при заболевании
Если начать лечиться вовремя, следовать всем советам врачей и дополнять терапию народным лечением, строго придерживаться диеты и избавиться от вредных привычек, можно свести к минимуму симптомы, ухудшающие жизнь, и избавиться от риска появления язв и заражения крови.
Профилактика
Потерянное здоровье при атеросклерозе является итогом вашего отношения к себе на авось, поэтому, уже имея такую болезнь, необходимо хотя бы теперь быть к себе более внимательным и обязательно проводить профилактику. При ОАСНК необходимо выбирать просторную удобную обувь для исключения мозолей, ушибов, избегать любых травм ног, при сидении не закидывать ноги друг на друга, т.к. при этом пережимаются сосуды и нарушается кровоснабжение в больной ноге. Необходимо ежедневно совершать пешие прогулки, для ног это очень полезно. Сюда же входит правильное питание с исключением животных жиров, соли, копченостей, жареного, красного мяса, жирного молока, сливок.
Необходима нормализация веса, контроль АД — цифры не должны превышать 140/85. Снижение липидов в крови предохранит вас от инфаркта миокарда, исключение гиподинамии из своего режима дня и введение умеренных физических нагрузок также будет нелишним. Отказ от курения обязателен (одно лишь это снижает уровень смертности с 54% до 18%). От алкоголя лучше отказаться в любых дозах.
Необходимо своевременно лечить любые хронические заболевания, контролировать уровень сахара в крови, избегать стрессов, регулярно посещать врача для осмотров, систематически проводить курсы консервативного лечения. Прогноз определяется наличием в соседстве других форм атеросклероза: церебрального, коронарного — которые, конечно, здоровья не прибавляют.