Много научных работ, энциклопедических данных посвящено болезни восходящий тромбофлебит. Люди хотят знать о природе возникновения болезни, способах лечения.
Восходящий тромбофлебит – поражение стенок сосудов, где формируются тромбы, перекрывающие просвет в артериях, сосудах. Чаще заболевание, поражающее вены на ногах или других частях тела – последствие варикоза. Диагноз устанавливается, если заболевание подкожной вены бедра или паховой области преобразуется из патологии низкорасположенных вен на ногах. При переходе заболевания из подкожной вены небольшого размера в крупные сосуды существует риск отрыва, перемещения сгустка крови, что провоцирует эмболию легочной артерии. Такой вариант развития заканчивается смертью.
Поражение глубоких, поверхностных и перфорантных вен бедра
Всю венозную систему бедра можно подразделить на глубокую, поверхностную и перфорантную (соединяет глубокую и поверхностную). Тромбообразование в бедренных венах чаще всего возникает в глубокой системе. Поражение поверхностной системы вен наиболее часто протекает с тромбофлебитом.
Чтобы произошло тромбообразование в бедренных венах, должны быть следующие изменения:
- Замедление кровотока в сосуде (стаз). Наиболее часто наблюдается при длительной иммобилизации конечности (например, после перенесенной травмы).
- Изменение реологических свойств крови (повышенная свёртываемость). Может быть связано с наследственными патологиями (например, недостаток факторов, препятствующих свёртываемости крови) или с предыдущими оперативными вмешательствами.
- Повреждение внутренней поверхности (эндотелия) вены. Может быть спровоцировано различными медицинскими манипуляциями (например, постановка венозных катетеров, различные хирургические вмешательства).
Причины
Тромбоз глубоких вен возникает, как правило, при длительном сдавливании сосуда опухолью (кистой) или костным отломком при переломе. Также причиной образования тромба может послужить недостаточность кровообращения, возникшая как следствие при заболеваниях.
Плохая циркуляция крови провоцирует застойные явления, приводящие к тромбозу. Варикозное расширение поверхностных вен в конечностях – не только внешний дефект. Расширенные сосуды оказывают давление на вены, чем замедляют кровоток и вызывают задержку крови на периферии, обеспечивая все условия для развития тромбоза. Основные причины закупорки глубоких вен:
- замедление скорости кровотока в венах;
- повышенная вязкость крови;
- нарушения целостности внутренних стенок сосудов.
Также кровоток замедляется при длительном нахождении в неподвижном состоянии. Например, при тяжелых заболеваниях (инсульте, инфаркте, переломе позвоночника), вынуждающих пациента постоянно находиться в постели, очень часто образуются тромбы.
Негативное влияние на состояние глубоких вен нижних конечностей оказывают и некоторые профессии. Продавцы, кассиры, летчики, водители-международники – все эти люди вынуждены в течение длительного времени стоять или сидеть в одном положении, поэтому они входят в группу риска по закупорке тромбами вен голени.
Еще одной причиной ТГВ становятся часто повторяющиеся заболевания, вызывающие обезвоживание организма:
- острые кишечные инфекции, сопровождающиеся долго не проходящей диареей и рвотой;
- хронические заболевания кишечника и поджелудочной железы;
- избыточный прием препаратов с выраженным мочегонным эффектом;
- болезни, приводящие к дисбалансу жиров и белков (сахарный диабет, атеросклероз, рак).
Повышение вероятности склеивания тромбоцитов вызывают и вредные привычки: табакокурение, чрезмерное употребление спиртных напитков. У людей, зависимых от этого, чаще всего страдают вены голени.
Отличительные симптомы и признаки
Для тромбофлебита поверхностных вен бедра характерны следующие моменты:
- болезненность по ходу венозного сосуда (вена прощупывается как тяж с узлами);
- отёчность вокруг болезненного участка (пропотевание жидкой части крови в окружающие ткани);
- гиперемия (покраснение) кожных покровов над пораженным участком вены (связано с расширением подкожных капилляров);
- повышение местной температуры над пораженным участком сосуда;
- повышение температуры тела (ответная реакция организма на имеющийся инфекционно-воспалительный процесс);
- общее недомогание.
Наличие тромба — сгустка крови, перекрывающего просвет сосуда, в системе глубоких вен может характеризоваться:
- болезненностью распирающего характера в области пораженного сегмента вены;
- постепенно увеличивающейся интенсивностью болевого синдрома;
- синюшностью кожных покровов (возникает вследствие нарушения кровообращения, застоя крови в венозных сосудах);
- напряженностью кожных покровов;
- набуханием поверхностных вен.
Классификация форм
В зависимости от стадии течения заболевания выделяют две формы:
- Белая флегмазия. На начальном этапе характеризуется цианозом (бледностью) и похолоданием кожных покровов. В периферических сосудах плохо прощупывается пульсация.
- Синий флеботромбоз. На поздних стадиях из-за хронического нарушения кровообращения вены переполняются кровью и увеличиваются в размерах, а кожа ног темнеет и приобретает синюшный оттенок. Болезненные ощущения на этом этапе достигают своего пика, подчас больной не может самостоятельно передвигаться из-за нестерпимой боли.
Читать также: Эмболизация варикоцеле отзывы
В зависимости от характера течения выделяют острую и хроническую формы.
Особенности центрального и восходящего тромбоза бедренных вен
Флеботромбозы можно подразделить на:
- центральный (берёт начало с венозной системы таза);
- восходящий (начинается с вен голени).
Центральный чаще всего встречается у лиц женского пола, чаще имеет левостороннюю локализацию. Характерен отёк сразу всей конечности.
При восходящей разновидности с одинаковой частотой происходит поражение вен с обеих сторон. Характерно длительное скрытое течение патологического процесса. Появляющаяся отёчность носит «восходящий» характер (отмечается постепенное нарастание отёка, который берёт начало от стопы, постепенно распространяется на голень и после на бедро).
Лечение
Лечение поверхностного тромбофлебита нижних конечностей подразумевает строгий постельный режим и ограничение подвижности. Данное правило следует соблюдать для снижения риска отрыва тромба от стенки подкожного сосуда. С этой же целью показано использование эластичного бинта для уменьшения застойных явлений.
Медикаментозное лечение тромбофлебита поверхностных вен нижних конечностей должно быть комплексным и включать препараты, укрепляющие сосудистую стенку, разжижающие кровь и предотвращающие образование тромбов.
Наиболее известные медикаменты
- Гепариновая – снимает отёк и воспаление, предотвращает тромбоз. Втирается три раза в сутки, быстро впитывается и воздействует на подкожные ткани;
- Гель Лиотон – обладает аналогичными свойствами, применяется 2 раза в день;
- Крем Кетонал – лечение стоит проводить дважды в сутки для снятия местных симптомов и обезболивания в зоне поражения.
Второй этап лечения – укрепить стенки подкожных сосудов. С этой целью применяются венотоники:
- Флебодиа – пить следует по 1 таблетке в сутки на протяжении 2-3 месяцев;
- Венарус – употребляется трижды в сутки, отлично укрепляет венозную стенку;
- Троксевазин – лечение допускается как таблетками, так и нанесение мазей для укрепления поверхностных вен нижней конечности;
- Венорутон – эффективный препарат, выпускается в виде капсул или геля.
Для повышения эффективности медикаментозного лечения тромбоза допускается использование народных рецептов от тромбофлебита, но только под контролем лечащего врача.
Физиотерапия
Данный вид лечения скорее является профилактикой образования тромбов в подкожных венах нижней конечности и направлен на укрепление их стенки. С этой целью показано проведение:
- Лекарственного электрофореза с лечебными мазями;
- Прогревания;
- Лечения лазером;
- Магнитотерапии;
- Ударно-волновой терапии.
Оперативное лечение
Хирургия показана при слабой эффективности консервативного лечения или наличия серьёзных осложнений от тромбоза поверхностных сосудов нижней конечности. Для удаления тромба показаны следующие виды операций:
- Кроссэктомия – перевязка подкожной вены;
- Радикальное вмешательство – полное удаление подкожных вен;
- Паллиативное хирургическое лечение – удаление тромба из просвета сосуда.
Изменения при переходе в тромбофлебит
Тромбофлебит представляет собой воспалительный процесс, протекающий во внутренней стенке вены. Образующиеся кровяные сгустки прикрепляются к сосудистой стенке. В течение первых 3-4 дней формирующиеся тромбы плохо удерживаются на стенке, поэтому возможен их отрыв и миграция по кровеносному руслу. Если этого не происходит, то тромб закрепляется на стенке сосуда, что провоцирует развитие воспалительной реакции. Последнее приводит к формированию новых тромбов.
К клинической картине флеботромбоза (отёчность, болезненность, синюшность кожных покровов) прибавляются проявления тромбофлебита (повышение температуры тела, повышение местной температуры, покраснение).
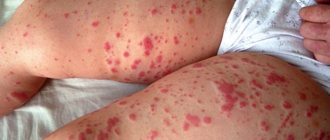
Фото тромбофлебита бедренных вен
Синдром Лемьера
Редкое, но серьезное инфекционное заболевание, которое чаще всего встречается среди детей или у лиц молодого возраста. Рассматривается, как последствие тромбофлебита вен лица и шеи с развитием бактериемии (микроорганизмы в крови) или септической эмболии (формирование очагов гнойной инфекции в разных участках тела).
Причины синдрома
При синдроме Лемьера бактерии из очагов инфекции головы и шеи сначала проникают в лимфатические узлы, а затем в яремную вену. Что приводит к воспалению этого крупного сосуда, формированию в его просвете сгустка крови, содержащего бактерии. Инфицированные фрагменты тромба могут отрываться и «путешествовать» по сосудам, вызывая формирование гнойников в любой части тела, например, в легких, суставах, печени, почках.
В 1936 году Андре Лемьер опубликовал описание наблюдений за 20 пациентами, у которых на фоне острого фарингита (воспаление горла) развился анаэробный сепсис, из них 18 больных умерли. В начале XX века этот синдром встречался достаточно часто до открытия пенициллина. Сегодня заболеваемость составляет 0,8 случаев на миллион населения, что дало повод называть синдром Лемьера «болезнью прошлого». Тем не менее, как показывает статистика, в последнее время отмечается тенденция к росту заболеваемости, что связывают с сокращением использования антибиотиков при лечении ангины.
Симптомы
В большинстве случаев болезнь начинается, как банальный фарингит, с возникновением характерной болезненности и першения в горле. Иногда первичные очаги инфекции располагаются в челюстно-лицевой области (воспаление зубов, уха, придаточных пазух носа). В течение четырех-пяти дней обычно присоединяются следующие симптомы:
- лихорадка и озноб;
- односторонняя боль в области шеи, отек;
- проблемы с глотанием;
- загрудинная боль;
- кашель;
- прерывистое дыхание;
- кровохарканье;
- боль в суставах;
- ночной пот;
- пожелтение склер и кожи (желтуха).
Синдром Лемьера: А — Отек левой половины шеи; В — абсцесс с лимфаденитом и тромбозом левой внутренней яремной вены при проведении коронарной компьютерной томографии
Если синдром Лемьера вовремя не распознается, или его начинают лечить с запозданием, то возможны следующие ситуации:
- гнойный плеврит (скопление гноя между легкими и грудной стенкой);
- гнойная диссеминация в легких (образование в тканях легких мелких абсцессов);
- воспаление суставов;
- остеомиелиты (воспаление кости);
- почечная недостаточность;
- абсцессы в селезенке;
- очаги гнойного воспаления в мышцах и коже;
- менингит (воспаление мозговых оболочек).
Рекомендуем прочитать статью о темпоральном артериите. Из нее вы узнаете о проявлениях заболевания, группах риска, причинах возникновения патологии, диагностике и принципах лечения.
Как диагностировать заболевание
Для диагностики применяются следующие методики:
- Физикальное обследование. Сюда относится пальпация. Отмечают изменение температуры кожных покровов бедра, отёчность тканей. Также характерно изменение цвета кожи.
- Ультразвуковое дуплексное исследование. Производится анализ отраженного сигнала, по которому производится оценка характера венозного кровотока. Возможно определить место локализации сформировавшегося тромба, его характер и размеры. При тромбофлебите выявляют изменение в толщине и структуре стенок венозного сосуда.
- Термография. Основана на том, что при формировании тромбоза температура тканей становится выше, чем в нормальном состоянии.
- Плетизмография. Её действие основано на том, что при наличии тромба происходит увеличение депонирования крови. Это приводит к изменению электрического сопротивления тканевых структур, что отображается графически.
- Флебография. Производится введение рентгенконтрастного вещества в венозное русло с последующей его визуализацией. О наличии обтурирующего сгустка крови свидетельствует «ампутация» вены – обрыв тени рентгенконтрастного препарата.
- Анализ на D-димеры. D-димеры представляет собой продукт распада белка фибриногена, который участвует в процессе свёртывания крови. Его уровень увеличивается при тромбообразовании.
Клиническая картина
Первые признаки болезни обычно развиваются постепенно, когда тромб медленно увеличивается в размерах и закупоривает просвет подкожной вены, вызывая расстройства кровообращения в нижней конечности. Если сгусток отрывается от стенки – возникает острое состояние, требующее незамедлительного лечения.
Классические симптомы тромбофлебита поверхностных вен:
- Боль в зоне поражения, усиливающаяся при движениях или прикосновении;
- Под кожей видно очертание вены по «надутому» контуру и характерному синюшному окрасу – это говорит о её закупорке, когда она увеличивается под давлением;
- По ходу сосуда появляются подкожные красные узелки;
- Развивается отёк нижней конечности, повышение местной температуры;
- При длительном протекании тромбоза появляются язвы, которые кровоточат и болят.
Часто данные поражения называются восходящим тромбофлебитом, поскольку подкожные вены поднимаются вверх к сердцу и вздуваются.
Наиболее часто встречаются два вида тромбофлебита нижней конечности:
- Восходящий тромбофлебит большой подкожной вены (БПВ) характеризуется отёком преимущественно на внутренней стороне. Под кожей можно обнаружить уплотнение, поднимающееся вверх, вокруг которого образуются покраснение, позднее появляются язвы. Тромбоз большой подкожной вены бедра развивается довольно часто, требует особого внимания лечащего врача;
- Тромбофлебит малой подкожной вены – симптомы более смазанные, чем в предыдущем случае. Характеризуется классическими проявлениями болезни и поражением верхних отделов нижней конечности.
Консервативная и оперативная терапия
Основными задачами при лечении тромбоза глубоких бедренных вен являются:
- восстановление нормального венозного оттока;
- снижение риска развития тромбэмболии легочной артерии – ТЭЛА;
- предупреждение дальнейшего роста имеющегося тромба;
- предупреждение повреждения клапанного аппарата вен;
- профилактика развития повторного развития тромбообразования.
Лечебная тактика при указанной патологии определяется непосредственно на основании клиники патологии и результатах инструментальных исследований.
Для консервативной терапии применяются:
- Антикоагулянтные препараты (снижающие свёртывающую способность крови). Применяются Гепарин, низкополекулярные гепарины (Эноксапарин, Делтапарин, Фраксипарин).
- Фибринолитические препараты. Это те лекарственные средства, которые способны растворить сформировавшийся сгусток крови. Применяются в первые несколько суток после тромбоза, после их применение малоэффективно. К ним относят Алтеплазу, Тенектеплазу.
- Спазмолитические средства. Папаверин, Дротаверин.
- Венотоники. Детралекс, Флебодиа 600.
К оперативному лечению прибегают в том случае, если имеет место флотирующий тромб в просвете вены, а также патологический процесс имеет распространённый характер.
При имеющемся воспалительном процессе, затрагивающем стенку вены, лечебный процесс заключается в применении следующих препаратов:
- Антикоагулянты. Чаще всего используют местно в виде гепариновой мази.
- Венотоники. Троксерутин, Детралекс, Флебодиа 600.
- Нестероидные противовоспалительные препараты. Чаще всего применяют Диклофенак, Нимесулид.
- Антибиотикотерапия. К ней прибегают при выраженном воспалительном процессе.
Также рекомендованы тёплые компрессы, применение физиотерапии (УВЧ). Не следует длительное время соблюдать постельный режим, так как физическая активность способствует улучшению кровотока, что является профилактикой формирования тромбов. На период двигательной активности рекомендовано применение эластической компрессии (эластическое бинтование, компрессионный трикотаж).
Оперативное лечение тромбофлебита показано только в том случае, если имеет место:
- восходящий тромбофлебит;
- сформированный тромб в поверхностной системе вен бедра.
Этиология
Провоцирующими факторами для развития тромбофлебита глубоких вен (в том числе и бедренной вены) выступают:
- Роды. Усугубляющим фактором будет наличие у беременной варикоза, либо тяжелые роды.
- Бактериальный инфекционный процесс.
- Травма, которая ведет к повреждению венозной стенки.
- Длительное и бесконтрольное использование гормональных контрацептивов.
- Аутоиммунные патологии.
- Образование венозного застоя в результате излишнего веса, беременности, длительного нахождения в лежачем положении (при какой-то болезни), новообразования малого таза.
- Расстройство свертываемости крови.
- Злокачественные новообразования разной локализации.
Возможные осложнения и прогнозы
К возможным осложнениям тромбофлебита и тромбоза вен бедра относят:
- хроническую венозную недостаточность;
- ТЭЛА;
- формирование трофических язв;
- липодерматосклероз.
Без лечения высок риск возникновения осложнений. При отсутствии приёма антикоагулянтных препаратов примерно у 30% пациентов в течение 3 месяцев наблюдают рецидив патологии, через год — у 70%. После проведенного лечения тромбоза вероятность рецидива через 1 год составляет около 4-5%.
Тромбоз и тромбофлебит – это опасные патологии, которые могут быть причиной развития грозных осложнений. Во избежание этого необходимо своевременное проведение диагностических процедур, а также правильный выбор лечебной тактики.
Профилактические меры
В комплекс профилактических мероприятий по предотвращению развития тромбоэмболии артерий нижних конечностей входят:
- Регулярный профилактический осмотр у врача и анализ крови на свертываемость, содержание холестерина и сахара.
- Отказ от вредных привычек.
- Нормализация и поддержание здоровой массы тела.
- Профилактика и своевременное лечение инфекционных заболеваний.
- Регулярные физические нагрузки, адекватные возрасту и состоянию организма, способствующие нормализации работы сердечно-сосудистой системы.
- Избирательное отношение к потребляемой пище; исключение из рациона чрезмерно жирных, сладких, соленых и копченых продуктов.
- Соблюдение питьевого режима для предупреждения обезвоживания организма; употребление не менее 1,5 литров чистой воды ежедневно.
- Регулярное выполнение гимнастики при вынужденной сидячей работе.
Простые правила профилактики, отказ от вредных привычек и активный образ жизни помогут избежать развития заболевания и его осложнений.