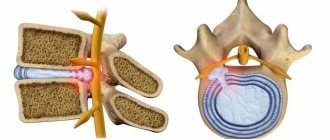
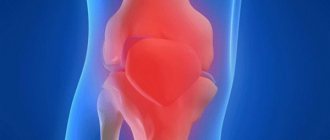
Сакроилеит — это воспаление крестцово-подвздошного сустава. Это заболевание возникает из-за инфекций и травм. Лечение сакроилеита не терпит отлагательств, ведь этот недуг может привести к развитию тяжелых осложнений и даже к инвалидности. Воспалительный процесс в сочленении крестца и подвздошной области может быть как самостоятельной патологией, так и одним из симптомов других болезней. Чтобы понять, как лечить сакроилеит, нужно разобраться в причинах, формах и признаках этого заболевания.
Основные виды сакроилеита и причины болезни
По характеру воспалительного процесса существует несколько основных видов сакроилеита:
| Вид | Причина возникновения |
| Неспецифический или гнойный сакроилеит | Болезнь – итог инфицирования тканей микроорганизмами (стрептококками, стафилококками) |
| Специфический или инфекционный | Результат попадания в сустав специфических инфекций – бруцеллеза, сифилиса, туберкулеза |
| Неинфекционный сакроилеит | Развивается после травм, на фоне чрезмерных нагрузок, обменных патологий из-за изнашивания тканей |
| Асептический или инфекционно-аллергический | Следствие нарушений работы иммунитета |
Остеоартрит крестцово-подвздошного сустава
Патология может стать следствием:
- Нарушений целостности тканей – разрывов сухожильно-связочного аппарата, трещин, переломов.
- Врожденных дефектов развития – неполного сращения крестца, вывихов и подвывихов сустава.
- Онкологических и доброкачественных новообразований – кист, опухолей, метастазов.
- Инфекционных процессов в организме – абсцессов (гнойников), флегмоны мягких тканей (гнойного воспаления без четких границ), остеомиелита (гнойного процесса, развивающегося в кости и костном мозге), сифилиса.
- Нарушений обмена – недостатка кальция.
- Постоянных и тяжелых нагрузок – физического труда, спортивных тренировок.
- Недостатков кровоснабжения – из-за сидячей, малоподвижной работы.
Чаще сакроилеит является симптомом других заболеваний, а не самостоятельной патологией.
Возможные причины сакроилеита: 1 – травмы таза; 2 – инфекционные агенты (например, бледная трепонема – возбудитель сифилиса); 3 – тяжелые физические нагрузки; 4 – сидячий образ жизни
Профилактика и прогноз
Несложные рекомендации:
- ежедневные занятия физкультурой;
- укрепление иммунитета;
- своевременное лечение инфекционных патологий, чтобы патогенные организмы не проникли в суставы;
- снижение риска застойных явлений при сидячей работе: периодическая разминка, смена положения тела;
- отказ от перегрузок при появлении болей в суставе;
- своевременный визит к вертебрологу, дисциплинированность во время лечения.
При подозрении на сакроилеит, болезненности в подвздошно-крестцовой, ягодичной, бедренной области нужно вовремя обратиться к ревматологу или вертебрологу для выяснения причины дискомфорта. Лечение фонового заболевания, устранение последствий травм снижает вероятность рецидивов, улучшает состояние проблемного сустава.
Любое позвоночное заболевание воспалительного характера опасно, поэтому при характерных симптомах заниматься самолечением не стоит. Своевременное диагностирование и лечение проблемы будет означать благоприятный исход и улучшение прогноза на полное восстановление.
В качестве профилактики рекомендуется вести активный, здоровый образ жизни, правильно питаться, избегать переохлаждений, ежедневно делать зарядку, а при ухудшении самочувствия немедленно обращаться к врачу.
Характерные симптомы (общие для болезни)
Выраженность и сила проявлений патологии зависят от характера воспалительного процесса.
Гнойный сакроилеит протекает остро:
- нарастают признаки отравления организма продуктами воспаления;
- поднимается температура тела (до 40 градусов);
- возникают интенсивные боли ниже поясницы и в животе.
Состояние пациента быстро ухудшается, ему сложно наклоняться, выпрямлять и сгибать ногу (расположенную со стороны больного сустава), любое движение вызывает острую боль.
Асептический и неинфекционные процессы протекают не так бурно, патология развивается постепенно.
Поэтому в начале заболевания пациента беспокоят слабые симптомы сакроилеита:
- неожиданные болевые ощущения;
- скованность в спине, возникающая после нагрузки или в статическом положении (когда человек долго стоит, сидит).
В процессе развития патологии может поменяться походка (раскачивание из стороны в сторону, «утиная» походка, хромота), возникают сложности с выполнением определенных движений (трудно поднимать прямую ногу).
Для поздних стадий характерны ограничения подвижности сочленения, сопровождающиеся судорогами и постоянной режущей болью.
| Общие симптомы, присущие патологии | Осложнения запущенного сакроилеита |
| Боль ниже поясницы, которая отдает в живот, в ягодичную мышцу, бедро или колено (со стороны воспаленного сустава) | Прорыв гноя в другие полости (малого таза) и прилегающие ткани |
| Болевые ощущения возникают и усиливаются при давлении на крестцово-подвздошное сочленение | Ограничения функций сустава и инвалидность |
| Недостаток подвижности в нижней части спины и поясницы |
Общие симптомы сакроилеита: 1,2 – боль ниже поясницы, которая может отдавать в ягодицу и бедро; 3 – при пальпации крестцово-подвздошного сочленения боль усиливается
Признаки разных видов сакроилеита
Помимо общих симптомов, присущих всем разновидностям сакроилеита, существуют признаки и особенности, характерные для определенных видов (гнойного, асептического, негнойного).
Неспецифический гнойный
Причиной гнойного воспаления левого или правого крестцово-подвздошного сустава могут стать:
- Попавшие в открытую рану патогенные микроорганизмы.
- Прилегающий к сочленению очаг инфекции (например, абсцесс или флегмона – гнойное воспаление мягких тканей).
Признаки воспаления быстро нарастают. Больной поджимает под себя ноги, стараясь облегчить интенсивную боль внизу спины и в животе.
Неприятные ощущения нарастают при попытке надавить на крестцово-подвздошный сустав и при разгибании конечности со стороны воспаленного сустава.
В случае, когда гной из сустава прорывается (затекает):
- в ягодицу – в толще мышцы возникает болезненный, пульсирующий отек;
- в полость малого таза – через прямую кишку прощупывается плотное, эластичное образование с колебаниями жидкости внутри при надавливании.
| Для гнойного сакроилеита характерны | Осложнением процесса может стать |
| Острая, режущая, дергающая боль в пораженном сочленении, ослабевающая в вынужденной позе (с поджатыми ногами) и усиливающаяся при движении, надавливании | Растворение прилежащих тканей скопившимся в суставе гноем |
| Увеличение общей температуры тела (до 40 градусов) | Поражение спинного мозга (при затеке в спинномозговой канал) |
| Слабость | Сепсис (общее воспаление) |
| Признаки общей интоксикации (потливость, озноб, сухость во рту, усиленное сердцебиение) |
Туберкулезный сакроилеит
Что же это такое – сакроилеит при туберкулезе? Причина инфекционного воспаления сустава – очаг туберкулеза в области подвздошных или крестцовых костей.
Процесс развивается медленно, без каких-либо выраженных проявлений. Он сопровождается:
- тупыми, слабыми болями неясной локализации или по ходу седалищного нерва, в области малого таза, отдающими в колено и бедро;
- скованностью, ограничениями подвижности;
- повышением общей (до 37,2–37,5 градусов) и местной температуры;
- припухлостью и изменением окраски кожных покровов над очагом воспаления (просачивание лимфы и крови сквозь стенки сосудов, инфильтрация).
Насколько сложно двигаться при поражении костной ткани? Больной вынужденно бережет конечность, чтобы не провоцировать появление боли и дискомфорта, ему трудно сгибать и разгибать спину.
В 75% случаев осложнениями процесса становятся:
- Растворение прилегающих тканей скопившимся гноем.
- Образование абсцессов (гнойное воспаление мягких тканей) и свищей (формирование канала, по которому гной затекает в ткани).
- Разрушение и деформация (изменение формы) костей.
- Инвалидность.
На рентгене определяются разрушение крестцовых и подвздошных костей сочленения и хорошо заметное сужение суставной щели.
Рентгенологическая диагностика туберкулезного сакроилеита. Стрелками отмечены пораженные участки костей
Сифилитический сакроилеит
Сифилитический сакроилеит – редкая патология, возникающая на фоне вялотекущего хронического сифилиса (возбудитель – бледная трепонема).
Нажмите на фото для увеличения
Воспалительный процесс сопровождается:
- слабыми ночными болями;
- скованностью спины ниже поясницы.
При вторичном и третичном сифилисе (на стадии распространения процесса, с обширным поражением кожи и внутренних органов) возможно:
- появление гуммозных опухолей соединительной ткани или костей (образования в виде узлов разного размера);
- полное разрушение, неподвижность сустава.
В начале заболевания на рентгенограммах отмечают небольшие изменения, которые со временем превращаются в частичное или полное разрушение костной ткани сочленения.
Бруцеллезная форма
Бруцеллезный сакроилеит протекает по-разному. Чаще отличительной особенностью патологического процесса являются периодически возникающие и быстро проходящие боли (иногда с обеих сторон).
Реже – устойчивый воспалительный процесс, который захватывает синовиальную оболочку (синовит) и другие ткани крестцово-подвздошного сочленения (артрит) и плохо поддается лечению.
Патология протекает с:
- Болями в нижней части спины и в суставах, которые усиливаются при движениях позвоночника.
- Болевыми ощущениями, которые появляются при попытках приподнять выпрямленную конечность (в этом случае они локализованы на задней поверхности бедра).
- Напряжением мышц.
- Скованностью позвоночника.
Характерная особенность бруцеллезного сакроилеита – отсутствие рентгенологических признаков (разрушение костей, сужение суставной щели) даже при явных признаках заболевания.
Нормальная рентгенограмма таза. Нажмите на фото для увеличения
Асептический сакроилеит
Что такое сакроилеит асептический (то есть не гнойный)? Патология развивается на фоне аутоиммунных заболеваний, которые являются следствием недостатков работы иммунной системы организма (например, болезнь Бехтерева, при данной болезни поражаются суставы).
Воспалительный процесс в этих случаях:
- двухсторонний;
- прогрессирует десятилетиями;
- проявляется скованностью позвоночника и слабыми болями в ягодицах, отдающими в бедра.
Характерная особенность асептического сакроилеита – ослабление симптомов в движении или при нагрузках (спина как бы «разрабатывается»).
Неинфекционный сакроилеит
Этот сакроилеит возникает как следствие перенесенной травмы, нарушений обмена или регулярных физических нагрузок.
Характерными признаками являются приступы боли, усиливающиеся в статических (неподвижных) позах или при нагрузке на позвоночник.
Другие симптомы:
- односторонний дискомфорт в бедре, ягодице, пояснице;
- скованность, нарушения подвижности сочленения;
- деформация осанки (сколиоз);
- изменение походки («утиная», хромающая).
Боль возникает при надавливании на область пораженного сустава.
Степени развития сакроилеита
Кроме того, что процесс может быть первичным и вторичным, специфическим и неспецифическим, он может быть также асептическим (опять – таки, аутоиммунным), и неинфекционным (например, вследствие перегрузок).
Существуют три степени, или стадии сакроилеита, которые различаются в зависимости от клинической картины:
1) На первой стадии клинические проявления не доминируют. Изредка могут появляться боли в пояснице, внизу спины с иррадиацией в ноги. В основном, признаки воспаления присутствуют на рентгенологических снимках: суставные щели утрачивают свои четкие края и становятся несколько «размытыми».
2) Вторая стадия характеризуется как прогрессированием рентгенологической картины (сужение щелей, нарушение их конгруэнтности), так и появление тугоподвижности, стойкого болевого синдрома, возможно появление общих реакций (температура, недомогание).
3) На третьей степени сакроилеита развивается анкилоз – полное зарастание суставных щелей. Это приводит к деформации мышц поясницы и тазового дна, возникновением неврологических нарушений и других симптомов.
Чем опасен сакроилеит?
Простой асептический посттравматический процесс, например, правосторонний сакроилеит, можно не считать опасным. Пройдет время, и, как и при любом растяжении связок, воспалительная реакция исчезнет. Но вот в случае вторичного, двустороннего сакроилеита, возможно длительное течение, которое, в конце концов, может привести к инвалидности.
В случае болезни Бехтерева это будет «окостенение» позвоночника. Еще более опасным является вторичный опухолевый процесс, который через некоторое время может привести к гибели больного.
Важно понимать, что в случае опухолевого роста вначале может быть одностороннее поражение, которое не беспокоит пациента, а через год он скончается от неоперабельной стадии рака с метастазами в подвздошные кости. Поэтому говорить об опасности сакроилеита можно только оговаривая его причину.
В некоторых случаях он неопасен, иногда – он приводит к инвалидности, а иногда – и к летальному исходу. Но, в последнем случае, повторяем, сакроилеит здесь не виноват, поскольку «подвернулся под руку» онкологическому росту.
Особенности патологии у детей
Как протекает сакроилеит у детей? Начало патологии часто принимают за инфекции или острый аппендицит.
Процесс протекает с выраженными или слабыми симптомами, характерны следующие проявления:
- Периодические, острые, спастические боли и вздутие живота с нарушением стула.
- Интенсивные боли в спине, отдающие в ягодицу, колено, голень и тазобедренный сустав.
- Спазм (болезненное сокращение)мышц спины.
- Повышение общей температуры (от 37 до 39 градусов).
Очень широко представлены симптомы общей интоксикации:
- озноб, лихорадка, потливость;
- слабость, обезвоживание;
- тошнота, рвота;
- отсутствие аппетита;
- головокружения и головные боли;
- спутанность сознания, заторможенность.
У ребенка появляется деформация позвоночника (сколиоз). Он «подволакивает» ногу со стороны больного сустава, хромает или отказывается передвигаться, принимая вынужденные позы (на спине с выпрямленными ногами).
Некоторые из признаков сакроилеита у детей: 1 – сколиоз; 2 – хромота; 3 – вынужденная поза в постели
Синдром Марфана
В последние годы отмечается значительный рост наследственных заболеваний с поражением соединительной ткани. Некоторые специалисты считают, что причина такого явления кроется в накоплении в процессе эволюции человека новых генетических изменений (мутаций), к чему приводят внутренние и внешние факторы окружающей среды. Другие полагают, что на самом деле просто возросли диагностические возможности в связи с совершенствованием медико-генетических знаний, которые позволяют распознать генетическую патологию и поставить правильный диагноз.
Большую группу наследственных заболеваний составляет поражение соединительной ткани. Так как она является неотъемлемой частью всех органов и систем в организме, то такие патологии отличаются множеством нарушений и клинических симптомов. Одним из самых известных генетических заболеваний с поражением соединительной ткани считается синдром Марфана.
Такая патология характеризируется большой вариабельностью симптоматики (от скрытых форм до несовместимых с жизнью вариантов течения) и чаще всего включает поражения сердечно-сосудистой системы, глаз, центральной нервной системы и опорно-двигательного аппарата.
Встречается заболевание достаточно редко – 1 случай на 10 000 человек. Но если обратиться к статистике европейских стран, то частота значительно выше – 1-3 случая на 5000 человек, что связано с большей доступностью специфической диагностики скрытых форм патологии.
Причины и генетика патологии
Впервые болезнь детально описал в 1896 году французский педиатр А.Марфан, в честь которого и назвали патологию. Он наблюдал за 5-летней девочкой астенического телосложения с непропорционально длинными конечностями и врожденной арахнодактилией (длинными пальцами). К середине 20-х годов прошлого столетия уже имелось множество подобных описанных клинических случаев у детей и взрослых. Американский генетик Мак Кьюсик провел детальное исследование мутаций хромосом и открыл новую группу наследственных заболеваний соединительной ткани, куда и отнесли синдром Марфана.
По этиологии синдром Марфана является генетическим заболеванием с аутосомно-доминантным типом наследования, с различной степенью экспрессивности (клинических проявлений генетических изменений). Примерно 85% случаев недуга носит наследственный характер, то есть наследуется от родителей. Остальные случаи являются новыми, то есть возникают вследствие новых спонтанных мутаций, а не передаются по наследству.
Непосредственная причина патологии в 95% случаев – это мутация в гене, которые кодирует строение фибриллина-1 и/или фибриллина-2. Локализируется мутация гена FBN1 и FBN2 в хромосоме 15 и 3.
Фибриллин – это основа эластических волокон соединительной ткани гликопротеиновой природы. Он составляет каркас межклеточного вещества, сосудистых стенок, хрящей, хрусталика глаза и многих других органов и тканей. В случае наличия описанной мутации у пациента соединительная ткань отличается повышенной способностью к растяжению, становится менее прочной и выносливой к механическим воздействиям, что и становится причиной клинических проявлений синдрома.
Примерно в 5% случаев непосредственной причиной синдрома Марфана (атипичные формы патологии) является точковая мутация гена, который кодирует строение α2-цепи коллагена первого типа.
Классификация
Согласно МКБ-10, синдром Марфана входит в класс врожденных дефектов развития и хромосомных патологий, тут патологию можно найти под шифром Q87.4.
Детальной клинической классификации недуга на сегодняшний день не существует, но выделяют несколько форм болезни, в зависимости от тех или иных критериев.
В зависимости от выраженности симптомов:
- стертая форма – признаки патологии мало выражены и могут оставаться незамеченными на протяжении всей жизни, как правило, изменения касаются не более 2 систем органов;
- клинически выраженная форма – симптомы патологии хорошо заметны и встречаются более чем в 2 системах органов.
В зависимости от генетического фактора:
- семейная форма диагностируется в случаях, когда болезнь передается по наследству;
- спорадическая форма определяется тогда, когда патология обусловлена новой спонтанной мутацией у индивида и при этом не встречается у его родственников.
Симптомы синдрома Марфана
Признаки синдрома Марфана очень разнообразны. Поэтому их рассматривают с точки зрения поражения отдельных органов и систем:
- опорно-двигательного аппарата;
- органов зрения;
- сердечно-сосудистой системы;
- нервной системы;
- дыхательной системы;
- кожных покровов и мягких тканей;
- прочих органов и систем.
Опорно-двигательный аппарат
Патологическая соединительная ткань обусловливает развитие ряда специфических фенотипических признаков и деформаций скелета у пациентов с данной патологией.
Как правило, внешне пациенты с синдромом Марфана выглядят достаточно специфически. Для них характерно:
- астеническое телосложение;
- высокий рост;
- плохое развитие подкожной жировой клетчатки, из-за чего люди выглядят худощавыми;
- очень длинные верхние и нижние конечности при относительно коротком туловище;
- череп вытянутый (долихоцефалический);
- удлиненные пальцы – паукообразные (арахнодактилия);
- лицо узкое, вытянутое по вертикали;
- готическое верхнее небо;
- недоразвитие скул;
- выступающая нижняя челюсть (прогнатизм);
- неправильный рост (скученность) зубов и патологический прикус;
- гипермобильность суставов, их «разболтанность;
- глубоко посажены в черепе глаза.
По мере роста ребенка могут появляться различные деформации скелета. Чаще всего появляются искривления позвоночного столба. У пациентов диагностируют сколиоз, патологический кифоз и лордоз, осанку по типу «прямой спины» (сглаживание физиологического поясничного лордоза). Также появляются подвывихи и вывихи в шейном отделе позвоночника, примерно у 20% больных диагностируют поясничный спондилолистез.
Среди других скелетных деформаций встречается:
- протрузия вертлужной впадины тазобедренного сустава 2-3 степени, которая становится причиной диспластического коксартроза и инвалидности многих пациентов, если не выполнить операцию эндопротезирования;
- килевидная и вдавленная деформация грудной клетки;
- плоскостопие (продольное и поперечное).
Для пациентов в СМ также характерна остеопения (снижение минеральной плотности костей) и частые патологические переломы костей на ее фоне, а также склонность к привычным вывихам, например, плеча.
Сердечно-сосудистая система
Среди поражений кардиоваскулярной системы при СМ чаще всего встречаются:
- пролапс створок митрального клапана с регургитацией или без
- миксаматоз сердца;
- дилятационная кардиомиопатия с развитием сердечной недостаточности;
- аневризмы аорты и других сосудов (мозговых, почечных, пр.);
- расширение легочной артерии и различных отделов аорты.
Именно кардиоваскулярные патологические изменения при СМ определяют прогноз и продолжительность жизни пациентов. Примерно 90% всех пациентов с данной генетической патологией умирают в возрасте 40-50 лет вследствие таких осложнений, как расслоение и разрыв аневризмы аорты, других сосудов, прогрессирующей недостаточности сердца вследствие дилатации его камер и изменений клапанного аппарата.
При наличии СМ возможно наличие врожденных пороков сердца у детей. Чаще всего встречаются коарктация аорты, стеноз (сужение) легочной артерии, дефект межжелудочковой и межпредсердной перегородки.
Также такие пациенты склонны к различным сердечным аритмиям, среди которых и опасные для жизни (мерцательная аритмия, желудочковая тахикардия и экстрасистолия), к инфекционному эндокардиту.
Орган зрения
Патологические изменения глаз являются весьма характерными для данного недуга. Примерно у 60-80% пациентов диагностируется дислокация хрусталика из-за слабости его связочного аппарата, причем еще в младенческом возрасте. Среди других характерных признаков:
- уплощение роговицы;
- увеличение размеров глазного яблока в длину;
- миопия или гиперметропия;
- нарушение процесса аккомодации из-за недоразвития цилиарной мышцы.
В случае выявления описанных поражений органа зрения у новорожденного ребенка следует задуматься о возможной генетической патологии.
Нервная система
Из-за патологического строения стенок сосудов у пациентов с СМ повышен риск геморрагических инсультов, а также кровоизлияний в мозг при разрыве сосудистых аневризм, субарахноидальных кровотечений.
Среди аномалий развития встречается эктазия твердой мозговой оболочки. Чаще всего приходится сталкиваться с пояснично-крестцовой эктазией мозговой оболочки (выпячивание твердой мозговой оболочки за пределы позвоночного канала через дефект в строении позвонков). Это большой критерий СМ, который встречается в 40% случаев заболевания.
У части пациентов встречаются отклонения в интеллектуальном развитии, но большинство людей с СМ характеризируются высокими показателями IQ.
Органы системы дыхания
В большинстве случаев изменения бронхолегочного аппарата диагностируются случайно. Характерно развитие булл в верхних частях легких, которые иногда могут разрываться с развитием спонтанного пневмоторакса.
Также из-за деформаций грудной клетки пациенты склонны к развитию эмфиземы легких, частых инфекционных заболеваний органов дыхания и дыхательной недостаточности.
Диагностика, 4 степени недуга
Предварительный диагноз ставят на основе опроса, осмотра пациента, проведения диагностических тестов:
- Тест Ласега. Больного укладывают на спину на ровную поверхность. В таком положении пациент не испытывает боли. Врач медленно сгибает ногу в тазобедренном суставе. Колено пациента должно быть согнуто. Далее врач плавно поднимает ногу больного и выпрямляет ее.
Проведение теста Ласега Тест считается отрицательным, если во время его выполнения пациент не чувствует боли. При положительном тесте боль возникает по задней поверхности бедра при поднимании ноги и исчезает при ее сгибании в колене – признак сакроилеита – воспаления крестцово-подвздошного сочленения. - Тест Ферпсона. Больной сидит на стуле и пытается опустить вниз ногу. Тест отрицательный, если в это время пациент не испытывает боли. Положительным считается тест, во время которого возникает боль в области крестцово-подвздошного сустава.
Движения выпрямленной ногой вверх-вниз вызывают характерные боли в определенной точке ниже поясницы и сокращение мышц – это свидетельствует о том, что у человека воспаление крестцово-подвздошного сочленения.
Основной метод диагностики сакроилеита – рентгенография, выделяют 4 степени изменений сочленения с характерными рентгенологическими признаками:
| Степень патологии | Рентгенологические признаки |
| 1 степень | На снимках определяется изменение размеров суставной щели |
| 2 степень | Очертания сустава – нечеткие, размытые Уплотнение костной ткани, эрозии (разрушение поверхности сустава) |
| 3 степень | Суставная щель заметно сужается, появляются признаки анкилоза (сращение сочленения, приводящее к его неподвижности) При гнойном сакроилеите – расширяется, кость теряет плотность, развивается остеопороз |
| 4 степень | Полное сращение суставной щели, деструкция (разрушение) костной ткани Неровные, «изъеденные» очертания сустава |
При недостаточной информативности рентгена больному назначают КТ или МРТ.
Процедура МРТ крестцово-подвздошных сочленений
Лабораторная диагностика:
- серологический, иммуноферментный или ПЦР анализ (определение специфического возбудителя);
- общие и биохимические анализы (признаки воспаления – повышение СОЭ (скорости оседания эритроцитов), лейкоцитов, увеличение С-реактивного белка).
Диагностика воспаления крестцово-подвздошных сочленений
Существует несколько методов диагностики заболевания. В первую очередь, это рентгенография. С ее помощью специалист анализирует имеющиеся изменения в крестцово-подвздошном суставе.
Если имеются жалобы на боль с двух сторон, и есть подозрение на двухсторонний сакроилеит, больному назначается лабораторное исследование крови. Оно помогает установить, не имеется ли в организме возбудитель инфекционных заболеваний. При выявлении таковых к диагностическим и лечебным мероприятиям вертебролога присоединяются меры воздействия врача-инфекциониста, пульмонолога и дерматовенеролога.
Методы лечения
Насколько успешным является лечение сакроилеита? В начале (на 1 стадии) от сакроилеита можно избавиться, устранив причину болезни (инфекции).
Позже цель лечения – снять выраженные симптомы, предотвратить или приостановить разрушение сустава.
Терапию осуществляют консервативными методами. Хирургическое вмешательство показано при гнойных сакроилеитах – вскрытие очага, удаление тканей, дренаж, назначение лекарственных препаратов.
Лекарственная терапия
Лекарственная терапия состоит из комплекса препаратов, которые применяют, чтобы устранить причину и выраженные симптомы заболевания (боль, воспаление, скованность).
Врач назначает:
- Обезболивающие, негормональные противовоспалительные средства – Напроксен, Ибупрофен, Пироксикам.
- Гормональные противовоспалительные препараты – Преднизолон, Метилпреднизолон, Гидрокортизон.
- Иммуносупрессоры, способные подавлять активность аутоиммунных воспалительных реакций – Азатиоприн, Инфликсимаб.
- Антибиотики широкого спектра, сдерживающие развитие и размножение патогенных микроорганизмов – Кларитромицин, Канамицин.
- Противотуберкулезные лекарства – Изониазид.
Лекарственные препараты для лечения сакроилеита
При нестерпимых болях и явных нарушениях подвижности в мышцы или капсулу подвздошного сустава делают уколы Лидокаина или Дипроспана.
До полного восстановления во время лечения и в период реабилитации рекомендуется ношение поддерживающих бандажей или корсетов. Они помогают разгрузить спину.
Физиотерапия
Физиотерапевтические методы восстановления сочетают с медикаментозным лечением. Такой комплекс эффективно отодвигает функциональные изменения в суставе, помогает сохранить его подвижность.
В остром периоде применяют только электрофорез или ультрафонофорез с лекарственными препаратами.
Другие физиопроцедуры – магнитотерапию, грязелечение, массаж, парафинотерапию – назначают после того, как стихли острые проявления болезни, в период реабилитации.
Подвижность восстанавливается упражнениями лечебной физкультуры.
Примеры упражнений лечебной физкультуры при сакроилеите
Лечение артроза акромиально-ключичного сочленения: медикаменты и физиотерапия
Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день…
Читать далее »
В организме человека — множество скрытых суставов, функции которых незаметны. Так, лопатка соединяется с ключицей подвижным сочленением. Основная роль этого сустава – помогать подъему рук вверх и увеличивать амплитуду движений в плече. Иногда происходит возрастная или травматическая дегенерация суставных поверхностей акромиально-ключичного сочленения, что приводит к неприятному заболеванию – артрозу. В результате болезни резко нарушается функция верхней конечности, что серьезно ухудшает качество жизни больного человека.
Причины, анатомия и биомеханика проблемы
Движения, связанные с подъемом вверх верхних конечностей, осуществляются плечевым суставом, лопаткой и ключицей. Эти костные образования формируют различные по уровню активности суставы. Чуть выше плечевой кости расположен акромион – полукруглый отросток лопатки. Своим дистальным концом он соединен с проксимальным отделом ключицы. Это место принято называть акромиально-ключичным сочленением. Кроме костных структур, в области соединения присутствуют связки и хрящевая ткань. Последняя образует вокруг сустава капсулу, но внутри синовиальная жидкость практически отсутствует, так как объем движений сочленения ограничен.
Для полноценного функционирования сустава достаточно содержания внутри полости довольно плотной хрящевой ткани. Однако по разным причинам костные структуры разрастаются, появляются наросты (остеофиты), что ведет к появлению клинических симптомов заболевания. Точный фактор, который ведет к артрозу акромиально-ключичного сочленения, не выявлен, однако есть ситуации, провоцирующие появление болезни. К ним относятся:
- подъем тяжестей;
- длительная работа с поднятыми вверх руками;
- наследственные особенности костно-хрящевого соединения (слабость связочного аппарата, недоразвитие хондроцитов);
- травмы акромиально-ключичной области;
- системные заболевания соединительной ткани (волчанка, ревматоидный артрит);
- перенесенные операции в этой же зоне;
- привычка спать, подложив согнутую руку под голову.
Наибольшее значение при развитии артроза акромиально-ключичного сочленения имеет профессиональная высокая нагрузка на плечевую область. Поэтому страдают от заболевания преимущественно люди старше 35 лет, которые в течение длительного периода были заняты в следующих профессиях:
- тяжелоатлеты;
- культуристы;
- сварщики;
- легкоатлеты, занимающиеся с брусьями или перекладиной;
- шахтеры;
- другие специальности, при которых руки подвергаются максимальной нагрузке в поднятом состоянии (электрики, тренеры, боксеры и т. п.).
Главная непосредственная причина появления клинических симптомов – замещение хрящевой подвижной ткани костными статическими структурами. Появляются остеофиты, которые ограничивают и без того скудную активность сочленения. Акромиально-ключичный артроз формируется в течение длительного периода, поэтому при начале болезненных ощущений патология уже далеко запущена.
Главные симптомы и клинические проявления
Развивается болезнь медленно. Первые симптомы появляются исподволь, обычно на высоте серьезных физических нагрузок. Долгое время пациент не обращает на них никакого внимания, однако неприятные признаки неблагополучия в суставе прогрессируют. К главным симптомам, характеризующим артроз акромиально-ключичного сустава, относятся:
- боли в области плеча;
- иррадиация болезненных ощущений в руку, шею и лопатку;
- резко ограничивается возможность поднимать руки вверх;
- нарушается сон, так как в лежачем положении боли усиливаются;
- появляются раздражительность, депрессия;
- страдает весь верхний плечевой пояс: формируется скованность движений, ограничение функции конечности. Резко ухудшается качество жизни.
Главный симптом акромиально-ключичного артроза – боль. Она изначально появляется только на высоте физической нагрузки или при подъеме рук вверх. Затем становится постоянной, усиливаясь при малейших движениях. Человек не может справиться с простейшими бытовыми ситуациями:
- скрестить руки;
- поднять их максимально вверх;
- спать на пораженной стороне;
- поднять сумку даже с небольшим весом;
- посадить малыша на плечи;
- выполнить поворот больной половины туловища в сторону.
Наибольшие неприятности доставляет проблема с засыпанием. Болезненные ощущения резко усиливаются, что требует постоянного приема анальгетиков. Фатальных осложнений у артроза акромиально-ключичного сочленения не бывает. Однако резкие постоянные боли и ограничения повседневных движений доставляют серьезные неприятности и ухудшают качество жизни. Наивысшая степень проблемы, которую может доставить болезнь – полная невозможность подъема пораженной руки.
Если сравнить особенности течения болезни вследствие различных причин, то появляется закономерность. Наиболее благоприятно и медленно прогрессируют симптомы при дегенеративно-дистрофических процессах в суставе из-за инволюционных изменений. У спортсменов, особенно с повышенной массой тела, боли выражены значительно меньше, чем ограничения функции конечности. Наиболее неблагоприятно протекает патология, связанная с травматическими повреждениями и предшествующими операциями. Столь же тяжело, но эффективно поддающееся лечению, симптомы протекают при системных заболеваниях соединительной ткани.
Трудности диагностики
При типичной симптоматике заподозрить проблему не слишком сложно, тяжелее действовать с позиций доказательной медицины, то есть выявить анатомический субстрат болезни. Непосредственно костные фрагменты акромиона и ключицы поражаются в самых запущенных стадиях, когда лечение направлено на купирование симптомов. Изначально изменения касаются хрящевой ткани и появления мелких остеофитов. Поэтому полный комплекс диагностических мероприятий должен включать:
- исследование крови для исключения системного процесса;
- рентгенографию плеча – опытный врач сможет заметить уменьшение расстояния между дистальным концом лопатки и ключицей;
- компьютерную томографию – видны все тонкости изменений в костной ткани;
- МРТ – дает возможность оценить патологию сухожилий, хрящей и костей;
- денситометрию – для выявления возрастного остеопороза.
Все вопросы снимает только магнитно-резонансное обследование. Четко видно разрушение суставной капсулы, уменьшение количества хрящевой ткани в полости сочленения, краевые костные разрастания.
Для дифференциальной диагностики показано привлечение врачей следующих специальностей:
- терапевт – первичное звено, организация диагностического процесса;
- ревматолог – исключение системного характера поражения;
- невролог – оценка состояния верхней конечности и назначение консервативного лечения;
- травматолог – определение показаний к оперативной коррекции и выполнение хирургических манипуляций;
- врач (инструктор) ЛФК – разработка индивидуальных упражнений для активизации восстановительных процессов в суставе.
Только совместная работа специалистов позволит наладить эффективную деятельность для полноценной диагностики и лечения артроза акромиально-ключичного сустава. В ряде случаев имеет место недооценка значимости повреждений в этом сочленении, что ведет к запоздалой диагностике и затяжному периоду мучительных для больного симптомов заболевания.
Тот самый запрещенный к показу выпуск, за который Эрнст уволил Малахова!
Суставы и хрящи вылечатся за 14 дней с помощью обычного…
Лечение и реабилитация
Консервативными методами терапии полностью вылечить заболевание невозможно. Однако такой способ помощи больному эффективен с точки зрения контроля симптомов болезни. Удается снять проявления акромиально-ключичного артроза, стабилизировать прогрессирование костно-хрящевых изменений. Основные принципы лечения можно представить так:
- эффективное обезболивание – применяются НПВС и простые анальгетики, внутрисуставные блокады;
- улучшение кровотока в зоне сустава – используются периферические вазодилататоры;
- противовоспалительное лечение – применяются гормоны парентерально коротким курсом и внутрисуставным введением;
- терапия хондропротекторами – восстановление хрящевой ткани;
- препараты для наружного применения – усиливают эффективность системных средств;
- ЛФК, массаж, иглорефлексотерапия.
При неэффективности всего комплекса консервативных методик, нарастании клинической симптоматики выполняется хирургическая коррекция артроза.
Ниже в таблице представлены основные препараты, курс лечения и основные дозировки при различных видах доставки лекарства к пораженной зоне.
| Препарат – вид терапии | Наружно | Системно | Внутрь сустава |
| НПВС | В виде мази и геля 2 раза в сутки. Обычно применяются Кетопрофен, Ортофен и Нимесулид | Внутримышечно не более 5 дней – Кеторолак, Диклофенак (до 150 мг в сутки), затем пероральный прием таблеток в половинной дозе. При проблемах с ЖКТ – Нимесулид 200 мг в сутки либо ректальный способ введения препарата. Общий курс терапии — до 1 месяца | Не вводятся |
| Местные анестетики | В комбинации с НПВС (обычно используется лидокаин) | Не применяется | С целью обезболивания однократно в дозе 1-2 мл 10% раствора. Является диагностическим критерием – боли при введении в полость сустава анестетика полностью прекращаются |
| Гормоны | Не применяются | Внутривенно коротким курсом, обычно преднизолон в дозе 90-120 мг. Длительность — не более 5 дней | Для снятия воспалительной реакции — гидрокортизон или бетаметазон. Обычно достаточно однократной инъекции, которую можно повторить спустя 1 месяц |
| Хондропротекторы | Параллельно с НПВС или изолированно. Применяется хондроитин или глюкозамин | Длительно внутрь. Эффект терапии для артроза акромиально-ключичного сочленения не доказан. Средняя доза — 1000 мг хондроитина сульфата в сутки, курс — до 12 месяцев и более | Только в экспериментальной медицине, в обычной практике не используются |
| Простые анальгетики | Не применимы | Для быстрого купирования боли, парентерально или внутрь. Препараты выбора при наличии язвенных дефектов слизистой желудка. Применяется Метамизол или Парацетамол. Средняя доза — до 1500 мг в сутки для Анальгина и 3000 мг — для Парацетамола | Не применяются |
В клинической практике обычно сочетаются несколько препаратов из разных групп с разными способами введения. Внутрисуставные средства активно применяются вместе с лекарствами внутрь. Хондропротекторы часто назначаются при артрозе акромиально-ключичного сочленения. Однако исследований, доказывающих эффективность препаратов группы хондроитина и глюкозамина, при заболеваниях этого сустава не проводилось.
Хирургическая коррекция показана при наличии остеофитов в большом количестве и деструкции костной ткани дистального конца акромиона и проксимального участка ключицы. Обычно выполняется шлифовка костных структур для увеличения расстояния между ними. Формируется ложный сустав, заполненный соединительной тканью. Его функции достаточно для движений плеча без болезненных ощущений. Операция выполняется как открытым способом, так и посредством эндоскопической техники.
Прогноз
Так как патология связана с выполнением трудовых обязанностей, то заниматься профилактикой артроза означает смену повседневной работы. Если профессиональная переориентировка невозможна, основной задачей становится раннее выявление патологии. Каждый эпизод появления болей при поднятии рук вверх, особенно при физической нагрузке (взятие ребенка на руки, ношение сумки, подъем гимнастических снарядов), не должен оставаться незамеченным. Если боли стали регулярными, но еще терпимыми, при впервые появившихся неприятных ощущениях необходимо выполнять МРТ. Это исследование позволит детально изучить состояние костных и хрящевых структур для оценки ситуации.
Своевременное лечение приостановит и существенно замедлит деструкцию тканей, что делает переносимость болезни легкой и мало влияет на качество жизни. К тяжелым осложнениям патология акромиально-ключичного сочленения не приводит. Прогноз всегда будет благоприятным.
ВАЖНО ЗНАТЬ! Единственное средство для лечения суставов, рекомендованное врачами! Читать далее…
На МРТ снимках отчетливо видны дефекты в анатомии суставов, повреждения сухожилий и связок, дистрофические процессы мягких тканей, очаги воспаления, скопления жидкостей и внутренние кровотечения, костные разрастания, а также отеки и опухоли. Одним словом, эта диагностика больше подходит для изучения мягких тканей, в том числе сосудов и лимфотоков.
Показания:
- Диагностика травм (включая спортивные), переломов.
- Выявление опухолевых процессов и метастаз.
- Воспалительные повреждения суставов.
- Вывихи.
- Врожденные отклонения и патологии развития.
- Воспаления синовиальной сумки.
- Межпозвонковые грыжи, остеохондроз.
- Изучение окружающих сустав связок и мышц.
Возможно проведение МРТ не только по показаниям врача, но и по инициативе пациента. Это возможно при жалобах на боль в области суставов, ограничение подвижности, припухлость и покраснение в области сочленения. Проводят это исследование и для контроля за ходом лечения, при подготовке к хирургическому вмешательству.
Преимущества:
- Возможность оценить не только костные, но и мягкие ткани.
- Отсутствие опасного для здоровья облучения.
- Подходит для частого исследования организма.
- Безопасно для детей, используется для обследования грудничков и при необходимости проводится даже беременным женщинам.
- Высокая точность исследования.
- Возможность увидеть метастазы еще на стадии их зарождения, когда они еще не привели к структурным изменениям.
Недостатки
Главный недостаток МРТ — невозможность обследовать пациентов, у которых установлены металлические или ферромагнитные протезы в области исследования или имеется кардиостимулятор. Препятствием для сканирования служат и кровоостанавливающие сосуды головного мозга, а также аппарат Илизарова. Пациент обязан сообщить своему врачу о наличии подобных имплантатов в его организме, иначе томография может иметь негативные последствия. Кроме того, металлические элементы в организме затмевают на снимке окружающие ткани, поэтому обследование становится бессмысленным — никакой информации о состоянии суставов в таком случае МРТ не даст. По этой же причине затруднено обследование, если у пациента есть татуировка с металлосодержащими препаратами.
К недостаткам МРТ относят и тот факт, что обследование длится долго (до 40 минут) и требует абсолютной неподвижности от пациента, иначе снимки получатся размытыми и неинформативными.
Также стоить отметить стоимость. Цена МРТ достаточно высока, и чем точнее аппарат, тем дороже обойдется исследование.
Риски
Если у пациента нет металлических и прочих имплантатов в организме, то никакой опасности это обследование не представляет. Однако не следует забывать, что обследование обязательно проводится с контрастом, которое самое по себе безопасно для человека. Но если у пациента есть проблемы с работой почек, то потребуется дополнительная консультация с терапевтом, который определит, можно ли проводить процедуру.
КТ или МРТ суставов: что лучше
Каждая из этих методик имеет свои преимущества и особенности. Выбор зависит от целей, которые ставятся перед исследованием, а также от симптоматики. Если предполагается, что заболевание связано с состоянием мягких тканей, сосудов, сухожилий, то назначают МРТ. Если все признаки указывают на патологии кости, их повреждения и разрастания, то чаще направляют на КТ. Обследование суставов в этом смысле стоит особняком, потому что это сложные структуры, состоящие как из мягких, так и костных структур. Невозможно выбрать какой-то один вид исследования, так как это сильно ограничит возможности специалистов и снизит точность диагностики.
Играет роль и возраст пациента. Так детей и пожилых людей предпочитают исследовать на МРТ, поскольку это более безопасный метод диагностики. В некоторых случаях после МРТ пациента сразу же направляют на КТ, и наоборот. Такое возможно, если один диагностический метод не дал ответов на все вопросы и результаты нуждаются в уточнении. Имея на руках снимки от двух сканирований, врач получает полное представление о строении суставов и их состоянии, что позволит ему подобрать наиболее эффективное лечение.
Мнение специалиста о двух методах обследования — КТ и МРТ, а также о заболеваниях, при которых их назначают, на данном видео.
Одновременное проведение КТ и МРТ невозможно, поскольку обследование проводится на разных аппаратах, различающихся принципом работы и используемыми контрастными веществами. Но проведение одного исследования после другого возможно, если это необходимо для диагностики.
Прогноз на выздоровление
Чаще всего сакроилеит – не самостоятельная патология, а симптом, появляющийся на фоне других заболеваний (инфекций, нарушений обмена, травм, нарушений работы иммунитета).
При своевременном устранении причин и правильной терапии прогноз обычно благоприятный. Сроки лечения варьируются.
| Заболевание | Прогноз |
| Сакроилеит, возникший из-за болезней Бехтерева | Неизлечим На 1 стадии удается приостановить патологию и предотвратить полное сращение сустава На 3 стадии – полная неподвижность крестцово-подвздошного сочленения, инвалидность |
| Гнойный, неспецифический сакроилеит без осложнений – расплавления тканей, гнойных затеков, абсцессов, свищей | После вскрытия очага лечится курсом антибиотиков – от 2 до 4 недель (в 70% случаев) |
| Туберкулезный сакроилеит | Продолжительность лечения зависит от степени поражения костной ткани – обычно не менее 6 месяцев Прогноз неблагоприятный – 50% пациентов становятся инвалидами, у остальных наблюдаются деформация сустава, нарушения осанки, походки Летальный исход при современном подходе к лечению костного туберкулеза сильно сократился (3–5%) |
| Сакроилеит на фоне неизлечимых патологий (онкозаболевания) | Достаточно быстро приводит к частичной или полной неподвижности, инвалидности |
Выраженные симптомы сифилитического сакроилеита лечатся курсом антибиотиков в течение 7–10 дней (при первичном сифилисе – успешно в 90%).
Причины
В медицине имеется перечень факторов, провоцирующих процесс воспаления крестцово-подвздошного сочленения и развития заболевания. Причины возникновения сакроилеита:
- аутоимунные болезни,
- малоподвижный образ жизни (сидячая работа),
- перегрузка сустава (например, при беременности, поднятии тяжелых предметов),
- врожденные отклонения развития,
- травмы опорно-двигательного аппарата,
- инфекции,
- наличие опухолей,
- нарушения обменных процессов.