Пневмония – острое инфекционное воспаление с наличием очагов инфильтрации в легочной ткани и внутриальвеолярной эксcудации. Является самым распространенным среди воспалительных заболеваний легких. Частота заболеваемости растет с возрастом. У людей пожилых и старческого возраста внебольничная пневмония встречается в 22-51%, проявляется закономерность — чем старше пациент, тем риск пневмонии и ее осложнений выше. Среди больных на 10% преобладают мужчины.
Причины заболевания
Очаг воспаления может образоваться в любой зоне легкого. В отличие от левосторонней формы, справа нижнедолевые пневмонии встречаются чаще потому, что бронх расположен под небольшим углом, поэтому движение воздуха несколько хуже. Поэтому застойные процессы и плохое отхождение слизи чаще провоцируют возникновение болезни с правой стороны.
Отек легочной ткани и заполнение ее экссудатом в небольшой зоне или сегменте называют долевой пневмонией. В случае, когда поражено несколько таких сегментов, воспаление легких будет иметь название «долевая пневмония».
Обратите внимание. Диагностирование хронических форм в данном случае не совсем верно, поскольку левосторонняя нижнедолевая пневмония всегда протекает остро и диагноз «хронический» является ошибочным.
История болезни человека при таком заболевании должна иметь информацию об анамнезе, как начиналась болезнь, причины заражения.
Среди последних могут быть:
- аспирация из желудка или глотки;
- инфекционное заражение дыхательных путей;
- аэрозольный путь заражения, когда инфекция попадает при использовании кондиционеров, ингаляторов при этом часто причиной болезни является возбудитель легионелла;
- когда патогенная микрофлора проникает в легкие с током крови, например, при тромбозе сосудов в тазу может развиться сепсис.
Чем обусловлено воспаление легочной паренхимы у детей
Воспаление легочной паренхимы у детей справа обусловлено в большинстве случаев вирусами. Вследствие этого медики наблюдают пик эпидемий заболевания в осенне-зимний период.
При сильном иммунитете на фоне гриппа у детей редко выявляются воспаления легочной паренхимы справа.
Когда защитных способностей организма недостаточно, в поврежденный бронхиальный эпителий проникают бактерии, обуславливающие патологический процесс.
Особенности вирусной пневмонии у ребенка:
- Острый процесс;
- Лихорадка;
- Сухой кашель на начальных этапах болезни;
- Обширное поражение легочных тканей.
Вышеописанная специфика патологических изменений правого легкого у детей привела к тому, что Всемирная организация здравоохранения (ВОЗ) создала уникальное медицинское направление – детская пульмонология. Она занимается выделением специфических возбудителей и разработкой принципов лечения детских пневмоний.
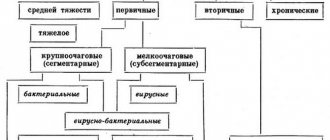
В России Классификации МКБ 10 используется чисто эмпирически. Отечественные врачи опираются на устоявшуюся клиническую классификацию заболевания. Она предполагает выделение рентгеноморфологических форм болезни: очаговые, сегментарные, долевые, тотальные.
У ребенка раннего возраста воспаление легкого быстро перетекает из одной формы в другую. Без грамотной терапии за несколько дней из очагового воспаления возникает долевое поражение. Данные факты приведены, чтобы читатели понимали, что нельзя запускать болезнь, так как ее последствия опасны не только для здоровья, но и угрожают жизни ребенка.
Этиология и патогенез
Левосторонняя нижнедолевая пневмония
Воспаление легких развивается при снижении защитных механизмов, чаще всего у очень маленьких и довольно пожилых людей в результате переохлаждения или заражения. Нередко болезнь является усугублением длительной простуды или запущенного бронхита, которые не лечились.
Наличие хронических заболеваний может выступать фактором риска и обуславливать склонность к болезни. Чаще всего пневмония регистрируется у лиц с диабетом, сердечной и почечной недостаточностью, с патологиями кровообращения.
Вторичная пневмония может быть на фоне кори, скарлатины, менингита и других заболеваний. Более склонны к заболеванию люди из низшего социального слоя, алкоголики, курильщики.
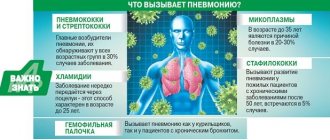
Долевая левостороння пневмония – заболевание инфекционное, в таблице представлены основные группы патогенной микрофлоры, которые его вызывают.
Таблица. Инфекционные агенты – возбудители пневмонии:
| Инфекционная группа | Наиболее распространенные возбудители | Фото представителя группы |
| Бактерии | Среди грамположительных – пневмо-, стафило-, стрептококки. Грамотрицательные – кишечная, гемофильная и палочка Фрилдендера, псевдомонады, энтеробактерии и другие. |
|
| Вирусы | Грипп и парагрипп, герпес и другие респираторные вирусы. |
|
| Микозы | При очень слабом иммунитете или иммунодефиците в легких могут развиваться патогенные грибы. |
|
| Атипичные возбудители | Микоплазмы, легионеллы и хламидии. |
|
Когда микроб попадает в легкие, в зоне воспалительного процесса происходит изменение клеточного иммунитета. В начале очаг находится в одном месте, но по мере прогрессирования поражает большие площади левого легкого.
При этом меняются процессы микроциркуляции в альвеолах по причине агрегации тромбоцитов и патофизиологических изменений клеточных рецепторов, реагирующих на развитие воспалительного процесса. В бронхолегочных тканях нарушается клеточное питание и газообмен.
Это происходит из-за окисления цитоплазматических элементов плазмалеммы (в основном липидов клеточной мембраны), что является причиной ненормального функционирования.
Классификация
Есть несколько вариантов ранжирования пневмоний на различные виды.
Чаще всего приходится говорить про:
- Негоспитальную форму, т. е. когда человек заболел левосторонней нижнедолевой пневмонией, не находясь в больничном учреждении. В зависимости от серьезности болезни, тяжести состояния, возрастных особенностей, наличия сопутствующих осложнений или хронических заболеваний различают четыре негоспитальной формы. Люди, попадающие под первые две категории, могут проходить лечение амбулаторно, с третьей требуется обязательная госпитализация, а при четвертой больного ждет реанимация или отделение интенсивной терапии.
- Госпитальная пневмония диагностируется в случае, когда больной заразился в больнице, но при условии, что воспаление образовалось после двухсуточного (или более длительного срока) пребывания в стационаре. Исходя из этого, госпитальная форма имеет два вида: ранняя до пяти суток и поздняя, если больной пребывал в условиях стационара более длительный период.
Как проявляется и лечится правосторонняя верхнедолевая пневмония?
Как видно из названия болезни, правосторонняя верхнедолевая пневмония развивается в верхней части правого легкого. Протекает это заболевание тяжело. Пострадавшего одолевает одышка, лихорадка с возможным переходом в состояние бреда.
Пневмония поражает правое легкое намного чаще, чем левое. Это связано с анатомическим строением организма: правый бронх более короткий и широкий, поэтому инфекции легче распространяться по нему.
Воспаление легких еще одно название пневмонии. Заболевание было очень опасным до момента открытия пенициллина. В данное время болезнь хорошо лечится, особенно в том случае, если диагностировано в начале своего развития. Но около 5 процентов от числа заболевших умирают и по сей день. Поэтому к пневмонии надо относиться серьезно.
Как проявляется верхнедолевая пневмония
Заболевания инфекционно-воспалительного характера трудно отличить друг от друга, поэтому заболевший не всегда понимает, просто ли он простудился или уже начинает развиваться более серьезная болезнь.
При правосторонней пневмонии воспалительный процесс развивается в правом легком. Соответственно, левосторонняя затрагивает левое.
Виноваты в развитии болезни бактерии пневмококки и клебсиеллы. Человеческий организм, в который они попадают, например, воздушно-капельным путем, не сразу реагирует на их присутствие. Возбудители на какое-то время задерживаются на слизистых оболочках, например, носа или гортани. Заболевание еще не начинает одолевать человека, но его иммунная система понимает, что появились инородные организмы, и пора готовиться к борьбе с ними.
Если по какой-то причине иммунитет слабеет, бактерии со слизистых перемещаются в легкие. Здесь происходит их активное размножение. Причиной снижения иммунитета может быть переохлаждение, простуда, повторный контакт с заболевшим человеком.
Верхнедолевая пневмония отличается от других тяжелым течением болезни. Самочувствие больного ухудшается очень резко. Он ощущает длительную лихорадку. Возможно наступление бреда. Происходит отравление всего организма, здоровье других систем нарушается.
Этому заболеванию наиболее подвержены люди пожилого возраста и те, у кого есть проблемы с иммунной системой.
Симптомы заболевания напоминают лихорадку:
- больного постоянно знобит;
- он испытывает мышечную ломоту;
- его изводят сильные головные боли.
Верхнедолевая пневмония проявляется внезапно. Если вечером больной и испытывал некоторое недомогание, то настолько незначительное, что никак не связывал это с возможным недугом. А уже утром наступают трудности с дыханием: оно становится поверхностным. Человек даже боится глубоко вздохнуть, так как испытывает при этом боль. Начинается болезненный кашель, сухой и изматывающий.
Появившаяся температура не сбивается, а если и удается это сделать, то только на короткое время. Постепенно присоединяются следующие симптомы:
- пищеварительные проблемы, тошнота;
- белки глаз желтеют из-за разрушения в крови эритроцитов;
- на губах появляются высыпания;
- в состоянии покоя одышка не прекращается.
Иногда наступает состояние, подобное тому, что бывает при менингите. Порой больного преследуют галлюцинации.
Диагностирование и лечение правосторонней пневмонии
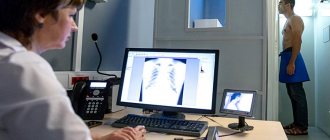
Определяют наличие пневмонии с помощью рентгенографии.
На приеме врач осматривает больного и опрашивает его. Специалист обязательно прослушивает хрипы в легких, потому что этот метод по сей день остается лучшим в выявлении патологии. Даже при наличии современной техники опытный доктор сумеет правильно услышать и понять, что за характер шумов в дыхательных органах.
Рентгенограмма показывает, какая доля легкого поражена воспалением. Это очень объективный метод. Хорош он и тем, что при отсутствии опытного врача всегда поможет правильно поставить диагноз.
Другие методы диагностики – лабораторный анализ крови, бактериальный посев мокроты. По крови определяют изменения в лейкоцитах, СОЭ и прочее. А мокрота показывает вид возбудителя. Но этот анализ бывает готов только спустя несколько дней после забора биоматериала. Врачи не ждут результата, а назначают лечение сразу, используя стандартную схему. А после получения данных из лаборатории назначаются дополнительные препараты.
Правосторонняя пневмония верхней доли чревата опасными осложнениями, если ее не лечить. Бывает, что патология приводит к инвалидности больного и даже к смертельному исходу.
Лечение заболевания проводится с помощью антибактериальной терапии. Применяются пенициллины, ампициллины и многое другое в зависимости от вида возбудителя. Больной принимает их строго по назначению врача. Весь лечебный процесс контролируется рентгенограммами и лабораторными анализами.
Случается, что больной поступает в стационар в тяжелом состоянии. В таком случае лечение начинается с нормализации состояния пациента. Это может быть вентиляция легких с помощью искусственных средств, корректировка баланса воды и солей, восстановление АД и прочие меры.
Врач может назначить жаропонижающие препараты, противоаллергические, противовоспалительные, обезболивающие.
В обязательном порядке больной принимает средства, помогающие усилить или откорректировать иммунитет.
Ко всем медикаментозным препаратам могут добавить лечебный массаж, физиотерапевтические процедуры, лечебную физкультуру.
Воспаление легких – заболевание серьезное, поэтому все лечебные процедуры назначает только врач. Нередко пациенту необходим соответствующий уход, специальные процедуры. Поэтому верхнедолевая пневмония чаще всего лечится в условиях стационара.
Симптоматика
Кашель с мокротой при высокой температуре признак воспаления легких
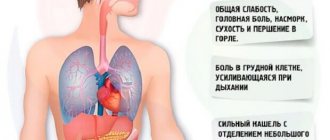
Левостороннее нижнедолевое воспаление легких у лиц разного возраста имеет различную симптоматику. Признаки схожи в том, что вне зависимости от возраста человека лихорадит, как правило, температура тела высокая, продуктивный кашель с трудноотделяемой мокротой, которая может быть с кровяными выделениями, сильный кашель может сопровождаться болью, особенно при очень глубоком вдохе.
Признаки у детей
У детей симптомы, указывающие на пневмонию следующие:
- ринит;
- продуктивный кашель;
- фебрильная температура;
- увеличенная частота дыхания;
- потеря аппетита;
- головная боль.
Обратите внимание. У детей в возрасте до одного года возможно воспаление легких без явной симптоматики. Это представляет особую опасность, поскольку при прогрессировании болезни последствия чреваты серьезными осложнениями.
Симптомы у взрослых
При заболевании левосторонней нижнедолевой пневмонией у взрослых возникают следующие симптомы:
- фебрильная температура более трех дней;
- озноб;
- глубокий кашель сильной интенсивности с мокротой;
- отдышка в покое и при физической работе;
- слабость;
- учащенное сердцебиение;
- головная боль.
Нередко к указанной симптоматике добавляются другие признаки, что часто бывает при наличии иной патологии. Указанные симптомы могут указывать на широкий перечень заболеваний, поэтому для уточнения диагноза обязательно следует обратиться к врачу (терапевт, пульмонолог).
Специалист проведет осмотр, назначит специальные анализы и соответствующее лечение. Дифференциальный диагноз должен исключить бронхит, бронхиальную астму, туберкулез.
Обратите внимание. Бронхолегочный синдром при левостороннем нижнедолевом воспалении легких имеет следующие характеристики: боль при вдохе с внизу грудной клетки слева усиливается при кашле или сильном вдохе, кашель может быть сухой, что характерно для начала болезни, или с вязкой густой мокротой, иногда с кровью, присутствует отдышка, в дыхательный акт вовлекается межреберная и грудная мускулатура.
Диагностика
Пневмония на КТ снимке
В большинстве случаев опытный пульмонолог на этапе беседы и физикального осмотра ставит правильный диагноз, однако больной должен быть направлен на рентгенологическое обследование для подтверждения и оценки тех процессов, которые видны исключительно на негативе.
Инструкция по диагностике:
- Физикальное обследование. При левосторонней нижнедолевой пневмонии у пациента выявляется бледность кожных покровов, при дыхании раздутие крыльев носа, заметно участие межреберных мышц в акте дыхания. При аускультации (выслушивание легких) слышны звучные мелкопузырчатые хрипы и тупой перкуторный звук, жесткое бронхиальное дыхание, которые будут локализированы в нижней части левого легкого, характер звука зависит от стадии болезни.
- Анализ крови помогает выяснить природу возбудителя. При воспалении легких может быть увеличенное количество лейкоцитов в периферической крови (лейкоцитоз> 10-12•10⁹/л со сдвигом лейкоцитарной формулы влево), что свидетельствует о бактериальной инфекции, если превышена норма лимфоцитов, говорят о поражении вирусом. Увеличение СОЭ – свидетельство воспалительного процесса.
- Исследование мокроты позволяет выяснить вид возбудителя и исключить туберкулез.
- Рентген. Как правило, назначается фронтальное исследование грудной клетки, но нередко рентгенологическое обследование проводят в двух плоскостях – прямой и боковой. Это помогает выяснить размер инфекционного очага воспаления и его локацию. Воспаление отображается на снимке в виде неровных и нечетких затемнений очерченного пятнистого характера. Рентген делают два раза — в начале и после лечения (для контроля).
- Компьютерная томография (КТ) – самый точный метод, где также используются рентгеновские лучи, но уровень облучения в несколько раз выше. КТ позволяет точно определить тип инфильтрации легочной ткани и точно установить стадию болезни. Цена данного исследования существенна. Компьютерная томография назначается врачом по показаниям.
- Спирометрия. Спирограф – аппарат, который анализирует объём и скорость вдоха и выдоха. На основании полученных данных можно определить наличие и интенсивность обструкции, частоту дыхания.
- Бронхоскопия проводится под наркозом с целью определение диагноза в затруднительных ситуациях. Метод позволяет произвести биопсию ткани, отличить рак или туберкулез от пневмонии.
- При атипичной пневмонии назначается ИФА – иммуноферментный анализ крови, для выявления вида инфекции – ПЦР.
Рентген – самый верный способ диагностики
Внебольничная пневмония: диагностика, лечение. Профилактика внебольничной пневмонии
Внебольничную пневмонию относят к наиболее распространенным инфекционным заболеваниям дыхательных путей. Чаще всего этот недуг является причиной смертности от различных инфекций. Это происходит в результате снижения иммунитета людей и быстрого привыкания возбудителей заболевания к антибиотикам.
Что такое внебольничная пневмония?
Это инфекционное заболевание дыхательных путей нижних отделов. Внебольничная пневмония у детей и взрослого населения развивается в большинстве случаев как осложнение перенесенной вирусной инфекции. Название пневмонии характеризует условия ее возникновения. Заболевает человек дома, без каких-либо контактов с медицинским учреждением.
Пневмония у взрослого человека
Взрослые чаще всего болеют пневмонией в результате попадания в организм бактерий, которые и являются возбудителями болезни. Внебольничная пневмония у взрослых не зависит от географических зон и социально-экономических отношений.
На протяжении всей жизни на дыхательные пути и легкие человека постоянно воздействуют болезнетворные организмы: вирусы и паразиты. На пути к легким бактерии встречают защитные барьеры, которые представлены верхними дыхательными путями и ротоглоткой. Если эти барьеры преодолеваются болезнетворными организмами — бактериями, вирусами и грибками, начинает развиваться инфекция.
Какой бывает пневмония?
Это заболевание условно делится на три вида:
- Легкая пневмония – самая большая группа. Она лечится амбулаторно, на дому.
- Заболевание средней тяжести. Такая пневмония лечится в больнице. Особенность данной группы – большинство пациентов имеют хронические заболевания.
- Тяжелая форма пневмонии. Она лечится только в больнице, в отделении интенсивной терапии.
Внебольничная пневмония бывает:
- Очаговой. Воспален небольшой участок легких.
- Сегментарной. Характерно поражение одной или сразу нескольких частей органа.
- Долевой. Повреждена какая-то доля органа.
- Тотальной. Поражению подвергается все легкое.
Внебольничная пневмония бывает односторонней и двухсторонней, правосторонней и левосторонней.
Симптомы
- Повышается температура тела.
- Появляется озноб и слабость.
- Снижается работоспособность и аппетит.
- Появляется потливость, особенно ночью.
- Болит голова, суставы и мышцы.
- Путается сознание и нарушается ориентация, если болезнь протекает в тяжелой форме.
- Болевые ощущения в области грудной клетки.
- Может появиться герпес.
- Боль в животе, понос и рвота.
- Одышка, которая возникает во время физических нагрузок. Когда человек находится в состоянии покоя, этого не происходит.
Причины
Внебольничная пневмония развивается, когда в ослабленный организм человека попадают микробы, которые вызывают воспаление. Причины заболевания следующие:
- Переохлаждение организма.
- Вирусные инфекции.
- Сопутствующие заболевания: сахарный диабет, сердце, легкие и другие.
- Ослабленный иммунитет.
- Чрезмерное употребление алкогольных напитков.
- Длительное пребывание на постельном режиме.
- Перенесенные операции.
- Пожилой возраст.
Возбудители болезни
- Пневмококки (чаще других является причиной заболевания).
- Стафилококки.
- Атипичные возбудители: микоплазмы и хламидии.
- Клебсиелла.
- Вирусы.
- Пневмоцисты.
- Кишечная палочка.
- Гемофильная палочка.
Диагностика
Во время обследования очень важно выявить и оценить клинические симптомы заболевания, такие как лихорадка, боль в груди, кашель с мокротой. Поэтому если у человека внебольничная пневмония, история болезни заводится обязательно на каждого пациента. В нее врач записывает все жалобы больного и назначения. Для подтверждения диагноза проводится лучевое обследование: рентгенография грудной клетки. Клиническими проявлениями при внебольничной пневмонии являются:
- Кашель с выделением слизисто-гнойной мокроты, в которой присутствуют прожилки крови.
- Боль в груди во время дыхания и кашля.
- Лихорадка и одышка.
- Дрожание голоса.
- Хрипы.
Иногда симптомы отличаются от типичных для данного заболевания, что затрудняет постановку правильного диагноза и определение метода лечения.
Лучевое обследование
Пациенту назначается рентгенография, если у него внебольничная пневмония. Диагностика лучевым методом предполагает исследование органов полости груди в передней ее части. Снимок делается в прямой и боковой проекции. Больной проходит рентгенологическое обследование, как только обратится к врачу, а затем спустя полмесяца после того, как началось лечение антибактериальными средствами. Но эта процедура может быть проведена и раньше, если при лечении возникли осложнения или существенно изменилась клиническая картина болезни.
Основным признаком внебольничной пневмонии во время рентгенологического исследования является уплотнение ткани легких, на снимке определяется затемнение. Если нет признаков уплотнения, то нет и пневмонии.
Нижнедолевая правосторонняя пневмония
Многие пациенты обращаются в больницу, когда их беспокоят такие симптомы, как одышка, кашель, сопровождающийся выделением слизистой мокроты, повышение температуры до 39 градусов, боли с ощущением покалывания с правой стороны под ребром. Выслушав жалобы больного, врач осматривает его, прослушивает и прощупывает там, где надо. Если есть подозрения, что у пациента внебольничная правосторонняя пневмония, которая, как правило, встречается гораздо чаще (почему мы и уделяем ей особо внимание), ему назначается полное обследование:
- Лабораторные исследования: общий, клинический и биохимический анализ крови, анализ мочи и мокроты.
- Инструментальные исследования, в число которых входит проведение рентгенографии грудной клетки, фибробронхоскопии и электрокардиограммы. Форма затемнения на рентгенологическом снимке позволяет уточнить диагноз, а фиброскопия – выявить задействованность бронхов и трахеи в процесс воспаления.
Если результаты всех анализов подтверждают, что у пациента правосторонняя внебольничная пневмония, история болезни дополняется. Прежде чем начать терапию, в карту больного записываются результаты исследований по всем показателям. Это нужно для того, чтобы в ходе лечения по необходимости проводить его корректировку.
Лабораторные и инструментальные исследования могут показать воспаление нижней правой доли легкого. Это уже другая история болезни. Внебольничная нижнедолевая пневмония – таков будет диагноз. Когда он точно установлен, врач назначает лечение, индивидуальное для каждого пациента.
Как лечить внебольничную пневмонию?
Больные с таким диагнозом могут лечиться как в стационаре, так и дома. Если у пациента внебольничная пневмония, история болезни заводится обязательно, вне зависимости от места лечения. Пациентов, находящихся на амбулаторном лечении, условно делят на две группы. К первой относятся люди младше 60 лет, не имеющие сопутствующих заболеваний. Ко второй – старше 60 или люди с сопутствующими заболеваниями (любого возраста). Когда у человека внебольничная пневмония, лечение проводится антибактериальными препаратами.
Для пациентов первой группы назначаются:
- «Амоксициллин» дозировкой по 0,5-1 г или «Амоксициллин/клавуланат» — 0,625 г за один прием. Принимаются в течение суток 3 раза.
- Альтернативой этим препаратам могут быть: «Кларитромицин» или «Рокситромицин» дозировкой по 0,5 г и 0,15 г соответственно. Принимать дважды в сутки. Может быть назначен «Азитромицин», который принимают раз в сутки в количестве по 0,5 г.
- Если есть подозрения, что болезнь вызвана атипичным возбудителем, врач может назначить «Левофлоксацин» или «Моксифлоксацин» по 0,5 г и 0,4 г соответственно. Оба препарата принимаются раз в сутки.
Если у пациентов второй группы внебольничная пневмония, лечение проводят с использованием следующих препаратов:
- «Амоксициллин/клавуланат» назначают три раза в день по 0,625 г или два раза в сутки по 1 г, «Цефуроксим» следует принимать в количестве 0,5 г за один прием дважды в сутки.
- Могут быть назначены альтернативные препараты: «Левофлоксацин» или «Моксифлоксацин» по 0,5 г и 0,4 г соответственно по одному разу в сутки внутрь. «Цефтриаксон» назначают по 1-2 г внутримышечно тоже раз в сутки.
Лечение заболевания у детей
Внебольничная пневмония у детей при не осложненной форме развития болезни в зависимости от возраста лечится следующими препаратами:
- Детям до 6 месяцев назначают: «Джозамицин» два раза в день в течение недели в расчете 20 мг на один килограмм массы тела. Может быть «Азитромицин» – дневная норма не должна превышать 5 мг на килограмм массы тела, продолжительность лечения – 5 дней.
- Детям не старше 5 лет назначают «Амоксициллин» внутрь 25 мг/кг два раза в день, продолжительность лечения – 5 дней. Могут назначить «Амоксициллин/клавуланат» в перерасчете на килограмм массы тела 40-50 мг или «Цефуроксин аксетил» дозировкой 20-40 мг/кг соответственно. Оба препарата принимают дважды в день, продолжительность лечения – 5 дней.
- Детям старше 5 лет назначают «Амоксициллин» дозировкой 25 мг/кг утром и вечером. Если есть подозрения на атипичную пневмонию, назначают «Джозамицин» внутрь, увеличив дозировку до 40 мг/кг в сутки в течение недели или «Азитромицин» по схеме: 1 день — 10 мг/кг, затем 5 мг/кг на протяжении 5 дней. Если нет положительного результата в лечении, можно заменить «Амоксициллин» из расчета 50 мг/кг раз в сутки.
Профилактические мероприятия по предупреждению заболевания
Профилактика внебольничной пневмонии проводится с использованием пневмококковой и гриппозной вакцин. При необходимости их вводят одновременно, только в разные руки. Для этой цели применяется 23-валентная неконъюгированная вакцина. Ее вводят:
- Людям, которым больше 50 лет.
- Лицам, проживающим в домах престарелых.
- Взрослым и детям, имеющим хронические заболевания легких, сердца и сосудов или находящимся под постоянным медицинским наблюдением.
- Детям и подросткам (от полугода до совершеннолетия), длительное время принимающим аспирин.
- Беременным женщинам 2-3-го триместров.
- Врачам, медсестрам и остальному персоналу больниц и амбулаторий.
- Сотрудникам отделений по уходу за больными.
- Членам семей тех людей, которые входят в группу риска.
- Медицинским работникам, осуществляющим уход за больным на дому.
Профилактика внебольничной пневмонии – это:
- Правильный образ жизни, который предполагает занятия физическими упражнениями, регулярные длительные прогулки на свежем воздухе, активный отдых.
- Сбалансированное здоровое питание с нормированным содержанием белков, витаминов и микроэлементов.
- Ежегодная прививка детей и взрослых против гриппа, которая делается до наступления холодного времени года. Очень часто грипп дает осложнение. Человек заболевает пневмонией, которая протекает сложно.
- Жизнь без переохлаждений и сквозняков.
- Ежедневная уборка и проветривание помещения.
- Частое мытье рук и промывание носовых ходов.
- Ограничение контактов с больными ОРВИ.
- В период массового распространения инфекции прием меда и чеснока. Они являются прекрасными иммуностимулирующими средствами.
- Если гриппом заболели вы сами или ваш ребенок, не занимайтесь самолечением, а вызывайте врача.
syl.ru
Лечение
Воспаление легких не может пройти само по себе и требует комплексного лечения. Не стоит его лечить самостоятельно поскольку в таком случае можно получить довольно серьезные осложнения.
Лечение в легких случаях проводится дома, а в сложных ситуациях требуется госпитализация и каждодневный врачебный контроль. Чаще всего в больницу попадают дети и старые люди, а также те, у кого имеются хронические заболевания на поздних стадиях.
Этиотропное лечение
Вне зависимости от вида воспаления легких больному в обязательном порядке назначаются антибиотики. Поскольку бактерии приобрели резистентность к некоторым антибактериальным препаратам разных поколений возможно назначение нескольких лекарств одновременно.
Длительность лечения зависит от степени болезни и реакции организма на предлагаемую терапию. Как правило, средняя продолжительность лечения 10-14 дней.
Прием антибиотиков заканчивается через три дня после исчезновения повышенной температуры. Противовирусные препараты назначаются, если воспаление легких было вызвано вирусной инфекцией.
Заметка. При всех видах пневмонии рекомендовано назначение витаминно-минеральных комплексов и иммуномодуляторов.
Симптоматическое лечение
Лазолван – эффективный муколитик
Для купирования сопровождающих болезнь симптомов показаны:
- отхаркивающие средства (АЦЦ или др.) и муколитики (лазолван или др.) для усиления выделения, разжижения и облегчения отхождения мокроты;
- жаропонижающие (парацетамол или др.) показаны при температуре выше 38 градусов;
- анальгетики при сильной боли во время кашля.
Если есть сопутствующие болезни, больному назначаются дополнительная лекарственная терапия согласно установленному диагнозу. Важно придерживаться назначенной врачом схемы лечения и дозировке несмотря на то, что рекомендованные дозы в листке-вкладыше могут отличаться.
Нельзя употреблять лекарственные средства, угнетающие кашель, поскольку это затруднит отхождение мокроты и затянет выздоровление. В сутки следует выпивать более двух литров жидкости, что способствует разжижению мокроты и выведению вредных веществ из организма особенно при значительной медикаментозной нагрузке.
Дополнительное лечение
Дыхательная гимнастика
При лечении левосторонней нижнедолевой пневмонии наилучшего результата удается добиться при комплексном подходе. Рекомендуется одновременно с лекарственной терапией использовать народные средства.
Хороши витаминизированные отвары или чаи с шиповником, малиной, брусникой, мятой и другими травами. В аптеке или на рынке можно приобрести грудной сбор с мать-и-мачехой, алтеем, чабрецом и душицей, который обладает отхаркивающим свойством и успокаивает кашель.
Можно делать медовые компрессы на грудь, при отсутствии аллергии делать ингаляции с эвкалиптом, прополисом, календулой или ромашкой.
Кроме того, рекомендуются вспомогательные методы лечения, которые ускорят процесс выздоровления:
- лфк;
- дыхательная гимнастика (со второй недели лечения);
- физиопроцедуры;
- дыхание в разряженным воздухом или посещение соляных пещер;
- точечный массаж (должен выполняться исключительно медицинским массажистом).
Данные виды терапии можно использовать и после выздоровления, что будет иметь профилактический эффект.
Заметка. В недалеком прошлом при воспалении легких ставили банки и горчичники, в настоящее время данные виды не используются по причине дискомфорта и малой эффективности.
Закаливание помогает избежать респираторных заболеваний и пневмонии
Симптомы и лечение левосторонней нижнедолевой пневмонии
Левосторонняя нижнедолевая пневмония относится к очаговым заболеваниям, возникновение которых объясняется наличием вируса, грибка или бактерии, поражающих нижние отделы дыхательных путей. Левосторонняя пневмония встречается значительно реже, чем правосторонняя. Это объясняется особенностью строения бронхов. Данное заболевание может передаваться воздушно-капельным путем или являться следствием предшествующей болезни, хирургического вмешательства, а также снижением иммунитета на фоне приема некоторых лекарственных препаратов. Нередко хронические заболевания дыхательных путей могут стать причиной возникновения воспаления легких.
Симптомы заболевания
На начальном этапе своего развития левосторонняя нижнедолевая пневмония не отличается от других видов пневмоний, так как симптомы заболевания схожи. Данный патологический процесс изначально вовсе может протекать бессимптомно, что очень опасно, особенно для новорожденных или маленьких детей.
Характерными признаками пневмонии, которая локализуется в нижних долях левого легкого, является:
- повышенная температура тела (более 38 градусов);
- озноб;
- головная боль;
- головокружение;
- болевые ощущения в левом легком или слева в груди (там, где происходит патологический процесс);
- нарастание боли в груди при вдохе;
- повышенное потоотделение;
- тошнота;
- рвота;
- кашель, иногда с отделяющейся мокротой, в которой могут присутствовать прожилки крови.
Диагностировать нижнедолевую левостороннюю пневмонию, опираясь только на одни симптомы, невозможно. Чтобы выяснить причину возникновения воспалительного процесса, кроме общего осмотра, который включает в себя прослушивание грудной клетки пациента на наличие хрипов и нехарактерного бронхиального дыхания, врач дополнительно назначает анализ крови и мокроты (если она отделяется). Самым распространенным и эффективным способом выявления пневмонии легких является рентгенография.
Если самостоятельно во время кашля отхождение мокроты не происходит, то ее образец берут на анализ при помощи бронхоскопии. Такой анализ, как исследование мокроты, позволит выявить истинную причину недуга, так как довольно часто под видом пневмонии могут скрываться совершенно другие заболевания.