Пневмококковая инфекция очень распространена. По статистике, ежегодно от нее умирает свыше полутора миллионов человек по всему миру. При этом более 50% жертв – это дети младшего дошкольного возраста и новорожденные младенцы. Чаще заболевания, провоцируемые пневмококками, диагностируются при ослаблении иммунитета. Они поддаются лечению.
Общие данные
Пневмококковая пневмония является одной из наиболее часто возникающих форм бактериального воспаления легких – в их структуре она возникает у каждого третьего с диагнозом бактериальной пневмонии.
Чаще всего страдают маленькие дети и пожилые люди.
Представители мужского пола заболевают несколько чаще, чем женского – это объясняется, тем, что мужчины курят чаще, чем женщины, а именно курение считается одним из весомых факторов, способствующих возникновению описываемого заболевания. Помимо этого, мужчины чаще работают на производстве с вредными условиями для дыхательной системы – это также является способствующим фактором.
Обратите внимание
На одну женщину с бактериальной пневмонией приходится трое мужчин с таких же диагнозом.
Причины и факторы риска заболевания
Пневмококковое воспаление вызывают грамположительные бактерии пневмококки. Их источниками становятся носители или зараженные люди. Носительство характерно для четверти взрослого населения и половины детей, посещающих образовательные учреждения.
Помимо этого высокий процент носительства отмечается у работников медицины, крупных производственных предприятий, у лиц, живущих в лагерях или казармах. Чаще всего патология, вызываемая пневмококками, поражает детей младше пяти лет и людей в преклонном возрасте. У пожилых такая болезнь может привести к летальному исходу. В группе риска пациенты с хроническими заболеваниями печени, сердца, легких, с иммунодефицитом и после перенесения операции по трансплантации.
Заражение происходит контактным или воздушно-капельным путем. В холодное время вероятность последнего увеличивается в несколько раз. К факторам, ухудшающим прогнозы при диагнозе пневмококковая пневмония, относятся:
- обширное поражение легкого;
- курение;
- алкоголизм;
- работа на вредном производстве;
- сердечно-сосудистые патологии с застоями в малом круге кровообращения;
- хронические болезни органов дыхательной системы;
- хроническое переутомление;
- слабый иммунитет;
- детский возраст до 2 лет.
Причины пневмококковой пневмонии
Непосредственная причина развития данной патологии – пневмококк. У возбудителя имеется специальное покрытие (капсула), которое защищает его от воздействия негативных факторов (в частности, антибактериальных средств). Особенности капсулы определяют стойкость возбудителя, а значит, его способность вызвать патологию более или менее выраженную. Описано около 90 разновидностей возбудителя пневмонии, около четверти которых благодаря характеристикам капсулы способны вызвать особенно тяжелую форму описываемого заболевания, так как беспрепятственно находятся в организме.
Обратите внимание
Выраженность симптоматики и тяжесть патологии зависит не только от пневмококка, но и от вторичной микрофлоры, которая может присоединяться, так как организм уже ослаблен в борьбе с пневмококком. Есть несколько градаций таких возбудителей.
По способности вызвать патологический процесс вторичная инфекция бывает:
- патогенная;
- условно-патогенная.
Первой являются инфекционные агенты, которые вызывают патологический процесс в ткани легких в любом случае.
Второй является микрофлора, мирно проживающая в организме здорового человека и не причиняющая ему вреда, но становящаяся агрессивной в подходящих условиях.
По специфичности вторичная инфекция, способная присоединиться при пневмококковой инфекции, бывает:
- неспецифические;
- специфические.
В первом случае это возбудитель, который может спровоцировать не только воспаление легких, но и другие инфекционные патологии со стороны других органов и тканях.
Во втором случае это инфекционный агент, от наличия которого зависит возникновение определенного инфекционного заболевания, хотя он может вызвать и неспецифические патологии (в том числе воспаление легких). Классический пример – микобактерии туберкулеза, без которых не возникает туберкулез легких.
При пневмококковой пневмонии зачастую присоединяются стафилококки, стрептококки, бактероиды, кишечная, синегнойная и гемофильная палочка.
Выделен также ряд способствующих факторов, на фоне которых частота возникновения пневмококковой пневмонии увеличивается. Это:
- патологии иммунной системы;
- общее ослабление организма, которое обычно возникает после операций, травм, критических состояний и так далее;
- поражение дыхательной системы воспалительного, дегенеративно-дистрофического и другого характера;
- переохлаждение;
- нерациональная антибактериальная терапия;
- курение;
- поражение вирусом гриппа.
Важно
В половине случаев пневмококковая пневмония возникает во время пандемий гриппа.
Роль Streptococcus pneumoniae в возникновении заболеваний лёгких
Streptococcus pneumoniae (пневмококк) – бактерия, вызывающая инфекционное заболевание – пневмонию. Стрептококковая пневмония протекает очень остро и тяжело. Также стрептококковый пневмококк может вызывать у человека различные гнойно–воспалительные заболевания (например, абсцесс лёгкого), менингит и другие осложнения.
Характеристика возбудителя, эпидемиология
Микроорганизмы представляют собой округлые маленькие клетки, которые располагаются по двое (диплококки), при попадании в организм человека могут образовать защитную капсулу вокруг себя, что делает их более устойчивыми к иммунной системе организма. Больной человек является распространителем стрептококка пневмонии (инфекции). Возбудитель попадает в организм через верхние дыхательные пути.
Дети и ослабленные люди переносят болезнь очень остро. Заболеваемость возрастает в осенне–весенний период, что связано с влажностью окружающей среды (бактериям так легче попадать в дыхательные пути, плюс — благоприятные условия для жизнедеятельности).
Что происходит в месте внедрения стрептококка в лёгочную ткань или Патогенез
В организм Streptococcus pneumoniae попадает через верхние дыхательные пути от больного человека или бактерионосителя (когда нет клинических проявлений). На пути проникновения инфекции стоят защитные силы организма (макрофаги, иммуноглобулины, ткань, покрывающая верхние дыхательные пути). У ослабленных людей или у маленьких детей вероятность заболеть стрептококковой пневмонией выше. Пройдя все «барьеры» на пути к лёгочной ткани, микроорганизм добирается до лёгких.
У стрептококкового пневмококка имеются специальные рецепторы, которые позволяют обнаружить и закрепиться на лёгочной ткани, в дальнейшем повреждая все её структуры. На месте внедрения возбудителя происходит некроз лёгочной ткани – разрушение.
Развитие патологии
Пневмококк попадает в легочную паренхиму следующими путями:
- при вдыхании – респираторным;
- с током крови – гематогенным;
- с током лимфы – лимфогенным.
Основным является респираторный путь – им в легкие собственно проникает пневмококк. Гематогенным и лимфогенным путем в легочную ткань поступает инфекция из хронических инфекционных очагов, которые на тот момент уже возникли в организме, уже имеющиеся в организме:
В развитии описываемого заболевания выделено четыре фазы:
- микробного отека – с экссудацией в альвеолы легких;
- красного опеченения – с возникновением в выпоте фибриногена и эритроцитов;
- серого опеченения – с большим количеством лейкоцитов в легочном выпоте;
- фаза разрешения – с инволюцией (обратным развитием) указанных нарушений.
Как при пневмококковой пневмонии изменяется легочная ткань? С ее стороны возникают такие нарушения, как:
- гиперемия (покраснение);
- отечность тканей;
- повышение местной температуры.
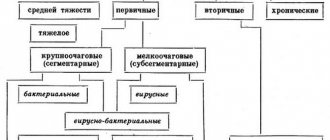
В зависимости от различных характеристик выделены следующие виды пневмококковой пневмонии:
- по локализации – одно- и двухсторонняя;
- по виду поражения – очаговая, диффузная;
- по степени тяжести – легкая, средней тяжести, тяжелая;
- по наличию осложнений – неосложненная, осложненная.
Симптомы пневмококковой пневмонии
Клиника описываемого заболевания – это совокупность местных и общих признаков.
Местным симптомами пневмококковой пневмонии являются:
- боли;
- кашель;
- одышка.
Характеристики болей будут следующими:
- по локализации – в грудной клетке;
- по распространению – иррадиация не наблюдается;
- по характеру – ноющие, давящие;
- по выраженности – средней степени выраженности;
- по возникновению – появляются практически сразу, но сперва они невыраженные, далее при прогрессировании патологии усиливаются.
Кашель при данном заболевании обычно невыраженный, сначала сухой, далее – с выделением небольшого количества вязкой слизистой беловатой мокроты.
Обратите внимание
При пневмококковой пневмонии одышка появляется не сразу, а при прогрессировании патологии. При этом больному сложно сделать как вдох, так и выдох.
Пневмококк способен отравлять организм собственными токсинами – такими, как:
- продукты своей жизнедеятельности;
- экзотоксины – отравляющие вещества, которые пневмококк выделяет в ткани, чтобы адаптироваться в них;
- эндотоксины – собственно, это «наполнение» микробного тела.
При воздействии таких токсинов на организм и возникают признаки, сигнализирующие про отравление всего организма. Это такие симптомы, как: общая слабость;
- гипертермия – повышение температуры тела до 37,8-39,0 градусов по Цельсию;
- озноб. Если он сочетается с гипертермией, то такое заболевание называется лихорадкой;
- усталость, недомогание, разбитость;
- повышенная утомляемость в случае выполнения какой-либо работы. Чтобы ее завершить, пациент при этом должен делать более частые и более длинные перерывы, чем при обычных обстоятельствах;
- головные боли;
- нарушение сна;
- нарушение аппетита.
Помимо этого, могут наблюдаться и специфические признаки нарушения общего состояния – такие, как:
- миалгии – боли в мышцах;
- артралгии – боли в суставах.
На фоне пневмококковой инфекции может развиться два сценария воспаления легких:
- крупозная (лобарная) пневмония;
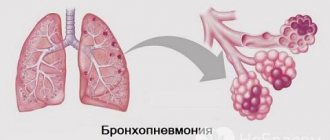
- очаговое воспаление (дольковая пневмония, бронхопневмония).
Признаки крупозной пневмонии развиваются быстро. Картина полиморфна – состоит из местных и общих симптомов – таких, как гипертермия, озноб, слабость отсутствие аппетита, головная боль, кашель, боли в грудной клетке.
Очаговая пневмония преимущественно возникает на фоне гриппа и проявляется теми же признаками, но менее выраженными. Часть из них способна «держаться» длительное время – иногда до 3-4 недель.
Симптомы и лечение
Самые частые признаки воспаления легких у детей – это внезапная высокая температура, озноб, насморк, бледность, учащенный пульс, кашель, одышка и колющие боли в груди. У более взрослых пациентов эти жалобы встречаются реже, воспаление легких скорее развивается после инфекции верхних дыхательных путей.
Ухудшение симптомов основной болезни может указывать на воспаление легких.
Менингит часто выражается у грудных детей высокой температурой, рвотой и судорожным припадком, у старших детей – головными болями. Воспаление среднего уха вызывает температуру и сильные ушные боли у детей.
Отит у детей
Хотя отит вызывает сильные ушные боли и температуру, клинические симптомы могут быть очень разнообразны. Поэтому заболевание не всегда просто диагностировать. Примерно 38 % отитов вызываются str pneumoniae. Главным образом, это такие возбудители как Haemophilus influenzae, Moraxella catarrhalis, Streptococcus pyogenes, Staphylococcus aureus, Pseudomonas и Enterobacteriaceae.
Отит лечат каплями в нос, жаропонижающими и болеутоляющими средствами, а также локальным теплом. А вот капли в уши не имеют смысла. В общем, излечение наступает быстро. Разумеется, могут развиваться осложнения – менингит, абсцесс мозга. В этом отношении врач должен решить, требуется ли в данном случае антибиотическая терапия.
Так как индивидуальный ход непредсказуем, множество инфекционистов советуют родителям обращаться за медицинской помощью со всеми детьми младше 2 лет, а также с детьми с тяжелой основной болезнью или гриппом.
Пневмококковая инфекция у взрослых
Легочные воспаления – это самые частые заболевания, вызванные str pneumoniae у людей старше 50 лет. Болезнь обычно начинается внезапно и с высокой температурой, часто также с ознобом, кашлем и болезненным дыханием.
На старости лет эти типичные симптомы встречаются реже, что затрудняет диагностику. У пожилых людей воспаление легких часто проявляется только с незначительным кашлем, повышенной частотой дыхания, усталостью, слабостью, потерей веса. Иногда температура не поднимается или держится лишь чуть выше нормы. Легкие поражаются быстрее, чем у молодых людей. Пожилые люди особенно подвержены осложнениям.
Как самое частое осложнение, у примерно 2 % пациентов начинается эмплиема плевры (гнойный плеврит). Это гнойное скопление в плевральной полости.
Пневмококк и антибиотики
Обычно пневмококковая инфекция лечится пенициллином. Это оружие, однако, все больше притупляется, так как все больше штаммов возбудителя становятся устойчивыми. Причина лежит, прежде всего, в широко распространенном, часто нецеленаправленном использовании антибиотиков, которое ведет к тому, что возбудители привыкают из-за естественного отбора к антибиотикам.
Норма устойчивых против пенициллина S pneumoniae колеблется около 5 %. Это сравнительно низко, разумеется, но тенденция растет. В некоторых европейских странах в 2009 году более чем 30% возбудителей были невосприимчивы к пенициллину.
Вопреки антибиотикам и интенсивному лечению умирают все еще примерно 10 % всех заболевших детей, у которых дошло до опасных осложнений (пневмония, менингит). В остальных наблюдаются параличи, глухота, эпилепсия или другие тяжелые заболевания.
Кроме того, тяжелые инфекции пневмококка – например, воспаление мозговой оболочки, проходят весьма остро. Это значит, что заболевание движется вперед при определенных обстоятельствах существенно быстрее, чем антибиотик может действовать. Половина случаев смерти происходит в течение 48 часов после инфицирования.
Возбудителей можно обнаружить в крови или в моче с помощью специальных тестов. Чтобы подтвердить менингит, требуется анализ крови, а также необходима люмбальная пункция.
Пневмококковая инфекция лечится антибактериальными медикаментами, в первую очередь пенициллином. При тяжелых инфекциях антибиотики даются внутривенно.
Диагностика пневмококковой пневмонии
Диагностику пневмококковой пневмонии проводят на основании жалоб больного, данных анамнеза (истории течения) патологии, результатов дополнительных методов исследования (физикальных, инструментальных, лабораторных).
Изучая анамнез, в первую очередь выясняют следующие детали:
- не предшествовал ли данному заболеванию грипп;
- сколько времени длится патология;
- проводилось ли лечение, было ли оно эффективно.
Проводя физикальное обследование, можно выявить следующие патологические изменения:
- при общем осмотре – общее состояние пациента между удовлетворительным и средней степени тяжести. Кожные покровы и видимые слизистые оболочки бледные, с синюшностью;
- при местном осмотре – пациент дышит часто и поверхностно. При очаговой пневмонии, которая способна затянуться на несколько недель, возникает и нарастает гипоксия, из-за этого появляются такие ее признаки, как симптомы «барабанных палочек» и «часовых стекол». В первом случае наблюдается утолщение конечных фаланг пальцев кистей, во втором – характерная выпуклость их ногтевых пластин;
- при пальпации (прощупывании) – определяется ослабление голосового дрожания (мелкое вибрирование грудной стенки при произношении пациентом звуков и слов, которое обнаруживают, положив ладони на грудную клетку обследуемого);
- при перкуссии (простукивании) – в случае постепенного прогрессирования патологического процесса перкуторный звук притуплен, это особенно четко отмечается при затянувшемся патологическом процессе в случае развития очаговой пневмонии;
- при аускультации (прослушивании фонендоскопом) – определяется, что везикулярное дыхание жесткое и ослабленное, также выслушиваются множественные мелкокалиберные влажные хрипы.
В диагностике пневмококковой пневмонии используются следующие инструментальные методы:
- рентгенография и рентгеноскопия органов грудной клетки – на рентгенологических снимках обнаруживают характерное усиление легочного рисунка, те же нарушения видны и на рентгеноскопии, но также при ее проведении на экране рентгенологической установки можно оценить экскурсию (движения) легких;
- компьютерные методы – благодаря компьютерным срезам можно на разной глубине оценить состояние легочной ткани. С этой целью проводятся компьютерная томография (КТ и мультиспиральная компьютерная томография (МСКТ) – последняя является усовершенствованным методом КТ, благодаря чему диагносты получают больше информации про состояние паренхимы легких, к тому же, более точной;
- дыхательные пробы – пациент делают серию вдохов и выдохов, а также задержку дыхания, при этом измеряют объем воздуха, по результатам обследования делают вывод про выраженность дыхательной недостаточности, которая возникает при прогрессировании описываемого заболевания;
- радиоизотопное исследование – базируется на способности радиоизотопных элементов, попавших в органы и ткани, создавать при томографическом исследовании цветное изображение. Радиоизотопы вводят пациенту вместе с фармакологическим препаратом внутривенно и далее проводят томографическую диагностику, по созданному цветному изображению делают выводы про состояние легочной ткани и наличие в ней очагов воспаления;
- биопсия – проколов длинной тонкой иглой грудную стенку, проводят забор фрагментов легочной ткани, оценивают их цвет, консистенцию, структуру, а потом отправляют в лабораторию для исследования под микроскопом.
Лабораторные методы исследования, которые используются при изучении описываемого заболевания у конкретного человека, следующие:
общий анализ крови – выявляют повышение уровня лейкоцитов (лейкоцитоз) со смещением лейкоцитарной формулы влево, увеличение СОЭ (скорости оседания эритроцитов);- бактериоскопическое исследование – под микроскопом проводят изучение мокроты, в ней выявляют и идентифицируют пневмококк и при наличии – вторичную инфекцию;
- бактериологическое исследование – делают посев мокроты на специальные питательные среды, ждут роста колоний, по их характеристикам (окраске, разветвленности, структурности и так далее) идентифицируют пневмококк и вторичных инфекционных возбудителей. Метод также ценный тем, что с его помощью определяют чувствительность микрофлоры к антибиотикам – для этого посев мокроты делают на среды с антибиотиками;
- биохимический анализ крови – выявляют повышенное количество C-реактивного белка, которое сигнализирует про развитие воспалительной патологии;
- гистологическое исследование – под микроскопом определяют тканевое строение биоптата, обнаруживают очаги воспаления с большим количеством лейкоцитов;
- цитологическое исследование – под микроскопом определяют клеточную структуру биоптата.
Методы обнаружения стрептококка
При пневмонии важное диагностическое значение имеют мокрота и кровь. В мокроте обнаруживаются непосредственно сами микроорганизмы, а в крови — антитела (определённые белки, которые вырабатываются иммунной системой в ответ на болезнь).
С помощью каких методов можно обнаружить инфекцию:
- микроскопия (патологический материал окрашивают специальной краской и рассматривают под микроскопом);
- антиген в крови (антиген – след от пневмококка в крови);
- бактериологический метод (выращивание бактерий на питательных средах);
- серологический (используется несколько сывороток для сравнения);
- биологический (заражение лабораторных животных).
Первые два метода используются для быстрой диагностики состояния, но не всегда дают точные результаты, а последний чаще всего используется в экспериментальных целях.
Дифференциальная диагностика
Дифференциальную (отличительную) диагностику пневмококковой пневмонии проводят с теми же заболеваниями, что и диффдиагностику других видов воспаления легких. Это такие заболевания и патологические состояния, как:
- вирусная пневмония – воспаление легких, которое вызвано вирусами;
- интерстициальная пневмония – воспалительное поражение соединительной (опорной) ткани легких;
- пневмосклероз – прорастание легочной паренхимы соединительной тканью;
- пневмофиброз – существенное прорастание легочной паренхимы рубцовой соединительной тканью, при котором возможно замещение ею паренхимы;
- туберкулез легких – их инфекционно-воспалительное поражение микобактериями туберкулеза (палочкой Коха);
- амилоидоз легких – формирование и скопление в их тканях амилоида (патологического белково-полисахаридного комплекса), который в норме ни в одной из тканей человеческого организма не вырабатывается;
- гемосидероз легких – формирование и скопление в них гемосидерина, являющегося природным пигментом;
- трахеит – воспалительный процесс в слизистой оболочке, выстилающей изнутри трахею;
- бронхит – воспалительное поражение слизистой оболочки бронхов;
- бронхиолит – воспаление слизистой бронхиол (самых маленьких бронхов).
Клиническая картина
Средняя продолжительность инкубационного периода после момента заражения составляет от одного до трех суток.
Симптоматика схожа с другими видами воспалений легких:
- высокая температура;
- лихорадка;
- признаки интоксикации: озноб, слабость, головная боль, тошнота, утрата аппетита и прочее;
- боль в груди, особенно при вовлечении плевры.
Многое будет зависеть от вида патогенеза. При крупозном воспалении легких признаки развиваются стремительно и очень ярко, поэтому подозрение насчет пневмонии возникает практически сразу.
Характерно появление одышки, кашля (сначала непродуктивного, затем с мокротой, часто ржавого цвета). Состояние при крупозной пневмонии оценивается как тяжелое (тахикардия, дыхательная недостаточность, осложнения в виде абсцесса, плеврита и прочее), поэтому пациента срочно госпитализируют для лечения в стационарных условиях.
Очаговые пневмонии развиваются несколько иначе, симптоматика выражена не настолько явно. Как правило, развитию воспаления предшествует ОРВИ. Человек ослабевает.
Признаки схожи с теми, что проявляются и при крупозной форме, однако, температура может быть до 38 градусов или около этой отметки. Состояние пациента в этом случае оценивается как среднее, осложнения не исключаются, но регистрируются не часто.
Обратите внимание. В случае формирования бронхопневмонии лечение может затянуться до месяца и даже более, поскольку в таком случае более трудно быстро устранить инфильтративные изменения в легких.
Осложнения
Осложнения, которые чаще всего возникают при пневмококковой пневмонии, это:
пневмосклероз;- пневмофиброз;
- легочная гипертензия – повышение кровяного давления крови в сосудах, из которых состоит малый круг кровообращения;
- легочное сердце – компенсаторное увеличение размеров правых предсердия и желудочка, которое вызывает легочная гипертензия;
- злокачественные неоплазии. В большинстве случаев это рак легкого – опухоль из эпителиальных клеток бронхов;
- дыхательная недостаточность – нарушение различной степени выраженности дыхательной функции легких, на фоне которого ухудшается поступление кислорода в альвеолы и освобождение из них углекислого газа;
- полиорганная недостаточность – нарушение функций ряда органов и тканей, которое появляется как результат гипоксии (кислородного голодания), возникшей из-за дыхательной недостаточности;
- сепсис – генерализованное распространение инфекционного возбудителя с током крови и/или лимфы по организму с проникновением в органы и ткани, их заражением и возникновением инфекционных очагов;
- гангрена легкого – его нагноение с последующим омертвением;
- абсцесс легкого – ограниченный гнойник в виде замкнутой полости с гнойным содержимым;
- плеврит – воспалительное поражение плевры (соединительнотканной пленки, один листок которой покрывает легкие, а другой выстилает изнутри грудную стенку);
- эмпиема плевры – ее гнойно-воспалительное поражение, которое не имеет определенных границ.
Лечение пневмококковой пневмонии
В зависимости от тяжести патологии пациента лечат в амбулаторных условиях либо госпитализируют.
Основными задачами терапии являются:
- ликвидация инфекционного агента;
- купирование воспалительных изменений в тканях легких;
- восстановление дыхательной функции легких.
Лечение патологии консервативное, оно бывает общее (системное) и местное.
Основными общими назначениями являются:
- антибактериальные препараты – они назначаются с учетом чувствительности к ним пневмококка. Также следует учитывать чувствительность вторичной инфекции, которая могла присоединиться;
- муколитики – их назначают для разжижения мокроты и облегчения ее отхождения;
- бронхолитики – эти препараты необходимы для улучшения проходимости по бронхиальному дереву;
- инфузионная терапия – ее проводят с дезинтоксикационной целью. Больному внутривенно капельно водят различные растворы – солевые и белковые, электролиты, глюкозу, свежезамороженную плазму, сыворотку крови и другие;
- антигистаминные средства – необходимы для устранения сенсибилизации, так как организм чувствителен к токсинам пневмококка;
- витамины – в виде аптечных комплексов и инъекционных препаратов.
В качестве местного лечения проводятся:
- массаж грудной клетки;
- ее вибромассаж;
- дыхательная физкультура;
- физиотерапевтические методы – УВЧ, СВЧ, ингаляции.
Обратите внимание
После купирования воспалительного процесса целесообразно направить пациента на санаторно–курортное лечение.
Профилактика
Основные методы профилактики пневмококковой пневмонии – это:
- профилактика, своевременная диагностика и адекватное лечение заболеваний, которые способствуют возникновению пневмококковой пневмонии – иммунных, респираторных, гормональных и других;
- выявление и ликвидация хронических очагов инфекции;
- отказ от курения;
- рациональная антибактериальная терапия – употребление антибактериальных средств только по назначениям врача и под его контролем;
- регулярные профилактические осмотры у пульмонолога и терапевта, даже если пациент не предъявляет никаких жалоб, выполнение дополнительных методов обследования (в частности, флюорографии и рентгенографии).
Профилактика Пневмококковой инфекции у детей:
Профилактика пневмококковой инфекции проводится поливалентной полисахаридной вакциной «ПНЕВМО 23», которая производится во Франции фирмой Санофи Пастер. Она представляет собой смесь очищенных капсульных полисахаридов 23 наиболее часто встречающихся серотипов пневмококка.
Ее вводят детям от 2-х лет из группы риска по пневмококковой инфекции: детям с асготенией, иммунодефицитами, хронической патологией почек, серповидно-клеточной анемией, хронической патологией сердца. Вакцина вводится единоразово подкожно или внутримышечно, доза составляет 0,5 мл. Эта вакцина редко вызывает побочные реакции, обладает высокой иммуногенностыо. После вакцинации антитела в крови сохраняются до 5-ти лет. Противопоказанием к введению пневмококковой вакцины является гиперчувствительность к составным компонентам вакцины.
Детям с иммунодефицитным состоянием в случае контакта с больным пневмококковой инфекцией можно вводить гамма-глобулин по 0,2 мл/кг внутримышечно.
Прогноз
Прогноз при пневмококковой пневмонии разный.
Пневмококк относится к условно-патогенным инфекционным агентам, он обитает в носоглотке человека, из ста человек популяции его выявляют у каждого десятого. Это значит, что при создании благоприятных условий для возбудителя риск возникновения и прогрессирования патологии достаточно высок. Если она уже возникла, то прогноз зависит от длительности и тяжести ее течения, обширность поражения легких, развития осложнений, реакции организма на патологию и ее осложнений.
Прогноз при очаговой пневмония более благоприятный, чем при диффузной форме данного заболевания. Обычно трудности в лечении возникают при развитии осложнений.
Обратите внимание
Частота смертельных исходов более редкая, чем при других видах пневмонии – они, как правило, наступают при запущенных состояниях.
Прогноз ухудшается в таких случаях, как:
- позднее обращение пациента за помощью в клинику;
- самолечение с помощью народных средств;
- лечение у шарлатанов;
- поздняя диагностика пневмококковой пневмонии;
- неадекватное лечение;
- резистентность (нечувствительность) возбудителя к антибактериальным препаратам;
- присоединение и размножение вторичной инфекции;
- детский и пожилой возраст;
- сопутствующие соматические заболевания со стороны дыхательной, а также других систем;
- возникновение осложнений, их неадекватное лечение.
Ковтонюк Оксана Владимировна, медицинский обозреватель, хирург, врач-консультант
всего, сегодня
(40 голос., средний: 4,28 из 5)
Ателектаз легких: причины, симптомы, лечение
Пневмокониозы: классификация, стадии, симптомы, лечение и профилактика