Что такое метаболический синдром
Метаболический синдром – это состояние, характеризующееся совокупностью симптомов, в частности, присутствует три или более из следующих условий:
- Висцеральное ожирение, т.е. окружность талии превышает 102 см у мужчин и 88 см у женщин;
- Гипертония, т.е. артериальное давление выше 130/80 мм рт.ст.;
- Инсулинорезистентность, т.е. уровень глюкозы в крови натощак более 110 мг/дл;
- Уровень холестерина ЛПВП («хорошего») ниже 35 мг/дл у мужчин и 40 мг/дл у женщин;
- Уровень триглицеридов натощак более 150 мг/дл.
В зависимости от используемых диагностических критериев метаболического синдрома, также отмечается повышение концентрации в крови мочевой кислоты и наличие жировой дистрофии печени.
Причины – источники метаболического синдрома
В большинстве случаев резистентность к инсулину признают в качестве общей причины метаболического синдрома.
Инсулинорезистентность проявляется снижением чувствительности периферических тканей к действию инсулина, и определяет развитие:
- Гипергликемии: клетки, устойчивые к действию инсулина, теряют способность к эффективному поглощению глюкозы, глюкоза дольше остается в крови и уровень сахара в крови натощак постоянно превышает 110 мг/дл;
- Гиперинсулинемии: дефицит глюкозы в клетках является сигналом для поджелудочной железы, чтобы увеличить секрецию инсулина, что ведёт к повышению концентрации этого гормона в крови.
Гипергликемия стимулирует организм к увеличению реабсорбции воды в почках, которая нужна для разбавления глюкозу в крови. Увеличение доли воды в крови может увеличить сердечный выброс, что является основанием для развития гипертонии. Гипертония повреждает стенки кровеносных сосудов, в частности, эндотелиальный слой, который непосредственно контактирует с кровью.
Гипергликемия, в свою очередь, может увеличить уровень холестерина ЛПВП, который осаждается внутри эндотелиальных повреждений, вызывая процесс атеросклероза.
Таким образом, инсулинорезистентность вызывает гипергликемию, которая, в свою очередь, увеличивает давление крови и уровень холестерина, что лежит в основе развития атеросклероза, с которым связано очень много осложнений для здоровья.
Симптомы – от тишины до осложнений
Метаболический синдром – это тихая болезнь, в том смысле, что не существует симптомов, которые могут четко указывать на развитие болезни. Довольно часто можно услышать о пациента с метаболическим синдромом, что он даже не знал о существовании такой болезни.
Единственный способ узнать, страдаете ли Вы от метаболического синдрома – проходить частые медицинские проверки, чтобы измерить артериальное давление и провести анализ крови на холестерин ЛПНП и ЛПВП, глюкозу, триглицериды и мочевую кислоту.
Полезен также анализ мочи, потому что микроальбуминурия (наличие альбумина в моче) является первым тревожным сигналом почечной недостаточности.
Выраженные симптомы появятся только тогда, когда разовьются осложнения. Например, когда гипергликемия перерастёт в полномасштабный сахарный диабет, полиурию (частый диурез), полидипсию (очень частая потребность выпить воды), затуманенное зрение.
Факторы риска, которые могут усугубить состояниеКак легко понять, эти заболевания ухудшают качество жизни тех, кто страдает от метаболического синдрома, и повышают смертность. Исследования, проведенные финскими учеными, показали, что пациенты с метаболическим синдромом имеют в 3 раза больший риск умереть в течение 10 лет, по сравнению со здоровыми людьми. Риски для здоровья будут больше по мере увеличения числа сердечно-сосудистых факторов риска:
|
Принципы лечения
Клинические рекомендации при диагностировании основываются на лечении ожирения, восстановлении реакции клеток на инсулин, снижения концентрации глюкозы и нормализации давления.
Первое осуществляется путем составления диетического питания, направленного на снижение веса и на увеличение двигательной активности. Для снижения инсулинорезистентности назначается медикаментозная терапия препаратами, стимулирующими повышение чувствительности рецепторов клеток к гормону.
Препараты
Комплексное медикаментозное лечение включает в себя прием следующих лекарственных средств:
- ингибиторы АПФ и антагонисты кальция – снимают спазмы и расширяют сосуды, что способствует понижению давления и укреплению сердечной мышцы (Валсартан, Фелодипин, Каптоприл);
- препараты, снижающие аппетит – воздействуют на нервную систему, притупляя чувство голода (Сибутрамин, Флуоксетин);
- ингибиторы, уменьшающие всасывание жира – воздействуют на ферменты, снижая проницаемость стенок кишечника (Орлистат, Ксеникал);
- фибраты и статины – понижают содержание мочевой кислоты и уменьшают производство холестерина (Фенофибрат, Ловастатин, Симвастатин);
- препараты, повышающие расход энергии (Кофеин, Сибутрамин);
- витамины – улучшают всасывание сахара в мышцы скелета, нормализуют функцию печени, воздействуют на обмен холестерина (Альфа-липон);
- препараты, восстанавливающие восприимчивость к гормону – улучшают чувствительность клеточных рецепторов, понижают в печени производство глюкозы (Глюкофаж);
- средства, снижающие инсулинорезистентность – воздействуют на клеточные рецепторы, повышая восприимчивость к гормону и способствуют лучшему всасыванию глюкозы в ткани (Метформин).
При необходимости назначаются сердечные препараты (Бисопролол, Метопролол).
Коррекция образа жизни
Введение в свою жизнь спортивных тренировок улучшает кровообращение и работу сердца, способствует снижению веса и укреплению мышц, ускоряет и восстанавливает обменные процессы, повышая восприимчивость клеточных рецепторов к инсулину.
График занятий должен быть регулярным, а виды физических нагрузок подбираются с учетом возраста и состояния здоровья.
Лицам пожилого возраста и страдающим заболеваниями сердечно-сосудистой системы лучше остановиться на выполнении несложного комплекса упражнений, плавании или длительных прогулках.
Более молодым и здоровым подойдет езда на велосипеде, бег, гребля, силовые занятия, аэробика и танцы.
Занятия должны приносить удовольствие и не доставлять неприятных и болезненных ощущений. Не допускается значительное превышение пульса и появление отдышки или головокружения. Важна регулярность занятий. Лучше посвящать активным физическим нагрузкам час ежедневно, чем чрезмерно утомляться раз в неделю.
При высоком уровне давления или сахара, при наличии заболеваний почек или сердца интенсивные физические нагрузки противопоказаны. В таких случаях можно неспешно прогуливаться по пути на работу, плавать, подниматься на два-три лестничных пролета без лифта, выполнять повороты и наклоны тела, махи ногами и другие несложные упражнения.
Правильное питание
Корректировка рациона должна отвечать принципам диетического питания – меньше жиров и углеводсодержащих продуктов.
Нежелательные для употребления продукты:
- макаронные изделия, овсяные хлопья, белый рис, манка;
- копченые деликатесы, сало, колбаса и консервированные продукты;
- жирное утиное мясо, баранина, свинина;
- животные жиры (сливочное масло, маргарин);
- сдобная выпечка и десерты с большим содержанием сахара (торты, конфеты, пирожные);
- кетчуп, майонез, горчица, аджика, острые овощи и приправы;
- пакетированные соки и сладкая газировка;
- молочные продукты с высокой жирностью (творожная масса, сливки, сладкий йогурт, жирная сметана);
- сладкие фрукты (виноград, изюм, бананы).
Основу рациона должны составлять:
- птица, рыба и мясо с низкой жирностью;
- хлебные изделия из цельнозерновой и ржаной муки;
- коричневый рис, гречка, перловка;
- 1% молочные и кисломолочные продукты;
- яйца 2-3 раза в неделю (вареные или омлет);
- колбаса два раза в неделю;
- свежая зелень и овощи, богатые клетчаткой, несладкие фрукты;
- овощные и крупяные супы, нежирные бульоны;
- кислая капуста;
- свежевыжатые соки и некрепкий чай без сахара;
- сыр с низким процентом жира;
- темный шоколад, мед, фруктовые десерты с подсластителями;
- квас, компот, кисель, фруктовые отвары без сахара;
- два литра воды каждый день – еще одно важное условие хорошего обмена веществ.
Для достижения устойчивого результата такое питание должно стать образом жизни. Кратковременные ограничения, как и экспресс-диеты с низким количеством калорий, принесут кратковременный эффект и негативно скажутся на здоровье.
Голодная диета является стрессом для организма, а недостаток белков, минералов и витаминов приводят к заболеваниям сердца, почек и желудка. Рацион с уменьшенным содержанием углеводов, при условии ежедневного употребления от 1500 до 2000 ккал, позволит постепенно избавиться от лишних килограммов, не испытывая голода.
Видео-материал о причинах и лечении патологического состояния:
Последствия метаболического синдрома
Основными осложнениями метаболического синдрома являются:
- сахарный диабет 2 типа
- заболевания сердца, кровеносных сосудов и мозга
- хроническая почечная недостаточность
Основными элементами метаболического синдрома являются инсулинорезистентность и гипергликемия. Если эти две составляющие длительное время воздействуют на организм, в частности, на метаболизм углеводов, то у Вас есть большие шансы столкнуться с полномасштабным диабетом.
Диабет, в свою очередь, может привести к слепоте, нарушениям кровообращения, проблемам в периферической нервной системе, почечной недостаточности и сердечно-сосудистым заболеваниям.
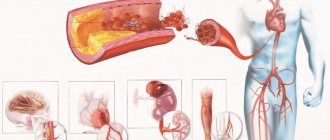
Инсулинорезистентность определяет развитие дислипидемии (повышение уровня холестерина ЛПНП, связанного с уменьшением ЛПВП), что способствует развитию атеросклероза: избыток холестерина в крови откладывается в очагах поражения кровеносных сосудов, так что просвет сосудов сужается всё больше и больше и, в конечном итоге, закрывается.
Если это происходит, возникает ишемия, которая может перерасти в инфаркт, если касается коронарных артерий, или инсульт, если затрагиваются артерии головного мозга. Избыток холестерина поступает в печень и там оседает, вызывая жировое перерождение печени.
У некоторых лиц, страдающих от метаболического синдрома, отмечается повышение концентрации в плазме крови мочевой кислоты, что может привести к подагре.
Обнаружена также корреляция между метаболическим синдромом и псориазом и между метаболическим синдромом и различными видами опухолей.
Режим голодания действительно существует
Режим голодания – это не просто миф. К счастью, это довольно редкое явление, которое характерно разве что для людей с серьезными заболеваниями психики, вроде анорексии. Но если вы будете урезать количество потребляемых калорий слишком усердно и в течение слишком долгого периода времени, в вашем организме начнут происходить серьезные изменения. В США был организован специальный «миннестоский голодный эксперимент», который позволил взглянуть на голодание с научной точки зрения. Вот актуальная выдержка из результатов исследования, которая применима к проблеме нарушения обмена веществ: «Было отмечено замедление физиологических процессов, которое свидетельствовало о снижении базальной скорости метаболизма каждого субъекта, что выразилось в понижении температуры тела, угнетении дыхательных процессов и снижении частоты сердечных сокращений.
» Другими словами, ваше тело ДЕЙСТВИТЕЛЬНО включает «режим голодания» для сохранения энергии в ситуации недостатка питания, и это очень напоминает состояние зимней спячки. Вам ТОЧНО не следует испытывать это состояние на себе, ни физически, ни умственно. Если вы хотите развить в себе отвращение к экстремальным диетам, прочитайте полный текст отчета. Самыми тревожными аспектами голодания были аспекты умственные. Самоуничижение, депрессия, социальная изоляция и апатия, а также болезненное отношение к еде и психические травмы, которые остались с людьми на всю оставшуюся жизнь. Голодание вызывает всевозможные пожизненные психические расстройства, поэтому, если при сушке вы чувствуете постоянный голод, то вы что-то делаете не так.
Диета и образ жизни для борьбы с синдромом
Из сказанного ясно, что не существует специфической терапии против метаболического синдрома, однако, соответствующее поведение может принести положительные результаты.
Профилактика – главная форма терапии
Важное значение имеет низкокалорийная диета, которая помогает похудеть, а также нормализовать уровень сахара в крови, холестерина и триглицеридов.
Диета такого типа предписывает ежедневное потребление 1200-1600 ккал, в зависимости от физических характеристик человека и баланса в отношений других принципов питания.
В рационе должно быть сниженное содержание соли, чтобы уменьшить давление.
Очень важна двигательная активность, так как помогает нам ускорить процесс похудения и снизить инсулинорезистентность мышечной ткани, ведь клетки мышц способны поглощать глюкозу без участия инсулина только во время физических упражнений.
Необходимо воздержаться от курения сигарет и от употребления алкоголя, уменьшить стресс от повседневной жизни.
Лекарственная терапия метаболического синдрома
Если врач считает, что следует прибегнуть к помощи лекарств, не стоит отказывать от изменения образа жизни, который позволит ускорить выздоровление и снизить дозировку лекарств.
Лекарства, которые назначит врач, зависят от конкретного случая: инсулин или сахароснижающие препараты, чтобы улучшить уровень сахара в крови, статины для снижения холестерина, диуретики или бета-блокаторы для снижения давления.
Большую пользу приносят добавки с омега-3, которая улучшает холестеринемию и уменьшает свертываемость крови, снижая, тем самым, риск инфаркта и инсульта.
Как предотвратить нарушение метаболизма?
Легко. Используйте разумный и сбалансированный план питания и откажитесь от жестких диет. Не сокращайте объем потребляемых калорий более чем на четверть и следите за тем, чтобы в рационе было достаточно белков. Слишком резкое сокращение потребляемых калорий – и вы теряете мышцы. Недостаточное сокращение потребляемых калорий – и вы не худеете. Это очень тонкая грань, поэтому хотя бы на первую неделю рекомендуем внимательно считать все, что вы едите и пьете. Нельзя ничего делать «на глазок», поскольку даже фитнес профи не всегда могут точно угадать порции, в которых содержится на 25% меньше калорий. Если вы привыкли питаться фаст-фудом, то для вас эта неделя станет очень тяжелой, но крепитесь. Фрукты и овощи могут быть очень вкусными, но привыкнуть к ним сразу получается не у всех.