Лейкопения
Лейкопения (нейтропения, лейкоцитопения) – это синдром, характеризующийся уменьшением уровня лейкоцитов в крови (менее 1,5×109 /л). Граничным проявлением лейкопении является агранулоцитоз, представляющий собой состояние, при котором в крови практически полностью отсутствуют белые кровяные клетки. Такая форма патологического процесса диагностируется редко. Показатели летальных исходов в результате лейкопении разной сложности составляют 5-40%.
Причины лейкопении
Лейкопения – полиэтиологическое состояние, которое может быть первичной патологией либо осложнением других болезней. При воздействии неблагоприятных факторов на отдел костного мозга, продуцирующего белые кровяные клетки, происходит массовое разрушение молодых клеток крови, в результате чего прекращается формирование зрелых лейкоцитов.
Частой причиной нейтропении является использование химиотерапевтических препаратов и радиотерапии, назначаемых при раковых заболеваниях.
Также лейкопения может быть обусловлена следующими патологическими процессами:
- ревматоидный артрит и почечная недостаточность, лечение которых предполагает использование препаратов, провоцирующих развитие нейтропении,
- врожденные генетические отклонения,
- использование препаратов химиотерапии при раке крови и других злокачественных опухолях,
- поражение тканей костного мозга, отвечающего за продуцирование клеток крови, злокачественной опухолью,
- сбой обменных процессов, которые сопровождаются недостатком фолиевой кислоты, меди, витаминов группы В,
- длительный контакт с вредными химическими веществами, приводящий к нарушению продуцирования белых клеток крови,
- туберкулез,
- различные инфекции (гепатит, краснуха и пр.).
Симптомы лейкопении
Патологическое состояние не проявляется никакими специальными клиническими симптомами, поэтому признаки нейтропении отсутствуют. Первые симптомы проявляются при присоединении инфекционных или бактериальных осложнений, вероятность появления которых возрастает с увеличением времени протекания лейкопении. Также риск появления осложнений увеличивается по мере динамики развития патологии.
Первым симптомом инфекции, вызванной нейтропенией, является резкое повышение температуры, также могут наблюдаться изъязвления на слизистых оболочках рта, боль при глотании, осиплость голоса, кровоточивость десен.
Критерием постановки диагноза нейтропении у детей считается понижение количества лейкоцитов до уровня ниже 4,5×109/л. Частой причиной данного синдрома у детей считаются инфекции, в том числе корь, эпидермический паротит, грипп и пр. Также лейкопения может возникнуть в качестве побочного эффекта на некоторые лекарства, включая антибиотики, сульфаниламиды, антигистаминные препараты.
Диагностика лейкопении
При подозрении на лейкопению назначается ряд диагностических исследований, включая следующие:
- лабораторный анализ крови, позволяющий подсчитать количество белых клеток крови и составить лейкоцитарную формулу,
- пункция костного мозга позволяет определить причины синдрома,
- анализ крови на незрелые кровяные клетки,
- анализы крови на антинуклерные и антигранулоцитарные антитела,
- биохимический анализ крови.
Клинические проявления
На начальной стадии развития болезни явные признаки лейкопении практически всегда отсутствуют. У пациента могут появиться головные боли, слабость, головокружение. Как правило, на эти сигналы никто не обращает внимания, однако клиническая картина в это время продолжает стремительно меняться. На фоне ослабленного организма зачастую происходит его инфицирование, что сопровождается:
- мигренями;
- лихорадкой;
- ознобом;
- учащенным пульсом.
Достаточно часто появляются поражения слизистой ЖКТ в виде многочисленных язв и эрозий, инфекции крови, воспалительные процессы в ротовой полости.
Следует уделить внимание и особенностям течения недуга. Все инфекционные процессы в организме протекают в несколько раз тяжелее. К примеру, небольшое раздражение на кожных покровах может привести к флегмоне. Очень часто после химиотерапии наблюдается поражение селезенки, печени и клеток кишечника. Любая инфекция в данном случае становится опасной для жизни пациента. Благодаря анализу крови, как правило, обнаруживается не только лейкопения. Тромбоцитопения, к примеру, практически всегда неизбежно развивается на фоне угнетения продуцирования тромбоцитов.
Лечение лейкопении
Запущенная форма синдрома не предполагает специальной терапии – лечебная тактика направлена на предотвращение вероятных инфекционных осложнений и устранение причины патологического процесса. Также рекомендован постельный режим в абсолютно стерильных условиях, специальное питание, гормональная терапия. Важным условием лечения запущенной формы нейтропении является переливание лейкоцитарной массы и стимулирование лейкопоэза.
В случае выявления аутоиммуннологического агранулоцитоза либо апластической анемии, проводится иммуносупрессивное лечение. Медицинские препараты назначаются индивидуально в каждом клиническом случае. Если нейтропения является побочным эффектом приема каких-либо медицинских препаратов, рекомендована их незамедлительная отмена. При сочетании патологии с недостатком фолиевой кислоты или витамина В12, назначаются препараты, содержащие данные элементы.
Важным условием лечения и профилактики лейкопении при раке, которая может быть вызвана использованием химиотерапевтических препаратов, являются колониестимулирующие факторы (Г-КСФ и ГМ-КСФ), действие которых направлено на увеличение количества макрофагов и нейтрофилов в периферической крови, а также стимуляция их противоинфекционных свойств.
Как лечить?
В первую очередь, для того чтобы повысить уровень лейкоцитов, нужно уточнить точную причину их снижения. Часто могут потребоваться дополнительные методы обследования. При установлении точного диагноза назначают этиотропную терапию, которая направлена на устранение самой причины патологии, например:
- Если это признаки авитаминоза группы В, назначают препараты, содержащие эти вещества, и корректируют диету.
- Если лейкопения вызвана сахарным диабетом, то применяют препараты для поддержания уровня сахара в крови и нормализации работы поджелудочной железы.
- При ВИЧ-инфекции назначают пожизненную АРВТ терапию. Вирусная нагрузка (количество копий вируса) падает, и иммунитет самостоятельно восстанавливается.
Из общих медикаментозных средств применяют иммуностимуляторы, иммуномодуляторы (восстанавливают работу иммунитета) и иммунокорректоры (устраняют поврежденные звенья иммунной системы):
- рекомбинантные – интерфероны альфа, бета, гамма;
- колониестимулирующие факторы – Филграстил, Ленограстим;
- грибкового и микробного происхождения — Бронхомунал, ИРС-19, Ликопид;
- животного происхождения – Миелопид, Тимоген, Тималин;
- интерлейкины –межлейкоцитарные медиаторы (Ронколейкин);
- другие активные вещества – витамины, адаптогены (элеутерококк, женьшень и т.п);
- растительного происхождения – средства, содержащие эхинацею (Иммунал, Ихинацин, Ихингин).
[adsense3]
Кроме этого, необходимо самостоятельно помочь организму повысить лейкоциты, для этого следует сбалансировано питаться: употреблять больше овощей и фруктов, белковой пищи, снизить потребление жиров. В рационе должно присутствовать мясо, бобовые, молочные продукты, крупы, грецкие орехи. Жирную рыбу и мясо употреблять не рекомендуется. Во время приготовления блюд не использовать специи и приправы.
Помимо медикаментозного лечения, повысить уровень лейкоцитов можно в домашних условиях. Народные рецепты при лейкопении следует применять в качестве вспомогательной терапии, но не как основной.
Что такое лейкопения?
Уменьшение количественного состава лейкоцитов (белых клеток крови) называется лейкопенией. Она бывает двух типов: функциональная и органическая.
Функциональная развивается при:
- брюшном тифе;
- вирусных заболеваниях;
- систематическом голодании;
- приеме амидопирина, сульфаниламидов;
- влиянии ионизирующего проникающего излучения (радиация).
Органическая лейкопения является следствием острого лейкоза или апластической анемии. Лейкоз ─ это онкологическое заболевание, развитие которого начинается в костном мозге. Раковые клетки замещают структуру костного мозга, в результате – здоровые клетки крови не производятся, поэтому показатели лейкоцитов падают. Апластическая анемия ─ редкое заболевание кроветворной системы, при котором угнетается функция кроветворения костного мозга.
Лейкопению ошибочно отождествляют с агранулоцитозом, утверждая, что это одно и то же. Думать так – заблуждение. Сама по себе лейкопения не является самостоятельным заболеванием. И в некоторых случаях умеренное снижение лейкоцитов ─ это физиологическая норма для отдельно взятого человека.
Агранулоцитоз ─ это обязательное патологическое последствие химиотерапии, и лейкопения тяжелой формы является главным его симптомом. Почему так происходит?
Воздействие химиопрепаратов направлено на уничтожение быстро делящихся клеток. Таковыми являются раковые клетки, а также здоровые клетки организма: клетки волос, ногтей, слизистых, нейтрофилы (разновидность лейкоцитов, содержание которых в крови до 70%, продолжительность их жизни 1 ─ 3 дня). Попадая в организм, химические препараты не способны отличить здоровые клетки от раковых и поэтому уничтожают их все. И если в случае с волосами облысение не является симптомом, угрожающим жизни, то уничтожение лейкоцитов такого масштаба вызывает тяжелую лейкопению, разрушая иммунную систему. Как результат ─ абсолютное отсутствие сопротивляемости организма.
Возможные последствия
Современная медицина выделяет различные виды лейкопении, классификация которых в первую очередь зависит от факторов, способствующих резкому снижению числа белых кровяных телец. Однако, вне зависимости от вида заболевания, следует незамедлительно принять все необходимые меры для борьбы с ним. Если своевременно не будет назначено лечение, велика вероятность развития осложнений, причем опасных для жизни пациента.
Многие, увидев анализ крови, не знают, чем в действительности грозит лейкопения. Большинство полагает, что негативные последствия могут вызвать исключительно те заболевания, которые и спровоцировали резкое снижение белых кровяных телец. На самом деле, такое мнение неправильно. Лейкопения ослабляет защитные функции организма. Отсутствие отличного иммунитета нередко приводит к тому, что присутствие самой банальной бактериальной инфекции в организме может стать чрезвычайной ситуацией. Более того, при лейкопении практически в два раза увеличивается риск приобрести опухолевое заболевание. Также к возможным последствиям данного патологического состояния можно отнести агранулоцитоз и алейкию (поражение костного мозга).
Чем лейкопения отличается от рака крови?
Рак крови ─ это злокачественное заболевание системы крови. А лейкопения ─ это реактивное состояние организма в ответ на влияние внешних или внутренних факторов.
Если при лейкопении происходят только изменения количества тех или иных структур лейкоцитов (лимфоциты, нейтрофилы, моноциты, тромбоциты), то при лейкемии нарушается само качество и функциональность клеток крови, вплоть до их уничтожения.
В норме костный мозг вырабатывает стволовые клетки, которые впоследствии разделяются (дифференцируются), и в кровь попадают уже функционально развитыми (лейкоциты, эритроциты). При лейкозе происходят следующие изменения:
- Стволовые клетки, предшественники лейкоцитов, не идут по пути нормального развития, перерождаются и становятся злокачественными.
- Новообразовавшиеся атипичные клетки подавляют нормальное развитие стволовых клеток вокруг себя.
- Постепенно в костном мозге происходит полное замещение физиологических клеток крови на раковые, и костный мозг теряет способность производить лейкоциты и другие клетки крови.
- Молодые, агрессивные раковые клетки проникают в кровеносное русло и распространяются по всему организму.
Взаимосвязь лейкопении и лейкоза
Постоянная лейкопения, особенно на фоне частых вирусных инфекций заставляет задуматься. Пониженное содержание лейкоцитов может являться следствием заболевания, в том числе и лейкоза. Но в некоторых случаях наоборот, лейкопения способствует развитию болезней. Сдвиг показателей лейкоцитов в меньшую сторону увеличивает риск возникновения онкологической патологии в два раза. Опасность заключается в том, что если своевременно на это не обратить внимание, то можно пропустить начало развития рака крови (лейкоз или острая лейкемия).
Важно!
При оценивании клинического анализа крови, лейкопению анализируют в двух направлениях: как следствие уже имеющегося патологического процесса в организме, и как предвестника возможного будущего заболевания.
При лейкопении уменьшается количество белых клеток, их защитная активность существенно замедляется. Это приводит к перегрузке иммунной системы. В результате активизируются атипичные (раковые) клетки.
Существует мнение, что физиологическая (приобретенная или врожденная) лейкопения, могут послужить толчком к развитию лейкоза. Однако, такая версия рассматривается на уровне гипотезы.
Лейкопения сама по себе не является страшным диагнозом, а лишь служит сигналом обратить внимание на состояние своего здоровья.
Как не допустить развития лейкопении?
К счастью, лейкопения не относится к числу наиболее распространенных нарушений. Тем не менее, следует знать, как предупредить развитие недуга, ведь протекает он обычно в очень тяжелой форме и в ряде случаев опасен для жизни человека.
В значительной мере снизить вероятность развития лейкопении можно путем соблюдения таких требований:
- по возможности избегать воздействия радиации. При прохождении рентгена или флюорографии следует отдавать предпочтение медцентрам, имеющим аппаратуру нового поколения, обеспечивающую минимальное воздействие излучения на организм;
- не назначать самому себе лекарства, особенно гормональные, психотропные, антибиотики. При их бесконтрольном и длительном приеме возможно патологическое изменение числа лейкоцитов в крови, а нормализовать состояние впоследствии будет очень сложно;
- не допускать резкого уменьшения массы тела, «голодных» диет с максимальным ограничением калорий и исключением множества продуктов. В этом случае может возникнуть значительный дефицит минералов и витаминов, чреватый изменением состава крови;
- соблюдать требования гигиены во избежание заражения некоторыми опасными вирусными инфекциями, передающимися преимущественно контактно-бытовым путем.
Если избежать заболевания все же не удалось, прогноз лечения будет более благоприятен при своевременном обращении к врачу. Пациенту, страдающему лейкопенией, помимо выполнения назначенных мероприятий, требуется проявлять максимальную осторожность в повседневной деятельности.
Больному запрещается питье сырой воды, употребление недостаточно промытых фруктов или овощей, непастеризованного молока. Такие меры требуются для того, чтобы избежать возможного заражения бактериальными и иными недугами, ведь организм страдающего лейкопенией человека недостаточно защищен от попадания бактерий извне.
По этой же причине при посещении общественных мест необходимо надевать защитную маску на рот и нос, избегать любого общения с зараженными людьми.
Важно! При повышении температуры тела или общем ухудшении состояния следует немедленно обратиться в больницу, ведь лейкопения характеризуется очень быстрым нарастанием симптомов. Как правило, в этом случае больному потребуется срочная госпитализация.
В достаточно надежной степени защититься от лейкопении поможет внимательное наблюдение за своим здоровьем. Этот коварный недуг вызывается резким сбоем в работе той или иной важной системы организма, поэтому здоровый образ жизни – панацея от многих болезней, в том числе и от заболеваний системы кроветворения.
Что такое лейкопения и в чём отличия от рака крови?
Иммунная система человеческого организма — барьер от инфекционных и чужеродных веществ и агентов. Её действие направлено на сохранение устойчивости клеточной генетики – противоопухолевой защиты.
Лейкоциты, зарождающиеся в селезёнке, костном мозге, лимфатических узлах и содержащиеся в крови, защищают организм от инфекционных проявлений. Но нарушение стабильности в противоборстве с вредными организмами и чуждыми агентами несёт за собой потерю лейкоцитов.
Противоопухолевым эффектом обладает ряд препаратов https://s-pharma.net/protivoopuholevye. Лейкопения характеризуется утратой объёма лейкоцитов: ниже 4 тысяч в 1 мм3 крови.
Какую диету назначают врачи
Некоторое время, даже, если пройдено удачное лечение, нужно следить за общим состоянием в организме, для этого корректируют, подбирают приемлемую пищу. Следует убрать из меню употребление жирных продуктов, есть часто и не много.
В рацион необходимо включить ингредиенты с определенной способностью:
- ионизирующее излучение понижают зеленые травы в виде петрушки, укропа, базилика
- молочной продукцией, твердыми сырами увеличивают количество лейкоцитов
- морепродуктами, красной икрой повышают гемоглобинный уровень
- капустой, бобовыми укрепляют иммунную систему
- диетическим птичьим мясом или кролиным насыщают организм без увеличения калорийности пищи
Чтобы привести к нормализации кровяные клетки, все элементы, входящие в состав важной для человеческого организма жидкости, необходимо правильно сбалансированное питание, богатое белками, при этом предпочтение отдается нежирному мясу и рыбе. Нужно избегать острых и жареных блюд, использовать в диете в достаточном количестве кисломолочные продукты.
Про детский иммунитет рассказывает доктор Комаровский на видео:
Лейкопения и рак крови – одно и то же?
У снижения лейкоцитов следующие причины:
вирусные и бактериальные осложнения текущих инфекционных заболеваний;
приём специфических групп медикаментозных препаратов (отдельный ряд антибиотиков, цитостатических лекарств, антидепрессантов, сульфаниламидов и пр.);
контактирование с отдельными видами химических веществ (бензол, инсектициды, краска для волос, мышьяк и др.);
гормональный дисбаланс, острый недостаток минеральных и витаминных ресурсов, необходимых для воспроизведения белых клеток, нерациональное питание;
повреждение клеток спинномозговой жидкости после облучения или превышения показателей радиационного фона;
у пациентов с диагнозом «рак крови» наблюдаются случаи метастаз в костный мозг, приводящих к потере необходимого числа лейкоцитов.
Гемобластоз или лейкоз – онкологическое заболевание, отличающееся от лейкопении неконтролируемым организмом разрастанием ткани, образовавшейся из кроветворных клеток. При поражении раковыми клетками костного мозга запускается размножение недозревших лейкоцитов – лейкозных клеток.
Особенности возрастания недозревших лейкоцитов:
- осложнения заболеваний вирусной этиологии;
- воздействие химических ядов через дыхательную или пищеварительную системы, а также при непосредственном контакте;
- генетический фактор;
- неблагоприятная радиационная среда или облучение;
- приём некоторых терапевтических лекарств (например, стимулирующих эритропоэз);
- нарушение метаболизма.
Так, заключим, что рост числа лейкоцитов и неуклонное снижение их количества – разные течения диаметрально противоположных заболеваний при одинаково выраженных причинно-следственных связях. Отклонение от нормы количества лейкозных клеток помогает в постановке правильного диагноза.
Профилактика и прогноз
Очень часто после онкологических заболеваний развивается лейкопения. После химиотерапии лечение и профилактика данного недуга в первую очередь подразумевают под собой точный подбор дозировки препаратов. Важно заметить, что это зависит не только от опыта врачей, но также и от возможностей специализированных аппаратов. Именно поэтому для лучевой терапии применяется максимально целевое воздействие. Смертность в случае лейкопении у онкологических больных не превышает 30% от всех случаев.
Особое внимание важно уделять индивидуальному подходу в лечении пациентов в поликлиниках. При назначении тех или иных препаратов врач в обязательном порядке должен учитывать наличие непереносимости некоторых компонентов, совместимость препаратов, сопутствующие недуги. Здесь особая роль принадлежит самостоятельному лечению и следованию советам близких и родных. Всякая терапия должна назначаться только после диагностического обследования, а также консультации у специалиста.
В данной статье мы максимально подробно рассказали о том, что представляет собой лейкопения. Причины возникновения данного заболевания могут быть самыми различными, начиная с нехватки некоторых витаминов и заканчивая серьезными поражениями костного мозга. В любом случае, только грамотная терапия способна помочь в борьбе с этим недугом. Будьте здоровы!
Чем лейкопения отличается от рака крови
Типичных симптомов при снижении лейкоцитов нет. Подозрения указывают на признаки инфекции: то, что вызывает повышение температуры тела, лихорадку, учащение сердцебиения.
Случается и бессимптомное течение болезни, без внешних признаков и угнетённого воздействия на пациента. Проведённые анализы могут показать следующие результаты:
- лейкоциты умеренно снижены;
- функциональность лейкоцитов не нарушена;
- отсутствие патологий в костном мозге;
- сохранена целостность миелопоэза (формирование элементов крови в теле костного мозга);
- образование эритроцитов и тромбоцитов не нарушено.
Полученные результаты свидетельствуют о том, что в организме присутствуют заболевания не связанные с кровью, но сопровождающиеся лейкопенией: холецистит, тиреотоксикоз, гастрит и пр.
Эта патология оставляет за собой значительный след: иммунная система принимает главный удар на себя, её защитные слои приходят в упадок. При попадании в организм инфекции, его оборона будет разрушена, а пациенту придётся обращаться к врачу, даже находясь в удовлетворительном состоянии.
Когда и при каких условиях лейкопения переходит в рак крови
Риск понижения лейкоцитов несёт угрозу возникновения СПИДа или рака крови.
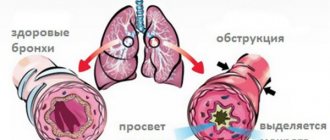
Нейтропения – падение количества кровяных клеток, образующихся в костном мозге. Уменьшение числа нейтрофилов (разновидность лейкоцитов) ослабляет иммунитет. При остром лейкозе происходит митоз (рост) раковых клеток в ущерб развитию непатологических, что характеризует нейтропению.
Злокачественные ткани формируют метастазы в кости скелета, где инфильтрируют костный мозг (просачивание жидких тел сквозь твёрдые) и подавляют продукцию клеток крови без патологии. Это подтверждает, что нейтропения может являться признаком рака в запущенной стадии.
У пациентов с лейкозами характеризуется наличие лейкопении, присутствие которой обуславливается распадом лейкоцитов из-за обструкции функциональных качеств.
Результаты изучения функциональных качеств лейкоцитов при лейкозах подтверждают обширные нарушения внутриклеточного обмена у таких больных. Эти исследования, как правило, проводились у пациентов с лейкемическими формами лейкозов.
Возможно, снижение количества кровяных клеток объясняется своеобразными нарушениями механизмов, синтезирующих отток лейкоцитов из костного мозга в кровь.
Подводя итог, понимаем: рак крови и лейкопения – разные болезни, пробившие брешь в иммунной системе.
Селезёнка, лимфатические узлы, костный мозг, вилочковая железа и прочие составляющие защитного барьера организма — исходные пункты для получения биопсии.
Этот анализ позволит выявить первопричину заболевания и выбрать лечение.
Патогенетические механизмы
- Белые тела классифицируют таким образом: они делятся на агранулоциты в крови и гранулоциты. Агранулоциты делятся на лимфоциты и моноциты, гранулоциты – базофилы, эозинофилы, нейтрофилы.
- Происходит нарушение механизма белых клеток. Лейкоцитарный рост чувствует разные патологические влияния. В связи с этим существует очень много причин, которые вызывают упадок образования белых кровяных тел.
- Второй – сильное поражение лейкоцитов. Этот вариант лейкопении проявляется очень редко. Антилейкоцитарные антитела в крови уничтожают белые тельца. Разрушение белых тел вызывают также большие диапазоны радиации.
- Механизм перераспределительной лейкопении, возникающий вследствие стрессовых состояний, физических нагрузок на мышцы, из-за застоя лейкоцитов. В этом случае белые клетки не покидают кровь полностью и пребывают в сосудах мышц, легких, почек.
- Еще одним патогенетическим механизмом лейкопении у ребенка есть слишком большая утрата сетчатой ткани. Случается при ожогах огромных участков тела, гноении, нарушении целостности лимфатических сосудов.
- Разжижение крови. Это редкостный вид заболевания. Она есть последствием инфузионной терапии.
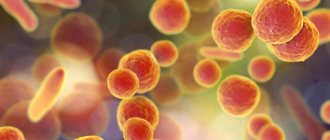
Фото лейкоцита
Лейкопения
Лейкопения (нейтропения, лейкоцитопения) – это синдром, характеризующийся уменьшением уровня лейкоцитов в крови (менее 1,5×109 /л). Граничным проявлением лейкопении является агранулоцитоз, представляющий собой состояние, при котором в крови практически полностью отсутствуют белые кровяные клетки. Такая форма патологического процесса диагностируется редко. Показатели летальных исходов в результате лейкопении разной сложности составляют 5-40%.
Причины лейкопении
Лейкопения – полиэтиологическое состояние, которое может быть первичной патологией либо осложнением других болезней. При воздействии неблагоприятных факторов на отдел костного мозга, продуцирующего белые кровяные клетки, происходит массовое разрушение молодых клеток крови, в результате чего прекращается формирование зрелых лейкоцитов.
Чем опасно данное заболевание?
Стойкая лейкопения, по словам врачей, приводит к снижению иммунитета и одновременному повышению чувствительности ко многим инфекциям и онкологическим недугам, что нередко влечет за собой летальный исход. Крайними проявлениями заболевания считаются следующие: агранулоцитоз, нейтропения и алейкия. В этом случае организм практически полностью перестает продуцировать те или иные типы лейкоцитов.
Лечение лейкопении
Запущенная форма синдрома не предполагает специальной терапии – лечебная тактика направлена на предотвращение вероятных инфекционных осложнений и устранение причины патологического процесса. Также рекомендован постельный режим в абсолютно стерильных условиях, специальное питание, гормональная терапия. Важным условием лечения запущенной формы нейтропении является переливание лейкоцитарной массы и стимулирование лейкопоэза.
В случае выявления аутоиммуннологического агранулоцитоза либо апластической анемии, проводится иммуносупрессивное лечение. Медицинские препараты назначаются индивидуально в каждом клиническом случае. Если нейтропения является побочным эффектом приема каких-либо медицинских препаратов, рекомендована их незамедлительная отмена. При сочетании патологии с недостатком фолиевой кислоты или витамина В12, назначаются препараты, содержащие данные элементы.
Важным условием лечения и профилактики лейкопении при раке, которая может быть вызвана использованием химиотерапевтических препаратов, являются колониестимулирующие факторы (Г-КСФ и ГМ-КСФ), действие которых направлено на увеличение количества макрофагов и нейтрофилов в периферической крови, а также стимуляция их противоинфекционных свойств.
Симптомы и лечение лейкопении у взрослых
Лейкопения — снижение количества лейкоцитов в крови, которое чаще всего является симптоматическим состоянием и сопровождает различные заболевания. Благоприятное течение болезни определяется при временном снижении белых кровяных телец, более тяжелое развитие патологии — при хроническом понижении.
Лейкоциты, или белые кровяные тельца, выполняют в организме защитную функцию и в норме их количество составляет от 4,0 до 10,0 х 10 9 на 1 л крови.
Для определения количества лейкоцитов в первую очередь делают общий анализ крови, а при необходимости используют другие методы диагностики. Важно вовремя распознать симптомы лейкопении, которые нередко бывают расплывчатые, что позволяет провести надлежащее лечение.
Видео: Лейкоциты. Белая формула крови
Симптомы [ править | править код ]
Постепенное ослабление организма, повышение температуры, озноб, учащённый пульс, беспокойство, головные боли, истощение всего организма, пневмония и инфекция крови, которые могут вызвать слабый шок. В результате бурно развиваются инфекции. Если понижение содержания лейкоцитов обусловлено реакцией на определённые лекарства, симптомы нарастают бурно.
Низкое содержание лейкоцитов характеризуется опуханием желез, увеличением селезёнки, увеличением миндалин, а также симптомами присоединившихся заболеваний. [4]
Лейкопения — что это такое у взрослых?
Термин “лейкопения” является общим термином, относящимся к уменьшенному количеству лейкоцитов в периферической крови. Развитие заболевания почти всегда связано с уменьшением одной подгруппы белых кровяных клеток. В частности, выделяют следующие разновидности лейкопении:
- Гранулоцитопения — общий термин, относящийся ко всем гранулоцитам, включая нейтрофилы, моноциты, эозинофилы и базофилы.
- Нейтропения— определение указывает на уменьшение количества нейтрофилов.
- Лимфопения — это уменьшение количества лимфоцитов.
Поскольку моноциты, эозинофилы и базофилы составляют относительно небольшую долю общего пула циркулирующих лейкоцитов, лейкопения почти всегда обусловлена нейтропенией или лимфопенией. Следовательно, термины гранулоцитопения и нейтропения часто являются взаимозаменяемо. Полное отсутствие одного из других гранулоцитарных рядов также является ненормальным и может оказывать влияние на врожденный иммунитет, но редко является причиной снижения общего количества лейкоцитов в крови.
Определение “лейкопения” варьируется, но в большинстве лабораторий нижний предел нормального общего количества лейкоцитов составляет от 3000 / мкл до 4000 / мкл. Нейтропения определяется как абсолютное количество нейтрофилов (АКН) менее 1500 / мкл.
Указанные показатели были определены в основном в группе взрослых кавказцев, и есть несколько этнических групп, в которых диапазон нормального количества нейтрофилов смещен в сторону меньшего числа. Подобное отмечается как этническая нейтропения.
Другие особенности лейкопении
- Агранулоцитоз, полное отсутствие гранулоцитов, относится к специфической подгруппе нейтропении, которая имеет уникальный дифференциальный диагноз.
- Легкое или хроническое уменьшение лейкоцитов может быть доброкачественным и при отсутствии тревожных симптомов чаще всего не проводится дальнейшая диагностика.
- Первичная или тяжелая лейкопения, особенно нейтропения, которая сопровождается каким-либо из симптомов, описанных ниже, заставляет врача проводить тщательную диагностику.
Классификация
Достаточно часто снижение уровня белых кровяных телец носит временный характер. Как известно, причины лейкопении у взрослых нередко кроются в приеме некоторых лекарственных препаратов (средства «Бисептол», «Анальгин»). После окончания действия поражающего фактора все симптомы проходят. Здесь речь прежде всего идет о так называемой транзиторной лейкопении. Она обнаруживается во время очередного исследования крови и не имеет каких-либо серьезных последствий для здоровья.
Более длительную реакцию специалисты подразделяют на следующие виды:
- острая (до трех месяцев);
- хроническая (более трех месяцев).
Подобные состояния нередко вызывают подозрение на агранулоцитоз и всегда требуют более детального обследования.
Также заболевание лейкопения подразделяется на:
- первичную форму (возникает вследствие нарушения синтеза нейтрофилов);
- вторичную форму (появляются факторы, угнетающие привычное кроветворение).
Исходя из степени снижения числа лейкоцитов, в диагнозе может быть указано три варианта:
- легкая степень — 1,5Х10 9 /л (полное отсутствие осложнений);
- средняя — от 0,5 до 1,0Х10 9 /л (существует риск инфекционных осложнений);
- тяжелая — до 0,5Х10 9 /л (агранулоцитоз с тяжелыми проявлениями).
Именно по последней классификации чаще всего и разделяется лейкопения. Степени развития данного патологического состояния зависят исключительно от вероятности присоединения инфекции.
Лейкопения у взрослого: причины
Существуют определенные особенности развития болезни, зависящие от конкретных причин и предполагающие в дальнейшем наиболее подходящее лечения:
- Возраст больного. Тяжелые врожденные синдромы нейтропении обычно присутствуют в младенчестве. Лейкопения связана с синдромами врожденного иммунодефицита, определяемых в детстве.
- Острота течения. Нейтропения, которая присутствует с детства, может указывать на наличие врожденного синдрома. Лейкопения, которая развивается остро, нередко вызывается лекарственными средствами с развитием агранулоцитоза, остро протекающих инфекций или острого лейкоза. Лейкопения, которая развивается в течение недель или месяцев, может быть связана с хронической инфекцией или первичным заболеванием костного мозга.
- Тяжесть цитопении. Хотя тяжесть цитопении не помогает определить ее причину, больные с количеством лейкоцитов менее 800 / мкл должны считаться страдающими иммунодефицитом. В таких случаях принимаются соответствующие меры предосторожности. При наличии лейкоцитов менее 500 / мкл на фоне лихорадки, должны быть приняты меры по госпитализации для внутривенного введения антибиотиков и ускоренной оценки.
Основные причины развития лейкопении у взрослых, которая в этих случаях определяется как приобретенная:
- Инфекционное заболевание
- Гранулематозная болезнь
- Аутоиммунное заболевание
- Радиоактивное облучение
- Лекарственные средства
- Токсические вещества
- Недоедание или неправильное питание
- Белковая энтеропатия
Патофизиология лейкопении
Будет рассмотрена патофизиологическое развитие приобретенной нейтропении, которая чаще всего определяется у взрослых.
- Медикаментозный агранулоцитоз является редкой специфической реакцией, которая приводит к иммунному разрушению предшественников нейтрофилов в костном мозге. Подобное сопряжено прекращением действия возбуждающего фактора, но может быть связано со значительной заболеваемостью и смертностью от сепсиса. Многие другие лекарства вызывают подавление пролиферации нейтрофилов в зависимости от дозы. Течение болезни является более доброкачественным и часто может переноситься без остановки приема препарата.
- Аутоиммунная нейтропения: Первичная аутоиммунная нейтропения вызывается почти исключительно антителами, направленными против нейтрофилов, включая человеческий нейтрофильный антиген (HNA1) и CD11b (HNA-4a), два поверхностных антигена или FcγRIIIb, рецептор иммунного комплекса, участвующий в секреции токсических продуктов. Совмещение этих аутоантител приводит к разрушению нейтрофилов в селезенке или к опосредованному комплементом лизису. Подобное наблюдается почти всегда у младенцев и малышей. Проходит спонтанно в более чем 90% случаев в течение 1-2 лет.
- Вторичная аутоиммунная нейтропения обычно связана с другим аутоиммунным заболеванием, таким как болезнь Грейвса, гранулематоз Вегенера, ревматоидный артрит или системная красная волчанка. Патогенез четко не определен. Многие больные имеют антитела против нейтрофилов, но связь между наличием антител и степенью нейтропении недостаточно выяснена.
- Синдром Фелти и синдром крупных зернистых лимфоцитов возникают при ревматоидном артрите. Поскольку более 90% пациентов в обеих группах имеют положительный результат на HLA-DR4, предполагается, что эти два синдрома отражают спектр одного заболевания.
Дополнительно следует указать, что хроническая идиопатическая нейтропения у взрослых (CINA) — это доброкачественное заболевание, этиология которого полностью неизвестна.
Лейкопения — что это такое у взрослых, симптомы
Сама лейкопения обычно протекает бессимптомно. Сопутствующие конституциональные симптомы, включая лихорадку, озноб, потоотделение или потерю веса, могут указывать на наличие инфекции, которая может быть причиной или следствием лейкопении. Также подобные признаки нередко определяются при злокачественном новообразовании или аутоиммунном расстройстве.
Другие признаки или симптомы, чаще всего определяемые при лейкопении:
- Локальные признаки или симптомы инфекции
- Лимфаденопатия (изменения консистенции и размеров лимфатических узлов)
- Гепатомегалия или спленомегалия (увеличение печени или селезенки)
- Признаки анемии (бледность, цианоз, слабость)
- Признаки тромбоцитопении (кровотечения на слизистых оболочках, петехии, пурпура)
- Воспаление суставов
- Сыпь различной выраженности и локализации
Видео: О самом главном: Низкие лейкоциты, обильное потоотделение, потеря веса
Диагностика лейкопении
Всем больным с низким содержанием лейкоцитов показаны следующие исследования:
- Повторно делается полный анализ крови (ПАК), что позволяет подтвердить низкий уровень лейкоцитов и оценить количество эритроцитов и тромбоцитов.
- Ручная дифференциация клеток крови, что помогает определить, какая группа клеток уменьшена, также могут быть определены аномальные клетки.
- Оценка предшествующих ПАК для определения остроты лейкопении.
Дополнительно могут использоваться те методы диагностики, которые позволяют получить дополнительные сведения по состоянию больного. В частности, проводится:
- Полный метаболический профиль, включая ферменты печени
- Протромбиновое время (PT) и частичное тромбопластиновое время (PTT)
- Посев крови
- Анализ на вирус иммунодефицита человека (ВИЧ), включая серологию и вирусную нагрузку
- Полимеразная цепная реакция (ПЦР) для определения вирусной нагрузки парвовирусом, вирусом Эпштейна-Барра, цитомегаловирусом, вирусом простого герпеса и вирусами гепатита
- ПЦР для клещевых заболеваний, в том числе риккетсии и анаплазмы
- Анализы сыворотки на лекарства, связанных с нейтропенией или лимфопенией
- Серология аутоиммунного заболевания (антиядерное антитело, ревматоидный фактор)
- Иммуноглобулины
- Цифометрия периферического кровотока для маркеров B- и T-лимфом
- Цитометрия периферического кровотока для крупных гранулярных лимфоцитов
- Взятие образца костного мозга с последующей биопсией.
Внешний вид мазка из периферической крови
Мазок имеет важное значение для определения того, какая группа белых кровяных телец ответственна за уменьшение общего количества лейкоцитов. Кроме того, следует проверить наличие аномальных форм. Наличие незрелых (“сдвиг формулы влево”) белых клеток может указывать на инфекцию или злокачественную опухоль, особенно миелодисплазию или острый лейкоз. В то же время патологические эритроциты могут указывать на наличие аутоиммунного разрушения, миелодисплазию или синдром недостаточности костного мозга.