Когда можно повторять попытку?
Для многих женщин экстракорпоральное оплодотворение – единственный шанс стать мамой, и когда через 2 недели после ЭКО результаты анализов отрицательные, нередко развиваются тяжелые депрессивные состояния, часто требуется консультация и поддержка психолога.
Выкидыш
Как и при естественной беременности, после ЭКО нередко случаются выкидыши, происходит это до 10-12 недели. Самопроизвольный аборт происходит на фоне развития генетических аномалий, обострения хронических заболеваний, гормональных сбоев, стресса, синдрома замершей беременности.
Чтобы сохранить ребенка, женщине иногда приходится находиться на сохранении все 9 месяцев, но зато потом можно сразу родить не одного, а сразу двух, трех малышей – при искусственном оплодотворении вероятность многоплодной беременности довольна велика.
Признаки выкидыша – боль тянущего характера в нижней части живота, поясничной области, кровянистые выделения, повышение температуры, озноб, сильная слабость, частые приступы головокружения. Если у вас после подсадки наблюдается хотя бы один из этих симптомов, незамедлительно звоните лечащему врачу, вызывайте скорую помощь.
Череда неудачных попыток ЭКО чревата не только психоэмоциональными расстройствами, но и развитием других негативных последствий:
- нарушения в работе органов пищеварительной системы;
- стремительный набор веса;
- тяжелые почечные и печеночные патологии;
- обострение старых, или развитие новых репродуктивных, гинекологических заболеваний;
- гормональные сбои, активный рост волос на лице, руках, ногах, сбои в менструальном цикле, заболевания молочных желез, ранний климакс;
- эндокринные болезни;
- с каждой новой попыткой увеличивается риск развития рака яичников в будущем.
При неудачной попытке ЭКО важно установить истинную причину, по которой беременность не состоялась. От того, какой фактор или совокупность причин оказали влияние, зависит, повысятся ли шансы на беременность во время проведения последующего протокола. Причины неудачи могут быть самыми различными.
Нередко эмбрионы, полученные при оплодотворении материнских яйцеклеток сперматозоидами мужа или донора, не соответствуют жестким требованиям качества. Они не демонстрируют высокой жизнеспособности, по сути не являются крепкими и здоровыми. Такие эмбрионы практически не имеют шансов успешно имплантироваться.
Эмбрионы могут оказаться травмированы во время переноса, например, при слишком быстром переносе. Они также погибают, беременность не наступает. Причины могут таиться в недостаточном качестве биологических материалов — ооцитов и спермы.
Нередко протокол заканчивается неудачно из-за слишком агрессивной гормональной стимуляции яичников в первой фазе менструального цикла в первом протоколе. При этом в организме женщины возникает переизбыток эстрогенов, ФСГ, может развиться синдром гиперстимуляции яичников, который в разы снижает и без того далеко не стопроцентную вероятность успешного окончания протокола.
Женщина может заболеть гриппом или ОРВИ уже после переноса оплодотворенных яйцеклеток в полость матки. Могут обостриться ее давние хронические заболевания под действием агрессивной гормональной терапии. Иногда причина отсутствия беременности после попытки ЭКО — аутоиммунные процессы, а также генетическая несовместимость партнеров. Иногда врачам не удается получить достаточное количество яйцеклеток, а порой из оплодотворенных яйцеклеток большое количество не проходит отбора на пригодность для переноса.
Довольно часто имплантации мешает отягощенный акушерский анамнез пациентки — эндометриоз, патологии матки и шейки матки могут быть существенной преградой на пути к заветному материнству.
Даже если беременность наступила, и это подтвердили УЗИ и тесты на ХГЧ, после ЭКО достаточно велика вероятность замирания беременности или выкидыша на раннем сроке. Это опять же может быть последствием гормональной терапии, а также вызывается массой причин.
Беременность после ЭКО — особая, за такими будущими мамами требуется более тщательный контроль. Но даже лучшие врачи, увы, не всегда могут предотвратить гибель и отслойку плодного яйца.
Неудачное ЭКО, чем бы оно ни закончилось, может быть следствием возраста женщины. Оптимальным возрастом, когда процент успеха наивысший, считается возраст до 35 лет, затем с каждым годом вероятность успешной беременности снижается.
Вопрос, через сколько дней можно делать повторное ЭКО, не совсем корректен. В каждом конкретном случае устанавливаются индивидуальные сроки, которые зависят от самочувствия, состояния здоровья женщины и причин, по которым первый протокол оказался неудачным.
Наиболее распространенный срок, который женщине дается на восстановление, – три месяца. За это время женщина обычно успевает успокоиться после предыдущего поражения, обрести надежду и сделать все необходимые анализы и обследования.
Однако в случае если предыдущая попытка проводилась без гормональной стимуляции яичников, в естественном цикле, повторить попытку можно уже в следующем менструальном цикле, то есть через две недели.
После выкидыша и замершей беременности женщине обычно требуется больше времени на восстановление, поскольку в большинстве случаев такие ситуации требуют выскабливания полости матки. Сначала она должна пройти лечение антибиотиками и противовоспалительными препаратами, потом приступить к реабилитации и, наконец, к подготовке. Рекомендуемая в этом случае пауза — полгода.
Причины неудачных попыток ЭКО
К сожалению, не все попытки ЭКО приводят к такой желанной беременности, процент неудачных попыток очень высок и варьирует по разным данным.
Достаточно часто причины неудач ЭКО связаны с нежизнеспособностью эмбрионов, их сниженной способностью к делению.
Помимо этого есть другие причины, к которым относятся:
- Остановка развития эмбриона, после удачного оплодотворения.
- Патологические изменения эндометрия (хронические воспалительные заболевания эндометрия, полипы эндометрия, гиперплазия, онкопатология).
- Заболевания, связанные с маточными трубами.
- Инфекционно-воспалительные заболевания половой системы.
- Генетическая патология у будущих родителей, а также генетические аномалии эмбриона.
- Индивидуальная несовместимость супругов.
- Патология иммунной системы (антитела в организме женщины, которые препятствуют наступлению беременности).
- Эндокринная патология (гормональные сбои).
- Метаболические нарушения (ожирение).
- Вредные привычки (курение, алкоголь, наркотические вещества).
- Женщина не соблюдает предписания врача-репродуктолога и нарушает режим лечения.
- Недостатки диагностики сопутствующей патологии.
- Яйцеклетки, которые непригодны для оплодотворения.
- Сперматозоиды сниженного качества.
- Хроническая сопутствующая патология (печени, почек, ЖКТ, дыхательной системы, половых органов).
- Врачебные ошибки.
Не исключаются также и другие факторы, которые могли привести к гибели эмбриона. Очень важным аспектом в этом вопросе является состояние здоровья и физиологических резервов организма будущей матери, способности её организма к имплантации эмбриона и вынашиванию беременности. Чем ЭКО беременность отличается от обычной? Кроме метода попадания эмбриона в полость матки, собственно говоря, ничем.
Неудачи после ЭКО — это не приговор, и часто требуется несколько попыток для наступления желанной беременности. Для многих пар сохранить надежду и эмоциональную стабильность после неудачной попытки экстракорпорального оплодотворения является достаточно тяжелой задачей, поэтому эту проблему тоже стоит рассмотреть.
Что такое ЭКО, в каких случаях его назначают
Экстракорпоральное оплодотворение позволяет родить первенца, или второго, третьего ребенка женщинам, которые не могут забеременеть естественным путем.
Процедура сложная, проводят ее строго при наличии показаний – определенные формы физиологического мужского и женского бесплодия, если причину отсутствия зачатия выявить не удалось.
Основные показания для ЭКО – непроходимость или отсутствие маточных труб, эндометриоз, серьезные гормональные нарушения, которые не удалось устранить при помощи медикаментозной терапии, неполноценная работа яичников, низкое качество спермы.
Противопоказания – врожденные патологии матки, миома и другие злокачественные и доброкачественные новообразования, любые острые воспалительные процессы, отклонения психического характера.
Этапы ЭКО:
- стимуляция яичников – используют гормональные препараты;
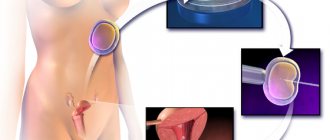
- пункция яйцеклетки, забор сперматозоидов;
- оплодотворение яйцеклетки искусственным путем;
- выращивание эмбриона в пробирке на протяжении 1-5 суток;
- подсадка эмбриона в маточную полость.
Все эти шаги кажутся не такими уж сложными, но чаще всего женщинам тяжело морально и физически переносить подготовку и саму процедуру подсадки эмбрионов.
Не стоит забывать и о стоимости ЭКО – средняя цена составляет 1200-5000 тыс. долларов, в зависимости от типа протокола, видов предварительной диагностики, необходимых лекарственных средств, уровня клиники.
Предлагаем ознакомиться: Дюфастон для вызова менструации какова инструкция по применению препарата при задержке месячных
Поэтому, прежде чем задумываться об ЭКО, нужно выявить и устранить возможные причины, которые препятствуют зачатию – более 50% пар, которые не имеют детей, в экстракорпоральном оплодотворении не нуждаются.
Не спешите делать тест на беременность на следующий день после ЭКО, как и при естественном оплодотворении, заветные 2 полоски можно увидеть только через 10-14 дней после зачатия.
Какой бы результат ни показал домашний тест, обязательно сдайте кровь на уровень ХГЧ – уровень этого гормона всегда увеличивается после наступления беременности.
Неудачное ЭКО и психологический аспект
Если все анализы подтверждают, что вы можете стать родителями, но этого почему-то не происходит, то опытные репродуктологи в таком случае советуют обращать пристальное внимание не столько на физиологические, сколько на психологические факторы. Скрытые страхи и подсознательные установки могут влиять на исход искусственного оплодотворения не меньше, чем инфекции и патологии. Среди множества психологических причин неудачи ЭКО врачи выделили 5 основных:
- неготовность женщины к материнству, невозможность представить себя в роли матери;
- недоверие к лечащему врачу и медперсоналу клиники;
- сомнения в супруге и его готовности к отцовству;
- отношение к искусственному оплодотворению, как к чему-то противоестественному и опасному;
- неверие в собственную беременность, заведомая убежденность в отрицательном исходе ЭКО.
Чаще всего эти страхи никак не выдают себя. Внешне женщина может казаться спокойной и уверенной, но подсознательные установки продолжают работать и срывать одну беременность за другой. Избавиться от скрытых психологических преград самостоятельно зачастую просто невозможно. Не даром во многих клиниках, занимающихся репродуктивной медициной, есть штатный психолог. Если первый протокол провалился, репродуктологи непременно включают психологическую консультацию в перечень обязательных мер.
Какие обследования нужно пройти?
После окончания очередных месячных, которые завершили неудачный протокол, женщина должна сделать УЗИ органов малого таза, а также гистероскопию, которая покажет все особенности матки, эндометрия. Обязательно нужно сдать кровь на гормоны, общие и расширенные анализы крови, мочи.
Парам старше 35 лет, а также парам, которые перенесли три и более неудачные подсадки, нужно посетить генетика и сделать необходимые анализы на совместимости и кариотипирование. А выявить возможные иммунные факторы, при которых организм женщины отвергает беременность как нечто чужеродное, поможет сделанная в клинике иммунограмма.
Если произошел выкидыш или замершая беременность, женщине предстоит сделать все те же анализы, а в дополнение к ним желательно получить заключение из генетической лаборатории, которая исследовала ткани эмбриона после замирания беременности или самопроизвольного выкидыша. С большой долей вероятности такое исследование покажет, были ли у малыша генетические патологии или причиной его гибели стали другие причины.
Почему наступает естественная беременность после ЭКО
Используя современные методы лечения бесплодия, врачи могут добиться наступления беременности даже в крайне сложных ситуациях.
Если пациентка старше 45 лет или в ходе ЭКО не удается получить качественные эмбрионы, можно рекомендовать программу с донорскими ооцитами.
Если состояние полости матки или эндометрия не позволяет успешно выносить плод, можно обратиться к помощи суррогатной матери.
Репродуктивная медицина не стоит на месте. Еще полвека назад сама процедура ЭКО казалась фантастикой, так что, вероятно, проблемы имплантации тоже вскоре будут легко решаемы.
Медицина не стоит на месте, но даже в самых современных центрах ЭКО вероятность забеременеть после искусственного оплодотворения составляет не более 37%, в зарубежных клиниках этот показатель выше – примерно 56%., но стоимость процедуры отличается от наших цен в несколько раз, в большую сторону, естественно.
Повторную процедуру ЭКО врачи назначают через 3-6 месяцев, реже – после окончания второй менструации, все это время женщине нужно заниматься восстановлением моральных и физических сил.
После неудачного протокола следует повторно сдать все необходимые анализы, сделать УЗИ – нередко только после первой попытки удается выявить истинную причину отсутствия естественного зачатия.
При некоторых формах бесплодия шанс забеременеть природным путем после проведения протокола экстракорпорального оплодотворения увеличивается. На подготовительном этапе яичники активно стимулируют, этот эффект сохраняется еще долгое время.
Беременность после ЭКО – как увеличить шансы на зачатие:
- положительный эмоциональный фон, отсутствие стрессов;
- правильное и сбалансированное питание;
- умеренные регулярные физические нагрузки;
- соблюдение режима дня;
- укрепление иммунитета.
Каждой паре нужно усвоить, что ЭКО – это только шанс родить долгожданного ребенка, но не гарантированное решение проблемы.
Согласно статистике, примерно каждой четвертой женщин удалось забеременеть самостоятельно после неудачного ЭКО, особенно велики шансы для природного зачатия в первые 4-6 недель после проведения протокола.
Причины самостоятельного зачатия после ЭКО:
- пары с диагнозом бесплодие перестают пользоваться средствами контрацепции, что нередко приводит к первичной или повторной беременности после ЭКО;
- интенсивная гормональная поддержка – на протяжении всего подготовительного этапа женщина принимает множество препаратов, которые стимулируют фертильные функции в организме;
- вся предварительная подготовка направлена на настройку организма на зачатие и вынашивание плода, эффект сохраняется еще в течение 1–2 лет даже после неудачного ЭКО;
- пары, готовые к экстракорпоральному оплодотворению, радикально меняют образ жизни – соблюдают режим дня, правильно питаются, ведут активный образ жизни, отказываются от пагубных пристрастий, все это положительно сказывается на работе репродуктивной системы и всего организма в целом.
Когда у женщины появляется первенец, пусть даже после искусственного оплодотворения, у нее значительно улучшается психоэмоциональное состояние, исчезает чувство неполноценности – эти факторы нередко препятствуют эффективному лечению бесплодия.
При диагностировании мужского бесплодия, отсутствии или полной непроходимости маточных труб, при некоторых формах гипоплазии матки зачатие естественным путем после ЭКО просто невозможно, родить малыша можно только после удачного искусственного оплодотворения.
Какова эффективность ЭКО?
Часто про экстракорпоральное оплодотворение говорят, словно о волшебной процедуре, обеспечивающей стопроцентную гарантию наступления беременности. Подобная иллюзия может быть чрезвычайно опасной, ведь эффективность экстракорпорального оплодотворения далека от этого. И часто после неудачного ЭКО отзывы на эту процедуру становятся несправедливо негативными.
Даже в Америке и Европе в высокопрофессиональных клиниках, которые оснащены лучшим и наиболее современным оборудованием, вероятность наступления беременности после первого экстракорпорального оплодотворения составляет 50-55 процентов. В нашей стране эффективность ЭКО на данный момент пока немного меньше и составляет примерно 30-50 процентов.
Потенциальной маме страшно вдумываться в подобные числа, понимая, что возможна даже неудачная вторая попытка ЭКО. Однако, это официальная статистика, с которой не поспоришь.
По этой причине ещё перед первым оплодотворением следует осознать, что шанс её успешного итога – в лучшем случае составляет 50 процентов. Поэтому, задумываясь над неудачной попыткой ЭКО, и что дальше делать, не нужно отчаиваться. Возможно, понадобится более тщательное обследование супружеской пары, курс реабилитации, а потом ещё одна, а может быть несколько попыток.
Наша клиника оснащена самым современным оборудованием. Кроме того, у нас работают опытные специалисты, которые постоянно повышают свою квалификацию. Потому у нас эффективность ЭКО приближается к европейским показателям и составляет 40-50%. Записывайтесь на прием – делайте шаг к долгожданному материнству.
Вероятность успешной процедуры
Несмотря на уровень развития современной репродуктивной медицины, гарантировать успешности предпринятой попытки никто не может. Это следует хорошо усвоить еще на подготовительном этапе к первому протоколу. Неудача вероятна и это следует признавать и понимать с самого начала, чтобы потом она не превратилась в тяжелую психологическую проблему.
Процент вероятности успешного наступления беременности зависит от состояния здоровья супругов, их возраста, качества биологического материала, а также массы сопутствующих факторов, не все из которых на сегодняшний день очевидны для ученых и врачей. По самым оптимистическим прогнозам, с первой попытки при ЭКО удается забеременеть не более 45-50% женщин в возрасте до 35 лет. Если женщине 37-38 лет, вероятность успешности попытки составляет не более 35%, а если женщина решила стать мамой в 40 лет, то процент успешности ЭКО снижается до 19%. В 42 года всего 8% женщин беременеют после первой попытки ЭКО.
Вероятность зачать малыша во втором или третьем протоколе существенно повышается, но после четвертой попытки шансы на беременность снижаются до базовых 10-12% вместо 45%.
Предлагаем ознакомиться: Ежедневная зарядка и дыхательная гимнастика для беременных
Повторный протокол почти всегда имеет больше шансов на успех, чем самый первый. Это объясняется тем, что при повторной попытке часто нет необходимости в стимуляции яичников. Если при первой стимуляции получено достаточное количество яйцеклеток и несколько ооцитов оставлены в криобанке в замороженном виде, то назначается криопротокол. Подсадка эмбрионов в матку отдохнувшей от агрессивного гормонального воздействия женщины значительно повышает вероятность успешного наступления беременности.
Даже стимулированный второй или третий протокол считаются наиболее успешными, чем первый. Так, при первом протоколе вероятность наступления беременности после ЭКО — около 45%. Во втором протоколе вероятность беременности достигает 60%. Однако после третьей попытки шансы существенно снижаются и составляют не более 15-20%.
Любые отягчающие факторы — гиперстимуляция яичников, опухоли в матке, истощенный эндометрий, хронические заболевания снижают вероятность успеха примерно по 5% за каждый фактор. Однако шанс забеременеть есть у всех и всегда. Гинекологам известны случаи, когда ЭКО завершается успешным наступлением беременности у женщин в 50 лет и старше, а также у женщин с тяжелыми формами бесплодия.
В качестве «бонуса» пригодится следующая информация: первая-вторая попытки ЭКО, если они проводились с гормональной поддержкой, существенно повышают вероятность, что репродуктивная система женщины после гормональной «встряски» начнет работать более активно. Поэтому у 25% пар после неудачной попытки-другой вполне вероятно наступление беременности от естественного зачатия.
Обычно это происходит именно в период восстановления и подготовки к очередной попытке экстракорпорального оплодотворения. Естественно, такой исход вероятен только у женщин, у которых сохранилась овуляторная функция яичников и сами яичники, а также не наблюдается непроходимости маточных труб.
Ко всему вышесказанному остается добавить только то, что затягивать с очередной попыткой тоже не стоит. Длительный перерыв, как и излишняя спешка, могут плохо повлиять на исход очередной попытки. Слушайтесь врача, следуйте его рекомендациям и все обязательно получится.
Подготовка к ЭКО
Как стоит вести себя в перерыве между попытками? Существует несколько основополагающих рекомендаций, к ним относятся:
- Перед попыткой и в перерыве между ними паре лучше отдыхать, в том числе и морально. Отправьтесь в путешествие, освойте новое хобби, прочтите интересную книгу.
- Займитесь легкими физическими упражнениями, особенно полезны те, которые улучшают кровоток в области малого таза, плаванием, аэробикой.
- Обратитесь к терапевту и пройдите полное обследование всех систем и органов, это необходимо для того, чтобы минимизировать риски повторной неудачной попытки.
- Добавьте в рацион как можно больше продуктов богатых витаминами и минералами.
- Ведите сексуальную жизнь. Откажитесь на это время от самой идеи забеременеть, занимайтесь сексом по желанию, а не по графику и предписанию.
- Займитесь стабилизацией своего психологического состояния, поскольку стресс снижает шансы на беременность.
Причин неудач экстракорпорального оплодотворения достаточно много, однако многие из них можно достаточно легко исправить и минимизировать их воздействие. Важно также помнить, что процессом ЭКО должен заниматься квалифицированный гинеколог-репродуктолог, который поможет вам легко забеременеть и выносить такого желанного малыша.
От чего зависит вероятность успеха?
Успешность процедуры ЭКО зависит от множества факторов, и далеко не все они поддаются контролю. Тем не менее, ряд правильных решений, принятых вами, а также вашим врачом, увеличат шансы наступления и успешного вынашивания беременности.
Выбор клиники
Это основной фактор, который может быть проконтролирован самими пациентами. Всё остальное зависит не столько от них самих, сколько от врачей.
В разных клиниках показатели результативности ЭКО отличаются весьма существенно. В ведущих центрах Москвы частота наступления беременности на один перенос достигает 50-55% (у женщин до 35 лет с трубным фактором бесплодия). В то время как среднемировой показатель – всего 25-30% беременностей на 1 перенос. Очевидно, что есть немало клиник, которые тянут эту статистику вниз. Вероятность наступления беременности в них составляет всего 20-25%, а у некоторых категорий пациентов (возраст после 35 лет, маточный фактор бесплодия) значительно меньше
Есть несколько причин, почему в одной клинике беременеют часто, а в других – редко:
Квалификация врачей. Более авторитетные учреждения могут привлекать лучших специалистов, которые приходят сюда в поисках профессионального роста и достойной оплаты своего труда. От врача зависит, правильно ли будет выбрана программа стимуляции, проведены процедуры (пункция фолликулов, перенос эмбриона). Он готовит эндометрий, принимает решение о переносе эмбрионов или отсрочке этой процедуры на следующий цикл. Квалификация репродуктолога – важнейший фактор успеха процедуры ЭКО.
Оборудование. Качественно оснащенная эмбриологическая лаборатория, использование новейших сред, качественных расходных материалов – всё это повышает стоимость услуг клиники, но увеличивает результативность ЭКО.
Новые подходы. Хорошие клиники регулярно отправляют своих врачей на европейские и американские конференции, симпозиумы. Они выезжают в ведущие репродуктивные центры мира для обмена опытом. Поэтому с Запада приходят новые технологии и методики, повышающие эффективность ЭКО и безопасность этой процедуры.
Полноценная диагностика. Неудачное ЭКО или невынашивание беременности может быть причиной недообследованности пациентки. Неполная диагностика гормонального профиля, системы коагуляции крови, состояния эндометрия, инфекционных заболеваний и т.д. приводит к проведению процедуры с заведомо низкими шансами на удачный исход.
Выбрать хорошую клинику – лучшее, что может сделать пациент, чтобы предотвратить неудачное ЭКО. Выбирать нужно не по цене, не по близости расположения от дома или удобной станции метро. Лучше обратитесь в авторитетную клинику с хорошими статистическими показателями. Статистика часто публикуется на сайте медицинского учреждения. Если её нет, с высокой вероятностью это говорит о том, что хвастаться клинике нечем – афишировать плохую статистику никто не хочет. Возможно, статистические данные вам предоставят по запросу.
Образ жизни
Ещё один фактор, контролируемый пациентами, это образ их жизни. Что нужно сделать лечением бесплодия:
- бросить курить;
- нормализовать массу тела, если она избыточная;
- увеличить количество в рационе овощей и фруктов, уменьшить потребление жирной пищи животного происхождения;
- не употреблять алкоголь с чрезмерных количествах, чаще 3 раз в неделю;
- исключить любые наркотики и психоактивные вещества;
- вести активный образ жизни, практиковать физические нагрузки не менее 45 минут в день;
- исключить любые внебрачные половые контакты для предотвращения инфицирования половыми инфекциями.
Всё это поможет нормализовать иммунные реакция, свертываемость крови, кровоснабжение половых органов, выведение из организма токсических веществ.
Выявление и лечение заболеваний
В большинстве случаев женщину начинают тщательно обследовать для выяснения причины неудачного лечения бесплодия только после 2 безуспешных попыток ЭКО, либо 2 подряд самопроизвольных абортов. До этого времени выкидыш или отсутствие беременности после переноса эмбрионов считается элементом случайности.
Но многие клиники проводят полноценное обследование пациентки ещё до вступления в первый протокол ЭКО. Это увеличивает процент успеха. Ведь в случае обнаружения патологических состояний (инфекционных заболеваний урогенитального тракта, хронического эндометрита, нарушений в системе гемостаза) требуется лечение, прежде чем женщина сможет забеременеть и выносить ребенка.
Безусловно, дополнительная диагностика требует дополнительного расхода времени и денежных средств. Однако они несопоставимы с теми расходами этих же ресурсов, которые затрачивает супружеская пара для многократных и безуспешных попыток забеременеть и выносить беременность. Поэтому не стоит возмущаться тем, что вам назначают слишком много анализов. Лучше исключить изначально все вероятные причины неудачного ЭКО.
Отзывы
Женщины не стесняются и не сдерживают эмоций, оставляя отзывы о своем печальном опыте неудачного ЭКО. Сами по себе эти отзывы – отличная психотерапия для той, которая ищет ответы на многочисленные вопросы после того, как надежда на беременность рухнула. Обратите внимание, одни предприняли 2-3 попытки, а другие собираются на 8 или 9 ЭКО и полны оптимизма.
Отзывы женщин различны. У одних забеременеть получилось со второй попытки, а у других – с четвертой или седьмой. По словам женщин, врачи далеко не во всех случаях устанавливают истинную причину отрицательного результата протокола.
Достаточно много хороших отзывов о так называемом «марафонском» протоколе, при котором женщине на несколько месяцев гормонами искусственно подавляют овуляцию, у нее нет месячных, практически она находится в климаксе. А затем препараты отменяют и проводят быстрый протокол. Обычно такой метод используют после нескольких неудачных попыток.
Что делать, если были неудачные попытки ЭКО? Об этом смотрите в следующем видео.
По женским отзывам, которые в большом количестве существуют на тематических форумах на просторах Интернета, одним из самых важных называют психологический настрой перед очередной попыткой. Так, женщины, которые занимались с психологом, посещали семинары по подготовке к ЭКО, воспользовались услугами психотерапевта, беременеют с большей вероятностью, чем женщины, которые просто зациклены на возможной неудаче и ограничивают себя в общении с кем-либо на эту тему.
Наиболее часто женщины отмечают, что удачными оказались второй-третий протокол. Реже — 5-6. Случаи, когда женщины шли «до победного» единичны, но и они есть — 8 и даже 9 ЭКО и наконец первый положительный результат. Именно поэтому важно не терять надежду и стараться не переживать.
В следующем видео врач центра репродукции и генетики “ФертиМед” отвечает на часто задаваемые вопросы.
Что делать при 2 и более неудачных попытках?
Рекомендованные действия при двух и более неудачных попытках:
- Рассмотреть вопрос о смене медицинского учреждения. Возможно, вы выбрали клинику самую дешевую, а не самую хорошую.
- Если вы доверяете своей клинике и врачу, стоит пойти на третью, возможно и на четвертую попытку. Но важно проанализировать причины неудач. Для этого проводится обследование.
- Задействуются дополнительные процедуры, которые повышают результативность ЭКО. Какие именно, зависит от результатов диагностики.
1-2 неудачные попытки – обычное явление, которое может случиться даже без всяких причин. Просто не всем женщинам везёт забеременеть сразу. Не каждый перенос в матку эмбриона завершается беременностью даже в лучших клиниках мира.
Максимальные шансы наступления беременности отмечаются у женщин до 35 лет, с эндокринным или маточным фактором бесплодия. В хорошей клинике вероятность успеха достигает, а иногда несколько превышает 50%. Однако даже в этом случае каждая вторая женщина не забеременеет после первой попытки ЭКО, а каждая четвертая – после двух попыток. Но ЭКО – не лотерея. Просто метод лечения бесплодия не стоит изначально рассматривать как разовую процедуру. Настраивайтесь на несколько попыток, потому что если взять общую статистику по всем категориям пациентов, то после первого раза беременеет только одна женщина из трех. Большинству требуется 2-3 попытки, а иногда и больше.
Тем не менее, любые неудачи в лечении требуют анализа. После двух, а иногда и после одной попытки репродуктолог и эмбриолог оценивают, как проходила процедура. Они смотрят, что можно улучшить, чтобы в дальнейшем повысить шансы на удачный исход.
Дополнительные вспомогательные репродуктивные технологии
ЭКО не является стандартной процедурой, которая проводится во всех клиниках и у всех пациентов по единому алгоритму. Общий принцип один. Но в рамках ЭКО используются разные схемы стимуляции, разные подходы к оплодотворению и переносу эмбрионов. Применяется большое количество дополнительных вспомогательных репродуктивных технологий, которые увеличивают вероятность беременности.
Что могут сделать репродуктологи, чтобы в следующем цикле вероятность беременности увеличилась, а риск самопроизвольного аборта был ниже:
ПИКСИ. Методика лучшего отбора сперматозоидов по сравнению с ИКСИ, где эмбриолог выбирает мужскую половую клетку исключительно по морфологическим характеристикам (то есть, на глаз). В ходе ПИКСИ оценивается степень взаимодействия сперматозоида с гиалуроновой кислотой. В результате отбирается мужская половая клетка, которая с высокой вероятностью несет нормальный генетический материал. После оплодотворения яйцеклетки таким спермием эмбрион нормально развивается и с высокой вероятностью не будет отторгнут женским организмом вскоре после переноса.
Вспомогательный хэтчинг. Процедура выполняется в основном у возрастных женщин. На оболочке яйцеклетки делаются лазерные насечки. Они также могут быть выполнены с использованием других технологий. Надрезы на оболочке облегчают «вылупление» эмбриона, поэтому несколько увеличивают шансы имплантации и наступления беременности.
ПГД. Преимплантационная генетическая диагностика позволяет проверить эмбрионы перед их переносом на наличие генетических мутаций и хромосомных аберраций. В итоге такого исследования часть эмбрионов отбраковывается. Переносятся только те из них, в которых не обнаружены никакие генетические аномалии. Таким образом, изначально исключается перенос многих нежизнеспособных эмбрионов, которые не прижились бы в матке вообще, либо в случае наступления беременности она прервалась бы в первые недели или месяцы развития.
Признаки
Если после подсадки эмбрионов не прекращаются скудные коричневые выделения, то это вполне может быть признаком успешности попытки. До 14 дней в норме выделения могут присутствовать. Но вот если по истечении этого периода появляются болезненные ощущения, выделения усиливаются, переходят в обильные, с большой долей вероятности беременность в этом цикле не состоялась, плодное яйцо не прижилось.
Какие ощущения при этом испытывает женщина? Да по сути, такие же, как при обычной менструации, только чуть более болезненные. Женщина жалуется на то, что болит низ живота, тянет поясницу, из-за гормональной поддержки, которую пациентке оказывали во второй половине цикла, может болеть грудь. На УЗИ становится очевидно, что эмбрионы, подсаженные в полость матки, не смогли имплантироваться или погибли через некоторое время после имплантации.
Итак, вы прошли этап подсадки эмбрионов. С этого момента женщине нужно быть предельно внимательной к собственному самочувствию. Помимо этого, доктор порекомендует каждые два дня сдавать кровь на ХГЧ. Если имплантация состоится, примерно через 48 часов будет наблюдаться первый подъем уровня этого гормона, продуцируемого оболочками хориона. Если дни идут, а уровень ХГЧ не растет, это может быть первым признаком неудачи.
Женщины, прошедшие через ЭКО, знают, что рост ХГЧ сам по себе – еще не гарантия беременности, ведь плодное яйцо может прикрепиться, но потом погибнуть, и тогда первые анализы покажу рост гормона, а следующие – снижение его уровня. Именно поэтому важно в течение 2-3 недель после подсадки выполнять все рекомендации доктора и сдавать все необходимые анализы.
Признаки неудачного ЭКО после посадки
Существуют признаки неудачного ЭКО после подсадки:
- Не прекращение и усиление выделений спустя 14 дней после проведения подсадки.
- Боли внизу живота.
- Боли в груди из-за гормональной терапии.
- Низкий уровень ХГЧ
При наличии этих симптомов, необходимо сразу обратиться к врачу. Анализы после неудачного ЭКО нужно сдавать только в той клинике, где проводили процедуры.
У женщин бывают разные симптомы после подсадки. Одни не чувствуют ничего, а другие говорят о том, что точно ощущают эмбрион в полости матки. На протяжении 14 суток после переноса врачи ведут наблюдение за пациенткой, оказывая ей поддержку гормональными средствами.
Кроме низкого показателя хорионического гонадотропина, признаками неудачного ЭКО являются:
- базальная температура опускается ниже 36.9 градусов;
- нет тошноты;
- нет искаженных пищевых пристрастий;
- появляется тянущая боль в нижней части живота;
- снижается чувствительность молочных желез.
Если нет месячных, то это еще не значит, что беременность наступила. Несвоевременное начало кровотечения обусловлено серьезным изменением гормонального фона и стрессом. У женщин по-разному приходят месячные после неудачного ЭКО. У одних пациенток выделения начинаются на следующий день после отмены поддержки, а у других только через неделю.
Не стоит тешить себя надеждой о возможной беременности. Если анализ крови и УЗИ показывают отрицательный результат, то необходимо настроиться на месячные.
Процесс имплантации в настоящее время изучен недостаточно хорошо, поэтому в ряде случаев с первой попытки оплодотворение не удается. При проведении экстракорпорального оплодотворения эмбриологам нужно дождаться момента, когда зародыш разовьется до стадии бластоцисты, и лишь после этого его переносят в полость матки.
После выхода бластоцисты из оболочки, имплантация должна проводиться в кратчайшие сроки.
Имплантация осуществляется в три этапа:
- Оппозиция – ориентация эмбриона в матке начинается при уменьшении полости матки в результате всасываниями маточной жидкости небольшими выпячиваниями на поверхности эндометрия (пиноподии).
- Адгезия – в результате сложных биологических реакций бластоциста крепится к эндометрию. В этом процессе важнейшую роль играют факторы роста, интегрины (трансмембранные клеточные рецепторы), цитокины (информационные молекулы), другие молекулы и вещества.
- Инвазия – самостоятельный процесс, в результате которого эмбриональный трофобласт (первичный «прообраз» плаценты) проникает вглубь децидуальной ткани (материнская часть плаценты) и внедряется в общий кровоток мукозного слоя (эндометрий). В последующем, в месте соединения эндометрия и зародышевых оболочек образуется плодное место (плацента). Инвазия осуществляется за счет продуцирования протеиназы (протеолитический фермент, разрушающий ткань матки для более глубокого проникновения зародыша в слизистую). Зародыш внедряется в маточную стенку на протяжении примерно сорока часов – это критический период, если он будет неудачен, то эмбрион погибнет.
В процессе имплантации происходят различные сложные иммунные механизмы и реакции, обеспечивающие правильный «контакт» тканей эмбриона и матери.
Имплантацию невозможно контролировать и регулировать искусственно – это полностью природный процесс, который успешен всего в 20-25% случаях каждого менструального цикла у здоровых пар. Поэтому имплантация является самым слабым «звеном» при оплодотворении.
Большое значение при имплантации имеют иммунные механизмы, от которых зависит, как будут воздействовать друг с другом ткани матери и эмбриона, которые на иммунологическом и генетическом уровне абсолютно различны.
Помимо поздней имплантации, неудача при проведении первого ЭКО может быть следствием воздействия целого ряда других факторов.
Повторная консультация генетика
Когда попробовать снова?
Однозначного ответа на этот вопрос не существует. Многое зависит от самой женщины, причин, которые вызвали неудачу в первом протоколе, а также морального состояния супругов: в подавленном и пессимистичном настроении не стоит приступать ко второй попытке.
По сложившейся медицинской практике, на восстановление обычно отводится около 3 месяцев. Эти циклы, свободные от гормональной терапии, женщине даются для подготовки к новой попытке, сдачи необходимых анализов и приведения в порядок своего эмоционального настроя. В следующем же месяце после окончания менструации повторить попытку точно будет еще нельзя.
Предлагаем ознакомиться: Витамины при планировании беременности для женщин: какие комплексы пить для зачатия ребенка?
Если в первом протоколе использованы не все полученные яйцеклетки и остальные заморожены на время, то второе ЭКО после неудачного первого займет значительно меньше времени: не будет фолликулостимулирующей терапии и пункции ооцитов. Яйцеклетки разморозят в соответствии со строгими технологическими требованиями и оплодотворят спермой мужа.
Подготовка
После неудачного ЭКО женщине важно как можно раньше справиться со своими негативными эмоциями и начать сотрудничать со своим лечащим врачом. Не общаться, не спорить, а именно сотрудничать. Такое сотрудничество даст возможность доктору выяснить истинную причину неудачи, внести коррективы в протокол и повысить шансы на наступление беременности при следующей попытке. Иногда бывает достаточно всего 1-2 новых препаратов, добавленных в схему лечения, и проблема, которая помешала имплантации эмбрионов и их развитию, будет ликвидирована.
После того как месячные заканчиваются, женщине необходимо сдать анализы крови, мочи, анализы на гормональный профиль, сделать УЗИ. После этого вместе с врачом анализируется прежний протокол – пересматриваются дозировки препаратов, оцениваются данные из лаборатории (с какой скоростью были оплодотворены яйцеклетки, как развивались эмбрионы, проводилась ли их криоконсервация).
Особое внимание доктор уделит здоровью матки, яичников. Женщине назначается гистероскопия – исследование внутренних стенок матки специальным прибором – гистероскопом. Его вводят под наркозом. Результаты гистероскопии являются основополагающими при планировании следующей попытки.
Если патологий матки не выявлено, следующую попытку можно планировать раньше. Если выявлены аномалии, то предварительно женщине нужно подготовиться и пройти необходимое лечение, восстановиться после него и морально «созреть» до нового протокола.
Когда ждать появления первых симптомов?
Данное осложнение после неудачного ЭКО себя проявляет не сразу, симптоматика становятся видимой в ходе лютеиновой фазы цикла, на ранних сроках беременности. Поскольку пациентка в это время уже дома находится, осведомленность о симптоматике СГЯ является необходимой.
Симптомы СГЯ:
- распирание в животе;
- дискомфорт внизу живота;
- болезненные ощущения;
- чувство тяжести;
- прибавка в весе на пару килограмм;
- увеличение окружности талии.
Чтобы избежать всех вероятных неудач, нужно начинать заранее готовиться к ЭКО, все время консультироваться со специалистами и не паниковать при возникновении каких-то проблем. Поддержка вашего репродуктолога, ваша осведомленность, тщательное спланированное лечение помогут вам в достижении успеха, − зачать и родить здорового малыша.