Мужское бесплодие – это нарушение репродуктивной функции, вызванное изменением количественных или качественных показателей сперматозоидов. Мужское бесплодие встречается довольно часто. Около 17% пар в России не могут зачать детей и в 40% случаев виноват именно мужчина. Установить причину такой проблемы тяжело, а лечить ее еще тяжелее. Несмотря на это, необходимо использовать все шансы, чтобы обрести желаемое отцовство.
- Инструментальная диагностика
- Образ жизни
Причины возникновения мужского бесплодия
Мужское бесплодие проявляется практически у каждого 7-го пациента. Чтобы поставить точный диагноз, потребуется инструментальная диагностика, а также лабораторные исследования. Выделяются такие причины возникновения патологического состояния:
- проблемы с функциональностью центральной нервной системы;
- наследственная предрасположенность;
- инфекционное заражение организма;
- интоксикация;
- употребление некоторых лекарственных средств, пищевых добавок;
- нарушение рациона питания, при котором в организм не поступает достаточное количество полезных веществ;
- облучение ионизирующими лучами;
- нарушение функциональности эндокринной системы;
- перегрев яичек или переохлаждение организма;
- проблемы с кровообращением;
- травма половых органов;
- аутоиммунная реакция организма.
Все эти причины вызывают проблемы с репродуктивной функцией мужчин. Для получения здорового сперматозоида нужно избегать перечисленных негативных факторов или вовремя бороться с ними.
Варикоцеле
Бездетность у мужчин часто вызывается расширением вен в области семенного канатика. Оно приводит к сдавливанию протока и невозможности сперматозоидов выйти наружу. Вследствие варикоцеле в яичках постоянно сохраняется повышенная температура, что тоже негативно влияет на качество биологического материала. Важно своевременно выявить и устранить заболевание. Сделать это может только врач, поэтому следует вовремя обратиться к нему.
Перекручивание яичек
При наличии такой проблемы нарушается нормальная локализация яичка в мошонке в отношении семенного канатика и внешнего пахового отверстия. Оно может перемещаться в любой плоскости. Причем такое патологическое состояние зависит от строения и особенностей семенного канатика. Вызвать такую проблему может:
- слишком большая мышца, удерживающая и поднимающая яичко;
- небольшая длина семенного канатика.
Развивается патология в детском или подростковом возрасте, когда происходит активный рост организма. Повышенный риск возникновения перекрута у мужчин, которые болели водянкой яичка, вели слишком активную физическую жизнь на фоне предрасполагающих факторов.
Читать также Маточные причины бесплодия
Влияние на репродуктивные способности мужчины?
Все, что нужно от мужчины для зачатия ребенка – это активные сперматозоиды, способные оплодотворить яйцеклетку. Наличие самого семяизвержения, пусть даже с большим количеством эякулята, еще не означает, что мужчина фертилен. Сперматозоиды могут оказаться малоподвижными или совсем неактивными, либо их будет очень мало. Путь, который сперматозоид должен проделать, чтобы встретиться и оплодотворить яйцеклетку, содержит множество препятствий. Сперматозоиду со сниженной активностью или с несовершенным строением преодолеть эти препятствия чаще всего не удается.
Чтобы понять, насколько сперма качественна, мужчине необходимо сдать эякулят на анализ. Спермограмма позволяет установить не только фертильность, но и серьезно помогает в выявлении причин бесплодия. Показатели даже у одного и того же мужчины в разное время могут отличаться. Это говорит о существовании факторов влияния на ее характеристики.
Спермограмма во многом зависит от общего самочувствия. Алкоголь, никотин, токсины, переутомление, слишком активная половая жизнь, физическая усталость, стрессы, психическое состояние, рацион питания – основные факторы, влияющие на показатели спермы. Все то же можно сказать и о факторах, влияющих на общее здоровье организма. Здоровый образ жизни, рациональное и разнообразное питание, отказ от алкоголя и других наркотиков, позитивный настрой – то, что помогает улучшить сперму.
Один из самых важных микроэлементов, участвующих в спермогенезе, – цинк. Уже только недостаток этого элемента в рационе приводит к уменьшению количества спермы и снижению относительной концентрации мужских половых клеток. Но цинк присутствует в очень многих продуктах, которые обычные на нашем столе. Тем не менее, мужчины, которые придерживаются низкокалорийной диеты, могут испытывать дефицит цинка просто из-за того, что мало едят. Недостаток цинка легко покрыть, если ежедневно съедать горсть сушеных тыквенных семечек. Но стоит помнить, что в них много масла, а значит и калорий. С другой стороны покрывать жировые потребности маслом тыквы гораздо полезнее, чем рафинированными маслами из супермаркета.
Главным витамином, влияющим на репродуктивность мужчины, считается токоферол (витамин Е). Его много в орехах, семечках, в том числи и тыквенных. Для хороших показателей спермограммы также мужчина не должен испытывать недостатка и в других витаминах, особенно С. Лучше получать его не из таблеток, а из салатного перца, зелени и цитрусовых.
Обтурационная форма мужского бесплодия
Мужское бесплодие в этом случае возникает из-за закупорки семявыносящих каналов. Так, сперматозоиды просто не могут продвинуться к «выходу». Такая патология развивается вследствие длительного воспалительного процесса в половых органах, из-за чего стенки каналов склеиваются друг с другом, или их просвет закупоривается.
Представленное нарушение мужской репродуктивной функции, выражающееся в отсутствии сперматозоидов в семенной жидкости, провоцируется следующими причинами:
- травмами яичек, которые не лечились длительное время;
- кистой, которая сдавливает семявыводящие протоки;
- некачественно проведенным оперативным вмешательством;
- воспалением яичек;
- туберкулезом;
- сифилисом.
Последние две причины встречаются крайне редко. Кроме того, у мужчины может обнаруживаться врожденная патология репродуктивной системы: отсутствие каналов или придатка яичка. Для того чтобы исправить ситуацию, необходимо определить, где именно находится закупорка, и насколько она большая. Это участок удаляется. Также возможно формирования других путей движения сперматозоидов, которое предусматривает использование анастомоза.
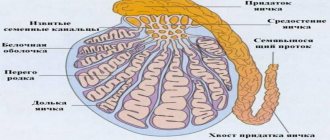
Процесс создания сперматозоидов (сперматогенез) происходит в яичке. 90-95% объёма яичек представлено специальными трубочками — семенными канальцами, в которых происходит процесс создания сперматозоидов — сперматогенез. Процесс создания одного сперматозоида занимает около 70 дней.
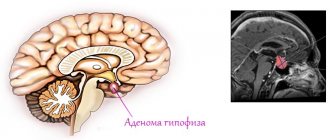
Процесс создания сперматозоидов стимулируется фолликулостимулирующим гормоном (ФСГ), который вырабатывается в участке головного мозга — гипофизе. При отсутствии ФСГ сперматогенез не протекает, и сперматозоиды не образуются.
Сперматогенез — процесс достаточно деликатный. Множество факторов могут нарушать его нормальное течение (повышение температуры мошонки, приём лекарственных препаратов, рентгеновское излучение) и привести к созданию сперматозоидов с неправильной структурой (морфологией), слабой подвижностью и дефектным генетическим материалом, не способных к оплодотворению.
После выхода из яичка сперматозоиды попадают в длинную извилистую трубку, которая называется придаток яичка. В результате прохождения придатка яичка, которое занимает около недели, сперматозоиды улучшают свою подвижность, а также происходит изменение молекул на поверхности сперматозоида, необходимое для взаимодействия с яйцеклеткой.
На фоне воспалительных процессов в придатке яичка процесс созревания сперматозоидов может нарушаться, и они не смогут оплодотворить яйцеклетку. В отдельных случаях, в результате воспалительного процесса или после операций на придатке формируется препятствие прохождению сперматозоидов, в результате чего они не попадают в сперму.
После прохождения придатка яичка сперматозоиды могут храниться в теле мужчины на протяжении нескольких недель, сохраняя способность к оплодотворению. Но если сперма хранится слишком долго, сперматозоиды начинают деградировать и погибать.
Разрушающаяся сперма может повредить новые сперматозоиды, не давая им возможности покинуть придаток яичка. Мужчинам рекомендуется эякулировать каждые два или три дня, чтобы поддерживать качество спермы в оптимальном состоянии.
Во время эякуляции около 250 миллионов сперматозоидов начинают движение через семявыносящий проток и мочеиспускательный канал (уретру) наружу. Движение сперматозоидов обеспечивается сокращением мышц семявыносящего протока и уретры, которые сопровождаются приятными оргастическими ощущениями. Как правило, выброс спермы происходит в несколько порций. Большинство сперматозоидов содержатся в первой порции, во второй и третьей содержится преимущественно секрет дополнительных мужских половых желез — предстательной железы и семенных пузырьков.
Секрет добавочных половых желез (простаты и семенных пузырьков) необходим для обеспечения жизнедеятельности сперматозоидов после эякуляции. При воспалительном или ином патологическом процессе в простате или семенных пузырьках состав их секрета может изменяться, что нарушает функционирование сперматозоидов и снижает вероятность зачатия.
После попадания во влагалище сперматозоиды должны в течение нескольких минут его покинуть и переместиться в шейку матки. Дело в том, что среда влагалища является кислой, что необходимо для защиты женского организма от попадания бактерий и вирусов. Однако кислая среда быстро разрушает сперматозоиды, если сперматозоид находится в ней больше двух минут, он погибает. По статистике, лишь одному из 100 сперматозоидов удается покинуть влагалище и переместиться в шейку матки.
В связи с этим очень важно, чтобы сперматозоиды во время эякуляции попадали максимально близко к шейке матки, что невозможно при таких аномалиях, как гипоспадия (наружное отверстие уретры находится на нижней поверхности полового члена).
Шейка матки содержит специальную слизь, которая, с одной стороны, защищает сперматозоиды от агрессивной среды влагалища, с другой — может препятствовать их дальнейшему движению. Консистенция слизи зависит от гормонального статуса женщины, и большую часть времени она не проницаема даже для самых здоровых и подвижных сперматозоидов. За несколько дней до овуляции консистенция слизи меняется таким образом, что она становится способной пропустить сперматозоиды.
В отдельных случаях в слизи шейки матки могут содержаться антитела (белки, вырабатываемые иммунной системой для борьбы с чужеродными субстанциями, попавшими в организм) к сперматозоидам, которые не позволяют сперматозоидам пройти цервикальную слизь даже во время овуляции.
После прохождения шейки матки сперматозоид попадает в матку, и перед ним возникает дилемма — в какую маточную трубу двигаться дальше: правую или левую. Женщины имеют две маточные трубы (по одной с каждой стороны), но только в одну из них каждый месяц из яичника выходит яйцеклетка. В этой ситуации организм женщины приходит на помощь сперматозоиду. В период, близкий к овуляции, за счет гормональных воздействий мышцы матки на стороне овуляции начинают ритмично сокращаться, указывая сперматозоиду на правильное отверстие маточной трубы.
Следующий для сперматозоида этап — прохождение отверстия маточной трубы. Оно очень маленькое, диаметром лишь несколько головок сперматозоида, поэтому сперматозоиды, которые движутся хаотично, не смогут в него войти. Этот этап преодолевают только сперматозоиды с быстрым и прямолинейным движением.
Попав в маточную трубу, сперматозоиды оказываются в достаточно благоприятной среде, прикрепляются к стенкам трубы и ждут выхода яйцеклетки. В таком состоянии они могут находиться достаточно долго — около 48 часов.
Выход яйцелетки из яичника сопровождается повышением температуры в маточной трубе на 1-2 градуса, что служит сигналом для гиперактивации сперматозоидов. Они начинают интенсивные движения хвостом, открепляются от стенки и быстро движутся навстречу яйцеклетке. На этом этапе остаётся 6-8 сперматозоидов, и у них есть несколько часов, чтобы оплодотворить яйцеклетку, так как срок её жизни очень короток.
По сравнению со сперматозоидом, яйцеклетка — довольно большая клетка, самая крупная в человеческом теле. После выхода из яичника она окружена облаком клеток, называемых фолликулярными, через которые сперматозоиды должны проникнуть прежде, чем вступить в контакт с поверхностью яйцеклетки. Чтобы пройти через фолликулярные клетки, сперматозоиды должны использовать интенсивный стиль движения (гиперактивация), который они использовали, чтобы отделиться от стенок маточной трубы.
После прохождения фолликулярных клеток до яйцеклетки добирается 1–2 сперматозоида, которым необходимо попасть внутрь. Для этого у сперматозоида есть мешочек ферментов на самом верху головки, который лопается, как только сперматозоид вступает в контакт с внешней поверхностью яйцеклетки. Эти ферменты помогают растворить внешнюю мембрану яйцеклетки и в сочетании с мощными движениями хвоста помогают сперматозоиду проникнуть внутрь яйцеклетки. Как только сперматозоид попадает внутрь, мембрана яйцеклетки меняет свои химические свойства и становится полностью непроницаемой для остальных сперматозоидов. После слияния сперматозоида с яйцеклеткой образуется эмбрион, и начинается развитие беременности.
Если сперматозоид функционально незрелый и не содержит на своей поверхности необходимые сигнальные молекулы, он не сможет вступить в контакт с яйцеклеткой, и оплодотворение не произойдёт. Существует редкая аномалия — глобулозооспермия, когда сперматозоиды имеют не коническую, а круглую головку. Причиной этого является отсутствие мешочка с ферментами (акросомы), что также исключает проникновение сперматозоида внутрь яйцеклетки.
Генетическое бесплодие у мужчин
Генетические причины бесплодия у мужчины проявляются в 4-5% всех случаев патологии. Проблемы с зачатием возникают при недостаточном развитии уретры или других частей половой системы. Причем именно нарушение генетики чаще встречается у мужчин.
Например, при зачатии случился сбой, и у эмбриона появилась дополнительная Х-хромосома. В этом случае у мальчиков может вообще отсутствовать сперма или вырабатываться в недостаточном количестве. Врожденное недоразвитие семенного протока тоже негативно влияет на фертильность мужчины. Такой фактор в большинстве случаев является наследственным.
Читать также Влияние лишнего веса на проблему бесплодия
Гипогонадизм
Такое нарушение фертильной способности у мужчины чаще является генетическим, хотя бывают и приобретенные формы патологии. Триггером недоразвития репродуктивных органов является недостаточная выработка половых гормонов андрогенов. Эта причина в 40-60% случаев приводит к бесплодию, если вовремя не заняться ее устранением и настройкой нормального гормонального фона.
Крипторхизм
Такая причина бесплодия развивается вследствие неопущения яичек в мошонку. Это врожденная аномалия. Даже если яички правильно сформированы, они могут не опуститься в мошонку. Она становится асимметричной, в паху или животе появляется боль. Чтобы избавиться от такой проблемы, требуется хирургическое вмешательство.
Патологии развития мужских органов
В период внутриутробного развития воздействие неблагоприятных факторов может привести к нарушению формирования половых органов мальчиков.
Наиболее частыми врожденными патологиями являются:
- полное отсутствие яичек или монорхизм – одно яичко;
- крипторхизм – задержка одного или двух яичек в полости живота, паховом канале (это приводит к его перегреву и нарушению выработки сперматозоидов);
- неправильное формирование яичек – дисгенезия.
Внутриутробное развитие члена также может пройти с формированием врожденных пороков. При расщеплении мочеиспускательного канала – эписпадии, уретра сформирована не полностью. В зависимости о степени выраженности, расщелина может достигать мочевого пузыря. Легкие формы не приводят к нарушениям эрекции, а наиболее тяжелые сопровождаются крючковой деформацией полового члена и болезненной эрекцией, секс становится невозможным.
К бесплодию может привести гипоспадия при отсутствии своевременного хирургического лечения. Это патология, при которой отверстие уретры находится не в центре головки полового члена, а смещена по направлению к промежности.
Нарушение эякуляции возникает при фимозе – сужении крайней плоти. Причиной может быть инфекция или врожденная аномалия.
Еще одним фактором нарушения или полного отсутствия фертильности являются болезни семявыносящей системы. Патология сенного канатика нарушает выделение спермы, в эякуляте может присутствовать только семенная жидкость, выделяемая простатой, но не будет сперматозоидов. Такое состояние называется синдромом Янга.
Варикоцеле – варикозное расширение вен семенного канатика, может быть врожденным и приобретенным. При этом наблюдается замедление кровотока в мошонке, нарушение терморегуляции и перегрев яичка. Такое состояние наблюдается в 40% случаев у мужчин с бесплодием. Дополнительным фактором служит иммунная реакция против тканей яичка: в норме они не контактируют с кровью, но при варикоцеле это происходит.
Травмы мужских органов, воспаление или отсутствие лечения варикоцеле может привести к развитию водянки семенного канатика. Это состояние не всегда сопровождается бесплодием, но при отсутствии лечения приведет к нему.
Токсические причины
Ухудшение экологической обстановки, постоянный контакт с химикатами или другими вредными веществами на производстве негативным образом влияет на организме человека. Увеличивается число эндокринных патологий, сперма мужчины становится некачественной, нарушается сам процесс ее образования.
Очень опасны для мужчины такие вещества:
- свинец;
- фосфор;
- ртуть;
- марганец;
- аммиак.
Злоупотребление некоторыми медикаментозными препаратами, алкоголем тоже приводит к патологиям репродуктивной системы, вследствие которых развивается бесплодие. Сперматозоиды становятся менее подвижными, увеличивается количество поврежденных единиц, их патологических форм.
Читать также Гиперплазия и бесплодие
Венерические заболевания и ИППП
Нельзя упускать из виду венерические болезни, вызывающие мужское бесплодие. К ним относятся:
- сифилис;
- гонорея;
- мягкий шанкр.
Такие патологии, как хламидиоз, уреоплазмоз, трихомониаз, микоплазмоз, кандидоз относятся к инфекциям, передаваемым половым путем и не входят в группу венерических.
Гонорея может осложниться развитием эпидидимита – воспаления тканей яичка. Болезнь развивается остро, яичко воспаляется, сильно болит и мешает двигаться. Исходом становится нарушение образования сперматозоидов.
Недостаточное лечение острой гонореи и восходящее распространение инфекции приводит к поражению предстательной железы. Хроническая гонорея приводит к простатиту, который осложняется бесплодием и импотенцией.
Хламидийная инфекция часто имеет скрытое течение. У многих ее диагностируют уже на стадии хронических изменений. Хламидии являются внутриклеточными паразитами, часто сочетаются с другой половой инфекцией. При отсутствии лечения возбудитель восходящим путем проникает в предстательную железу, яички. Там формируется очаг хронического воспаления. Простатит, вызванный хламидиями, приводит к механическому сдавлению уретры и семявыносящего протока.
При поражении яичковой ткани необратимые процессы приводят к рубцеванию канальцев. Сперматозоиды не способны выйти, ухудшается качество спермы.
Половым путем передается трихомониаз. Этот возбудитель изначально вызывает уретрит, но при длительном течении и распространении восходящим путем, трихомонада способна поражать семенные пузырьки, предстательную железу, что приводит к стойкому бесплодию.
Кандидоз у мужчин не является характерной патологией, ему в большей степени подвержены женщины. Но при ослаблении иммунитета развивается кандидоз полового члена. Он может проявиться в виде баланита и уретрита. Половой акт становится при этом болезненным, мужчина избегает секса. При отсутствии лечения формируется фимоз – сужение крайней плоти.
Причины со стороны предстательной железы и семенных пузырьков
Хронический простатит нередко становится причиной бесплодия у мужчин. При этом происходит уменьшение количества сперматозоидов в семенной жидкости, а также их замедление. Чем дольше мужчина не обращает внимания на патологию, тем выше появление морфологических дефектов. Вследствие интоксикации изменяется биологическая активность эякулята. А еще длительный воспалительный процесс способствует появлению рубцов внутри семявыносящего канала.
Еще одним провоцирующим бесплодие фактором является везикулит – воспаление семенных пузырьков, возникающее вследствие их инфекционного поражения. Эти органы служат для продукции семенной жидкости, которая обеспечивает жизнедеятельность сперматозоидов. Воспалительный процесс нарушает эту функцию, поэтому биологический материал быстро гибнет. Чтобы определить представленное заболевание у мужчины берется анализ эякулята.
Диагностика
Для диагностики мужского бесплодия используются лабораторные и инструментальные методики:
- спермограмма;
- анализ крови на гормоны;
- мазок из уретры;
- анализ крови на инфекции;
- УЗИ простаты и мошонки;
- биопсия яичек.
Инструментальная диагностика
Методики инструментального обследования мужчины на бесплодие:
- УЗИ мошонки. Посредством диагностики выявляется варикоцеле, спайки, кисты, опухоли и другие поражения яичек.
- Трансректальное УЗИ. Эффективно при воспалении и гипертрофии простаты. С его помощью можно выявить обструкцию семявыносящих проток.
- Биопсия яичек. Назначается при подозрении на злокачественную опухоль. При помощи прокола также делается забор семенной жидкости, которую можно использовать для дальнейшего исследования.
Инструментальное обследование будет мало информативным без лабораторной диагностики.
Лабораторная диагностика
Основой проверки на бесплодие у мужчин является анализ семенной жидкости или спермограмма. Во время обследования оценивается количество, качество и подвижность спермиев. По результатам теста на бесплодие у мужчин можно выявить такие отклонения:
- олигозооспермия – снижение количества спермиев;
- олиготератозооспермия – низкое количество и качество спермиев;
- аспермия – отсутствие сперматозоидов и клеток сперматогенеза;
- азооспермия – отсутствие спермиев;
- астенозооспермия – снижение подвижности;
- некрозооспермия – полное отсутствие подвижности;
- олигоспермия – малый объем спермы;
- тератозооспермия – низкое количество морфологически нормальных сперматозоидов.
Если спермограмма хорошая, то в заключении к анализу на бесплодие у мужчин будет указано нормоспермия или нормозооспермия. Чтобы получить достоверные результаты, за 5 дней до обследования нужно воздержаться от половой жизни, приема алкоголя и медикаментов.
Диагноз «бесплодие» выставляется после 3 плохих спермограмм.
При плохой спермограмме может быть назначено генетическое обследование.
Во время лабораторной диагностики бесплодия у мужчин обязательно проводится анализ на урогенитальные инфекции, поскольку именно они в 80% случаев становятся причиной бесплодности. На обследование берется кровь из вены и делается забор биологического материала из уретры.
В тестировании бесплодия важная роль отведена исследованию гормонального фона. Оценивается концентрация пролактина, тестостерона, эстрадиола, ЛГ и ФСГ.
Для выявления ретроградной эякуляции необходимо сдать анализ мочи непосредственно после семяизвержения. Если в урине будет присутствовать сперма, то патология подтверждается.
Дополнительно могут проводиться иммунологические пробы. В ходе обследования выявляется реакция влагалищного секрета на сперму. При неадекватной иммунной реакции организма женщины спермии могут разрушаться еще во влагалище.
Анамнез
Диагноз «бесплодие» ставится на основании тщательного исследования. Врач осматривает и ощупывает половые органы, оценивает степень их развитости. Уже при визуальном осмотре можно выявить врожденные отклонения, гормональную недостаточность.
Врач изучает историю болезней пациента, расспрашивает о травмах и перенесенных операциях, которые могли повлиять на проблемы с зачатием. Важно выявить вероятные отклонения в период полового развития.
Физическая травма
Бесплодие у мужчин может возникать и вследствие механической травмы половых органов. В зависимости от того, насколько сложной является травма, у пострадавшего может развиваться воспалительный процесс, отмирание тканей, гематома или кровотечение, закупорка просвета семявыводящих каналов.
Вследствие повреждения органов нарушается нормальное кровообращение и питание клеток. Бесплодие в этом случае может быть обратимым или необратимым. При серьезных травмах уже идет речь о сохранении самого органа.
Бесплодная пара
В современной медицинской практике семейную пару принято считать бесплодной, если зачатие не произошло после 12 месяцев регулярной интимной близости без применения контрацептивов. (Этот критерий был предложен ВОЗ в 2000 году).
В разных странах статистика бесплодия существенно различается. В целом в течение года зачатие не происходит у 10-25% супружеских пар. За врачебной помощью обращаются далеко не все из них – примерно от 15 до 50%. У каждой четвертой пары беременность наступает без лечения в двухлетний период. Каждой десятой паре удается зачать ребенка на протяжении четырехлетнего периода наблюдения. Для 2-10% семей зачатие невозможно. От 10 до 25% пар не могут иметь второго ребенка. И примерно 5% семей будут бездетными.
Идиопатические причины
Идиопатическими называются те причины, которые установить не удалось. В этом случае не получается выяснить, почему снижается качество эякулята. Такая форма бесплодия присутствует у каждого 4-го пациента.
Провоцирующими факторами можно считать неправильное питание, нездоровый образ жизни, экологическая обстановка в месте проживания человека. Какая бы причина не вызвала представленное патологическое состояние, с ним нежно бороться, пока изменения еще можно обратить.
Лечение мужского бесплодия с помощью гормонов
Нарушения продуцирования спермы, подвижности сперматозоидов может быть эффективно вылечено с помощью гормональной терапии. Это, скорее, стимуляция мужского организма, назначаемая уже после лечения основных заболеваний. Но иногда она может выступать в качестве самостоятельного лечения, хотя такое решение специалисты принимают довольно редко.
Заместительная гормональная терапия показана для решения проблем с гипогонадизмом, патозоосперсией, гипоандрогении. Еще этот метод называется антифертильным. Его суть заключается в том, чтобы мужчина принимал курс препаратов в течение месяца, чтобы вызвать угнетение сперматогенеза. После того, как он закончит прием медикаментов, наступает улучшение в процессе сперматогенеза, а характеристики семенной жидкости возрастают. Данный метод используется редко.
Гормональная терапия может быть и стимулирующей, что подразумевает введение небольших доз гормонов. Они не имеют действия на общую эндокринную систему пациента, однако хорошо влияют на процессы, важные для сперматогенеза, например, обменные.
Гормональная терапия любого типа — это лечение, которое занимает довольно продолжительное время — около 9-ти месяцев. Необходимо также постоянно проводить мониторинг результативности назначенного курса, проверяясь у врача раз в три месяца.
Объем медикаментов, показанных к приему, зависит от степени развития заболевания и всегда назначается пациенту в частном порядке. Универсального количества препаратов нет. Однако, известно, что если концентрация сперматозоидов снизилась до количества 5 миллионов, а подвижные формы составляют только пятую часть, то проводить гормонотерапию не имеет смысла и стоит попробовать другие методики лечения мужского бесплодия.