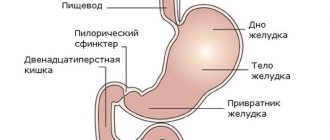
Лактазная недостаточность – заболевание пищеварительной системы у детей до года, встречается оно довольно часто. Сходная по симптомам с аллергией на коровий белок, лактазная недостатость являет собой немного другое заболевание.
Лактаза – это особый фермент вырабатывающийся в кишечнике каждого человека, его работа состоит в расщеплении лактозы или молочного сахара на более мелкие компоненты (ферменты) для их дальнейшего поступления в кровоток.
Интересный факт: древние люди, а именно люди, жившие более 8000 лет назад (до ледникового периода) не имели фермента лактаза в организме. Это затрудняло развитие вида и его выживаемость, ведь люди изначально относились к млекопитающим. Когда 7500 лет назад у «сапиенсов» появился фермент лактаза в кишечнике, молоко стало для них более усвояемым, дети стали получать больше питательных веществ, повысилась выживаемость вида и впоследствии человек эволюционировал в того, кто мы сейчас есть.
Из названия заболевания можно понять, что именно недостаточная деятельность фермента лактаза вызывает симптомы лактазной недостаточности.
Организм ребенка по разным причинам может совсем не вырабатывать лактазу, а может вырабатывать ее частично, здесь все очень индивидуально и зависит от особенностей развития каждого ребенка.
Что такое лактазная недостаточность?
ЛактОза и лактАза – в чем разница?
Какая бывает лактазная недостаточность?
Полная лактазная недостаточность – это состояние, когда организм новорожденного вообще не перерабатывает лактозу. Иногда сюда относят и галактоземию, хотя по причинам и симптоматике галактоземия – это более сложное заболевание.
Частичная лактазная недостаточность – когда организм ребенка в какой-то степени все же перерабатывает лактозу. В этом случае симптомы заболевания могут быть несильно выраженными или отсутствовать вовсе.
Также недостаточность лактазы бывает первичная и вторичная. Объясним подробно.
Коротко о непереносимости лактозы
Лактозная непереносимость вызывается недостаточным перевариванием лактозы, то есть дисахарида — компонента молока и некоторых молочных продуктов. Этот углевод является биологическим источником энергии, влияет на развитие чувства вкуса, регулирование аппетита, гормональный обмен, а также на процессы регенерации кишечника, перестальтику.
Однако, чтобы этот дисахарид смог выполнять свои функции, он должен быть переварен в тонком кишечнике. Дефицит кишечного фермента (лактазы), который вырабатывается в кишечнике и ответственен за переваривание лактозы (расщепляет ее до глюкозы и галактозы) у людей с непереносимостью недостаточно активен или отсутствует совсем. Это становится причиной того, что организм не справляется с переработкой поступающих молочных продуктов.
Болезнь может проявляться в различных формах:
- врожденная (алактазия) – организм ребенка не способен вырабатывать фермент лактазу с внутриутробного периода. Первые признаки заболевания появляются в первые дни жизни новорожденного ребенка после приема молока матери или искусственной смеси, содержащей лактозу;
- первичная (гиполактазия)- появляется в подростковом возрасте или начале взрослой жизни, как генетически обусловленный дефицит лактазы. Заключается в том, что с возрастом и расширением рациона организм снижает секрецию фермента;
- вторичная лактазная недостаточность у ребенка считается приобретенной. Она может появиться, например, в результате приема антибиотиков, нестероидных противовоспалительных средств или на фоне хронических и инфекционных заболеваний желудочно-кишечного тракта. Вторичная лактазная недостаточность у малыша может быть вызванна такими заболеваниями, как муковисцидоз, Болезнь Гиршпрунга.
Внимание!
Временная непереносимость лактозы может появиться у недоношенных детей из-за того, что их кишечник не созрел еще, чтобы вырабатывать лактазу. В этом случае проблема является временной и исчезает самопроизвольно, когда кишечник ребенка начинает вырабатывать необходимый фермент.
Симптомы недостатка лактазы
То, что не переваривает молоко, организм может сигнализировать по-разному, в зависимости от того, сколько лактазы ему удастся создать. Чем меньше количества, тем серьезнее симптомы. Несварение молока можно наблюдать через 30 минут и до двух часов после приема молочного продукта. Симптомы характерные при лактазной недостаточности у ребенка:
- жидкий стул – лактоза, содержащаяся в молоке, не в состоянии преодолеть стенку кишечника, чтобы попасть в кровеносное русло и оставаясь в кишечнике, удерживает воду, что приводит к диарее;
- спазмы желудка – так как лактоза не разлагается, остается в целости и поглощает большое количество воды, скопление жидкости стимулирует перистальтику кишечника, вызывая ритмические сокращения;
- чрезмерное продуцирование кишечных газов – нерасщепленная лактоза, попав в толстый кишечник, подвергается анаэробной ферментации и производству органических веществ, в основном молочной кислоты. Они производят большое количество газа, в основном углекислого;
- вздутие живота;
- тошнота и рвота;
- спазмы, боли в животе;
- урчание в желудке.
Симптомы обычно исчезают в течении нескольких часов.
Может вас заинтересует:
Лактазная недостаточность у грудничка симптомы
Лактазная недостаточность у новорожденных
Непереносимость лактозы: симптомы
Непроходимость кишечника у ребенка
Дефицит лактазы
Внимание!
Непереносимость лактозы у детей проявляется по-разному. Некоторые испытывают неприятный дискомфорт только при потреблении большого количества молока, у других симптомы может вызвать небольшая порция. Бывает и так, что человек не подозревает о проблеме до тех пор, пока не включит в свой рацион большое количество молочных продуктов.
Как диагностировать заболевание
Диагноз для подтверждения или исключения лактазной недостаточности у ребенка ставится на основании наблюдаемых симптомов, которые проявляются после употребления молочных продуктов. Иногда понадобятся специальные диагностические исследования:
- тест на переносимость лактозы – пероральный прием дисахарида и определении концентрации глюкозы. Если уровень сахара не поднимается, можно заподозрить непереносимость лактозы;
- тест на водород – измеряется количество выдыхаемого водороды. Такой анализ, как правило, не назначается детям;
- определение рн кала – исследуется кислотность стула. Наличие молочной кислоты может говорить о проблеме;
- генетическое исследование.
Диагностировать врожденную лактазную недостаточность у новорожденного и младенца сложнее всего. Часто требуется биопсия тонкой кишки.
Что нужно еще исключить из рациона?
Необходимо свести потребление к минимуму или же вовсе исключить:
- кофеин. Не пить чая и кофе, в них содержится это вещество;
- сахар;
- выпечку;
- не принимать алкоголь в любом его виде и крепости;
- нужно внимательно читать этикетки на продуктах в магазинах, не есть продукты с красителями и консервантами (это будет крайне сложно осуществить, так как основной ассортимент магазинов содержит эти вещества);
- еду с большим содержанием острых специй, солений – огурцы, грибы и прочие;
- как бы не было пресно есть блюда без приправ – но это необходимо во время грудного вскармливания;
- не есть того, что может вызвать аллергию у ребенка, например, различные экзотические фрукты или ягоды, а также нельзя употреблять овощи красного цвета;
- нельзя употреблять дрожжевой хлеб;
- бобовые;
- виноград.
Диета при лактозной недостаточности очень важна.
Как лечить болезнь
Сложно в этом случае говорить о лечение, как было упомянуто ранее, непереносимость – это постоянное состояние, которое возникает из-за неспособности организма вырабатывать лактазу. Единственное что можно сделать, это избегать молока и молочных продуктов. Рекомендуется полностью прекратить прием:
- свежего молока и сливок;
- майонеза;
- десертов на основе молока: блинов, шоколада, мороженого, тортов, кремов на основе сливок, птичьего молока, бисквитов, печенья и др.;
- продуктов, содержащих в составе сухое молоко;
- любых продуктов в которых присутствует лактоза.
Внимание!
Необходимо знать, что лактоза используется в производстве многих пищевых продуктов. Лица с выраженной непереносимостью должны избегать всего, что может содержать даже следы этого компонента, например, чипсы, хлопья, крекеры, пироги, маргарин, некоторые соусы, а иногда даже вкусовые добавки для переработки мяса, например, сосисок, колбас или консервов. Лактоза также может находиться в некоторых лекарственных препаратах (сиропах, драже)
В случае врожденной непереносимости требуется элиминационная диета на протяжении всей жизни. Если несварение лактозы наблюдается в более поздний период (гиполактазия), то мы имеем дело с неполным дефицитом лактазы. В этом случае необходимо определить степень толерантности организма и соответственно количество потребляемых молочных продуктов. В случае вторичной лактазной недостаточности у ребенка требуется временное или периодическое исключение молока.
Лактазная недостаточность: происхождение и пути коррекции
Проблема лактазной недостаточности (ЛН) и непереносимости лактозы (как клинического проявления ЛН) стара как мир в самом прямом смысле этого выражения. Непереносимость лактозы была впервые описана Гиппократом, примерно 400 лет до н.э., однако понимание механизмов ее развития пришло лишь в середине XX века [1]. ЛН связана со снижением активности фермента лактазы щеточной каймы энтероцитов тонкой кишки, расщепляющего молочный сахар лактозу. Традиционно ЛН подразделяют на врожденную, проявляющуюся с рождения и обусловленную мутацией в гене LCT на 21-й хромосоме, первичную (ЛН взрослого типа), связанную с генетически детерминированным снижением активности лактазы после прекращения молочного вскармливания, вторичную, связанную с повреждением энтероцитов при заболеваниях кишечника, и транзиторную ЛН недоношенных и незрелых к моменту рождения детей. Наибольшее значение, безусловно, имеет непереносимость лактозы у детей первых месяцев жизни, для которых женское молоко или молочные смеси являются единственными возможными продуктами питания. В то же время самым распространенным и в наибольшей степени привлекающим к себе внимание вариантом является ЛН первичная.
Человечество на протяжении тысячелетий употребляет в пищу молоко и молочные продукты, что привело к формированию мощной индустрии молочного производства. В мире продукция коровьего молока преобладает над продукцией молока других жвачных животных, составляя примерно 85%, на втором месте — молоко буйволицы — около 11%, а козье и овечье молоко составляют 2,4% и 1,4% соответственно. Доля производства коровьего молока меньше в южных регионах, по сравнению с северными, и 80% мировой продукции козьего молока производится в тропической полосе. При этом в последние годы производство коровьего молока в развитых странах снижается, но повышается в странах развивающихся. Особенно обращает на себя внимание большой вклад в производство коровьего молока Индии, страной, в которой значительная часть населения имеет ЛН взрослого типа (табл. 1) [2, 3, 5].
Важность потребления молока в первую очередь определяется тем, что молоко является важным и доступным источником кальция. Из приведенной ниже диаграммы видно, что большая часть потребляемого кальция имеет животное происхождение. При этом в странах с низким потреблением молока отмечается и низкое потребление кальция. В связи с этим коррекция ЛН является необходимым фактором обеспечения здоровья, а при исключении молока и молочных продуктов из питания ребенка и взрослого необходимо компенсировать возникающий при этом дефицит кальция. Лицам, ограничивающим по тем или иным причинам употребление молока и молочных продуктов, следует компенсировать возникающий дефицит кальция из других источников, причем решить эту проблему без назначения препаратов вряд ли возможно (рис.) [5].
Интересны также данные о возможном превентивном эффекте молочных продуктов в отношения ряда онкологических заболеваний, в частности рака толстой кишки, молочной железы, желудка, а также в отношении воспалительных заболеваний кишечника, ожирения и сахарного диабета 2-го типа, однако эта тема требует дальнейшего углубленного изучения [6].
Непереносимость лактозы, снижение активности лактазы после прекращения молочного вскармливания являются нормальным состоянием для всех млекопитающих, и только некоторые представители Homo sapiens сохранили эту способность на протяжении последующей жизни.
Впервые человек стал использовать в своей хозяйственной деятельности жвачных животных в Месопотамии между 11-м и 9-м тысячелетиями до н.э. Это были коровы (Bos primigenius taurus), козы (Capra aegagrus hircus) и овцы (Ovis orientalis aries). В то же время буйволы (Bubalus bubalis) стали домашними животными в Индии и Китае 5000–7000 лет до н.э., а яки (Bos grunniens) — в Тибете примерно 4500 лет до н.э. Домашние жвачные животные уже в те годы использовались не только как источник мяса, но также молока и шерсти. Археологические исследования обнаружили желудки этих животных, в которых хранили молоко, перерабатывающееся в них в сыр под воздействием остаточного количества ренина, желудочного фермента. Сыр получали из молока по крайней мере 6500 лет до н.э. Шумерские клинописные источники периода Третьей династии Ура (примерно 2000 лет до н.э.) указывают на употребление сыра, в тот же период сыр производили в Египте и на Крите. В Древнем Риме сыр был обыденным продуктом питания [7, 9]. Изначально в генотипе человека (как и всех млекопитающих) было заложено снижение активности лактазы после завершения периода грудного вскармливания. Генетические исследования показали, что мутации, ассоциированные с переносимостью лактозы, появились примерно 10000 лет до н.э., параллельно с одомашниванием жвачных животных [11]. Так называемая «культурно-историческая гипотеза» предполагает, что сохраняющаяся высокая активность лактазы у жителей Северной Европы сформировалась в результате процесса отбора, позволяющего популяции полагаться на молоко млекопитающих в качестве важного компонента рациона, особенно в неурожайные годы. Противоположная по своему характеру гипотеза определяет обратные причинно-следственные взаимоотношения, предполагая, что широкое употребление молока привело к закреплению переносимости лактозы в популяции, однако данная гипотеза по данным археологических исследований представляется менее вероятной [12–15].
Помимо источника энергии и воды, употребление молока давало человеку эффективный источник кальция, обеспечивая более высокую костную плотность и профилактику рахита [17]. В большей степени это было актуально для северных регионов (в частности, Северной Европы) в условиях низкой инсоляции и более высокой потребности в кальции при дефиците витамина D. Соответственно, и более высокая частота переносимости лактозы наблюдается в северных регионах Европы, а непереносимости — в южных [5, 17, 19, 20]. Интересно, что переносимость лактозы ассоциируется с устойчивостью к малярии, феноменом, изученным в первую очередь на примере народности Фулани (Африка), однако механизмы этой взаимосвязи остаются неустановленными [21].
Ген LCT, кодирующий лактазу и определяющий расщепление и, следовательно, переносимость лактозы, имеет длину в 49,3 kb, расположен на длинном плече (q) хромосомы 2 в позиции 21 и содержит 17 экзонов (NCBI Reference Sequence NG_008104.1) [23]. Для первичной ЛН описан генетический полиморфизм, затрагивающий репликативный фактор MCM6, один из высококонсервативных белков группы MCM, необходимых для инициации репликации в эукариотических клетках (в первую очередь полиморфизм LCT-13910C.T в интроне 13 и LCT-22018G.A в интроне 9 гена MCM6) [25–27]. Генотипы LCT-13910CT и LCT-13910TT ассоциированы с переносимостью лактозы и, присутствуя в одной аллели в гетерозиготном состоянии, обладают доминантным эффектом, обеспечивая расщепление лактозы, в то время как генотип LCT-13910CC при отсутствии аллели LCT-13910T приводит к лактозной мальабсорбции [26, 27]. Между генотипами LCT-13910C.T и LCT-22018G.A отмечается параллелизм. У лиц с генотипом LCT-13910CC наблюдается вариант LCT-22018GG, тогда как у лиц с LCT-13910CT часто имеет место LCT-22018GA, причем LCT-13910TT ассоциируется с LCT-22018AA, за исключением небольшого числа наблюдений в Финляндии [27], Китае [28] и у бразильцев японского происхождения [29]. Указанные генотипы лактозной мальабсорбции широко распространены в Европе, в то время как в других регионах мира присутствуют иные аллели переносимости/непереносимости лактозы [30].
В Европе распространенность первичной ЛН варьирует от 2% в Скандинавии до 70% в некоторых регионах Италии [31]. Распространенность ее в белой популяции США составляет 20%, в Азии она приближается к 100%. Распространенность ЛН у взрослых в Швеции, Дании составляет около 3%, Финляндии, Швейцарии — 16%, Англии — 20–30%, Франции — 42%, странах Юго-Восточной Азии, среди афроамериканцев США — 80–100%, Европейской части России — 16–18%. Однако коррекция требуется далеко не всем лицам с ЛН.
В лечении нуждаются лишь те пациенты с ЛН, у которых имеют место клинические ее проявления. Отклонение от нормы результатов диагностических методов, не сопровождающееся соответствующими симптомами, также не является основанием для проведения терапии.
При врожденной и первичной ЛН в основе лечения пациента лежит снижение количества лактозы в питании вплоть до полного ее исключения. Параллельно с этим проводится терапия, направленная на коррекцию дисбактериоза кишечника и другое симптоматическое лечение.
При вторичной ЛН основное внимание должно быть уделено лечению основного заболевания, а снижение количества лактозы в диете является временным мероприятием, которое проводится до восстановления слизистой оболочки тонкой кишки.
Снижение количества лактозы в питании может быть достигнуто путем исключения из питания содержащих лактозу продуктов, в первую очередь цельного молока.
Этот способ вполне приемлем для взрослых и детей старшего возраста с ЛН взрослого типа и при вторичной ЛН. При этом часто допускается употребление кисломолочных продуктов, масла, твердых сыров. Следует учитывать возможное снижение потребления кальция при безмолочной диете.
В грудном возрасте, если ребенок находится на естественном вскармливании, оптимальным подходом является использование препаратов лактазы, которые смешиваются со сцеженным грудным молоком и расщепляют лактозу, не влияя на остальные его свойства. Продуцентами лактазы для производства соответствующих препаратов и биологически активных добавок (а в большинстве случаев средства, содержащие лактазу, зарегистрированы как БАДы) являются дрожжи, чаще всего Kluyveromyces fragilis, Kluyveromyces lactis или плесени Aspergillus niger и Aspergillus oryzae.
Детей, находящихся на искусственном вскармливании, следует перевести на полное или частичное питание низколактозными (безлактозными) заменителями грудного молока, подобрав питание с максимальным количеством лактозы, которое не вызывает появления клинической симптоматики и повышения содержания углеводов в кале.
Диета дополняется симптоматической терапией, которая зависит от состояния ребенка и выраженности вторичных нарушений. В случае развития эксикоза требуется терапия, направленная на коррекцию водно-электролитного баланса. Также развитие дисбиоза кишечника может определить показания к назначению пробиотиков.
В дальнейшем после купирования симптомов у детей с ЛН необходимо контролировать содержание углеводов в кале в динамике и при возобновлении симптомов снизить количество лактозы.
У детей на естественном вскармливании при отсутствии препаратов лактазы применяют аналогичную тактику.
Блюда прикорма (каши, овощные пюре) детям первого года жизни с ЛН, естественно, не должны содержать лактозу. Календарь введения прикорма при этом не отличается от такового для детей без ЛН.
У детей старше одного года и взрослых с ЛН из питания исключаются продукты, содержащие лактозу (табл. 2). Целесообразна замена молока и молочных продуктов специализированными низколактозными молочными продуктами: низколактозным молоком, сливками, сметаной и т. п. в количествах, определяемых возрастными потребностями. Кисломолочные продукты (кефир, йогурт) эти больные обычно переносят хорошо.
Проблема умеренно выраженной лактазной недостаточности может быть решена потреблением кисломолочных продуктов с низким содержанием лактозы, за счет высвобождения β-галактозидазы в желудочно-кишечный тракт живыми пробиотическими бактериями, способными выжить в ЖКТ [18]. Уникальным в этом отношении среди других кисломолочных продуктов является йогурт подобно пахте или сладкому ацидофилину. Они хорошо переносятся людьми с лактазной недостаточностью и способствуют расщеплению лактозы благодаря бактериям Lactobacillus bulgaricus и Streptococcus thermophilus [18, 24], освобождающим β-галактозидазу в кишечнике. Назначение пробиотиков улучшает ферментативную активность микроорганизмов кишечника, повышает переваривание лактозы, редуцирует симптомы лактазной недостаточности, замедляя транзит содержимого по пищеварительному тракту. Пастеризация кисломолочных продуктов снижает количество живых бактерий [18, 24]. Клиническое исследование по приему капсул, содержащих Bifidobacterium longum и йогурта, обогащенного Bifidobacterium animalis доказало эффективность в отношении облегчения симптомов непереносимости лактозы [10]. Подобное исследование у детей (возраст с 5 до 16 лет) показало, что потребление молока с Lactobacillus acidophilus или йогурта, содержащего Lactobacillus lactis и Streptococcus thermophilus уменьшает симптомы лактазной недостаточности, по сравнению с группой детей, употреблявших необогащенное молоко [18]. Известно, что методом сбраживания лактозы молочнокислыми микроорганизмами, можно максимально утилизировать до 20% лактозы (до 4% остаточной лактозы), что с точки зрения лактазной недостаточности является малоэффективным. Была изучена возможность получения низколактозных кисломолочных продуктов с использованием ферментного препарата β-галактозидазы, полученного из дрожжей Kluveromyces lactis. Исследовали скорость ферментации, молока гидролизованного β-галактозидазой, как до внесения закваски, так и одновременно с ее внесением. В одном случае закваску вносили в предварительно гидролизованное молоко (процесс ферментации был совмещен с процессом резервирования, в другом — закваску вносили непосредственно с ферментом β-галактозидазой (0,2%, концентрация 2000 НЕЛ/г). Сокращение процесса сквашивания и повышение влагоудерживающей способности в образцах с одновременным внесением фермента и закваски можно объяснить тем, что продукты ферментативного катализа активизируют заквасочную микрофлору. Содержание остаточной лактозы в контрольных образцах (без фермента) составляло 4,0–3,8%; в опытных образцах с предварительным гидролизом лактозы 1,2–1,0%; в образцах с одновременным внесением фермента и закваски — 1,0–0,8% [34, 37].
Следует отметить, что лактоза в последние десятилетия стала широко применяться в пищевой индустрии и фармакологической промышленности. Она используется как подсластитель и как вспенивающий агент, придает продуктам приятный вкус и формирует привлекательную текстуру при производстве хлебобулочных изделий, напитков (как безалкогольных, так и алкогольных, в частности, пива), мясных продуктов (например, при изготовлении бургеров) и др. Важно, что лактоза не ферментируется грибами, и это позволяет избежать избыточной продукции углекислого газа и спиртов. Лактоза может присутствовать в обработанном мясе (сосиски, паштеты и др.), маргарине, хлебе, картофельных чипсах, соусах, плавленых сырах, белковых добавках, пиве. В фармакологической промышленности лактоза широко используется в качестве наполнителя в составе лекарственных препаратов. В связи с этим объемы промышленного производства лактозы растут год от года [5, 32, 33, 35]. Соответственно, список содержащих лактозу немолочных продуктов также расширяется.
Длительность терапии определяется характером заболевания. При врожденной ЛН низколактозная диета назначается пожизненно. При транзиторной ЛН недоношенных многие дети в течение нескольких месяцев постепенно восстанавливают способность переносить лактозу (хотя это не исключает развитие первичной ЛН). Отмена диеты проводится под индивидуальным контролем переносимости лактозы.
При вторичной гиполактазии симптомы ЛН являются транзиторными. Пациентам проводится лечение основного заболевания; наряду с этим назначается низколактозная диета в соответствии с изложенными выше принципами. При восстановлении нормальной структуры и функции слизистой оболочки тонкой кишки активность лактазы восстанавливается. Поэтому при разрешении (ремиссии) основного заболевания через 1–3 месяца диету можно постепенно расширять, хотя и здесь необходим строго индивидуальный подход [36].
С учетом развивающегося при клинически манифестной ЛН дисбиоза кишечника целесообразно в этой ситуации назначение пробиотиков. Они могут быть назначены как самостоятельные препараты, однако некоторые производители вводят их в состав смесей для искусственного вскармливания.
Максилак® и Максилак Бэби в своем составе не содержит казеина (молочного белка) и лактозы (молочного сахара), они гипоаллергенны и их можно применять даже при высокой аллергической чувствительности. В состав Максилак® и Максилак® Бэби входят бифидо- и лактобактерии различных штаммов и могут применяться для поддержания эндогенной флоры при вторичной лактазной недостаточности.
Максилак® выпускается в двух формах:
- Саше Максилак® Бэби с 4-месячного возраста (Lactobacillus acidophilus LA-14 — 1,11 × 108 КОЕ; Lactobacillus casei CBT (1) — 1,11 × 108 КОЕ; Bifidobacterium lactis BL-04 — 1,11 × 108 КОЕ; Lactobacillus paracasei Lpc-37 — 1,11 × 108 КОЕ; Lactobacillus plantarum Lp-115 — 1,11 × 108 КОЕ; Lactobacillus rhamnosus GG — 1,11 × 108 КОЕ; Lactobacillus salivarius Ls-33 — 1,11 × 108 КОЕ; Bifidobacterium bifidum BF-2 — 1,11 × 108 КОЕ; Bifidobacterium longum BG-7 — 1,11 × 108 КОЕ);
- • Максилак®, капсулы для детей старше 3 лет и взрослых, включая беременных женщин (Lactobacillus helveticus — 9,00 × 108 КОЕ; Lactococcus lactis — 9,00 × 108 КОЕ; Bifidobacterium longum — 6,75 × 108 КОЕ; Bifidobacterium breve — 4,50 × 108 КОЕ; Streptococcus thermophilus — 4,50 × 108 КОЕ; Lactobacillus rhamnosus — 4,50 × 108 КОЕ; Lactobacillus casei — 2,25 × 108 КОЕ; Lactobacillus plantarum — 2,25 × 108 КОЕ; Bifidobacterium bifidum — 2,25 × 108 КОЕ).
Помимо формы выпуска (капсулы и саше), Максилак® и Максилак® Бэби отличаются друг от друга дозировкой активных компонентов. Так, в одной капсуле Максилак® содержится 4,5 млрд КОЕ (колониеобразующих единиц бактерий), а в одном пакетике (саше) Максилак® Бэби — 1 млрд КОЕ. Все штаммы, входящие в состав Максилак® и Максилак® Бэби, имеют оригинальное происхождение, включены в перечень европейского качества, что доказывает высокий уровень безопасности. Исследования кислотоустойчивости пробиотических штаммов Максилак® при pH = 2 в течение двух часов продемонстрировали высокую жизнеспособность. C. Chapman и соавт. [4] доказали, что в отличие от отдельных штаммов мультиштаммовые пробиотики характеризуются более высокой антимикробной активностью (р < 0,05). В отличие от модифицированного крахмала, пектина и др. волокон, олигофруктоза избирательно стимулирует рост и метаболическую активность определенных видов бактерий (бифидобактерий и лактобацилл), не влияя на рост других групп бактерий (фузобактерий, бактеройдов и др.), и подавляют рост потенциально патогенных бактерий (групп Clostridium perfringens, Clostridium his/lyt, Enterococci), также олигофруктоза увеличивает защитные эффекты бифидобактерий. При производстве Максилак® используется уникальная технология защиты капсулы MURE® (Multi Resistant Encapsulation) — капсула покрывается оболочкой, защищающей ее содержимое и сохраняющее жизнеспособность бактерий даже при воздействии агрессивных факторов внешней и внутренней среды, поэтому бактерии, присутствующие в Максилак®, защищены от кислого содержимого желудочного сока, солей желчи и пищеварительных ферментов. Теоретические предпосылки, положенные в основу разработанного синбиотика, предусматривают проведение коррекции нарушенной микрофлоры кишечника, которые обычно возникают в результате перенесенных острых инфекций, течения хронических заболеваний, приема антибактериальных препаратов, дисбаланса в функционировании органов и систем макроорганизма, в том числе при лактазной недостаточности.
Подводя итог, можно заключить, что первичная ЛН является широко распространенной индивидуальной особенностью, которая в большинстве случаев не требует врачебного вмешательства. ЛН следует называть болезнью только в случае явных клинических проявлений. Безусловно, наибольшую важность проблема приобретает у детей первых месяцев жизни, для которых молоко является основным продуктом питания. Что касается детей более старшего возраста и взрослых, следует иметь в виду, что отсутствие в рационе молочных продуктов может привести к дефициту кальция в организме, в связи с чем необходимо проведение медикаментозной коррекции данного состояния.
Литература
- Beja-Pereira A., Luikart G., England P. R. et al. Gene-culture coevolution between cattle milk protein genes and human lactase genes // Nat Genet. 2003; 35: 311–313.
- Boll W., Wagner P., Mantei N. Structure of the chromosomal gene and cDNAs coding for lactase-phlorizin hydrolase in humans with adult-type hypolactasia or persistence of lactase // Am J Hum Genet. 1991; 48: 889–890.
- Cavalli-Sforza L. L. Analytic review: some current problems of human population genetics // Am J Hum Genet. 1973; 25: 82–104.
- Chapman T. M., Plosker G. L., Figgitt D. P. VSL#3 probiotic mixture: a review of its use in chronic inflammatory bowel diseases // Drugs. 2006; 66 (10): 1371–1287.
- Coelho M., Luiselli D., Bertorelle G. et al. Microsatellite variation and evolution of human lactase persistence // Hum Genet. 2005; 117: 329–339.
- Enattah N. S., Sahi T., Savilahti E., Terwilliger J. D., Peltonen L., Jãverlã I. Identifiation of a variant associated with adult-type hypolactasia // Nat Genet. 2002; 30: 233–237.
- Evershed R. P., Payne S., Sherratt A. G., Copley M. S., Coolidge J., Urem-Kotsu D., Kotsakis K., Ozdogan M., Ozdogan A. E., Nieuwenhuyse O. et al. Earliest date for milk use in the Near East and southeastern Europe linked to cattle herding // Nature. 2008, 455, 528–531.
- Gerosa J., Skoet J. Milk Availability: Trends in Production and Demand and Medium-Term Outlook. Available online: www.fao.org/docrep/015/an450 e/an450 e00.pdf (accessed on 26 May 2015). ESA Working paper No. 12–01 February 2012.
- Global Consumption of Dairy Products. Canadian Dairy Information Centre. Available online: https://www.dairyinfo.gc.ca/index_e.php?s1=dff-fcil&s2=cons&s3=consglo (accessed on 26 May 2015).
- He T., Priebe M. G., Zhong Y., Huang C., Harmsen H. J. et al. Effects of yogurt and bifidobacteria supplementation on the colonic microbiota in lactose-intolerant subjects // J Appl Microbiol. 2008, 104: 595–604.
- International Dairy Federation (IDF). World Dairy Situation 2014; Bulletin No. 476/2014; IDF: Brussels, Belgium, 2014.
- Kretchmer N. Lactose and lactase // Sci Am. 1972; 227: 71–78.
- Leonardi M., Gerbault P., Thomas M. G., Burger J. The evolution of lactase persistence in Europe. A synthesis of archaeological and geneticгрудного вскармливания evidence // Int. Dairy J. 2012, 22, 88–97.
- Lokki A. I., Järvelä I., Israelsson E., Maiga B., Troye-Blomberg M., Dolo A., Doumbo O. K., Meri S., Holmberg V. Lactase persistence genotypes and malaria susceptibility in Fulani of Mali // Malar J. 2011, Jan 14; 10: 9.
- Lomer M. C., Parkes G. C., Sanderson J. D. Review article: lactose intolerance in clinical practice — myths and realities // Aliment Pharmacol Ther. 2008, Jan 15; 27 (2): 93–103.
- Malmström H., Linderholm A., Lidén K., Storå J., Molnar P., Holmlund G., Jakobsson M., Götherström A. High frequency of lactose intolerance in a prehistoric hunter-gatherer population in northern Europe // BMC Evol. Biol. 2010, 10, 89, I.
- Mattar R., Monteiro M. S., Silva J. M. K., Carrilho F. J. LCT-22018 G.A single nucleotide polymorphism is a better predictor of adult-type hypolactasia/lactase persistence in Japanese-Brazilians than LCT-13910 C.T // Clinics (São Paulo). 2010; 65: 1399–1400.
- Montes R. G., Bayless T. M., Saavedra J. M., Perman J. A. Effect of milks inoculated with Lactobacillus acidophilus or a yogurt starter culture in lactose-maldigesting children // J Dairy Sci. 1995, 78: 1657–1664.
- Nei M., Saitou N. Genetic relationship of human populations and ethnic differences in reaction to drugs and food // Prog Clin Biol Res. 1986; 214: 21–37.
- Ozdemir O., Mete E., Catal F., Ozol D. Food intolerances and eosinophilic esophagitis in childhood // Dig Dis Sci. 2009; 54: 8–14.
- Ranciaro A., Campbell M. C., Hirbo J. B., Ko W.-Y., Froment A., Anagnostou P., Kotze M. J., Ibrahim M., Nyambo T., Omar S. A. et al. Genetic origins of lactase persistence and the spread of pastoralism in Africa // Am. J. Hum. Genet. 2014, 94, 496–510.
- Rasinperä H., Savilahti E., Enattah N. S. et al. A genetic test which can be used to diagnose adult-type hypolactasia in children // Gut. 2004; 53: 1571–1576.
- Salque M., Bogucki P. I., Pyzel J., Sobkowiak-Tabaka I., Grygiel R., Szmyt M., Evershed R. P. Earliest evidence for cheese making in the sixth millennium BC in northern Europe // Nature. 2013, 493, 522–525.
- Savaiano D. A., Abou El Anouar A., Smith D. E., Levitt M. D. Lactose malabsorption from yogurt, pasteurized yogurt, sweet acidophilus milk, and cultured milk in lactase-deficient individuals // Am J Clin Nutr. 1984, 40: 1219–1223.
- Sherratt A. The secondary exploitation of animals in the Old World // World Archaeol. 1983, 15, 90–104.
- Silanikove N., Leitner G., Merin U., Prosser C. G. Recent advances in exploiting goat’s milk: Quality, safety and production aspects // Small Ruminant Res. 2010, 89, 110–124.
- Simoons F. J. Primary adult lactose intolerance and the milking habit: a problem in biologic and cultural interrelations: II. A culture historical hypothesis // Am J Dig Dis. 1970; 15: 695–710.
- Szilagyi A. Adaptation to Lactose in Lactase Non Persistent People: Effects on Intolerance and the Relationship between Dairy Food Consumption and Evalution of Diseases // Nutrients. 2020 Aug 13; 7 (8): 6751–6779.
- Troelsen J. T. Adult-type hypolactasia and regulation of lactase expression // Biochim Biophys Acta. 2005; 1723: 19–32.
- U. S. Food and Drug Administration — Problems Digesting Dairy Products? Available online: https://www.fda.gov/forconsumers/consumerupdates/ucm094550.htm#intolerance (accessed on 26 May 2015).
- Xu L., Sun H., Zhang X. et al. The –22018 A allele matches the lactase persistence phenotype in northern Chinese populations // Scand J Gastroenterol. 2010; 45: 168–174.
- Zecca L., Mesonero J. E., Stutz A. et al. Intestinal lactase-phlorizin hydrolase (LPH): the two catalytic sites; the role of the pancreas in pro-LPH maturation // FEBS Lett. 1998; 435: 225–228.
- Zecca L., Mesonero J. E., Stutz A. et al. Intestinal lactase-phlorizin hydrolase (LPH): the two catalytic sites; the role of the pancreas in pro-LPH maturation // FEBS Lett. 1998; 435: 225–228.
- Данилов М. Б. Активность β-галактозидазы микроорганизмов, используемых в производстве молочных продуктов // Хранение и переработка сельхозсырья. 2001. № 7. С. 30–31.
- Мngram C. J., Liebert A., Swallow D. M. Population Genetics of Lactase Persistence and Lactose Intolerance; John Wiley & Sons, Inc.: Hoboken, NJ, USA, 2012.
- Мухина Ю. Г., Чубарова А. И., Гераськина В. П., Бельмер С. В., Гасилина Т. В., Боровик Т. Э., Рославцева Е. А., Скворцова В. А., Яцык Г. В. Рабочий протокол по диагностике и лечению лактазной недостаточности у детей // Вопр. дет. диет. 2016; 14 (1): 64–69.
- Рипелиус К., Двинский Б. М. Максилакт — ферментная обработка молока решает проблему непереносимости лактозы // Молочная промышленность. 1995. № 5. С. 23–24.
С. В. Бельмер, доктор медицинских наук, профессор
ФГБОУ ВО РНИМУ им. Н. И. Пирогова, Москва
Контактная информация
Лактазная недостаточность: происхождение и пути коррекции/ С. В. Бельмер
Для цитирования: Лечащий врач № 2/2018; Номера страниц в выпуске: 41-46 Теги: грудной возраст, вскармливание, лактоза, непереносимость
Купить номер с этой статьей в pdf