Люди редко придают значение тому, что они едят и в каком количестве. Неправильное питание, сопровождаемое стрессами, перенапряжением или эмоциональными нагрузками, приводит к тому, что организм отвечает воспалительными процессами. Поджелудочная железа страдает в этом случае чаще других, возникает заболевание, носящие название панкреатит. Важно помнить, что если не производить лечение, то болезнь перерастет в хроническую. Для того чтобы принять своевременные меры по борьбе с недугом, следует знать, как проявляет себя обострение хронического панкреатита – симптомы, лечение, назначенное врачом, поможет выбрать правильную терапию.
Этиология
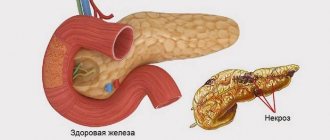
Воспалительное поражение поджелудочной железы, протекающее в хронической форме, — вялотекущий процесс, сопровождающийся омертвением тканей. Для такого варианта течения характерно чередование стадий ремиссии и обострения симптоматики.
Соблюдение всех правил, предписанных лечащим врачом, дает возможность избежать повторного проявления неприятных клинических признаков, однако под влиянием неблагоприятных случаются рецидивы.
Таким образом, обострение хронического панкреатита может быть спровоцировано следующими факторами:
- распитие большого количества спиртных напитков, которые даже в малых дозах категорически запрещены пациентам с подобным диагнозом;
- нерациональное питание — потреблением внутрь острой и жирной пищи, иных запрещенных продуктов;
- токсическое влияние на больной орган, что происходит, когда человек бесконтрольно принимает лекарственные препараты без соблюдения суточной дозировки и длительности применения, предписанной лечащим врачом;
- протекание язвенной болезни ДПК или желудка;
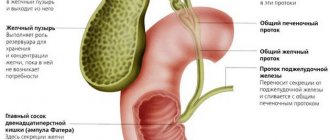
- хроническое течение холецистита;
- сужение протоков поджелудочной железы;
- обострение желчнокаменной болезни;
- наличие заболеваний бактериальной или вирусной природы;
- широкое разнообразие травм брюшной полости;
- избыточная масса тела;
- гормональный дисбаланс;
- длительное эмоциональное перенапряжение;
- аутоиммунные заболевания;
- нарушение функционирования желчевыводящих путей;
- хирургическое вмешательство на органах брюшной полости.
В некоторых случаях причины, почему обострился хронический панкреатит, остаются неизвестными. Основную группу риска, подверженную частым обострениям, составляют женщины в возрасте от 35 до 45 лет.
Отличие обострения хронического панкреатита от острой формы
Острая форма панкреатита — это стремительно развивающееся заболевание, которое при адекватном лечении не вызывает деструкции паренхиматозных тканей. Воспаление поджелудочной железы при остром панкреатите купируется медикаментозными препаратами, применяемыми на фоне голодания, рекомендуемого в первые дни манифестации заболевания.
Повреждения при однократном случае острого панкреатита настолько незначительны, что никак не сказываются на состоянии поджелудочной железы. Ее функция после приступа полностью восстанавливается, и самочувствие пациента нормализуется.
При неадекватной терапии острая форма переходит в хронический панкреатит.
Обострения при хроническом течении панкреатита ускоряют деструктивные процессы в поджелудочной железе, но при этом патологический процесс продолжается и вне острых стадий.
Классификация
Опираясь на этиологические факторы, панкреатит в стадии обострения бывает:
- первичный — в результате влияния медикаментов или спиртного, неправильного питания или нарушения процесса обмена веществ;
- вторичный — возникший на фоне сбоев в работе органов пищеварительной системы, протекания аутоиммунных, инфекционных и эндокринологических недугов, обострения любых других хронических заболеваний.
В зависимости от клинических проявлений обострение хронического панкреатита может протекать в таких формах:
- болевая — главным признаком выступают сильные боли в животе, человек не может указать на очаг;
- диспептическая — симптомы, указывающие на нарушение пищеварительных функций;
- ложноопухолевая — сопровождается желтухой;
- скрытая.
Симптомы
Об обострении хронического панкреатита свидетельствуют следующие признаки:
- Внезапное возникновение боли в эпигастрии. Изначально возникающие в левом подреберье, боли постепенно охватывают всю поясничную зону. Болевой синдром усиливается в положении лежа и отчасти напоминает почечную колику или сердечный приступ, т. к. локализуется в верхней части эпигастральной области.
- Нарушения со стороны органов пищеварения. Больного тошнит и рвет желчью, причем после приступа рвоты он не чувствует облегчения, а противорвотные лекарства оказываются неэффективными. Во рту постоянно присутствует привкус горечи. Нарушается работа кишечника, в жидких каловых массах видны примеси жира и остатки непереваренной пищи.
- Лихорадочное состояние. Резкий скачок температуры сопровождается перепадами давления, затрудненным дыханием, повышенным потоотделением.
Воспаление поджелудочной железы во время обострения проявляется по-разному: от острых непереносимых болей и многократных приступов рвоты до умеренного болевого синдрома и тошноты. В обоих случаях человеку необходимо как можно скорее обратиться за медицинской помощью, поскольку подобное состояние считается опасным для жизни и способным повлечь за собой необратимые нарушения функции органа.
Симптоматика
На степень выраженности клинических признаков и продолжительность того, сколько длится обострение хронического течения воспалительного поражения поджелудочной железы, влияют такие факторы:
- продолжительность — чем дольше протекает хронический панкреатит, тем более яркими будут внешние признаки в период обострений;
- агрессивность провоцирующего источника;
- наличие у человека сопутствующих заболеваний;
- возрастная категория больного.
Симптомы обострения хронического панкреатита представлены:
- изжогой и жжением в загрудинной области;
- болевым синдромом без четкой локализации, возникающим в любое время суток и не имеющим отношения к приему пищи;
- вздутием передней стенки брюшной полости;
- отрыжкой с неприятным запахом недавно съеденной пищи;
- мышечными и суставными болями;
- повышением температурных показателей и ознобом;
- быстрой утомляемостью и слабостью;
- раздражительностью;
- возникновением характерного урчания в животе;
- отвращением к пище;
- снижением трудоспособности;
- нарушением дефекации — наиболее часто возникает диарея;
- присутствием непереваренных частичек пищи и примесей крови в каловых массах;
- тошнотой, заканчивающейся рвотными позывами;
- ярко выраженным снижением массы тела;
- сухостью в ротовой полости;
- повышенным газообразованием;
- бледностью кожных покровов;
- белым налетом на языке.
Не редкость появление признаков такого заболевания, как билиарный панкреатит — это означает, что, помимо поджелудочной железы, в патологический процесс вовлекается печень.
В таких случаях признаки обострения будут включать в себя:
- желтушность кожных покровов, видимых слизистых оболочек и склер;
- потемнение мочи;
- обесцвечивание фекалий;
- горький привкус во рту;
- кожный зуд.
Когда вышеуказанная симптоматика обладает высокой степенью выраженности, необходимо оказание первой помощи больному и немедленный вызов бригады медиков на дом.
Первая помощь при обострении хронического панкреатита объединяет в себе такие правила:
- пострадавшего укладывают на бок, чтобы человек не захлебнулся собственными рвотными массами, лучше всего в коленно-локтевую позу;
- полное исключение потребления какой-либо пищи или жидкости;
- холодный компресс.
Стоит отметить, что человеку ни в коем случае нельзя давать принимать лекарственные препараты.
Признаки обострения хронического панкреатита
Диагностика
Провести адекватную диагностику и назначить эффективное лечение обострившегося хронического панкреатита может врач-гастроэнтеролог. Основу диагностирования составляют лабораторно-инструментальные обследования, которым в обязательном порядке предшествует первичная диагностика:
- изучение истории болезни — для поиска патологического состояния, которое могло стать источником возобновления симптоматики;
- сбор и анализ анамнеза — чтобы установить, какой физиологический провокатор стал причиной обострения;
- пальпация и перкуссия живота;
- измерение температурных показателей;
- оценка состояния кожи, слизистых и склер;
- детальный опрос пациента — для составления полной картины протекания хронического панкреатита в период обострения.
Лабораторные исследования:
- биохимический анализ крови;
- общий анализ крови и урины;
- микроскопическое изучение каловых масс;
- анализ крови на сахар;
- иммунологические тесты.
Среди инструментальных обследований стоит выделить такие процедуры:
- ультрасонография брюшины;
- рентгеноскопия;
- гастроскопия;
- ЭФГДС;
- КТ и МРТ.
Лечение
После подтверждения правильного диагноза обращаются к консервативным терапевтическим методикам. В первую очередь пациентам показан прием лекарственных препаратов. Таким образом, медикаментозное лечение включает в себя:
- дезинтоксикационные вещества;
- антациды и ферменты;
- анестетики и обезболивающие средства;
- антибиотики и холинолитики;
- ингибиторы протеаз;
- седативные препараты;
- гепатопротекторы — если обострение сопровождается признаками такого состояния, как билиарный панкреатит;
- витаминные комплексы.
При хроническом панкреатите свою эффективность показали физиотерапевтические процедуры:
- лекарственный электрофорез;
- магнитотерапия;
- прогревания;
- грязелечение;
- иглорефлексотерапия.
Диета при обострении хронического панкреатита — одна из основных методик терапии. Имеет ряд собственных правил:
- первые 2–3 дня приступа показано лечебное голодание;
- частое и дробное потребление пищи;
- сведение к минимуму потребление жиров и углеводов;
- полный отказ от жирных, острых и соленых блюд, копченостей, маринадов, спиртных и газированных напитков, кофе и любых сладостей;
- обильный питьевой режим — разрешается пить щелочные воды без газа, зеленый чай, кисель Изотова и какао на воде;
- тщательное измельчение и пережевывание ингредиентов блюд;
- вся еда должна быть только теплой;
- приготовление пищи путем варки и пропаривания. Не более 2 раз в неделю разрешаются запеченные и тушеные блюда.
Все рекомендации относительно того, какое должно быть питание при обострении хронического панкреатита, предоставляет лечащий врач, но за основу берется диетическое меню № 5а.
Диета при обострении хронического панкреатита
Лечение хронического панкреатита в стадии обострения предполагает использование рецептов народной медицины, что направлено на приготовление отваров и настоев на основе:
- зверобоя и мяты;
- шалфея и ромашки;
- полыни и календулы;
- шиповника и мелиссы;
- тысячелистника и валерианы;
- одуванчика и крушины.
Очень важно помнить, что лечение в домашних условиях должно быть предварительно согласовано с лечащим врачом.
При отсутствии положительной динамики от консервативных методик обращаются к хирургическому вмешательству. Лечить хронический панкреатит оперативным путем можно при помощи:
- удаления камней из желчевыводящих протоков;
- резекции поджелудочной железы;
- тренажа желчных протоков.
В целом лечение продолжается 1 месяц, но диету нужно соблюдать еще полгода после обострения.
Народные средства
Как снять обострение панкреатита в домашних условиях с помощью народных средств? При обострении прибегать к использованию народных рецептов не только бесполезно, но и опасно. Различные настои и отвары лекарственных растений широко применяются при хронической форме заболевания в стадии ремиссии. Их выбор должен быть согласован с гастроэнтерологом.
Пробуя лечение народными средствами, можно потерять ценное время и создать серьезную угрозу для жизни. В стационаре, после затихания воспалительных явлений, если разрешает лечащий специалист, пациент может принимать травяные и витаминные чаи, отвары, настои.
Эффективны желчегонные травы при обострении панкреатита, но их применение возможно только при отсутствии камней в желчном пузыре. В сборе должны присутствовать кукурузные рыльца, пижма, плоды шиповника, зверобой, ромашка, бессмертник, мята. Следует смешать сухое лекарственное сырье, приготовить настой и принимать его в теплом виде до еды 3 раза в день в течение месяца.
Также хороший эффект оказывает отвар, приготовленный из корня цикория. Его нужно принимать между приемами пищи 3 раза в день по 100 мл.
Можно смешать в равных частях следующие высушенные лекарственные травы: зверобой, шалфей, ромашка, календула, полынь. Затем приготовить отвар на водяной бане и принимать по половине стакана до еды в течение месяца. Подробнее о том, какие травы полезны при панкреатите →
Профилактика и прогноз
Во избежание развития обострений хронического панкреатита у женщин у мужчин разработан ряд несложных профилактических мероприятий, среди которых:
- полный отказ от вредных привычек;
- удержание массы тела в пределах нормы;
- соблюдение здорового и полноценного меню;
- прием только тех медикаментов, которые назначит лечащий врач — необходимо быть крайне внимательным к тому, как правильно принимать антибиотики;
- избегание травм брюшины;
- раннее выявление и устранение любых патологий, которые могут спровоцировать обострение;
- регулярное прохождение профилактического осмотра в клинике.
Симптомы обострения хронического панкреатита и лечение, назначенное вовремя и грамотно, определяют, каким будет прогноз. Часто все заканчивается благоприятно — благодаря терапевтическим и профилактическим правилам удается достичь длительной ремиссии. Однако если не лечить обострение, то высоки риски развития рака поджелудочной железы, что может привести к летальному исходу.