Одной из форм проявления ишемической болезни сердца (ИБС) является стенокардия. Заболевание не относится к болезням, угрожающим жизни, скорее оно сигнализирует о возможной опасности. Являясь предшественником развития серьезной патологии, стенокардия указывает на проблемы с сердцем.
По статистике в качестве первого признака развития ИБС приступ стенокардии проявляется у 50% пациентов. Причем, чаще всего к этому приводят повышенные физические нагрузки. Заболевание довольно специфичное, поэтому для постановки правильного диагноза доктору достаточно проанализировать симптомы.
Общее описание
Поражение миокарда, которое возникает при нарушении кровотока в коронарных артериях, называют ишемической болезнью сердца (ИБС). Кстати, именно с этим связано второе название данной патологии — коронарная болезнь сердца.
ИБС встречается довольно часто и является одной из основных причин потери трудоспособности и смерти пациентов во всем мире.
Заболеваемость ИБС у женщин ниже, чем у мужчин. Это связано с наличием в женском организме определенных половых гормонов, которые снижают риск развития атеросклероза. С наступлением климакса выработка этих гормонов сокращается, и риск развития ИБС увеличивается.
Согласно статистическим данным, в развитых странах ИБС вместе с инсультом составляют более 90% от всех патологий ССС.
Классификация ИБС по международной классификации заболеваний
Многие годы безуспешно боретесь с ГИПЕРТОНИЕЙ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить гипертонию принимая каждый день…
Читать далее »
Ишемическая болезнь сердца — патология сердечной мышцы, связанная с недостатком ее кровоснабжения и нарастающей гипоксией. Миокард получает кровь от коронарных (венечных) сосудов сердца. При заболеваниях коронарных сосудов сердечной мышце не хватает крови и переносимого ею кислорода. Ишемия сердца происходит при превышении потребности в кислороде над доступностью. Сосуды сердца при этом обычно имеют атеросклеротические изменения.
Диагноз ИБС распространен среди людей старше 50 лет. С повышением возраста патология встречается чаще.
Виды и подвиды
Классифицируется ишемическая болезнь по степени клинических проявлений, восприимчивости к сосудорасширяющим (вазодилатирующим) препаратам, устойчивости к физическим нагрузкам. Формы ИБС:
- Внезапную коронарную смерть связывают с нарушениями проводящей системы миокарда, то есть с внезапной тяжелой аритмией. При отсутствии реанимационных мер или их безуспешности, мгновенной остановке сердца при подтверждении ее очевидцами или смерти после приступа в пределах шести часов от его начала ставят диагноз «первичная остановка сердца с летальным исходом». При успешном реанимировании пациента диагноз — «внезапная смерть с успешной реанимацией».
- Стенокардия — форма ишемической болезни, при которой возникает жгучая боль в середине груди, а, точнее, за грудиной. По МКБ-10 (международной классификации заболеваний 10 пересмотра) стенокардия соответствует коду I20.
Имеет также несколько подвидов:
- Стенокардия напряжения, или стабильная, при которой снижается снабжение сердечной мышцы кислородом. В ответ на гипоксию (кислородное голодание) возникает боль и спазм коронарных артерий. Стабильная стенокардия в отличие от нестабильной возникает при физических нагрузках одной и той же интенсивности, например, ходьбе на расстояние 300 метров обычным шагом, и купируется препаратами нитроглицерина.
- Нестабильная стенокардия (код по МКБ — 20.0) плохо купируется производными нитроглицерина, приступы боли учащаются, переносимость нагрузки у больного снижается. Данная форма подразделяется на типы:
- впервые возникшая;
- прогрессирующая;
- ранняя постинфарктная или постоперационная.
По международной классификации 10 (МКБ-10) ангиоспастическая стенокардия (стенокардия Принцметала, вариантная) соответствует 20.1 (Стенокардия с подтвержденным спазмом). Стенокардия напряжения — код по МКБ 20.8. Неуточненной стенокардии присвоен шифр 20.9.
- Инфаркт миокарда. Приступ стенокардии, продолжающийся более 30 минут и не купируемый нитроглицерином, заканчивается инфарктом. Диагностика инфаркта включает анализ ЭКГ, лабораторное исследование уровня маркеров повреждения сердечной мышцы (фракций ферментов креатинфосфокиназы и лактатдегидрогеназы, тропомиозина и т. д.). По обширности поражения выделяют:
- трансмуральный (крупноочаговый) инфаркт;
мелкоочаговый.
По международной классификации 10 пересмотра острый инфаркт соответствует коду I21, выделяются его разновидности: острый обширный инфаркт нижней стенки, передней стенки и других локализаций, неуточненной локализации. Диагнозу «повторный инфаркт миокарда» присвоен код I22.
Другие формы ИБС — коды I24-I25:
- Безболевая форма (по старой классификации 1979 года).
- Острая сердечная недостаточность развивается на фоне инфаркта миокарда либо при шоковых состояниях.
- Нарушения сердечного ритма. При ишемическом поражении нарушается и кровоснабжение проводящей системы сердца.
Код I24.0 по МКБ-10 присвоен коронарному тромбозу без инфаркта.
Код I24.1 по МКБ — постинфарктный синдром Дресслера.
Код I24.8 по 10 пересмотру МКБ — коронарная недостаточность.
Код I25 по МКБ-10 — хроническая ишемическая болезнь; включает:
- атеросклеротическую ИБС;
- перенесенный инфаркт и постинфарктный кардиосклероз;
- сердечную аневризму;
- коронарную артериовенозную фистулу;
- бессимптомную ишемию сердечной мышцы;
- хроническую неуточненную ИБС и другие формы хронической ИБС продолжительностью более 4 недель.
Факторы риска
Склонность к ишемии повышена при следующих факторах риска ИБС:
Зачем вы кормите аптеки, если гипертония, как огня, боится обычную…
Табаков раскрыл уникальное средство против гипертонии! Чтобы снизить давление, сохранив сосуды, добавьте в…
- Метаболическом, или синдроме Х, при котором нарушен обмен углеводов и жиров, повышен уровень холестерина, имеет место инсулинорезистентность. Люди с сахарным диабетом 2 типа входят в группу риска по сердечно-сосудистым заболеваниям, в том числе, по стенокардии и инфаркту. Если обхват талии превышает 80 см, — это повод внимательнее отнестись к здоровью и питанию. Своевременная диагностика и лечение сахарного диабета улучшит прогноз заболевания.
- Курении. Никотин сужает сосуды, учащает сердечные сокращения, увеличивает потребность сердечной мышцы в крови и кислороде.
- Печеночных заболеваниях. При болезни печени синтез холестерина увеличивается, это ведет к повышенному отложению его на стенках сосудов с дальнейшим его окислением и воспалением артерий.
- Употреблении алкоголя.
- Гиподинамии.
- Постоянном превышении калорийности рациона.
- Эмоциональных стрессах. При волнениях увеличивается потребность организма в кислороде, и сердечная мышца не исключение. Кроме того, при длительных стрессах выделяется кортизол и катехоламины, сужающие коронарные сосуды, повышается выработка холестерина.
- Нарушении липидного обмена и атеросклерозе коронарных артерий. Диагностика — изучение липидного спектра крови.
- Синдроме избыточного обсеменения тонкой кишки, что нарушает работу печени и является причиной авитаминоза фолиевой кислоты и витамина В12. При этом повышается уровень холестерина и гомоцистеина. Последний нарушает периферическое кровообращение и повышает нагрузку на сердце.
- Синдроме Иценко-Кушинга, возникающем при гиперфункции надпочечников либо при применении препаратов стероидных гормонов.
- Гормональных заболеваниях щитовидной железы, яичников.
Мужчины старше 50 и женщины в период менопаузы чаще всего подвержены приступам стенокардии и инфаркта.
Факторы риска ИБС, усугубляющие течение ишемической болезни сердца: уремия, сахарный диабет, легочная недостаточность. Отягощают ИБС нарушения в проводящей системе сердца (блокады синоатриального узла, атриовентрикулярного узла, ножек пучка Гиса).
Современная классификация ИБС позволяет врачам верно оценить состояние больного и принять правильные меры по его лечению. Для каждой формы, имеющей код в МКБ, разработаны свои алгоритмы диагностики и лечения. Лишь свободно ориентируясь в разновидностях этой болезни, врач сможет эффективно помочь пациенту.
Врач обязательно будет учитывать наличие противопоказаний. Например, если у пациента есть язвенная болезнь или эрозии желудочно-кишечного тракта, то предпочтение будет отдано защищённому препарату, либо будет подобран иной антиагрегант. В любом случае дополнительно могут быть назначены лекарственные средства для защиты слизистой желудка.
Ни один из препаратов не будет использован, если есть непереносимость компонентов, аспириновая астма, беременность, нарушения свёртывания крови и детский возраст.
Сердечный аспирин поможет в профилактике рака
Аналоги Аспирина кардио
Этот вопрос интересует каждого пациента, чьи финансовые возможности ограничены. На фармацевтическом рынке существуют следующие аналоги:
- Тромбо АСС;
- Ацекардол;
- Кардиомагнил;
- КардиАСК;
- Аспикард;
- Полокард;
- Аспикор;
- АСК;
- Магнекард;
- Упсарин УПСА
В заключении следует особо отметить, что выбор препаратов для профилактики тромбоза требует ответственного подхода. Учитывая сказанное в статье, нужно понимать, что любой препарат не только полезен, но и может оказаться вредным для нашего организма. Поэтому до начала приёма препаратов Аспирина необходимо проконсультироваться с лечащим врачом, рассказав о сопутствующей некардиологической патологии и/или побочных действиях от лекарства, возникавших ранее.
Причины ИБС
Развитие ишемической болезни сердца происходит под воздействием следующих факторов:
- Атеросклероз. При этом заболевании в организме повышается уровень холестерина, что приводит к образованию атеросклеротических бляшек. Эти бляшки откладываются на стенках сосудов, сужая их просвет и нарушая кровообращение, что может привести к развитию ИБС. На начальных стадиях ишемия проявляется в виде стенокардии напряжения, но по мере ухудшения метаболизма кровоснабжение миокарда продолжает снижаться, болевые ощущения возрастают, развивается сердечная недостаточность. Если происходит отрыв бляшки и коронарный сосуд полностью закупоривается, то кровь прекращает поступать в сердце и развивается инфаркт, исход которого может быть летальным.
- Психоэмоциональные факторы. Некоторые исследователи считают, что люди с высоким социальным статусом меньше подвержены ИБС.
- Неправильное питание. Приводит к избыточному синтезу холестерина и образованию атеросклеротических бляшек.
- Сахарный диабет. Приводит к нарушению углеводного обмена, что может спровоцировать развитие ИБС.
- Ожирение. Последние исследования ученых подтвердили наличие связи между ожирением и смертностью от ИБС.
- Постоянные стрессы, эмоциональное перенапряжение. При данных состояниях в организме синтезируется вещество, которые способствует отложению холестерина на стенках сосудов.
- Гиподинамия или, наоборот, повышенные физические нагрузки. И в том и в другом случае на миокард создается избыточная нагрузка, что может привести к недостатку питания и развитию ишемии.
- Вредные привычки. Злоупотребление алкоголем и табакокурение оказывают отрицательное влияние на состояние сердца и сосудов.
Обследования пациентов
Кардиолог изучает историю болезни пациента, проводит физическое обследование, электрокардиограмму и эхокардиограмму. Мониторинг Холтера используют при подозрении на нарушения сердечного ритма.
Существование основной структурной болезни сердца подтверждается в большинстве случаев клинической историей. ЭКГ также показывает определенные маркеры перенесенного инфаркта:
- наличие Q-волн в соответствующих сегментах;
- зубчатые или широкие комплексы QRS
- низкое напряжение QRS;
- сочетание желудочковых тахикардийных морфологий;
- длительные пароксизмы.
Динамика изменения ЭКГ при инфаркте миокарда (регистрация в трех стандартных отведениях)
Экстрасистолия органической природы ИБС проявляются:
- амплитудой QRS ≤ 10 мм;
- смещением оси выше или ниже;
- шириной QRS > 12 мс;
- появлением зубцов;
- симметричностью зубцов Т;
- инверсией или реверсией ST-сегмента.
Экстрасистолы при ИБС могут быть редкими (менее 30 в час), частыми (более 30 в час), множественными, повторными — групповые приступы желудочковой тахикардии.
К диагностическим методам относится ЭКГ, тест с нагрузкой, суточный мониторинг, эхокардиография и КТ с лекарственными тестами. После перенесенного инфаркта миокарда требуется электрофизиологические исследования.
Дифференциальная диагностика проводится с наджелудочковыми тахикардиями, вызванными блокадой пучка Гиса, когда импульс проводится по добавочному пути.
Симптомы ишемической болезни сердца
Известно, что клинические проявления ИБС зависят от формы заболевания. В кардиологии основной считается классификация ИБС, согласно которой выделяют следующие виды заболевания: внезапная коронарная смерть, стенокардия, постинфарктный кардиосклероз, различные виды аритмий, недостаточность кровообращения, инфаркт миокарда, микроваскулярная ИБС, новые ишемические синдромы.
Внезапная коронарная смерть. Является самой тяжелой формой ишемической болезни сердца, так как при ней наблюдается высокий процент смертности. На эту форму заболевания довольно сложно среагировать медикам, так как приступ развивается внезапно, быстро и смерть может наступить в течение нескольких ближайших часов или вообще мгновенно.
Причинами заболевания являются аритмии, полная закупорка сердечных артерий. Спровоцировать приступ может прием больших доз алкоголя. Многие пациенты до приступа даже не догадываются о том, что они страдают ИБС.
Стенокардия. Данное состояние проявляется сильными жгучими болями за грудиной, слева. Пациенту трудно дышать, он ощущает давление и тяжесть, как будто ему на грудь положили бетонную плиту.
Характер боли может быть разным. Она может быть колющая, жгучая, давящая, отдавать под левую лопатку, в нижнюю челюсть. Помимо боли пациент ощущает сильную слабость, у него бежит холодный пот, возникает страх умереть. Иногда вместо боли возникает асфиксия (состояние, когда человек ощущает нехватку воздуха).
Приступ продолжается несколько минут. Так как боли усиливаются при движении, пациент во время приступа стенокардии останавливается и пытается занять неподвижное положение, чтобы снизить интенсивность боли.
Инфаркт миокарда. Крайне тяжелая и опасная для человека форма ИБС. Клинически проявляется раздирающей сильной болью за грудиной, которая отдает в левую лопатку, нижнюю челюсть, руку.
Боль не купируется нитроглицерином и не проходит в течение длительного времени. Это является отличительным признаком инфаркта и позволяет дифференцировать его от других состояний с похожей клинической картиной (например, от стенокардии).
Помимо боли пациент ощущает нехватку воздуха, у него возникает резкая слабость, бежит холодный пот, возникает тошнота, рвота, падает давление, появляется страх смерти.
Участок миокарда, который лишен кровоснабжения, теряет эластичностьи отмирает. При этом здоровая часть сердца, стремясь компенсировать потери, начинает работать на максимуме, что может привести к разрыву омертвевшего участка во время сокращений миокарда (в народе такое состояние называют разрыв сердца). Смысл терапевтических мероприятий заключается в том, чтобы не допустить разрыва и добиться того, чтобы место инфаркта зарубцевалось, и сердце могло начать работать дальше.
Сердечная недостаточность. Симптомы ишемической болезни сердца в этом случае обусловлены тем, что миокард не может обеспечить организм достаточным количеством крови.
Заболевание может развиться после гибели части миокарда во время инфаркта. Клинически данная патология проявляется одышкой, которая при запущенных формах может появляться даже в состоянии покоя, ощущением общей слабости, набуханием вен шеи, увеличением печени, отеками нижних конечностей. При аускультации в легких слышны хрипы.
Нарушения проводимости и аритмии. Это также одна из форм ИБС, которая насчитывает множество различных видов.
Симптомы ишемической болезни сердца в этом случае проявляются ощущением перебоев в работе сердца. Пациент ощущает клокотание в груди, иногда ему кажется, что сердце остановилось. Причинами аритмии могут стать обменные и эндокринные нарушения, прием некоторых лекарственных препаратов, интоксикация организма. Также болезнь может возникать, как осложнение других заболеваний ССС.
В ряде случаев течение ИБС бессимптомное, что существенно затрудняет диагностику и может привести к развитию целого ряда тяжелых осложнений, вплоть до смерти пациента.
Поэтому нужно внимательно прислушиваться к своему организму и обращаться к врачу при появлении первых тревожных симптомов:
- общая слабость;
- боли в груди, иррадиирущие в шею, руку;
- беспричинные тошнота и рвота;
- чувство тяжести, жжения, сдавливания в груди;
- одышка, периодически возникающая асфиксия;
- чувство повышенной тревожности.
Медикаментозные препараты
При острой и хронической ишемии миокарда обязателен прием медикаментозных препаратов. Выбор тех или иных средств определяется для каждого пациента отдельно в зависимости от диагностического исследования.
В основном доктора назначают антиагреганты, в частности, такие как «Кардиомагнил», «Аспирин кардио», «Тромбо асс». Они нормализуют процесс кровообращения, а также снижают нагрузку на миокард.
Бета-адреноблокаторы такие, как «Небиволол», «Карведилол» и «Бисопролол» помогут уменьшить количество сердечных сокращений и потребность миокарда в кислороде. Статины и фибраты снижают уровень холестерина, предотвращают прогрессирование атеросклероза. К таким препаратам относятся такие, как «Ловастатин» и «Фенофибрат».
Ингибиторы АПФ такие, как «Каптоприл» и «Энап», нормализуют давление, а также устраняют спазмы артерий. Мочегонные средства требуются для устранения лишней жидкости, создающей дополнительную нагрузку на сердце. К таким препаратам относятся «Лазикс», «Индапамид».
Антиаритмические средства требуются для выявления нарушения ритма сердца. Очень часто доктора назначают «Амиадрон» и «Кордарон». Органические нитраты, в частности, такие как «Изокет» и «Нитроглицерин», применяются при появлении боли в сердце. При ишемии и инфаркте миокарда доктор может дополнительно назначить другие медикаментозные препараты.
Диагностика ишемической болезни сердца
Современная медицина располагает большим набором различных диагностических методик для выявления ишемии миокарда. Самыми простыми и доступными методами диагностики ИБС являются:
- сбор анамнеза, опрос пациента;
- внешний осмотр — признаками ИБС являются цианоз кожи и слизистых оболочек, отеки конечностей;
- аускультация — это выслушивание тонов сердца при помощи фонендоскопа;
- функциональные пробы с физической нагрузкой (например, велоэргометрия) — позволяют выявить сердечную недостаточность и другие виды ишемии.
Эти несложные методы обследования при ИБС позволяют провести диагностику заболевания, выяснить его характер и составить план дальнейших действий. Если кардиолог хочет уточнить диагноз, более точно определить форму и степень тяжести заболевания, то пациенту могут быть назначены дополнительные обследования.
Наиболее часто диагноз ИБС ставят на основе результатов следующих исследований:
- ЭКГ — один из самых информативных методов диагностики ИБС, по изменениям зубцов на кардиограмме врач-кардиолог может с большой степенью уверенности поставить диагноз, помимо стандартной ЭКГ может быть проведено ЭКГ с нагрузкой (например, для диагностики сердечной недостаточности);
- ЭХО КГ — выявляют поражения отдельных участков сердечной мышцы;
- коронарография — при помощи данного исследования определяют локализацию и степень поражения сердечных артерий, диагностируют степень их сужения холестериновой бляшкой, проводят дифференциальную диагностику ИБС от схожих патологий;
- анализ крови (биохимический) — определяют наличие воспалительной реакции в организме, нарушения жирового обмена;
- радиоизотопные методы диагностики — определяют нарушение проходимости сосудов сердца.
Диагностика заболевания
Для постановки правильного диагноза очень важны жалобы пациента. Доктору понадобится информация о:
- месте локализации болевых ощущений и иррадации боли в другие части тела;
- частоте приступов стенокардии, их длительности и силе.
- том, провоцируют ли приступы физические нагрузки;
- том, как пациенту удается купировать боль.
Лабораторные исследования предусматривают анализ крови на предмет наличия развития атеросклероза, как главной возможной причины поражения сосудов. Для правильной постановки диагноза проводятся также инструментальные обследования:
- Электрокардиограмма, как основной способ получения информации о сердечных нарушениях;
- Суточное мониторирование по Холтеру для отслеживания динамики изменений при каждом приступе стенокардии;
- Эхокардиограмма, которая позволяет увидеть изменения, произошедшие при развитии ИБС;
- Велгоэргометрия, позволяющая определить максимальные физические нагрузки, которые может перенести пациент без угрозы развития ИБС.
- Диагностическая коронография, позволяющая оценить состояние сердечных артерий.
Лечение ишемической болезни сердца
Подход к терапии при ИБС зависит от вида ишемии, степени тяжести и остроты заболевания, возраста и индивидуальных особенностей организма пациента. В зависимости от этих факторов лечение ишемической болезни сердца может быть как консервативным, так и оперативным.
Если патология диагностирована на ранней стадии, не проявляется клинически и не сопровождается выраженным нарушением кровоснабжения, то возможно будет достаточно немедикаментозных мер.
Пациент должен изменить свой образ жизни, нормализовать режим труда и отдыха, начать правильно питаться, отказаться от курения и злоупотребления алкоголем.
Полезными будут длительные пешие прогулки на свежем воздухе, соблюдение специальной диеты, которая препятствует отложению жира в организме и образованию атеросклеротических бляшек на стенках сосудов, что является наиболее частой причиной развития ИБС.
Необходимо отказаться от жирной, жареной, острой, соленой, копченой, маринованной пищи, ввести в рацион больше свежих фруктов и овощей, богатых клетчаткой, а также полезными для организма витаминами и микроэлементами. Кроме этого, следует сократить количество выпиваемой в сутки жидкости, чтобы снизить вероятность образования отеков.
Если у пациента нет жалоб на боли в груди, лишь изредка он испытывает небольшой дискомфорт в области сердца, то для того, чтобы не допустить дальнейшего прогрессирования патологического процесса может быть назначено санаторно-курортное лечение.
Если заболевание уже достаточно сильно запущено, то вышеприведенными мерами не обойтись, так как патологические изменения в сердечно-сосудистой системе уже достаточно велики. В этом случае кардиолог назначает медикаментозное лечение ишемической болезни сердца при помощи специальных препаратов.
Схема лечения составляется индивидуально для каждого пациента с учетом его текущего состояния, возраста, наличия сопутствующих заболеваний. Для лечения ИБС могут быть назначены следующие группы лекарственных средств:
- β-адреноблокаторы — снижают частоту пульса, уменьшают потребность сердечной мышцы в кислороде;
- нитраты (Нитроглицерин) — снижают нагрузку на сердце, влияют на сокращение гладкой мускулатуры сосудов, снимают боли;
- антиагреганты — разжижают кровь, препятствуя склеиванию кровяных телец друг с другом, и мешая им откладываться на стенках сосудов;
- мочегонные средства — способствуют снятию отеков;
- препараты, снижающие концентрацию холестерина в организме (фибраты, статины) — прием этих лекарственных средств снижает риск образования атеросклеротических бляшек, которые являются одной из основных причин развития ИБС;
- антикоагулянты;
- ингибиторы АПФ — снижают артериальное давление и ряд других.
При развитии неотложных состояний, а также в случае, если консервативное лечение ишемии не помогает и болезнь продолжает прогрессировать, существенно снижая качество жизни пациента и представляя угрозу его здоровью и жизни, показано проведение оперативного лечения.
Хирургическое лечение ИБС в зависимости от показаний может включать в себя:
- стентирование;
- коронарное шунтирование;
- баллонную ангиопластику.
Клиническая картина
Проявления ИБС с аритмиями непостоянны. Если ишемия осложняется нарушениями ритма, то у пациента возникает:
- учащенное сердцебиение в дополнение к боли в груди, если аритмия стабильна;
- обморок и внезапная сердечная смерть в результате гемодинамически нестабильной фибрилляции желудочков.
При аритмиях, связанных с зажившими рубцами, осложнения протекают бессимптомно. Клиническая картина дополняется учащенным сердцебиением, одышкой, дискомфортом в груди. Клиническая толерантность к тахикардиям связана со скоростью, наличием ретроградной проводимости, базовой функцией желудочка и целостностью периферических компенсаторных механизмов. Непрерывные тахикардии, даже на фоне стойкой гемодинамики, приводят к сердечной недостаточности.
Прогноз ИБС
Исход заболевания зависит от множества различных факторов (общее состояние здоровья пациента, его возраст, наличие хронических заболеваний, степень запущенности ишемии, своевременность начатого лечения и ряд других).
Прогноз становится неблагоприятным, если развиваются такие осложнения ИБС, как артериальная гипертензия, сахарный диабет, тяжелые расстройства липидного обмена. В этом случае терапия может только замедлить прогрессирование заболевания. Полностью вылечить ИБС уже не удастся.
Антагонисты рецепторов ангиотензина
Это препараты нового поколения, нормализующие артериальное давление, у них почти отсутствуют побочные эффекты.
Наиболее популярные группы:
- антагонисты рецепторов ангиотензина;
- сартаны;
- блокаторы рецепторов ангиотензина.
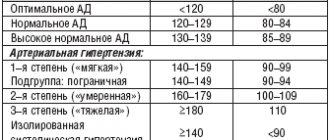
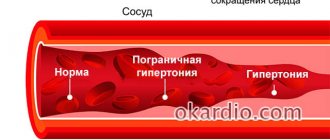
Гипертония отрицательно влияет на сосуды миокарда. Отсутствие лечения гипертензии увеличивает риск прогрессирования ишемии, развития инсульта, хронической сердечной недостаточности.
Ингибиторы ангиотензиновых рецепторов понижают артериальное давление, предупреждают уменьшение или гипертрофию сердца. Их нужно принимать в течение продолжительного времени под контролем врача.
Для улучшения состояния больного назначают:
- Периндоприл;
- Лизиноприл;
- Рамиприл;
- Эналаприл.
Антиишемические препараты облегчают течение болезни, улучшают качество жизни пациентов.
Профилактика ИБС
Основными мерами профилактики ишемической болезни сердца являются:
- регулярное проведение санации очагов хронической инфекции в организме;
- отказ от вредных привычек;
- контроль веса, недопущение развития ожирения;
- своевременное лечение патологических состояний организма, которые могут привести к развитию ИБС;
- сбалансированное, правильное питание — полезными для сердца и сосудов продуктами являются морепродукты, нежирные сорта мяса, свежие фрукты и овощи, нежирные кисломолочные продукты, бобовые культуры, орехи, каши, питание должно быть дробным (пищу следует принимать 5-6 раз в день, небольшими порциями);
- отказ от малоподвижного образа жизни, который приводит к развитию застойных явлений в ССС — регулярные пешие прогулки, занятия плаванием, физкультурой для укрепления сердечной мышцы;
- избегание стрессов и других психоэмоциональных нарушений;
- отказ от бесконтрольного приема лекарственных средств, все препараты должен назначать только лечащий врач, самолечение недопустимо и может привести к развитию целого ряда тяжелых осложнений;
- регулярный контроль показателей артериального давления;
- регулярное прохождение профилактических осмотров, проведение ЭКГ — это поможет выявить ишемию на ранней стадии, что существенно облегчит последующее лечение и позволит избежать развития осложнений.
Здоровья вам!
Лечение ишемии (ИБС) народными средствами
Нетрадиционная медицина предлагает свои варианты облегчения состояния при ишемическом недуге. Самые действенные рецепты содержат только натуральные компоненты и помогают быстро улучшить самочувствие больного.
- Корень хрена измельчить блендером или мясорубкой. Добавить в смесь кипяток и дать настояться 24 часа. После этого долить в емкость немного морковного сока и добавить мёд по вкусу. Пить по 1 ст. л. в сутки.
- Запарить 20 г листочков земляники. Принимать отвар маленькими порциями на протяжении дня.
- Измельчить чеснок. 50 г кашицы залить 100 мл водки и настаивать на протяжении 3-х суток. После этого процедить и употреблять по 3-4 капли трижды в день.
- Свежий или высушенный укроп в количестве 1-2 ложек залить пол стаканом кипяченой воды. Разделить отвар на 4-5 доз и пить на протяжении всего дня.
- Две части травы желтушника серого, укропа и язычковых цветков подсолнечника смешать с одной частью мать-и-мачехи. Все ингредиенты тщательно перемешать и заварить кипятком. После того, как настой остынет, его нужно процедить и употреблять по столовой ложке два раза в день.
Все народные средства являют собой дополнительную помощь. Они могут быть применены только после предварительного согласия с доктором. Очень важно, чтобы больной параллельно получал качественное и своевременное медицинское лечение. При отсутствии адекватной терапии ишемия у немолодых мужчин и женщин приводит к тяжёлой инвалидности или становится причиной смертельного исхода.
Первая неотложная помощь
Первая помощь при острой сердечной ишемии включает:
- Вызов бригады скорой помощи.
- Обеспечение больному покоя.
- Придание правильного положения. При острой ишемии нужно уложить человека на спину, немного приподняв голову и плечи. Они должны находиться под углом 30-40º.
- Снятие стесняющей одежды.
- Обеспечение притока чистого воздуха. Нужно приоткрыть окно или форточку.
- Прием медикаментов. Используются нитраты (Нитроглицерин, Сустак Форте, Нитрокор, Нитронг Форте). Таблетки кладут под язык и рассасывают. При отсутствии симптомов отека легких дополнительно можно дать больному разжевать таблетку Аспирина или Клопидогрела. Это антиагреганты, которые эффективны при тромбозах.
- Нормализацию и контроль артериального давления. Если АД повышено, то могут применяться антигипертензивные средства (бета-блокаторы). После стабилизации состояния используются ингибиторы АПФ.
- Проведение реанимационных мероприятий. Они требуются при остановке сердца и прекращении дыхания.
- Постоянный контроль частоты дыхания, пульса и давления.
Важная информация: Как лечить ишемию сосудов нижних конечностей и какие симптомы ишемической болезни ног
Дальнейшее лечение может включать в себя:
- Строгий постельный режим.
- Строгую диету.
- Дефибрилляцию (восстановление ритма сердца электрическим током). Показаниями к ее проведению являются трепетание и мерцание желудочков, желудочковая тахикардия.
- Оксигенотерапию. В тяжелых случаях (когда человека не в состоянии дышать самостоятельно) требуются интубация и ИВЛ (искусственная вентиляция легких).
- Нормализацию давления.
- Применение симптоматических средств (наркотических анальгетиков, антиконвульсантов, антиаритмических средств). При болевом синдроме эффективно сочетание Дроперидола с Фентанилом.
- Применение антиагрегантов, антикоагулянтов, тромболитиков, антагонистов кальция и других средств.
В тяжелых случаях прибегают к хирургическим вмешательствам:
- Коронарное шунтирование. Оно предполагает создание обходных путей для движения крови. Данная операция является открытой и проводится после нормализации состояния больного. В остром периоде шунтирование опасно.
- Чрескожное коронарное вмешательство.
- Установка водителей ритма или кардиостимулятора.
- Иссечение аневризмы.
- Коронарная ангиопластика.
- Стентирование (искусственное расширение сосудов при помощи металлических конструкций с целью улучшения кровотока).