- Что это такое?
- Классификация
- Причины и факторы риска
- Стадии и симптомы
- Диагностика
- Лечение синусовой аритмии сердца
- Особенности у детей
Если нарушается сердечный ритм и сбивается ритмичность сердечных сокращений при правильной последовательности сокращения камер сердца, состояние называется синусовой аритмией. Само по себе нарушение не вызывает осложнений, но в сочетании с другими заболеваниями может вызывать сердечную недостаточность, поэтому не стоит пренебрегать таким диагнозом.
Что происходит при синусовой аритмии?
работа проводящей системы сердца; “запускает” сердечный цикл синусовый узел
Говоря о нормальном сердечном ритме, необходимо иметь ввиду, что для него характерна частота от 60 до 90 ударов сердца в минуту, а охват миокарда электрическим возбуждением характеризуется последовательным, равномерным проведением волн по сердечной мышце – начиная от синусового узла в ушке правого предсердия и до верхушки сердца. Таким образом, синусовый узел является водителем ритма, или пейсмекером, 1-го порядка. Именно в этом анатомическом образовании, имеющем размеры до 1.5 см, на протяжении всей жизни человека, самогенерируется электричество, способствующее регулярным сердечным сокращениям.
При патологическом влиянии различных факторов на синусовый узел, а также при нарушении проводимости (блок на пути проведения импульса в области синусового узла или наоборот, повторяющаяся циркуляция импульса по типу механизма re-entry) происходит нарушение последовательного распространения возбуждения по миокарду (сердечной мышце). Конечно, последний механизм чаще приводит к более опасным аритмиям, но они также могут сочетаться с синусовой аритмией.
Итак, при синусовой аритмии импульсы исходят из водителя ритма не с определенной периодичностью, а через различные периоды времени. В первую минуту подсчета пульса, к примеру, у человека наблюдается учащенный ри]тахикардия[/anchor] – более 90 в мин), во вторую минуту – брадикардия (урежение ритма менее 55 в мин), а в третью – нормальная частота сердцебиения.
Распространенность синусовой аритмии
Для оценки частоты встречаемости синусовой аритмии среди населения следует различать два понятия – синусовой дыхательной аритмии и синусовой аритмии, не связанной с фазами дыхания. Первая форма является вариантом нормы и возникает вследствие рефлекторного взаимодействия между органами дыхания и кровообращения. Такой тип синусовой аритмии встречается довольно часто, особенно в детском, подростковом и молодом возрасте.
дыхательная синусовая аритмия
Синусовая аритмия, не связанная с дыханием, почти всегда возникает вследствие патологии сердечно-сосудистой системы и встречается достаточно редко, в основном у лиц более старшего возраста.
Прогноз
Прогнозировать исход заболевания способен только кардиолог после получения результатов исследований и выявления первопричины развития синусовой аритмии.
Если причина нарушения сердечного ритма — повышенные физические и умственные нагрузки, то для стабилизации состояния необходимо скорректировать режим дня. Перераспределение нагрузок в пользу полноценного отдыха позволит избавиться от патологической симптоматики без применения медикаментозных препаратов.
Но если провоцирующим фактором является заболевание сердца, то о благоприятном исходе говорить сложно. Больному будет рекомендован пожизненный прием медикаментов. При тяжелом течении синусовой аритмии может потребоваться постановка электрокардиостимулятора, поскольку заболевание способно становиться причиной летального исхода.
Причины заболевания
Все заболевания и состояния, которые могут послужить причиной возникновения синусовой аритмии, можно разделить на несколько групп:
Болезни сердца и сосудов
- Пороки сердца (врожденные и приобретенные), приводящие к изменениям нормальной анатомической структуры сердца, вследствие чего постепенно развиваются кардиомиопатии (гипертрофическая, рестриктивная и дилатационная). Указанные изменения препятствуют нормальному проведению возбуждения по сердцу, в результате возникают разнообразные аритмии, в том числе и синусовая.
- Чаще всего синусовая аритмия развивается вследствие ишемической болезни сердца (ИБС), в основном после инфаркта миокарда – острого (особенно с локализацией по нижней стенке левого желудочка) или перенесенного с исходом в постинфарктный кардиосклероз (ПИКС).
- Последствия перенесенного миокардита – в результате воспалительных и рубцовых изменений также нарушается функция сердечной проводимости.
Болезни других органов
- Поражения щитовидной железы, в частности, тиреотоксикоз, обусловленный аутоиммунным тиреоидитом (зобом Хашимото), а также узловым зобом.
- Болезни надпочечников (феохромоцитома), в результате которых увеличивается уровень гормонов адреналина и норадреналина, вызывающих различные аритмии, в том числе и синусовую.
Патологические состояния
- Анемия, особенно тяжелой степени (содержание гемоглобина в крови менее 70 г/л),
- Лихорадка,
- Пребывание в условиях высокой (склонность к тахиаритмии) или низкой (склонность к брадиаритмии) температуры окружающей среды,
- Острые инфекционные заболевания,
- Острые отравления химическими веществами, наркотиками, алкоголем, лекарственными препаратами и т. д.
Вегето-сосудистая дистония
В результате нарушения баланса между симпатической и парасимпатической отделами центральной нервной системы у человека преобладает один тип регуляции сердечной деятельности. Так, например, парасимпатика (блуждающий нерв, или вагус) замедляет ритм сердечных сокращений, а симпатические нервные волокна приводят к учащению сердцебиения. При нарушенной регуляции работы сердца синусовый узел нерегулярно генерирует электрические импульсы – возникает аритмия.
Как проявляются эпизоды синусовой аритмии?
Симптомы синусовой аритмии могут различаться у разных пациентов и зависят не только от выраженности аритмии, но и от особенностей восприятия самого пациента.
Некоторые люди аритмию никак не ощущают, и тогда нарушение ритма выявляется при плановом проведении электрокардиограммы.
У другой части пациентов отмечаются незначительные перебои в работе сердца по типу остановки или замирания сердцебиения, с последующим ощущением ускоренного сердцебиения. Эти приступы также могут сопровождаться вегетативными расстройствами – обильной потливостью, побледнением или наоборот, покраснением кожи лица, кистей и стоп, голубоватой окраской носогубного треугольника, чувством нехватки воздуха, повышенной тревожность и страхом смерти (по типу панической атаки), болевым синдромом в грудной клетке, дрожанием конечностей.
У взрослых лиц с выраженной синусовой аритмией может наблюдаться предобморочное состояние. Нередким явлением бывают и обмороки. Это связано с тем, что в периоды редкого сердцебиения (40-50 в минуту) страдает кровоснабжение головного мозга, и возникает гипоксия (острая нехватка кислорода) в его клетках.
Возможные осложнения
Если своевременно не начать лечение аритмии, возможны серьезные осложнения, которые могут впоследствии привести к летальному исходу. К ним относят следующее:
- Формирование тромбов в сосудах.
- Нарушенное кровообращение в головном мозге.
- Недостаточность сердца.
- Сбой в работе органов дыхания.
- Инсульт головного мозга.
- Отек легких.
- Внезапная остановка сердца.
Каждое из этих патологий требует специальной терапии.
Своевременное обращение за врачебной помощью поможет избежать подобные осложнения
Диагностика синусовой аритмии
Заподозрить диагноз врач может во время беседы с пациентом и его осмотра, основываясь на жалобах, при подсчете пульса и выслушивании области сердца. Как правило, при умеренной синусовой аритмии частота ударов в минуту редко достигает высоких значений, как, например, при фибрилляции предсердий и наджелудочковой тахикардии, когда ЧСС бывает выше 120. При синусовой аритмии ЧСС может быть в пределах нормы (55-90 в мин), а также меньше (45-50 в мин) или больше нормы (90-110 в мин).
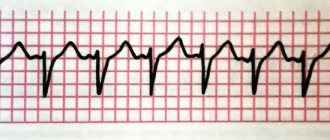
Основное подтверждение синусовой аритмии – это выполнение электрокардиограммы и суточного (Холтеровского) мониторирования ЭКГ и артериального давления.
Критериями диагностики является зарегистрированный нерегулярный синусовый ритм, не ассоциированный с фазами дыхания, и периоды увеличенной, уменьшенной или нормальной ЧСС, сменяющие друг друга.
После выявления и подтверждения синусовой аритмии, не связанной с дыханием, перед врачом стоит следующая задача – определить, является ли данная аритмия транзиторным (преходящим) состоянием, обусловленным лихорадкой, отравлением, другими острыми состояниями, или же причина аритмии заключается в более серьезной патологии сердца. Для этого врач назначает лабораторно – инструментальные методы дообследования – общие исследования крови и мочи, биохимический анализ крови, эхокардиоскопию.
При необходимости, например, пациентам с ИБС, может быть показана коронароангиография (КАГ) для визуализации коронарных артерий сердца и оценки их поражения атеросклеротическими бляшками, а пациентам, имеющим пороки сердца – рентгенография грудной полости для выявления венозного застоя, вызванного сердечной недостаточностью.
Как лечить синусовую аритмию?
Терапия данной патологии складывается из нескольких составляющих.
Во-первых, каждому пациенту с синусовой аритмией, обусловленной патологией сердца, требуется коррекция образа жизни.
Например, лицам с застойной сердечной недостаточностью необходимо следить за объемом потребляемой жидкости (не более 1.5 литров в сутки) и за количеством поваренной соли в пище (не более 3-5 грамм в сутки). Это требуется для того, чтобы не перегружать сердце лишней жидкостью, так как ему тяжелее перекачивать кровь по сосудам. Если сердечная недостаточность будет скомпенсирована, то и аритмия будет меньше проявлять себя, повышая тем самым качество жизни пациента.
Лицам, имеющим в качестве причины нарушений ритма ИБС, настоятельно рекомендуется пересмотреть свой режим питания – исключить жирную и жареную пищу, в первую очередь ограничив потребление животных жиров и продуктов их содержащих (сыр, яичные желтки) так как эти они богаты холестерином, откладывающимся в коронарных артериях в виде бляшек.
Кроме режима питания, всем пациентам с эпизодами синусовой аритмии рекомендуется больше времени проводить на свежем воздухе, выполнять посильные физические нагрузки, например, пешие прогулки, плавание, если нет противопоказаний и т. д. Также следует соблюдать режим труда и отдыха с ночным сном не менее 8 часов, а также исключить стрессовые ситуации.
Во-вторых, пациентам назначается медикаментозное лечение.
Так, при анемии требуется коррекция уровня гемоглобина железосодержащими препаратами (сорбифер дурулес, тотема), вплоть до переливания крови при критическом уровне гемоглобина.
При заболеваниях щитовидной железы эндокринолог назначает тиреостатические препараты (тирозол и др) с целью угнетения гиперпродукции гормонов железы в кровь.
При лихорадке, острых инфекционных заболеваниях, отравлениях проводится дезинтоксикационная терапия с помощью капельниц, обильного потребления жидкости по назначению врача.
При выявленной сердечной патологии рекомендуется назначение таких препаратов, как:
- Бета-адреноблокаторы, если у пациента превалирует учащенное сердцебиение (напр. коронал 5 мг утром, эгилок 12.5 мг дважды в сутки и др.),
- Ингибиторы АПФ или блокаторы АРА 11 при сердечной недостаточности, после инфаркта миокарда (лизиноприл 5 мг/сут, престариум 5 мг/сут, лориста 50 мг/сут, валз 40-80 мг/сутки и др),
- Ммочегонные при сердечной недостаточности, вызванной пороками сердца, постинфарктным кардиосклерозом или последствиями миокардита – верошпирон 25-50 мг/сут, фуросемид (лазикс) 20-40 мг/сут, индапамид 1.5 – 2.5 мг/сут и др.
Кроме указанных групп препаратов, после осмотра больному могут назначать и другие лекарства.
В-третьих, в качестве терапии причинного заболевания, приведшего к синусовой аритмии, может быть показано хирургическое лечение.
Например, удаление узлов щитовидной железы способствует нормализации гормонального статуса, влияющего на сердечные сокращения.
Кардиохирургическое лечение, в свою очередь, сводится к установке стентов или к аорто-коронарному шунтированию лицам с ИБС и с острым инфарктом миокарда.
Кроме этого, лицам с выраженной брадиаритмией, чреватой частыми обмороками и остановкой сердца, показана установка искусственного водителя ритма; а лицам с выраженной тахиаритмией, способной повлечь за собой более серьезные, жизнеугрожающие виды тахикардии, может быть показана установка кардиовертера-дефибриллятора. Оба прибора являются разновидностями электрокардиостимулятора (ЭКС).
В любом случае, индивидуальные схемы лечения назначаются каждому пациенту только по результатам очного осмотра врача.
Профилактические меры
Профилактика синусовой аритмии позволяет избежать появления ее рецидивов и ускорить процесс выздоровления. Больному достаточно соблюдать такие правила:
- исключить из меню жирную, жареную и копченую пищу;
- насытить рацион овощами, фруктами и ягодами;
- мясо, рыбу и кисломолочную продукцию выбирать нежирную;
- ограничить потребление соли до 5 г в день;
- отказаться от крепкого чая, энергетиков и кофе;
- спать не менее 7-8 часов в день;
- избегать стрессовых ситуаций;
- отказаться от вредных привычек;
- следить за весом;
- повысить устойчивость к стрессам (йогой, закаливанием);
- контролировать уровень артериального давления и пульс;
- выполнять все рекомендации специалиста;
- полностью обследоваться 1 раз в год;
- больше отдыхать, делать перерывы на работе;
- ежегодно проходить санаторно-курортное лечение;
- заниматься спортом (бегом, плаваньем).
Синусовая аритмия имеет множество разновидностей, но редко провоцирует серьезные сбои в гемодинамике. Исключением является нарушенное сердцебиение из-за органических повреждений. Подобная проблема постепенно развивается и может привести к опасным осложнениям. Во избежание этого рекомендуется пройти полное обследование для выявления причинного фактора. Ориентируясь на полученные результаты, доктор посоветует эффективные способы лечения.
Особенности течения синусовой аритмии у детей
У здоровых новорожденных младенцев, у детей раннего и школьного возраста синусовая аритмия встречается часто, но в большинстве случаев имеет тесную связь с дыханием. То есть если у ребенка выявлена дыхательная синусовая аритмия, то вероятнее всего, что он здоров. Тем не менее, консультацию кардиолога ребенку получить необходимо.
Синусовая аритмия, не связанная с дыханием, может возникнуть и у здорового ребенка в силу незрелости его вегетативной нервной системы.
Однако чаще всего синусовая аритмия у новорожденных детей обусловлена недоношенностью, родовыми и гипоксическими поражениями центральной нервной системы, а также врожденным органическим поражением миокарда.
У детей постарше и у подростков синусовая аритмия может быть спровоцирована последствиями ревматической болезни сердца и пороками сердца.
Клинически синусовая дыхательная аритмия у большинства детей не проявляет себя никакими симптомами и может быть выявлена при плановом проведении ЭКГ. Синусовая «недыхательная» аритмия, обычно себя тоже не проявляет, однако у части детей постарше, которые уже способны сформулировать свои жалобы, возникают:
- Ощущение перебоев в сердце,
- Покалывающая боль в области сердца,
- Повышенная утомляемость.
У младенцев признаки синусовой аритмии могут заметить родители, например:
- Повышенную утомляемость и одышку при физической нагрузке и даже при кормлении грудью,
- Синеватую окраску носогубного треугольника,
- Общую бледность,
- Слабость,
- Чувство нехватки воздуха.
Лечение синусовой аритмии дыхательного типа, как правило, не требуется. Но узнать об этом родителям лучше от кардиолога или педиатра, который очно осмотрит малыша.
Терапия синусовой аритмии, особенно обусловленной патологией сердца, должна проводиться только под контролем кардиолога. Даже в том случае, если синусовая аритмия, выявленная у новорожденного или у ребенка более старшего возраста, не связана с патологией сердца (например, по результатам УЗИ сердца), а обусловлена иными причинами, все равно малыша следует наблюдать у кардиолога в детской поликлинике еще некоторое время (год или больше, в зависимости от того, сохраняется аритмия или нет).
Прогноз синусовой аритмии в целом благоприятен, но он определяется течением основного заболевания. К примеру, при пороках сердца прогноз тем благоприятнее, чем раньше начато лечение. То же самое можно сказать и об остальной сердечной и некардиологической патологии. В любом случае, синусовая аритмия требует пристального наблюдения врача-кардиолога, а также своевременного лечения и исключения более опасных нарушений ритма сердца.
Лечение
Лечение определяется в индивидуальном порядке, и должно быть комплексным с обязательным контролем у врача. Терапия заключается в:
- соблюдении диеты – запрещены кофеиносодержащие продукты, алкоголь, жирная, жареная, острая, слишком пряная пища;
- категорическом отказе от курения;
- приеме медикаментов из групп седативных средств, транквилизаторов, антиаритмических препаратов, блокаторов бета-адренорецепторов и кальциевых каналов, приеме сердечных гликозидов;
- в тяжелых случаях прибегают к установке кардиостимулятора.
Из седативных средств используют Валокордин, Корвалол, Валидол, микстуру Бехтерева, препараты с экстрактом валерианы. Среди транквилизаторов показан прием Диазепама, Феназепама, Гидазепама, Фенибута, Афобазола, Буспирона. Из антиаритмических средств используют Аспаркам, Панангин, Аденозин, препараты с сульфатом магния. Среди бета-адреноблокаторов широко используют Бисопролол, Атенолол, Есмолол, Карведилол, Небиволол и др. Из блокаторов кальциевых каналов используют Верапамил, Галлопамил, Нифедипин, Дилтиазем, Клентиазем, Циннаризин, Бепридил, Амлодипин. Сердечные гликозиды представлены Дигоксином, Строфантином, Коргликоном, Адонизидом, Целанидом, Лантозидом и др.
С особой осторожностью препараты необходимо использовать у детей, особенно раннего возраста. Поскольку у ребенка еще не сформированы механизмы обмена веществ и детоксикации организма, отмечается ферментный дефицит, из-за чего препараты могут накапливаться в организме на длительный срок и оказывать токсическое действие. Дозировки у детей должны быть подобраны индивидуально, в зависимости от возраста, массы тела, наличия сопутствующих патологий. Лишь в экстренных случаях можно прибегнуть к назначению ребенку ½ дозы взрослого.
При внезапном приступе прибегают к неотложной помощи:
- уложить больного на спину с приподнятым головным концом и опущенным ножным;
- отвести голову больного набок;
- обеспечить приток свежего воздуха;
- при необходимости расстегнуть или снять с больного одежду;
- вызвать бригаду скорой помощи или самостоятельно доставить пациента в больницу;
- при наличии навыков лечения медикаментами дать лекарства пациенту;
- в случае остановки дыхания и сердца немедленно прибегать к проведению сердечно-легочной реанимации в течение 30 мин. беспрерывно.