Большинство острых воспалительных процессов сопровождает пиретическая температура. При этом состоянии, которое еще называют пиретической лихорадкой, ртутный столбик термометра находится в пределах 39,1-40,9 градуса.
Недомогания, при которых развивается пиретическая лихорадка, провоцируют вирусы и болезнетворные бактерии. Они проникают в организм человека во время контакта с носителями инфекции либо вследствие нарушения целостности кожи при травмах, операциях. Нередко болезнетворные микробы уже присутствуют в теле, но активизируются после переохлаждения.
Что такое пиретическая температура
Нормальный температурный показатель тела человека колеблется в пределах 35-37 градусов. Повышение показателя в диапазоне 37,1-37,9 называют субфебрилитетом. Умеренный жар (фебрилитет) характеризуется подъемом от 38 до 39 градусов. При температуре пиретической столбик термометра достигает значений 39,1-40,9 градуса. О гиперпиретическом повышении речь идет, если термометр показывает выше 41 градуса.
Пиретическа лихорадка – это состояние, которое требует приема жаропонижающих препаратов. Но лучший способ избавиться от сопутствующих высокой температуре симптомов – лечить заболевание, ставшее причиной гипертермии, т.е. перегрева.
Сильный жар может стать причиной ухудшения состояния у людей, страдающих хроническими патологиями сердечно-сосудистой, нервной систем, почек и печени. У детей длительная лихорадка способна спровоцировать судороги, у самых маленьких – потерю сознания, обезвоживание. Поэтому важно как можно скорее обратиться за консультацией врача, если термометр показывает высокие отметки. Специалист не только пропишет адекватное лечение основного заболевания, но и подберет препарат, рассчитает его дозировку, ориентируясь на вес и возраст пациента.
Этиология и патогенез
Острая и хроническая ревматическая лихорадка вызывается активностью бета-гемолитических стрептококков, относящихся к группе А. Этиология заболевания выделяет такие негативные факторы, влияющие на развитие патологии:
- Стрептококковое инфекционное заболевание острого либо хронического течения.
- Тонзиллит.
- Неблагоприятные бытовые и трудовые условия.
- Сезонные погодные перемены.
- Возрастные особенности. У детей 7—15-летнего возраста, юношей и женщин ревматическая болезнь наблюдается чаще, нежели у других людей.
- Генетическая предрасположенность.
Патогенез острой ревматической лихорадки довольно сложный и проходит несколько этапов:
- мукоидное набухание;
- фибриноидные изменения;
- гранулематоз;
- склероз.
Формирование гранулем происходит на третьей стадии болезни.
На начальном этапе соединительная ткань отекает, увеличивается в размерах и происходит расщепление коллагеновых волокон. Без лечения заболевание приводит к фибриоидным изменениям, вследствие которых отмечается некроз волокон и элементов клеток. На третьей стадии ревматоидный артрит провоцирует появление ревматических гранулем. Последним этапом является склероз с гранулематозной воспалительной реакцией.
Причины пиретической температуры
Существует множество патологических состояний, которые провоцируют жар выше 39 градусов. В более чем 80% случаев причины пиретической температуры тела заключаются в инфекционных процессах и вызваны такими болезнями:
- гриппом, острыми респираторными вирусными инфекциями;
- менингитом;
- мононуклеозом;
- гастроэнтеритом.
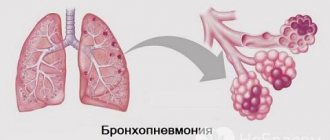
Спровоцировать температурный скачок могут инфекционные процессы в органах дыхательной системы. К числу таких болезней относится пневмония, туберкулез, фарингит.
Существуют и другие инфекционные заболевания, при которых держится жар свыше 39 градусов:
- особо опасные – чума, холера, сибирская язва, желтая лихорадка, лихорадка денге, малярия;
- кишечные – дизентерия, сальмонеллез;
- мочеполовые – генитальный герпес, хламидиоз, гонорея, кандидоз, острая стадия пиело- или гломерулонефрита;
- детские капельные – корь, ветряная оспа, паротит, скарлатина.
Гипертермия с пиретическими значениями может развиться после переливания крови и ее компонентов, пересадки донорского органа. В этом случае причина температурного скачка – воспаление и последующее отторжение чужеродной ткани.
Жар, который не проходит более 5 дней, вызывает употребление больших доз кокаина.
Такой же нежелательный эффект иногда возникает при злокачественном нейролептическом синдроме, или же после применения газообразных анестетиков – галотана, изофлурана.
Как проводится диагностика?
Для постановки диагноза больной должен сдать мазок из ротовой полости.
Порой врачам сложно выявить острую ревматическую лихорадку, поскольку патологические признаки сходны с проявлениями других заболеваний. При обследованиях учитываются разные диагностические критерии. Для подтверждения диагноза требуется комплексная диагностика, включающая такие инструментальные и лабораторные исследования, как:
- эхокардиограмма с применением режима Допплера;
- электрокардиограмма, определяющая есть ли патологии сокращения мускулатуры сердца;
- общее исследование крови;
- анализ на антитела против стрептококка;
- бактериологический мазок из ротовой полости на определение гемолитического стрептококкового агента.
Не менее важна дифференциальная диагностика, позволяющая отличить проявления острой ревматической лихорадки от симптомов, которые возникают при артрите и других суставных нарушениях. Доктор должен дифференцировать отклонение от таких патологий:
- пролапса митрального клапана;
- эндокардита;
- вирусного воспаления ткани сердца;
- доброкачественной опухоли в предсердии.
Признаки пиретической лихорадки
Пиретическая температура тела тяжело переносится как взрослыми, так и детьми. Недомогание сопровождается выраженной интоксикацией, снижением работоспособности, отсутствием аппетита. Часто возникает повышенная чувствительность к яркому освещению. Большинство больных с высокой температурой отмечают, что возникают неприятные ощущения в суставах, крутит конечности и кости, болят мышцы, кожа.
При лихорадочном состоянии учащается дыхание и скорость сердечных сокращений. Могут появиться приступы тошноты, рвоты. У малышей возможно развитие судорог, кратковременная потеря сознания.
Профилактика острой ревматической лихорадки
Предупреждение развития ОРЛ заключается в своевременном и правильном лечении различных стрептококковых инфекций (ангины, фарингита, инфекции кожи) путем назначения антибиотиков. Обычно лечение продолжается не менее полутора недель. Для лечения тонзиллитов, вызванных стрептококковой инфекцией, используются бисептол, офлоксацин.
Профилактика острой ревматической лихорадки после перенесенных инфекционных заболеваний включает ряд лечебных мероприятий. В первую очередь назначают антибиотики продленного действия, бициллинопрофилактика (экстенциллин и ретарпен), на срок примерно 5 лет. Более 5 лет лечение продолжается для тех, кто перенес ревмокардит.
Необходимо соблюдать правильный распорядок дня, регулярно питаться, заниматься спортом, отказаться от курения и употребления алкоголя, закаливать организм, гулять на свежем воздухе. Не забывайте, что болезнетворных организмов, и особенно стрептококков, достаточно много в окружающей среде, они находится в пыли и грязных вещах, поэтому необходимо часто проводить влажную уборку, проветривать помещение. А также не оставлять не вылеченными кариозные зубы, тонзиллит, гайморит и синуситы.
Особенности пиретической лихорадки у детей
Высокая температура тела при пиретической лихорадке у ребенка требует особого внимания. У малышей гипертермия может спровоцировать серьезные нарушения в работе организма. Значительно чаще, чем взрослые, малыши страдают от обезвоживания, проблем с сердцем и сосудами, судорожного синдрома.
Высокая потребность детского организма в энергии провоцирует более активное расщепление глюкозы. При отсутствии у малыша аппетита запасы этого углевода быстро истощаются, начинается его синтез из жира. Как результат – развивается ацетонемический синдром. Он сопровождается рвотой, поносом, появлением специфического запаха изо рта.
Чем опасны последствия?
Наиболее тяжелое осложнение острой ревматической лихорадки — недостаточность сердца и ишемия головного мозга. А также вероятны и другие нарушения при несвоевременном лечении:
Тяжелым осложнением патологии может стать инфаркт почки.
- недостаточный ток крови;
- аритмия мерцательного типа;
- миокардиосклероз;
- эндокардит;
- почечный инфаркт;
- нарушение функции селезенки;
- спаечные явления в области плевральной или перикардиальной полости;
- тромбоэмболия магистральных сосудов.
Как сбивать пиретическую температуру
Всемирная организация охраны здоровья рекомендует снижать высокую температуру у детей дошкольного возраста и младших школьников уже при показателе 38,5 градуса. Сбивать жар взрослым рекомендуют, начиная с 39 градусов. Особенно опасно состояние, сопровождающееся пиретическими цифрами на градуснике, для малышей и взрослых с патологиями внутренних органов.
Лихорадка, при которой столбик термометра поднимается выше 39-ти, требует использования жаропонижающих медикаментов. Наиболее эффективны препараты на основе ибупрофена и парацетамола. Дозировку препарата, его форму (таблетки, суспензию или ректальные свечи) должен определить доктор, ориентируясь на вес, возраст, состояние пациента.
Снижение температуры после приема антипиретиков наступает обычно спустя 30 минут. Если эффект от медпрепарата отсутствует, необходимо без промедления вызывать скорую помощь.
В качестве вспомогательной меры сразу после приема жаропонижающего можно провести обтирание тела тканью, смоченной водой комнатной температуры. Необходимо следить за тем, чтобы в помещение, где находится больной, был приток свежего воздуха.
В ожидании, пока подействует жаропонижающее лекарство, нужно раскрыть температурящего. Это поможет телу освободиться от лишнего тепла. Дополнительно разрешается приложить прохладный компресс в область печени, в паховые складки, под колени, на локтевые сгибы.
Обязательным условием успешного снижения жара является обильное питье. Врачи рекомендуют пить компоты из сушеных фруктов или ягод (для детей их можно подслащивать), минеральную негазированную воду.
Жаропонижающим эффектом обладают травные чаи. Можно предложить больному целебный напиток из:
- липового цвета;
- ромашки;
- мяты перечной;
- листьев ежевики;
- листьев лесной земляники;
- веточек малины или ивы.
При лихорадке принесет пользу малиновое варенье. А также поможет быстрее избавиться от гипертермии свежевыжатый сок половины грейпфрута и двух апельсинов. Эту смесь разбавляют небольшим количеством кипяченой воды.
Классификация
Острая ревматическая лихорадка подразделяется на разные формы и виды, которые зависят от множества показателей. При разделении заболевания на виды учитываются критерии активности патогенов, степени тяжести недуга и другие параметры. В таблице представлены основные типы нарушения:
| Классификация | Вид | Особенности |
| По фазе | Активная | Проходит с минимальной, умеренной или высокой активностью |
| Неактивная | Клинические и лабораторные проявления отсутствуют | |
| По течению | Острый | Внезапное развитие острой ревматической лихорадки с ярко выраженными симптомами |
| Активность патологического процесса высокой степени | ||
| Подострый | Атака длится от 3 до 6 месяцев | |
| Клиническая картина выражена слабее, нежели при остром течении | ||
| Затяжной | Протекает долго и может длиться более 6 месяцев | |
| Динамика и активность слабые | ||
| Латентный | Клинико-лабораторные и инструментальные проявления не обнаруживаются | |
| Рецидивирующий | Волнообразное течение с яркими обострениями и непродолжительными этапами ремиссии | |
| По клинико-анатомическим проявлениям | С вовлечением сердца | Прогрессирует миокардиосклероз и ревмокардит |
| С поражением иных внутренних органов | Нарушается функция сосудов, легких, почек, подкожных структур |
Когда происходит повторная лихорадка, то внутренние органы существенно повреждаются, и происходят необратимые процессы.
Последствия и осложнения
Пиретическая температура – это опасное состояние, при котором необходимо срочно обращаться к врачу.
Гипертермия приводит к нарушению функций организма не только детей, но и взрослых. Следствием перегрева организма становятся сбои в работе нервной системы, нарушения сердечной деятельности, сосудистые реакции, а также проблемы с дыханием. Самые частые осложнения при гипертермии — судороги, обмороки, обезвоживание. Также возможно развитие сердечной недостаточности.
В других статьях на нашем сайте вы сможете подробнее прочитать о фебрильной и гиперпиретической температурах тела человека.
Автор статьи: Елена Лобашова, медик и психолог. В 1997 году окончила Черкасское медицинское училище по специальности «сестринское дело». Работала 5 лет в областном кардиологическом диспансере. В 2005 году окончила Ровенский институт славяноведения Киевского славистического университета. С 2002 по 2010 годы работала инструктором по санитарно-просветительской работе в Ровенском областном центре здоровья. С 2010 г. — там же заведующая организационно-методическим отделом, медицинский психолог. Постоянный автор сайта temperaturka.com.
Симптомы острой ревматической лихорадки
Первые симптомы ОРЛ появляются через 2-2,5 недели после перенесенной болезни, обычно после ангины или пиодермии. У человека ухудшается общее самочувствие, температура тела может повыситься до 38-40 градусов, суставы болят и напухают, кожные покровы краснеют. Пальпация болезненна, как и движение суставами. Обычно поражаются крупные суставы организма (коленные и локтевые), редко — суставы кистей и стоп. Воспаление суставов обычно наблюдается одновременно на двух конечностях.
Боль при этом мигрирующая, то есть может передвигаться из одних суставов в другие. Это проявления артрита, который длится не более 10 дней. Через некоторое время признаки артрита исчезают, чаще у детей, а у взрослых иногда артрит может перерасти в синдром Жакку, характеризующийся деформацией костей рук без нарушения функций суставов. В результате повторных атак, артрит поражает большее количество суставов, переходя в хроническую форму.
Одновременно с симптомами артрита развивается и ревмокардит (поражение сердца). Иногда симптомов не наблюдается, но чаще бывает аритмия, одышка, ноющие боли в сердце и отеки. Даже при легком течении ревмокардита затрагиваются сердечные клапаны, они сморщиваются и теряют свою эластичность. Это приводит к тому, что они либо не открываются полностью или неплотно смыкаются, и формируется клапанный порок.
Обычно ревмокардит наблюдается в молодом возрасте от 15 до 25 лет, и ревматическим пороком сердца в результате страдают почти 25% заболевших, особенно при отсутствии адекватного лечения. Кстати, на долю ОРЛ приходится примерно 80% приобретенных пороков сердца.
У многих наблюдается моносимптомное течение ОРЛ, с преобладанием симптоматики артрита или ревмокардита.
На коже симптомы острой ревматической лихорадки проявляются в виде кольцевидных высыпаний (эритема) и подкожных ревматических узелков. Эти узелки обычно имеют размер зернышка, и располагаются в периартикулярных тканях. Они абсолютно безболезненны, кожные покровы не изменены. Ревматические узелки часто образовываются над костными выступами в области суставов. Встречаются они исключительно у детей. Кольцевидная эритема – это заболевание, характерным симптомом которого является появление на теле розовых пятен диаметром примерно 5 сантиметров. Они спонтанно возникают и исчезают, и локализуются на груди, спине и внутренней поверхности конечностей.
Ревматическое поражение нервной системы, вызванное ОРЛ, чаще всего наблюдается у детей в малом возрасте, в результате чего ребенок ставится капризным, он быстро утомляется, изменяется почерк, походка. Малая хорея часто наблюдается у девочек через 1,5-2 месяца после стрептококковой инфекции. Хорея представляет собой непроизвольные подергивания конечностей и мускулатуры, которые исчезают во время сна.
У подростков, перенесших ангину, часто острая ревматическая лихорадка начинается постепенно, температура поднимается до субфебрильной, беспокоят боли в крупных суставах и умеренные признаки кардита. Рецидивы ОРЛ связаны с перенесенной стрептококковой инфекций, и обычно проявляются как ревмокардит.
Причиной возникновения острой ревматической лихорадки является бета-гемолитический стрептококк группы А, который поражает ослабленный организм. Именно после того, как человек переболел ангиной, скарлатиной или тонзиллитом, вызванной стрептококками, у него начинается ОРЛ. Обратите внимание, что острая ревматическая лихорадка — это заболевание неинфекционной природы, т.к. стрептококки не поражают суставы. Просто в результате инфицирования нарушается нормальная работа иммунной системы. Исследования доказывают, что некоторые белки стрептококка имеют много схожего с белками суставов, в результате чего иммунитет, «отвечая» на стрептококковый вызов, начинает атаковать собственные ткани, развивается воспаление.
Велик шанс получить острую ревматическую лихорадку у тех, чьи родственники страдают ревматизмом. Заболеванию подвержены дети от 7 до 16 лет, взрослые болеют гораздо реже. Кроме того, шанс инфицирования стрептококком повышается в плохих условиях жизни, при недостаточном питании и регулярном недоедании.
Стадии воспалительного процесса
Патологические процессы в тканях при ОРЛ протекают в виде:
- мукоидных набуханий (на данном этапе отмечается разволокнение и набухание соединительнотканных и гиалуроновых волокон);
- фибриноидных набуханий (происходит необратимая дезорганизация соединительнотканных и гиалуроновых волокон, а также появление экссудативного (сопровождающегося скоплением жидкости) воспаления и очагов фибриноидного некроза);
- пролиферативного воспаления (формирования специфических гранулем Ашоффа-Талалаева вокруг некротических очагов в сердечной ткани);
- склеротического поражения (формирование рубцов на месте некротических очагов).
Вследствие склеротического воспаления происходит деформирование и сращение клапанных структур и формирование приобретенных клапанных пороков и признаков СН (сердечная недостаточность).
Негативное влияние лихорадки
Когда компенсаторные механизмы истощаются или развивается гиперергический вариант лихорадки, – это становится причиной патологических состояний.
Чем младше ребенок, тем опаснее для него быстрое нарастание температуры из-за прогрессирования обменных нарушений, отека мозга и возникновения судорог.
- Понижается глубина и минутный объем дыхания (МОД), а частота дыхательных движений увеличивается в 2–3 раза, что ведет к гипоксии.
- Рост температуры тела на 1°C усиливает частоту сердечных сокращений (ЧСС) на 10 ударов в минуту, что ухудшает работу сердца, так как при повышении скорости метаболизма увеличивается нуждаемость миокарда в кислороде.
- Происходит изменение сознания различной степени выраженности: от незначительного до делирия с галлюцинациями и бредом.
- Нарушается деятельность ЖКТ, что проявляется снижением секреторной активности пищеварительных соков, моторики и кишечного всасывания. Клинически наблюдается отсутствие аппетита, сухость во рту, запоры, повышенное газообразование.
- Расстраиваются процессы обмена веществ: каждый градус выше нормальных значений усиливает основной обмен на 10%. За счет интоксикации идет распад белков, появляется ацидоз, гипогликемия, утрата хлоридов, ионов калия, натрия.
- Из-за усиленного потоотделения и учащенного дыхания организм теряет жидкость, поэтому возникает обезвоживание.
- Клиническим симптомом нарушенной микроциркуляции крови служит появление мраморного рисунка на коже, холодные конечности.
- В результате несовершенства механизмов терморегуляции и незрелости ЦНС у детей до 5 лет, особенно на фоне перинатальной энцефалопатии, эпилепсии, детского церебрального паралича, увеличивается риск развития фебрильных судорог.
Диагностика Ку-лихорадки
Диагноз Ку-лихорадки затруднен, потому что симптомы очень похожи на многие другие болезни и сильно варьируются от человека к человеку. Диагноз может быть заподозрен у людей, которые имеют факторы риска или которые живут в районе, где лихорадка Ку распространена.
Чтобы подтвердить диагноз, может быть сделан анализ образца крови для проверки на антитела к бактериям. Поскольку уровни антител могут оставаться высокими в течение многих лет после инфицирования человека, повышенные уровни антител не обязательно означают, что пациент остро заражен на данный момент. Образцы следует снова проанализировать через несколько недель, чтобы посмотреть на изменение уровней антител, которые подтверждают диагноз острой инфекции.
Образцы также могут быть отправлены на тестирование ПЦР (полимеразной цепной реакции), которое может обнаружить инфекцию раньше, чем тесты на антитела, но этот метод доступен не всегда. Люди, которые испытали положительный результат на острую инфекцию, должны пройти последующее тестирование на протяжении двух лет, чтобы следить за развитием хронической инфекции Ку-лихорадки.
При хронической инфекции диагноз также может быть поставлен путем тестирования ткани из инфицированных сердечных клапанов, если они удалены и заменены хирургическим путем.
Культивирование Coxiella burnetii из сыворотки или ткани возможно, но требует специальных лабораторных установок из-за высокоинфекционной природы организма. После постановки диагноза Ку-лихорадки он должен быть доведен до сведения государственного департамента здравоохранения.
Подходы к диагностике и лечению ревматизма
Клинические рекомендации касательно диагностики острой ревматической лихорадки требуют адекватной оценки симптомов, лабораторных изменений, данных о перенесенных недавно бактериальных инфекциях, семейном анамнезе.
Критериями для постановки диагноза служат такие проявления как артрит, поражение сердца, хорея, подкожные узлы и сыпь (большие диагностические признаки). Малыми признаками считаются отдельные симптомы (боли в суставах, повышение температуры), специфические лабораторные изменения и данные инструментального обследования.
Лабораторная диагностика ревматической лихорадки основывается на определении:
- СОЭ (повышена);
- лейкоцитов (увеличены со сдвигом в сторону молодых форм);
- С-реактивного протеина (в норме не определяется);
- антистрептококковых антител в повышенном количестве;
- микроба путем бактериологического посева содержимого миндалин.
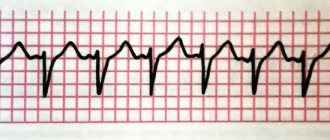
Характерны изменения на ЭКГ: увеличение длительности интервала PQ, нарушения ритма и др. Дополнительно проводится УЗИ сердца, показывающее наличие порока, миокардита, воспаления перикарда.
Терапия острой ревматической лихорадки зависит от стадии процесса, его активности, тяжести симптоматики. В период атаки необходима госпитализация в ревматологическое отделение или кардиологию. Первые 2-3 недели показан постельный режим, который расширяется по мере стойкого улучшения. Длительность госпитализации может составить до полутора месяцев.
Назначаются:
- Десенсибилизирующие средства — фенкарол, кларитин, парлазин;
- Противовоспалительная терапия — диклофенак, ибупрофен, индометацин;
- Глюкокортикостероиды — преднизолон, дексаметазон;
- Иммуносупрессивная терапия — хлорохин, азатиоприн;
- Аантибактериальная терапия — препараты группы пенициллинов (при доказанном наличии инфекции).
Антибиотики, которыми лечится острая ревматическая лихорадка, – это бензилпенициллин, азитромицин, клиндамицин, кларитромицин, рокситромицин. При непереносимости пенициллинового ряда применяют макролиды и линкозамиды.
При сформированном пороке и сердечной недостаточности лечение аналогично таковому для этих осложнений: диуретики, бета-адреноблокаторы, сердечные гликозиды, антиаритмические средства, ингибиторы АПФ и т. д.
После стационарного лечения пациенты наблюдаются у кардиолога или ревматолога по месту жительства, регулярно сдают анализы, проходят ЭКГ. Показано санаторно-курортное лечение в специализированных санаториях, прием поливитаминов, диета с достаточным количеством белка, но ограничением поваренной соли.
Острая ревматическая лихорадка относится к разряду тех заболеваний, которые вполне можно предупредить путем соответствующих профилактических мероприятий. Первичная профилактика включает своевременный поиск и ликвидацию очагов стрептококковой инфекции, укрепление иммунитета, закаливание, здоровое питание.
Вторичная профилактика проводится введением бициллина тем пациентам, которые уже столкнулись с атакой ревматизма:
- На протяжении пяти лет всем пациентам (без кардита);
- До 25-летия или 10 лет в случае атаки с кардитом, но без порока;
- Пожизненно при ревматизме с пороком сердца.
Текущая профилактика антибиотиком и противовоспалительными препаратами показана при острых присоединившихся инфекциях на фоне ревматизма.
Прогноз при острой ревматической лихорадке в случае своевременной диагностики и раннего начала лечения благоприятный. Если заболевание было запущено, развился порок, он становится сомнительным, а в случае хронической недостаточности кровообращения — неблагоприятным.
Симптомы повышенной и высокой температуры
Повышение температуры тела в большинстве случаев сопровождается следующими симптомами:
- Ощущение жара в голове, и если губами притронутся ко лбу больного ощущается повышенная гарячесть кожи;
- общее недомогание организма, повышенная утомляемость, слабость;
- ломота в конечностях, как будто руки и ноги кто-то выкручивает;
- боли в мышцах;
- резь в глазах и их покраснение, иногда наблюдает в глазах как бы «блеск»;
- головная боль, головокружение;
- озноб;
- повышенная потеря жидкости — потливость, позывы в туалет;
- судороги тела;
- бред и галлюцинации, особенно в ночное время;
- сердечная и дыхательная недостаточности
- Увеличение лимфатических узлов (лимфаденопатия), которое может перейти в их воспаление (лимфаденит).
В то же время, если температура поднимается слишком высоко — это угнетает деятельность центральной нервной системы (ЦНС). Жар приводит к обезвоживанию, нарушению кровообращения во внутренних органах (легких, печени, почках), приводит к снижению артериального давления.
Как лечится лихорадка?
Лихорадка – это симптом, а не болезнь сама по себе. Наиболее важным подходом к лечению является выявление основной причины. В некоторых случаях, таких как вирусные инфекции, она бывает самоограничивающей – исчезает после того, как инфекция удалена.
Температура снижается использованием препаратов, принадлежащих к группе жаропонижающих средств. Среди них ацетаминофен (парацетамол, как упоминается в некоторых странах) – безопасное, эффективное лечение лихорадки.
Аспирин используется у взрослых, но его следует избегать применять детям. Другие препараты, такие как ибупрофен, диклофенак, также могут быть использованы вместо ацетаминофена.
Лечение Ку-лихорадки
Острая Ку-лихорадка лечится антибиотиками (обычно доксициклином) в течение 14 дней. Беременные женщины с острой Ку-лихорадкой должны принимать антибиотик триметоприм / сульфаметоксазол(Бактрим, Септра) с момента постановки диагноза до 32 недели беременности. Лечение хронической Ку-лихорадки более длителен и обычно требует от нескольких месяцев до нескольких лет приема антибиотиков.
Фото: qimono/Pixabay
Амбулаторно
После обращения к врачу женщина прошла амбулаторное обследование. Анализы показали анемию легкой степени — Hb 102 г/л (норма 110–160 г/л) и гематокрит 32,2 % (норма 35–47 %). Количество лейкоцитов и тромбоцитов, а также лейкоцитарная формула были в норме. При этом оказались повышенными маркеры воспаления: СОЭ 135 мм/ч (норма
Рентген органов грудной клетки и ног не показал патологических изменений, в том числе переломов.
Врачи сразу же исключили инфекцию мочевыводящих путей: при бактериологическом исследовании мочи роста культур не наблюдалось.
Виды заболевания
В зависимости от степени повышения температуры выделяют следующие виды лихорадки:
- Субфибралитет (37-37,9°С)
- Умеренная (38-39,9 °С)
- Высокая (40- 40,9 °С)
- Гиперпиретическая (от 41°С)
По характеру колебания температуры лихорадку разделяют на следующие типы: Постоянная лихорадка. Высокая температура на протяжении длительного времени. Разница температур утром и вечером – не более 1°С.
Послабляющая лихорадка (ремиттирующая). Высокая температура, утренний миминум выше 37°С. Суточные колебания температуры более 1-2°С.
- Истощающая лихорадка (гектическая). Большие суточные колебания температур (3- 4 °С), которые чередуются снижением ее до показателей нормы и ниже. Сопровождается сильной потливостью.
- Перемежающаяся лихорадка (интермиттирующая). Кратковременные повышения температуры до высоких показателей чередуются с периодами нормальной температуры
- Обратный тип лихорадки — утренняя температура выше вечерней.
- Неправильная лихорадка (атипичная) — разнообразные и неправильные суточные колебания.
По формам лихорадку различают:
- Волнообразная лихорадка (ундулирующая). Периодические нарастания температуры, а затем понижение до нормальных показателей в течение длительного времени.
- Возвратная лихорадка — строгое быстрое чередование периодов высокой температуры с безлихорадочными периодами.