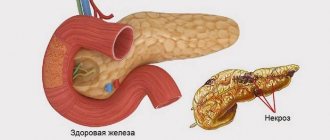
Что такое хронический панкреатит?
Хронический панкреатит (ХП) — это воспаление в поджелудочной железе, которое прогрессирует, постепенно нанося непоправимый урон органу. Вследствие, это приводит к нарушению как экзокринных, так и эндокринных функций поджелудочной железы.
Обструкция протока поджелудочной железы, злоупотребление алкоголем и аутоиммунные заболевания являются одними из распространенных причин хронического панкреатита. Боль в животе, тошнота, рвота, снижение аппетита, экзокринная и эндокринная дисфункция являются одними из первых признаков хронического панкреатита.
Эпидемиология
По оценкам, в промышленно развитых странах только 3,5-10 из 100 000 человек заболевают хроническим панкреатитом.
Это заболевание чаще всего развивается у пациентов в возрасте от 30 до 40 лет, чаще у мужчин, чем у женщин. По оценкам, ежегодно в больницах регистрируется около 87 000 случаев панкреатита.
Алкогольное заболевание чаще встречается у мужчин, в то время как идиопатическая и гиперлипидемическая форма этого заболевания чаще встречается у женщин.
Причины
Основной причиной хронического панкреатита является плохой обмен веществ (т. е. результат химических реакций в организме) вследствие болезней и проч. факторов.
Заболевание может возникать по причине следующих патологических процессов у человека:
- внутрипротоковая обструкция опухолями или камнями;
- токсичные метаболиты, которые выделяют цитокины (из ацинарных клеток поджелудочной железы);
- некроз, фиброз поджелудочной железы;
- окислительный стресс;
- ишемия;
- хронический алкоголизм;
- аутоиммунные нарушения;
- гиперлипидемия, гиперкальциемия;
- обструкция (закупорка) главного панкреатического протока (может быть врожденной или приобретенной).
Наследственный панкреатит является аутосомно-доминантным заболеванием, на долю которого приходится 1% случаев. Муковисцидоз, аутосомно-рецессивное заболевание, составляет небольшое количество случаев хронического панкреатита.
Хронический аутоиммунный панкреатит имеет клинические особенности, такие как увеличенной поджелудочной железы, суженного протока поджелудочной железы, циркуляции гамма-глобулина и наличия аутоантител. Причины заболевания почти в 30% случаев являются идиопатическим (самостоятельным).
Тупая травма живота, возникшая в результате несчастного случая, приводит к приобретенному обструктивному хроническому панкреатиту.
Некротические воспаления в поджелудочной железы является типичным ответом на травму. Отложение внеклеточного матрикса и пролиферация фибробластов в поджелудочной железе включает сложное взаимодействие группа гормоноподобных белков, как цитокинов, факторов роста и хемокинов.
При повреждении поджелудочной железы происходит высвобождение белка, который контролирует пролиферацию (трансформирующий ростовой фактор бета) и его локальная экспрессия стимулируют рост мезенхимных клеток и увеличивают синтез белков внеклеточного матрикса, таких как фибронектин, протеогликаны и коллагены.
Существуют доказательства того, что хемокины, семейство небольших цитокинов участвуют в начале и развитии хронического панкреатита.
Провоцирующие факторы хронического панкреатита
На первый план выходит такой фактор, как злоупотребление алкоголем, в связи с этим количество заболеваний стремительно растёт. Это касается как представителей мужского пола, так и женщин, которые частенько любят пригубить.
Вторым основным фактором провоцирующим заболевание является желчнокаменная болезнь, в большинстве выявляется у женщин.
Также триггерами способными спровоцировать хронический панкреатит могут быть лишний вес, ожирение, перенесенные вирусные и бактериальные инфекции.
Бесконтрольное употребление различных препаратов также приводит к заболеванию. Желудок и кишечник сплоченная система, разные неполадки в которой, сразу влияют на близлежащие органы, в их числе и поджелудочная железа.
Симптомы и признаки хронического панкреатита
Симптомы хронического панкреатита проявляются эпизодами тяжести, возникающими в промежутках, наряду с постоянной болью.
Одним из основных симптомов этого заболевания является боль в животе в эпигастральной области, которая иррадиирует в спину, вероятно, из-за обструкции протока поджелудочной железы.
Тяжесть боли может варьироваться: от сильной, что даже требуются опиатные анальгетики, до легкой, еле заметной.
Вторичные симптомы этого состояния включают вздутии живота и появление газов, тошноту, рвоту, снижение аппетита, горечь во рту, экзокринную и эндокринную дисфункцию. Экзокринная дисфункция приводит к потере веса, дефициту белка, диарее и стеаторее. Эндокринная дисфункция приводит к развитию вторичного сахарного диабета.
Диета – залог успешного лечения поджелудочной
Многие люди, столкнувшиеся с заболеваниями поджелудочной, задаются вопросом, о том, можно ли вылечить болезнь и навсегда избавиться от ее симптомов. К сожалению, патология железы не вылечивается полностью. Как уже говорилось выше, ее клетки не обладают свойством восстанавливаться, поэтому человеку необходимо приложить максимум усилий для того, чтобы предотвратить дальнейшее прогрессирование болезни. А сделать это можно только путем соблюдения диеты, которая полностью исключает из рациона больного следующие продукты:
- все жирные и жареные блюда;
- острые и соленые блюда;
- копчености;
- кондитерские изделия;
- кофе, крепкий чай;
- газированные напитки;
- колбасные изделия;
- полуфабрикаты;
- фаст-фуды;
- соусы (кетчуп, майонез, горчица) и т.д.
Говоря о том, как лечить поджелудочную железу, необходимо также отметить, что важным моментом в этом деле является не только то, что употребляет человек в пищу, но и как он это делает. Существуют определенные правила питания, которым больной должен следовать постоянно. К ним относятся:
- кушать нужно маленькими порциями по 5-6 раз в день;
- употребляемые блюда должны быть теплыми (холодные и горячие блюда оказывают сильное раздражающее действие на поджелудочную и могут спровоцировать обострение болезни);
- перегружать железу на ночь ни в коем случае нельзя, поэтому последний прием пищи должен осуществляться за 2-3 часа до сна.
Главные нюансы диеты при наличии проблем с поджелудочной
Важно! При обострении болезни показана голодная диета! Как только болевой приступ стихнет, больному разрешается употреблять в пищу «легкие» продукты, но прежде чем их кушать, нужно измельчать продукты до пюреобразного состояния!
Возможные осложнения
Хронический панкреатит вызывает постепенное повреждение поджелудочной железы. На ранних стадиях возникают периодические острые эпизоды, вызывающие сильную боль.
Со временем поврежденная ткань поджелудочной железы превращается в заполненные жидкостью камеры, так называемые ложные кисты (псевдокисты). Псевдокисты собирают сок поджелудочной железы и заключают в зернистую или волокнистую ткань,в результате происходят воспаления, внутренние кровотечения.
Кроме того, в поджелудочной железе и прилегающих тканях может происходить обширная кальцификация (отложений солей кальция). В системе протоков образуются перетяжки, а со временем, камни поджелудочной железы. Они препятствуют секреции и вызывают накопление пищеварительных соков.
При заболевании поражается эндокринная функция поджелудочной, нарушается выработка инсулина. Если повреждения в поджелудочной железе запущенны сильно, это приводит к значительному расстройству желудка с потерей веса и анорексии, возникает сахарный диабет. В качестве позднего осложнения может возникнуть рак поджелудочной железы.
Проч. не менее страшные осложнения во время заболевания:
- бактериальная инфекция мертвых тканей из-за заражения крови (сепсис);
- сердечно-сосудистый (гемодинамический, циркуляторный) шок;
- нарушение свертывания крови (так называемая коагулопатия потребления);
- стойкое увеличение содержания глюкозы в крови;
- сердечно-сосудистая, дыхательная и почечная недостаточность;
- у алкоголиков, симптомы алкогольной абстиненции (истерический страх и невроз навязчивых состояний) во время курса терапии.
Клиническое обследование
Провести диагностику хронического панкреатита нелегко, потому что визуальные исследования и анализы крови этого заболевания не очень специфичны. Анализы крови используются для оценки уровня ферментов поджелудочной железы, уровня сахара в крови и функционирования печени, и почек.
Стул также может быть проверен на наличие ферментов и жира. Визуальные исследования поджелудочной железы проводятся с помощью компьютерной томографии, рентгенографии, магнитно-резонансной холангиопанкреатографии и трансабдоминального ультразвукового исследования (УЗИ).
Лечение хронического панкреатита
Лечение хронического панкреатита должно быть начато, как только оно будет диагностировано.
Задержка в лечении может вызвать необратимое повреждение поджелудочной железы и привести к хронической боли, которую уже трудно будет вылечить.
Большинство пациентов испытывают облегчение боли при использовании нестероидных противовоспалительных препаратов, таких как ибупрофен и парацетамол, вместе с антиоксидантами. Инъекция может блокировать целиакию, не давая нервам поджелудочной железы сообщать о боли головному мозгу.
Хирургические варианты лечения рассматриваются, при неэффективности традиционной медицины. Операция под названием панкреатоеюностомия обеспечивает облегчение боли почти у 80% больных.
Воспаление поджелудочной железы также можно устранить с помощью процедуры Уиппла (операция ПДР – операция панкреатодуоденальной резекции). Общая панкреатэктомия с аутотрансплантацией островков поджелудочной железы обеспечивает облегчение симптомов.
Также эффективен прием витамина С и Е, метионина и селена для терапии окислительного стресса при хроническом панкреатите.
Профилактика и рекомендации
Панкреатит – заболевание, которое легче предупредить, чем вылечить. Профилактика воспалительных заболеваний поджелудочной железы включает правильный рацион и режим питания, ограничение или исключение факторов, способствующих нарушениям в работе пищеварительной системы, других систем и органов, профилактику инфекционных заболеваний, здоровый образ жизни, а также своевременное обращение к врачу при любом дискомфорте или болезненных ощущениях.
К профилактике обострений при хроническом панкреатите в стадии ремиссии относят не только прием назначенных медикаментов и соблюдение диеты, но и санаторно-курортное лечение, а также обследование у специалиста-гастроэнтеролога не реже двух раз в год.
Поскольку большинство случаев хронического панкреатита связано с чрезмерным употреблением алкоголя, отказ от алкоголя может снизить риск развития хронического панкреатита. В серьезных случаях алкогольной зависимости (т. е. алкоголизма) может понадобиться помощь квалифицированного нарколога. Также не забывает придерживаться диете выше.
Как лечить хронический панкреатит в домашних условиях
При терапии заболевания дома отлично помогают семена льна. Для лечения можно воспользоваться следующими 2 эффективными рецептами:
- Кисель с льна: в термос залить 1 литр кипятка, добавить 3 столовых ложки семян льна, закрыть и оставить настаиваться. Средство нужно готовить с вечера, тогда утром останется только взболтать, процедить его и принимать за 30 минут до еды по половине стакана 3 раза в сутки.
- Лечебный отвара. Смешать в эмалированной кастрюле 85 грамм семян льна и 1 литр воды, довести до кипения, варить на медленном огне 2 часа, плотно накрыв крышкой.
Продолжительность терапии хронического панкреатита семенами льна 2-2,5 месяца.
При лечение заболевания в домашних условиях применяются также следующие препараты:
- Пищеварительные препараты ферменты (Панкрал, Панкреатин, Панстал, Фестал) — при лечении любого органа необходимо обеспечивание физиологического покоя, для этого используются ферменты (белки, являющиеся биологическими катализаторами, которые изменяют скорость протекания реакций в организме). Этим препаратам больше 100 лет. Они не содержат элементов зависимости.
- Препараты секретолитики (Дротаверин) — лекарственные средства способствующие понижению выработки поджелудочного сока, иногда они предназначаются раньше ферментных. Из-за того что основная причина, которая заставляет вырабатывать сок, агрессивная среда в желудке, секретолитики подавляют её.
- Спазмолитики (Папаверин, Но-Шпа и проч.)— выписываются для понижения давления в поджелудочном протоке, провоцирующая сильные боли.
Хронический панкреатит относится к патологиям кислотной зависимости, в 90% случаев преследуется повышенная кислотность, в кислой среде нет возможности работать тем же ферментам, из-за этого при комбинации этих лекарственных средств эффективность терапии увеличивается.
Из не лекарственных, хорошо подойдёт к употреблению в домашних условиях минеральные воды:
- Боржоми;
- Ессентуки №4 и №17;
- Смирновская минеральная вода;
- Лужанская;
- Поляна Квасова;
- Минеральная вода Ласточка.
В этих минеральных водах содержится достаточное количество щелочи, которые способствуют быстрой терапии хронического панкреатита.
Диета при хроническом панкреатите: что можно есть и что нельзя?
Состояние поджелудочной имеет большую зависимость от употребляемой пищи. Мясные продукты желательно кушать обезжиренные, постные. При хроническом панкреатите из рациона сразу исключаются:
- сливочное масло;
- кисломолочные продукты;
- жаренное, копчённое;
- маринованные продукты;
- сладкого;
- алкоголь в любом виде.
Они способствуют повышению кислотности в желудке, заставляя поджелудочную в большом количестве вырабатывать пищеварительный сок.
При употреблении жирной пищи, и злоупотребления алкоголя, ферменты само разрушают клетки поджелудочной железы. Из рациона необходимо убрать также сахар, варенье и проч. сладости.
Таблица всех разрешенных и запрещенных продуктов при хроническом панкреатите:
| Разрешено потреблять | Запрещено потреблять |
|
|
Примерное меню на день
Завтрак:
- два яичных белка, омлет со шпинатом;
- один ломтик тоста из цельной пшеницы;
- некрепкий кофе или чай.
Полдник:
- одно яблоко;
- чай.
Обед:
- рис и красная или черная фасоль;
- одна лепешка;
- 100 грамм мяса куриной грудки;
- вода или сок.
Полдник:
- крекеры из цельной пшеницы;
- один банан;
- вода.
Обед:
- тунец консервированный в собственном соку;
- маленький зеленый салат с обезжиренной заправкой или бальзамическим уксусом (без масла);
- вода или сок.
Вечерний ужин (перекус):
- нежирный греческий йогурт с черникой и медом;
- вода или травяной чай.
В жирной пище находится много холестерина, он не растворяется в воде. Важно есть поменьше жиров, масло, колбасы, сало. Нужно принимать, больше рыбы, цельных злаков, и много жидкости, чтобы не допустить обезвоживание организма.
Какие продукты составляют меню?
С целью купирования симптомов и лечения обострения хронического панкреатита назначают диету с использованием таких продуктов:
- вчерашний хлеб из пшеницы;
- печенье типа «Мария»;
- жидкие разваренные каши – манная, гречка, рис, овсяная;
- запеканки из творога;
- Нежирный творог, кефир (сметану добавляют в готовую пищу);
- нежирные сыры твердых сортов.
Рекомендуются питательные, но легкие блюда из мяса и птицы, например, курица, кролик, индейка, говядина, отбираются части без жира. Главное, чтобы мясо было измельчено .
Ежедневно рекомендуются к употреблению овощные супы с мелко перетертым картофелем, тыквой, морковью и цуккини. В такие супы добавляют манную, гречневую, рисовую, овсяную крупу, иногда разрешается вермишель.
Диета включает овощи, которые запекают или отваривают: морковь, картофель, тыква, свекла, цветная капуста.
Из фруктов разрешаются некислые сорта (их можно запекать, тушить, готовить кисели и компоты на основе ягод и фруктов, свежих или сушенных). Различные полусладкие фруктово-ягодные подливки (муку не пережаривают на сковороде).
Рекомендуются к употреблению овощные супы с мелко перетертым картофелем, тыквой, морковью
Диета включает употребление нежирной запеченной или вареной рыбы, приготовленной на пару в измельченном виде, можно небольшими кусками. Разрешается омлеты из белков (не больше 2-х в день).
Растительное масло используют только в приготовленной пище, не более 15 мл, сливочное не более 30 г.
Прогноз для больных
Прогностическими факторами, связанными с хроническим панкреатитом, являются диагностический возраст, употребление алкоголя, курение и цирроз печени.
В исследовании, проведенном на международном уровне, выживаемость людей с хроническим панкреатитом составила 70% после 10 лет заболевания и 45% после 20 лет. Риск развития рака поджелудочной железы составил 4% через 20 лет.
Распространенными осложнениями заболевания являются механическая обструкция желчного протока и двенадцатиперстной кишки,образование псевдокисты поджелудочной железы.
Псевдокисты развиваются примерно у 10% больных с хроническим панкреатитом. Сахарный диабет и псевдоаневризма являются вторичными осложнениями этого заболевания.
Особенности анатомического строения
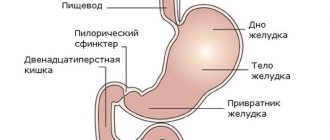
Поджелудочная железа – орган пищеварительного тракта, расположенный в забрюшинной области сзади желудка на задней брюшинной оболочке эпигастрального участка, захватывает левой стороной подреберную область. С желудком железу разделяет щелевидное пространство сальниковой сумки, в заднем расположении находятся почечная вена и аорта. У младенцев железа расположена значительно выше, чем у взрослого человека, на уровне 11-12 позвонков.
Строение поджелудочной железы разделяется на головную часть с крючковидным выступом, тело и хвостатый участок. Голова поджелудочной окружена двенадцатиперстной кишкой на уровне первой и второй верхних частях поясничного позвонкового отдела.
Выводящий канал (Вирсунгов проток) вбирает в себя большое количество разветвлений: желчные протоки; большой сосочек двенадцатиперстной кишки.
Кроме главных каналов, в железе находятся добавочные (вариабельные), контактирующие с дуоденальным сосочком. Также могут быть кольцевидные каналы, сдавливающие двенадцатиперстную кишку.
Поджелудочная железа относится к альвеолярным железам со сложным строением. В составе различаются два неравномерных участка:
- большой участок железистого органа для осуществления внешнесекреторной функции. Участок вырабатывает пищеварительный фермент и выводит его через выводные каналы в двенадцатиперстную кишку;
- маленький участок представляется панкреатическими отростками (островки Лангерганса) и классифицируется как часть эндокринной системы.
Экзокринный участок (большой) представлен большим количеством выводящих протоков для транспортировки амилазы, липазы и протеазы в двенадцатиперстный отросток.
Малый, эндокринный участок железы ферментирует глюкагон, инсулин, соматостатин, полипептиды и грелин. Железистый орган активно крове- и лимфоснабжается и впитывает множественные питательные элементы.
Поджелудочный фермент принимает участие в переработке пищи: совместно с желчью они эмульгируют и расщепляют жир до жирной кислоты; альфа-амилазу — до углевода, а протеазы — до белка.
Пептидные инсулиновые гормоны вместе с глюкагоном, образованные в лангергансоклеточном участке, занимаются регулировкой углеводного метаболизма в организме. Повреждение клеток островка всегда связано с возникновением сахарного диабета.
Резюмируя
Воспаление в поджелудочной железе, которое длится в течение короткого промежутка времени (неделя-месяц), называется острым панкреатитом, а тот который длиться 2-3 месяца или в течение более длительного периода, называется хроническим панкреатитом.
Со временем панкреатит приводит к повреждению и рубцеванию поджелудочной железы. Кальциевые камни, которые развиваются в поджелудочной железе, могут блокировать выход или проток поджелудочной железы, который переносит ферменты поджелудочной железы и соки поджелудочной железы в кишечник.
Снижение уровня ферментов поджелудочной железы вызывает нарушение пищеварения, тогда как снижение гормонов поджелудочной железы ухудшает регуляцию сахара в крови.
Низкий уровень ферментов поджелудочной железы приводит к недоеданию из-за плохой абсорбции и потери большего количества жира в кале. Если уровень сахара в крови не поддерживается в пределах нормы, это приводит к диабету.
Симптоматика
На степень выраженности клинических признаков и продолжительность того, сколько длится обострение хронического течения воспалительного поражения поджелудочной железы, влияют такие факторы:
- продолжительность — чем дольше протекает хронический панкреатит, тем более яркими будут внешние признаки в период обострений;
- агрессивность провоцирующего источника;
- наличие у человека сопутствующих заболеваний;
- возрастная категория больного.
Симптомы обострения хронического панкреатита представлены:
- изжогой и жжением в загрудинной области;
- болевым синдромом без четкой локализации, возникающим в любое время суток и не имеющим отношения к приему пищи;
- вздутием передней стенки брюшной полости;
- отрыжкой с неприятным запахом недавно съеденной пищи;
- мышечными и суставными болями;
- повышением температурных показателей и ознобом;
- быстрой утомляемостью и слабостью;
- раздражительностью;
- возникновением характерного урчания в животе;
- отвращением к пище;
- снижением трудоспособности;
- нарушением дефекации — наиболее часто возникает диарея;
- присутствием непереваренных частичек пищи и примесей крови в каловых массах;
- тошнотой, заканчивающейся рвотными позывами;
- ярко выраженным снижением массы тела;
- сухостью в ротовой полости;
- повышенным газообразованием;
- бледностью кожных покровов;
- белым налетом на языке.
Не редкость появление признаков такого заболевания, как билиарный панкреатит — это означает, что, помимо поджелудочной железы, в патологический процесс вовлекается печень.
В таких случаях признаки обострения будут включать в себя:
- желтушность кожных покровов, видимых слизистых оболочек и склер;
- потемнение мочи;
- обесцвечивание фекалий;
- горький привкус во рту;
- кожный зуд.
Когда вышеуказанная симптоматика обладает высокой степенью выраженности, необходимо оказание первой помощи больному и немедленный вызов бригады медиков на дом.
Первая помощь при обострении хронического панкреатита объединяет в себе такие правила:
- пострадавшего укладывают на бок, чтобы человек не захлебнулся собственными рвотными массами, лучше всего в коленно-локтевую позу;
- полное исключение потребления какой-либо пищи или жидкости;
- холодный компресс.
Стоит отметить, что человеку ни в коем случае нельзя давать принимать лекарственные препараты.
Признаки обострения хронического панкреатита