Печеночная недостаточность – это состояние, которое описывается ключевым словом “недостаточность”. То есть подразумевается, что у пациента одна или несколько печеночных функций будут выполняться не полностью (в недостаточном объеме).
При этом важно отметить, что на ранних стадиях, при своевременном лечении данные нарушения могут быть обратимыми. И в дальнейшем, с учетом проведения комплексной терапии и устранения причин печеночных недостаточностей (ПН) – полностью компенсироваться.
Главными причинами развития тяжелых патологий печени являются гепатиты вирусного генеза и алкогольные поражения гепатоцитарных клеток.
Внимание. Ежегодно, более чем у ста тысяч пациентов с гепатитами вирусного генеза происходит развитие острых печеночных недостаточностей. Вероятность летальных исходов у таких пациентов составляет от семидесяти до девяноста процентов.
Печеночная недостаточность – что это
Справочно. Печеночная недостаточность – это совокупность различных нарушений гепатоцитарных функций, проявляющаяся неспособностью печени к адекватному поддержанию обменных процессов и обеспечения постоянства внутренней среды организма.
На начальных этапах заболевания возможно поддержание нормального функционирования печени за счет максимальной активизации ее компенсаторных возможностей. Однако, прогрессирование заболевания сопровождается быстрым истощением потенциальных возможностей печени.
Острая печеночная недостаточность – это тяжелое нарушение печеночной функции, которое развивается менее чем за восемь недель и сопровождается развитием тяжелой коагулопатии (нарушения свертываемости крови), желтухи и печеночной энцефалопатии.
Хронической печеночной недостаточностью называют патологические состояния, сопровождающиеся прогрессирующим поражением печеночных тканей, разрушением гепатоцитарных клеток и нарушением печеночных функций в течение более шести месяцев.
Печеночную недостаточность, развивающуюся в течение от восьми до двадцати четырех недель, называют подострой.
Справочно. В случае, если симптомы печеночных недостаточностей развиваются в течение семи суток от момента появления желтушности кожи, выставляется диагноз молниеносной (фульминантной или сверхострой) ПН.
Код печеночной недостаточности по МКБ10 зависит от типа заболевания:
- алкогольную острую и хроническую печеночную недостаточность классифицируют как К70.4;
- неклассифицируемую ПН нумеруют как К72;
- острую и подострую ПН как К72.0;
- ПН с печеночным некрозом, развившиеся вследствие токсического поражения печени, классифицируют как К71.1;
- хроническую печеночную недостаточность – как К72.1;
- неуточненные печеночные недостаточности – как К72.9;
- поражение печеночных тканей у беременных, а также у женщин в послеродовом периоде – как О26.6.
Внимание. Следует отметить, что само определение «острая или хроническая печеночная недостаточность» имеет достаточно широкую трактовку. Данный диагноз не имеет четких, стандартных критериев диагностики как, например, сердечно-сосудистая, дыхательная или почечная недостаточность.
В связи с этим, диагноз острых печеночных недостаточностей может выставляться как на основании только отклонений в биохимических анализах и показателях коагулограммы (в таком случае клиническая симптоматика заболевания может быть выражена слабо), так и на основании яркой клинической картины болезни.
Однако в обоих случаях, основой патогенеза заболевания будет уменьшение массы нормально функционирующих гепатоцитов.
Выраженность клинической симптоматики, скорость прогрессирования заболевания и прогноз зависят от выраженности некроза гепатоцитов. Развитие ПН сопровождается нарушением:
- белкового обмена;
- белоксинтетической функции печени;
- свертывания крови;
- процесса дезинтоксикации, обезвреживания экзогенных токсинов и продуктов белкового обмена;
- синтезирования таких веществ как холин, глутатион, таурин и т.д.;
- билирубинового обмена;
- осуществления таких реакций как дезаминирование, трансаминирование, декарбоксилирование белков и аминокислот;
- регулирования печенью метаболических процессов и т.д.
Вследствие этого, острая и хроническая печеночная недостаточность проявляется возникновением выраженной гипопротеинемии, гипоальбуминемии, гипоглобулинемии, гипофибриногенемии, гипотромбинемии, гипокоагуляции и гиперферментемии.
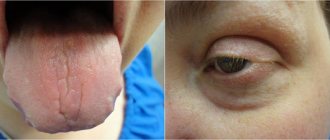
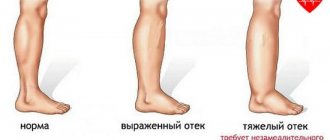
Указанные нарушения при печеночной недостаточности клинически проявляются развитием желтухи, выраженной слабостью и сонливостью, отвращением к пище, тошнотой и рвотой, геморрагической сыпью и кровотечениями, отеками и асцитом, тремором конечностей или судорожными приступами, неврологическими нарушениями и т.д.
Этиология
Синдром печеночно-клеточной недостаточности может развиваться как на фоне заболеваний, имеющих прямое отношение к гастроэнтерологии, так и на фоне других патологических процессов, которые поражают иные органы или системы, или же вовсе негативно сказываются на всем организме.
Так, печеночно-клеточная недостаточность этиологию имеет следующую:
- инфекционные заболевания, поражающие весь организм, с длительным рецидивирующим течением;
- гепатиты всех видов;
- отравление токсическими веществами, ядами, тяжелыми металлами и тому подобными химическими веществами;
- злоупотребление медикаментозными средствами, длительное фармакологическое лечение;
- сосудистые заболевания печени;
- заболевания мочеполовой системы;
- обтурация желчевыводящих протоков;
- поражение печени патогенными организмами, в том числе и паразитами;
- инфицирование вирусом Эпштейна – Барр, простым герпесом, цитомегаловирусом, аденовирусом;
- отравление ядовитыми грибами;
- хроническая сердечная недостаточность;
- переливание крови, несовместимой по группе;
- массивная инфильтрация печени злокачественными клетками;
- сепсис;
- жировая дистрофия печени;
- оперативное вмешательство на данном органе;
- массивная кровопотеря;
- злоупотребление алкоголем, прием наркотических средств;
- систематически неправильное питание.
В группе риска находятся люди, которые имеют в личном анамнезе следующие заболевания:
- алкоголизм;
- наркомания;
- ожирение;
- цирроз печени;
- системные заболевания;
- неизлечимые хронические болезни.
Следует отметить, что если печеночно-клеточная недостаточность развивается при циррозе печени, то вероятность летального исхода возрастает в разы.
Причины печеночно-клеточной недостаточности
Печеночные недостаточности – классификация
Единой классификации печеночной недостаточности не разработано.
По времени развития печеночные недостаточности разделяются на острые, подострые и хронические. В некоторых классификациях указываются фульминантные, субфульминантные и отсроченные формы недостаточности.
Внимание! Степень тяжести печеночной недостаточности всегда крайне высока. Данное состояние является жизнеугрожающим и сопровождается высоким риском развития летальных последствий.
Даже в случаях, когда диагноз выставляется на компенсированной стадии (часто без выраженной клинической симптоматики, только на основании результатов анализов), необходимо учитывать, что декомпенсация функций печени может развиваться практически молниеносно. Поэтому прогноз при заболевании всегда серьезный.
По стадиям данные патологии разделяют на начально-компенсированные, выражено-декомпенсированные, терминально-дистрофические стадии печеночных ком.
По клинической симптоматике выделяют стадию:
- массивного некротического поражения гепатоцитарных тканей;
- развития печеночных энцефалопатий.
По формам поражений гепатоцитарных клеток выделяют:
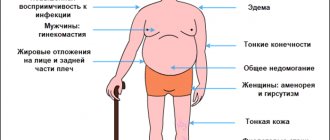
- печеночно-клеточные типы, развивающуеся на фоне воспалительно-некротического поражения печеночных клеток и сопровождающуеся резким снижением тургора кожных покровов, кожной пигментацией, развитием гинекомастии, интенсивной желтушностью кожи и слизистых, а также развитием печеночных энцефалопатий и ком;
- экскреторную (холестатическую), развивающуюся в результате длительного внутрипеченочного застоя желчи и проявляющуюся интенсивной желтухой, зудом кожи, брадикардией, стеатореей, расстройством стула и выраженным кишечным дисбактериозом;
- васкулярную (сосудистую) форму, развивающуюся вследствие нарушения печеночной микроциркуляции и проявляющуюся развитием симптомов портальных гипертензий, «головы медузы», варикозных расширений пищеводных вен и кровотечения из них, асцита, отеков на ногах, спленомегалии (увеличения селезенки).
Профилактика
Для того чтобы снизить риск развития печеночно-почечной недостаточности необходимо соблюдать следующие рекомендации:
- Своевременно лечите хронические и острые заболевания внутренних органов.
- Регулярно посещайте врача для контроля развития сердечно-сосудистых заболеваний.
- Умеренно, а лучше исключите употребление алкоголя.
- Перед приемом любых лекарств и, в особенности антибиотиков, обязательно консультируйтесь с врачом.
- Соблюдайте принципы правильного питания, и регулярно восполняйте дефицит полезных ферментов в организме.
- Соблюдайте правила гигиены.
- Регулярно прививайтесь от гепатита.
- Внимательно следите за симптоматикой своего организма.
Если выявить заболевание на первой стадии развития, то существует высокий шанс успешного излечения.
Не занимайтесь самолечением. Грамотные рекомендации вам сможет дать только врач, основываясь на особенностях вашего организма и процессе протекания болезни. Прогноз при самолечении не самый утешительный.
Печеночная недостаточность – симптомы у мужчин и женщин
Следует также отметить, что печень обладает большим запасом компенсаторных и регенераторных возможностей. В связи с этим, выраженные и специфические проявления нарушений печеночных функций развиваются после того, как погибнет более семидесяти-восьмидесяти процентов печеночных клеток.
Внимание. При острых печеночных недостаточностях, как правило, происходит быстрое разрушение семидесяти-девяноста процентов клеток печени.
При хронических печеночных недостаточностях воспалительный процесс и некротическое поражение гепатоцитов может постепенно прогрессировать и длиться годами.
В большинстве случаев, симптомы хронических нарушений почечных функций развиваются на фоне декомпенсированных печеночных циррозов.
На стадии массивных воспалительно-некротических поражений печеночных тканей заболевание может проявляться:
- прогрессирующей слабостью,
- отвращением к пище и полным отсутствием аппетита,
- постоянной сонливостью,
- вялостью,
- легкой заторможенностью,
- тошнотой и рвотой,
- постоянной лихорадочной симптоматикой, не купирующейся жаропонижающими средствами.
Также, на данной стадии печеночных недостаточностей отмечается появление и постепенное прогрессирование желтушных окрашиваний кожных покровов, специфических печеночных запахов (сладковатые, приторные запахи изо рта), уменьшение печеночных размеров (за счет дистрофического поражения гепатоцитарных клеток), нарушения свертываемости крови, высокого уровня СОЭ и появление лейкоцитоза.
Терапия
Лечение печеночной недостаточности разных форм очень отличается.
Острая форма:
- Если у пациента острая форма болезни, ему требуется неотложная помощь: человека госпитализируют и используют для лечения предпочтительно растворы (а не таблетки): растворы лучше усваиваются, быстрее действуют и не оказывают нагрузки на и так пораженную печень.
- Если у пациента обнаружено внутреннее кровотечение, в первую очередь подавляют его. В этой ситуации активно применяются восстанавливающие кровь препараты, делаются переливания крови.
- Для минимизации степени интоксикации пациенту рекомендуется регулярная очистка кишечника, используют очистительные клизмы, препараты, позволяющие улучшить перистальтику кишечника.
- При лечении острой печеночной недостаточности врачи назначают инфузионную терапию: больному в организм вводят растворы, которые поддерживают уровень артериального давления. Показаны для лечения диурез с назначением диуретиков и лактулоза для подавления выработки аммиака.
- Для избегания присоединения побочных инфекций применяют антибактериальную терапию. При сильной возбудимости пациентам назначают психотропные препараты, которые снижают возбуждение. Используются лекарственные средства, нормализующие процесс кровообращения в мозге.
- Больным проводят ингаляции с кислородом.
Хроническая форма:
- Если у пациента обнаруживают хроническую печеночную недостаточность, сразу же начинают поиск и устранение фактора, ставшего причиной появления проблем с печенью. В том случае, когда у больного обнаруживают опухоли, фиброзные поражения, рекомендуют оперативное вмешательство.
- Для снижения интоксикации и устранения токсического отравления мозга врачи назначают препараты лактулозы, а также средства, выводящие аммиак из организма. Для подавления патогенной микрофлоры прописывают антибиотики. Также используют лекарственные средства, позволяющие снизить давление в воротной вене.
- Если у больных имеются сужения желчных протоков, им назначают холеспазмолитики.
- В ряде тяжелых и запущенных случаев, при слабом действии лекарственных средств и критическом состоянии пациента, больному производится пересадка печени.
При печеночной недостаточности врачи рекомендуют больным диету без белков, на основе легких продуктов, которые хорошо усваиваются, содержат клетчатку и витамины. Калорийность пищи за сутки должна быть около 1400–1600 ккал.
Больным стоит потреблять больше фруктов и овощей, молочных продуктов, круп, нежирных сортов мяса и рыбы, также можно есть мед. Сладости, крепкий чай, копчености, алкоголь противопоказаны, как и вся пища с высоким содержанием жиров Запрещается также острая пища.
Диагностика
Справочно. Диагностика данного заболевания часто представляет значительные трудности. При поступлении пациентов с острой ПН часто отмечается яркая специфическая симптоматика заболевания и выраженные отклонения в анализах.
Однако, при постепенном прогрессировании нарушения печеночных функций (хронические ПН) часто
отсутствуют клинические проявления заболевания (или выявляются неспецифические симптомы: слабость, вялость, сонливость, снижение аппетита, вздутие живота, тошнота и т.д.). В таком случае, диагноз часто выставляется на основании только данных лабораторных исследований.
К лабораторным критериям диагностики относятся такие показатели как:
- общий белок,
- альбумины,
- холестерин,
- показатели свертываемости крови,
- результаты оценки печеночного клиренса и бромсульфаленовых проб (радионуклидные методы оценки объема массы активных гепатоцитов),
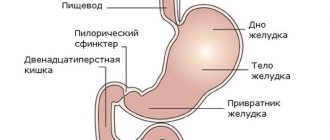
- проведение ультразвукового исследования печени и КТ (компьютерная томография).
Также проводится оценка общего анализа крови, уровней билирубина, печеночных трансаминаз, уровней аммиака, метонина, тирозина, фенола, фенилаланина, протеинограммы, холестерина, билирубина, ЩФ (щелочная фосфатаза).
Справочно. Дополнительно выполняется компьютерная гаммаграфия, по показаниям проводится биопсия печеночных тканей.
Также важную роль играет сбор анамнеза, выявление сопутствующих патологий, которые могли спровоцировать развитие ПН или могут утяжелять ее течение.
Лечение патологии
Устранение печеночно-почечной недостаточности заключается в медикаментозной терапии, с соблюдением диеты и режима дня.
В первую очередь лечение заключается в устранении первичной патологии, которая привела к недостаточности печени и почек. Важным моментом является подбор медикаментозных средств, поскольку печень может не выдержать сильной нагрузки, которые дают медицинские препараты. Больному строго рекомендуют придерживаться диеты, которая ограничивает белок и жиры. Назначается прием гепатозащитных средств и оксигенотерапия. Когда частично поражена печень, то пациенту предписывают «Преднизолон».
В обязательном порядке вводят внутривенно глюкозу, кальций, мочегонные средства.
Если есть необходимость, то проводится перитонеальный диализ или гемодиализ с помощью искусственной почки. В медицине для лечения патологии прибегают к методу гетеропечени, но в современной медицине такой метод сомнителен и применяется крайне редко. Применяется при борьбе с комой и возникшей интоксикацией метод гемодиализа, когда пациенту очищают кровь с помощью аппарата «искусственной почки». Если имеется воспаление, то назначается прием слабых антибиотиков. Когда пациент теряет кровь, то применяется капельное вливание донорской.
Опасность болезни
Главная опасность печёночно-почечной недостаточности кроется в отказе почек и печени по причине поражения тканей этих органов
Главная опасность печёночно-почечной недостаточности кроется в следующем:
- Отказ почек и печени по причине поражения тканей этих органов.
- Из-за воздействия токсинов в деструктивный процесс вовлекаются другие органы. Может пострадать дыхательная система, ЖКТ и ЦНС.
- Поражённые органы начинают ускорять разрушительные патогенные процессы друг друга. В итоге болезнь прогрессирует стремительно и может очень быстро привести к гибели пациента, если в процесс будет вовлечён головной мозг. Смертность составляет примерно 80-90 %.
- У тех, кто выжил после перенесённого заболевания, развивается постнекротический цирроз печени.