Причины нефротического синдрома
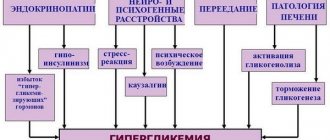
Распространена иммунологическая концепция развития нефротического синдрома, что обусловлено возникновением синдрома в результате аутоиммунных заболеваний и аллергических реакций. Связь антител с внутренними или внешними антигенами способствует образованию в крови циркулирующих иммунных комплексов, оседание которых приводит к воспалительному процессу и нарушению циркуляции в капиллярах.
Существует два вида антигенов — экзогенные (вирусы, бактерии) и эндогенные (генетическая наследственность). Выраженность разрушения почек зависит от структуры и длительности влияния на организм. Активированные процессы на фоне иммунных реакций провоцируют формирование воспалительных процессов и негативное влияние на базовую мембрану капиллярных клубочков, что приводит к повышенной их проницательности.
На первичном этапе протекания нефротического синдрома действуют механизмы, что вызывают травмирование мембран и клеток клубочков, воспалительные процессы и имунноаллергические реакции. Причины нефротического синдрома:
- комплексные заболевания (поражение всего организма):
- ревматоидный артрит — воспаление соединительной ткани (суставы);
- красная волчанка — это патология, при которой поражаются внутренние органы и кожа человека;
- гранулематоза — заболевание, которое способствует образованию узелков.
- инфекционные заболевания:
- источник гноения, что долгое время не диагностируется;
- туберкулез;
- эндокардит — воспаление оболочки сердца изнутри, что прогрессирует в результате перенесения инфекции;
- вирус иммунодефицита человека (ВИЧ) — вирусное поражение элементов иммунной системы.
- заболевания печени (гепатит В и С);
- рак крови — нарушение функций работы костного мозга, что приводит к увеличению количества клеток в крови;
- сахарный диабет — неправильный обмен сахара, что становится причиной увеличения его концентрации в крови;
- сердечная недостаточность — повреждение кровотока в почках, вызванное неумением сердца перекачивать кровь в нужном количестве;
- прием антибиотиков, противосудорожных и противовоспалительных медикаментов;
- аллергия, отравление тяжелыми металлами;
- опухоли (лимфома, меланома);
- хронические патологии;
- смешанные заболевания.
Общая информация
Что такое нефротический синдром?
Это состояние, при котором поражается клубочковая система почек из-за инфекционных и аутоиммунных процессов, протекающих не только на уровне мочевыделительной системы, но и на общем уровне организма. Причиной становятся общесистемные болезни, например, при сахарном диабете симптомы очень выражены.
Примерно треть болезней мочевыводящей системы включают такие проявления. Возрастные категории, подверженные риску возникновения болезни включают детей младшего возраста, взрослых, пожилых. Осложнения нефротического синдрома в пожилом возрасте в результате системных болезней чаще поражают женщин.
Признаки
При возникновении клинической картины поражения почки выделяют конкретные признаки нефротического синдрома, касающиеся биохимических показателей:
- Объем протеинов в моче. Объемы, превышающие показатель в 3,5 г/сутки, называются гиперпротеинурией.
- Пониженные показатели белка в крови.
- Высокий уровень холестерина в крови. Пограничным значением считается 6,5 ммоль/л.
- Отечность. Выраженность этого симптома усиливается со временем и переходит в общий отек всего организма.
Если клиническая картина представлена не всеми признаками, то патологическое состояние определяется как неполное или редуцированное.
Симптомы нефротического синдрома
Признаки нефротического синдрома обусловлены формой, особенностями и характером заболевания, что послужили причиной появления данной патологии.
Наблюдаются следующие симптомы нефротического синдрома:
- Отек, специфика которого заключается в сосредоточенности большого количества жидкости в тканях. Изначально он формируется на лице (щеки, вокруг глаз), спустя время распространяется на другие части тела. Чрезмерная отечность может стать причиной формирования анасарки (отек всего тела) и асцита (жидкость в брюшной полости).
- Изменение кожи и структуры волос, в результате чего наблюдается ломкость и сухость.
- Анемия — нарушение обмена эритропоэтина, что способствует выработке в костном мозге эритроцитов. Характерными признаками анемии могут быть одышка, головокружение, бледность и слабость.
- Расстройство общего состояния организма. В совокупности отек и анемия приводят к нарушению активности человека, что может вызвать сильную головную боль.
- Диспептические симптомы (нарушение нормальной работы желудка) — выделение через слизистую оболочку кишечно-желудочного тракта продуктов азотистого обмена, особыми приметами которых могут быть вздутие живота, отсутствие аппетита и тошнота.
- Изменение объема мочи, вызванное нарушением кровотока в почках, что приводит к снижению количества выделяемой мочи, это может спровоцировать развитие почечной недостаточности. За счет изобилия белка и жиров, моча приобретает мутный окрас.
Причины развития
Термин «нефротический синдром» был введён в медицинскую науку в середине двадцатого века. До этого времени использовались понятия «нефроз» и «липоидный нефроз». Последнее употребляется в современной врачебной практике только в отношении патологии, диагностируемой у ребёнка. У взрослых пациентов принято говорить о липоидном нефрозе лишь при фиксации минимальных отклонений в строении почечных клубочков.
Причины развития патологии разнятся в зависимости от её принадлежности к одному из двух видов классификации.
Изменения бывают первичными, когда они развились на фоне почечных заболеваний. Чаще всего речь идёт о гломерулонефрите, пиелонефрите. Если у новорожденного диагностируются определённые нативные отклонения в строении почек, в большинстве случаев это приводит к изменениям в их работе, характеризующим врождённый нефротический синдром.
О вторичных патологиях говорят тогда, когда они были спровоцированы болезнями, вовлекшими в процесс мочевыделительную систему.
Таким образом, причины появления симптомокомплекса первичного характера:
- Гломерулонефриты: — мембранозный; — мезангиальный пролиферативный; — мембранозно-пролиферативный.
- Идиопатический нефротический синдром, диагностируемый у детей.
- Фокальный сегментарный гломерулосклероз.
Описываемая патология со вторичным путём развития может быть вызвана следующими заболеваниями и состояниями:
- сахарный диабет;
- нефропатический амилоидоз;
- туберкулёз;
- малярия;
- сифилис;
- болезнь Либмана — Сакса;
- ревматоидный артрит;
- склеродермия;
- нефропатии беременных;
- геморрагический васкулит;
- лимфома Ходжкина;
- злокачественные опухоли из клеток плазмы;
- подострый бактериальный эндокардит;
- воспаление артериальной стенки сосудов;
- аллергии;
- поражение почек медикаментами (например, пеницилламином);
- интоксикация тяжёлыми металлами (свинцом, ртутью, золотом);
- укусы ядовитых змей и насекомых.
Острый нефротический синдром, патогенез которого имеет иммунологическую природу, характеризуется внезапно возникающими симптомами. О хроническом течении заболевания речь идёт в тех случаях, когда патология прогрессирует постепенно.
Описываемые отклонения могут быть как врождёнными, так и приобретёнными.
Диагностика нефротического синдрома
Диагностика нефротического синдрома базируется на симптомах и клинико-лабораторных исследованиях, которые состоят из ряда мероприятий и процедур:
- анамнез — это сбор информации, путем беседы с пациентом в ходе медицинской консультации, где выясняются данные о наличии инфекционных и хронических заболеваний, наличии патологий почек среди родственников, когда и какие появились первые признаки заболевания, болел ли ранее пациент данным заболеванием;
- обследование состояния больного методом осмотра и пальпации (состояние кожи, суставной системы, характер и наличие отеков);
- исследование крови, которое состоит из такого комплекса анализов: общий анализ крови, который поможет определить содержание лейкоцитов и тромбоцитов, уровень гемоглобина и эритроцитов (характерно для анемии);
- биохимический анализ крови: позволяет изучить функционирование внутренних органов и процессы обмена в организме. В ходе исследования можно диагностировать изменение показателей работы почек, холестеринового и белкового обменов;
- иммунологический анализ крови помогает определить количество, объем и активность иммунных клеток, а также наличие в крови антител. Перед сдачей этого анализа пациенту не рекомендуется употребление спиртных напитков и физические нагрузки.
- общий анализ мочи: позволяет определить синтетический состав и физические свойства мочи;
- рентген легких;
Существующие способы лечения
Пациенты с рассматриваемым симптомокомплексом могут быть госпитализированы в стационар, если это необходимо для определения основного заболевания или в случае, когда развиваются осложнения (закупорка сосуда тромбом, сепсис бактериальной природы и так далее).
Лечение нефротического синдрома направлено на скорейшее снятие главного симптома – отёка – и на механизм развития основной болезни.
В общем случае пациентам назначают и предписывают:
- Соблюдение постельного режима.
- Диету со снижением количества столовой соли.
- Обязательный контроль питьевого режима.
- Лекарственные препараты.
Медикаментозная терапия предусматривает приём средств из одной или нескольких групп, в зависимости от этиологии состояния:
- Симптоматические. К ним в данном случае относят рутин, аскорбиновую кислоту, диуретики, антигистаминные, антибиотики, препараты кальция.
- Иммуносупрессивные. Глюкокортикоиды («Преднизолон» и его аналоги), антикоагулянты («Гепарин», «Омефин»), цитостатики («Азатиоприн», «Циклофосфамид»).
- Противовоспалительные препараты («Вольтарен», «Индометацин»).
- Средства, препятствующие тромбообразованию («Дипиридамол», «Курантил»).
В случае, когда медикаментозная терапия и соблюдение врачебных рекомендаций не принесли результата, могут быть назначены процедуры плазмоцитофереза, гемосорбции, внутривенного введения сверхвысоких ударных доз кортикостероидов.
Хороший эффект даёт сочетание медикаментозной терапии с санаторно-курортным лечением в соответствующих рекреационных зонах. Выздоровление в таких условиях происходит быстрее и результат от лечения сохраняется на протяжении длительного периода.
Лечение нефротического синдрома
Лечение нефротического синдрома зависит от того, что стало причиной данного заболевания. Кроме основных препаратов, что предназначены для устранения синдрома, назначается лечение, которое сконцентрировано на устранении причины заболевания.
В процессе лечения нефротического синдрома пациенту могут назначить такие препараты:
- Глюкокортикостероиды, они обладают противоаллергическим, противоотечным и противовоспалительным действием. Принимая такие лекарства, у пациента может нарушиться сон, увеличиться аппетит, появиться приступ психоза.
- Цитостатики могут назначаться как автономно, так и одновременно с глюкокортикостероидами. Данный препарат назначается при не результативности гормональной терапии, а также людям с противопоказаниями к применению глюкокортикостероидов.
- Иммунодепрессанты — это принужденное подавление иммунитета при заболеваниях аутоиммунного характера, которое направлено на выработку антител.
- Диуретики: направленны на уменьшение отеков за счет увеличения выработки мочи.
- Инфузионная терапия — внутривенное вливание в кровоток специальных препаратов, что нормализует обмен веществ и циркуляцию крови.
- Антибиотики: способствуют устранению развития вирусов и инфекции.
- Соблюдение диеты, строгость которой зависит от особенности отеков, способности почек выводить азотосодержащие остатки и уровня белка в крови.
Лечение НС
Терапия нефротического синдрома требует комплексного подхода, заключающегося в симптоматическом лечении состояния, устранении причин развития патологии и коррекции образа жизни больного. Хирургическое лечение НС не практикуется, однако недуг может сопровождаться состояниями, требующими полной или частичной резекции почки. Для построения тактики лечения требуется консультация нефролога, а также ряда других специалистов в зависимости от причин, вызывающих заболевание.
Стратегия лечения формируется нефрологом после проведения комплексного обследования и выявления истинных причин нефротического синдрома
Фармакологическая терапия
В рамках общего медикаментозного воздействия на организм могут быть применены следующие группы препаратов:
- глюкокортикостероиды — это группа стероидных гормонов, которые в организме человека продуцируются надпочечниками. Эти лекарственные средства обладают противовоспалительными, противоотёчными, противошоковыми, противоаллергическими и иммуносупрессионными свойствами. Наиболее часто назначается приём Преднизона, Преднизолона, Триамцинолона;
- цитостатики — препараты, действие которых направлено на угнетение или замедление цитологического (клеточного) деления. Цитостатики принимают в качестве заменителя глюкокортикостероидов или вместе с ними для усиления эффекта, например, при резистентности (отсутствии результата) к гормональному лечению. Это могут быть следующие варианты лекарств: Циклофосфамид, Хлорамбуцил;
- иммунодепрессанты — препараты, угнетающие иммунные реакции организма, что широко используется при аутоиммунных формах нефротического синдрома. В качестве лекарственных средств назначается приём Азатиоприна или Циклоспорина;
- диуретики — средства, увеличивающие выделение мочи, что происходит посредством блокады реабсорбации натрия и воды в почках. Лекарства используются для симптоматического лечения и применяются с целью борьбы с отёчными явлениями. В терапевтических целях может быть использован Фуросемид, Спиронолактон, Индапамид;
- антибиотики — препараты, подавляющие бактериальные инфекции, которые могут являться причиной нефротического синдрома. В качестве лекарственных средств могут быть использованы такие средства: Цефазолин, Доксициклин, Ампициллин.
Диета
Коррекция рациона является важнейшим этапом лечения нефротического синдрома. Диета строится по следующим принципам:
- оптимальный суточный калораж — 2750–3150 килокалорий;
- 5–6 приёмов пищи в течение дня;
- способ приготовления пищи — варка, тушение, потребление в сыром виде;
- снижение потребления соли до 2 грамм в день до полного отказа от неё;
- потребление продуктов богатых белком;
- сниженное потребление жидкости;
- потребление продуктов богатых калием;
- предпочтение пищи богатой углеводами;
- суточное потребление животного жира — до 80 грамм.
При нефротическом синдроме продукты должны быть максимально лёгкими, включая диетические супы, овощные салаты, крупы и растительные масла
Следует отказаться на протяжении всего цикла лечения от таких продуктов:
- жирные сорта мяса;
- жирные молочные и кисломолочные изделия (сметана, масло, творог);
- хлеб и хлебобулочные изделия;
- кислые, солёные и острые блюда;
- бобовые;
- шоколад;
- крепкий чай и кофе.
Продукты, рекомендованные к потреблению:
- курица, кролик, перепел;
- лещ, треска, судак;
- растительное и сливочное масло;
- хлеб из твёрдых сортов злаков без соли;
- обезжиренные молочные продукты;
- крупы и макароны;
- овощи;
- фруктовые и травяные настои.
Методы народной медицины
Народные средства могут быть включены в общую стратегию лечения в качестве вспомогательных инструментов. Общим противовоспалительным, мочегонным и тонизирующим действием обладают следующие рецепты:
- 100 грамм сухих берёзовых листьев измельчить и залить двумя стаканами горячей воды. Ёмкость со смесью требуется накрыть крышкой и отправить настаиваться в тёплое тёмное место на 6 часов. По окончании времени состав нужно процедить и принимать трижды в день по половине стакана после еды;
- столовую ложку сухой перетёртой кожуры яблок залить стаканом крутого кипятка и настоять в течение часа. Полученный состав принимается дважды в день по половине стакана;
- в равных пропорциях смешать листья зверобоя, земляники и смородины, одну столовую ложку сухой смеси залить стаканом кипятка и настоять 15 минут. Настой употребляется вместо чая утром натощак.
Прогноз и профилактика при нефротическом синдроме
В случае поздней диагностики и неправильно подобранного лечения, нефротический синдром может спровоцировать различного рода осложнения. Это может быть: задержка роста, недостаток белка в организме, ломкость ногтей и волос, боль и слабость в мышцах, а также облысение.
Главной угрозой нефротического синдрома будет увеличенная чувствительность организма к воспалительным процессам, что обусловлено вирусами, бактериями и микроорганизмами. Это связано с пониженной защитой организма в результате потери иммуноглобулинов.
Нефротический синдром может спровоцировать такие заболевания:
- гипертония, в случае задержки жидкости в организме и нарушения работы почек;
- анорексия — это потеря аппетита, что вызвана отеком брюшной полости (асцит);
- хронические отеки;
- гипокальцемия, которая наступает в результате приема большого количества стероидных препаратов;
- венозный тромбоз;
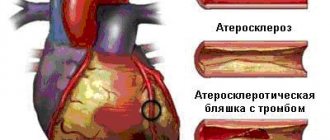
- атеросклероз;
- гиповолемия — это уменьшение плазменной жидкости в тканях. Она сопровождается болью в животе и холодными конечностями.
В случае поздней диагностики и неправильно подобранного лечения, нефротический синдром может спровоцировать различного рода осложнения. Это может быть: задержка роста, недостаток белка в организме, ломкость ногтей и волос, боль и слабость в мышцах, а также облысение.
Главной угрозой нефротического синдрома будет увеличенная чувствительность организма к воспалительным процессам, что обусловлено вирусами, бактериями и микроорганизмами. Это связано с пониженной защитой организма в результате потери иммуноглобулинов.
Нефротический синдром может спровоцировать такие заболевания:
- гипертония, в случае задержки жидкости в организме и нарушения работы почек;
- анорексия — это потеря аппетита, что вызвана отеком брюшной полости (асцит);
- хронические отеки;
- гипокальцемия, которая наступает в результате приема большого количества стероидных препаратов;
- венозный тромбоз;
- атеросклероз;
- гиповолемия — это уменьшение плазменной жидкости в тканях. Она сопровождается болью в животе и холодными конечностями.
Профилактика
Главной профилактической мерой нефротического синдрома будет своевременная диагностика заболевания и квалифицированное лечение почечных осложнений и системных заболеваний организма, которые способствуют формированию данной патологии. При лечении очень важно соблюдать назначение и рекомендации доктора, в которые входит соблюдение диеты, отказ от алкоголя и ограничение физических нагрузок.
Женщине в положении, в семье которой были случаи нефротического синдрома, рекомендуется пройти антенатальную диагностику для определения врожденной патологии плода.
Прогноз лечения
Когда заболевание поддается лечению стероидами, прогноз бывает хорошим. Симптомы исчезают относительно рано. Чаще всего, в 90% случаях, болезнь больше не возвращается, происходит полное выздоровление.
Однако будущее может стать не таким радужным из-за возможных осложнений. К ним относятся инфекции, азотемия, тромбоз вен, гематурия и артериальная гипертензия. Пересадка почки также увеличивает риск развития последствий и рецидивов.
Те синдромы, которые не удается устранить глюкокортикоидами, проходят тяжелее. Подбор терапии осуществляется дольше, лечение будет сложнее.
Симптоматика
В течении нефритического синдрома выделяют три стадии: острую, подострую, хроническую. Клиническая картина патологии складывается из признаков мочевого, отечного и гипертонического синдромов.
Острая стадия развивается у больных спустя 7–14 дней после инфицирования или воздействия иного причинного фактора.
Симптомами патологии являются:
Гематурия — кровь в моче, испражнения больных напоминают мясные помои;- Отечность мягких тканей — по утрам отекают веки, к обеду все лицо и шея, а ближе к вечеру лодыжки и голени;
- Лунообразное и одутловатое лицо;
- Артериальная гипертензия постоянного характера с развитием брадикардии и прочих признаков сердечной недостаточности;
- Олигурия;
- Снижение иммунной защиты;
- Болевой синдром — головная боль, боль в абдоминальной и поясничной области;
- Постоянная жажда;
- Увеличение веса;
- Диспепсические признаки – тошнота, рвота, метеоризм, нарушение стула;
- Лихорадка, озноб, потливость;
- Общая слабость, недомогание, сонливость.
Если игнорировать вышеперечисленные проявления и не лечить синдром, его острая форма быстро перейдет в хроническую.
Хроническая стадия нефритического синдрома — вялотекущий процесс, при котором симптоматика выражена умеренно или слабо. Патология проявляется клинически спустя пару недель от начала воспалительных изменений в клубочках почек. Эту форму болезни вылечить сложно. Специалисты устраняют не только причины и симптомы синдрома, но и все имеющиеся осложнения. Подострая стадия встречается крайне редко. При этом симптоматика заболевания развивается стремительно, и за несколько месяцев формируется почечная недостаточность.
Диагностика нефритического синдрома у детей основывается на симптоматике недуга и лабораторных данных. У малышей основной причиной патологии становится стрептококковая инфекция, протекающая в форме пиодермии, тонзиллита или фарингита. Спровоцировать гломерулярные нарушения могут стрессовые и конфликтные ситуации, физическое перенапряжение или переохлаждение организма.
острый гломерулонефрит
Течение патологического процесса и эффективность лечения зависят от ряда факторов: возраста, причины болезни, присутствия прочих соматических недугов, длительной антибактериальной терапии. Дети намного легче переносят заболевание, чем взрослые. Это связано с хорошей восприимчивостью детского организма к кортикостероидной терапии. У детей синдромом развивается гораздо чаще, чем у взрослых, что обусловлено высокой проницаемостью сосудов и до конца не сформировавшимся иммунитетом. У ребенка изменяется цвет мочи, в ней появляется свежая кровь или целые сгустки. Больные дети много пьют, но практически не посещают туалет. Объем выделяемой мочи с каждым разом уменьшается. Она мутнеет и неприятно пахнет. Малыши плохо едят, худеют на глазах, жалуются на боли в животе.
Осложнения синдрома:
- Прогрессирование левожелудочковой острой недостаточности,
- Острая почечная недостаточность,
- Отек легких,
- Анурия,
- Гиперволемия и электролитные нарушения,
- Почечная эклампсия,
- Уремическая интоксикация,
- Судороги,
- Потеря сознания,
- Уремическая кома.
Терапевтические мероприятия
Лечение нефритического синдрома заключается в устранении основного заболевания, ставшего его первопричиной. Больных госпитализируют в отделение нефрологии. Специалисты рекомендуют пациентам ограничить употребление жидкости, контролировать диурез, соблюдать постельный режим.
Больным назначают диетотерапию, заключающуюся в полном исключении из рациона соли и ограничении белковых продуктов. Разрешены: вегетарианские супы, молочные и кисломолочные продукты, нежирные сорта рыбы и мяса, крупяные изделия, морсы, отвар шиповника, натуральные соки. Запрещены пряные, маринованные, острые, копченые блюда, крепкий кофе, чай, алкоголь. Питание должно быть сбалансированным и обогащенным витаминами.
Медикаментозная терапия:
При инфекционной этиологии синдрома назначают противомикробные средства – «Цефалексин», «Амоксициллин», «Азитромицин».- Иммуносупрессивная терапия проводится с помощью цитостатиков и глюкокортикоидов – «Преднизолона», «Метилпреднизолона».
- Диуретики снижают объем циркулирующей крови – «Диакарб», «Верошпирон».
- Антиагреганты и антикоагулянты – «Курантил», «Гепарин».
- Для лечения артериальной гипертензии применяют блокаторы кальциевых каналов и ингибиторы АПФ – «Эналаприл», «Бисопролол».
- Пре- и пробиотики позволяют восстановить микрофлору кишечника – «Бифиформ», «Лактофильтрум», «Энтерол».
- Иммуностимуляторы повышают сопротивляемость организма к инфекции – «Имунорикс», «Исмиген».
- Поливитамины – «Витрум», «Центрум».
- Фитопрепараты, поддерживающие функции почек – «Цистон», «Канефрон».
- НПВС по показаниям – «Ибупрофен», «Нурофен», «Диклофенак».
- Антигистаминные средства – «Супрастин», «Цетрин», «Диазолин».
- Восстановление гемодинамики и улучшение микроциркуляции – «Актовегин», «Кавинтон».
- Диализотерапия и плазмообмен показаны при стремительном развитии почечной недостаточности.
Фитотерапия, применяемая для облегчения симптомов патологии: настой сушеного шиповника, листьев березы, одуванчика, хвоща полевого, сок сельдерея, березовый сок, отвар рыльцев кукурузы, облепихи.
Если длительная симптоматическая терапия и строгий режим не позволяют восстановить функцию почек и устранить причину недуга, переходят к более радикальным мерам — трансплантации почки.
Профилактика и прогноз
Мероприятия, позволяющие избежать развития нефритического синдрома:
- Грамотная антибиотикотерапия стрептококковой инфекции с учетом чувствительности выделенного микроба к лекарственным препаратам,
- Санация хронических очагов инфекции,
- Контроль сахара в крови,
- Исключение переедания,
- Оптимизация труда и отдыха,
- Своевременное прохождение профосмотров,
- Периодическое УЗИ почек,
- Укрепление иммунитета,
- Ведение здорового образа жизни,
- Занятия спортом,
- Закаливание,
- Рациональное питание,
- Борьба с вредными привычками,
- Диспансерное наблюдение за переболевшими в течение года.
При отсутствии адекватной терапии синдрома, наличии в моче белка и крови, сохранении артериальной гипертензии у пациентов развивается почечная и сердечная недостаточность. Прогноз нефритического синдрома в данном случае считается неблагоприятным, но смерть больных случается редко. Корректное и адекватное лечение дает благоприятный прогноз. У 90% больных функции почек полностью восстанавливаются.
Осложнения и прогноз
Несвоевременно диагностированный или оставленный без внимания симптомокомплекс может привести к развитию осложнений. Среди них:
- Инфекции. Повышенная потеря иммуноглобулина, а также протеиназы, гликопротеина приводит к росту восприимчивости организма к бактериям, вирусам. Это делает его уязвимым перед стрептококком, гемофильной палочкой, пневмококком и другими болезнетворными микроорганизмами. Среди самых распространённых последствий – воспаление лёгких, брюшины, сепсис.
- Атеросклероз. Возникает вследствие повышенной концентрации холестерина.
- Гипокальциемия. Провоцирует снижение костной плотности. При описываемом состоянии первично возникает вследствие недостаточного уровня альбумина в плазме и вторично – на фоне приёма стероидов. Снижение общего объёма крови (циркулирующей). Падение концентрации альбумина ведёт к уменьшению давления плазмы, что вызывает потерю плазменной жидкости.
- Гиперсвёртываемость. Утрата белковых антикоагулянтов может привести к венозному тромбозу и лёгочной эмболии.
Прогноз синдрома неодинаков для разных заболеваний, характеризующихся описываемым симптомокомплексом. Вовремя диагностированная патология хорошо поддаётся лечению.
Если причины, спровоцировавшие отёки и изменения в составе крови и мочи, вовремя не устранить, могут наступить инвалидность и даже смерть от одного из возможных осложнений.
Диагностика
Как правило, именно появление отеков и ухудшение самочувствия приводят заболевшего человека на врачебный прием. Это характерно для первичного приобретенного и вторичного нефротического синдрома, когда, например, патологические симптомы появляются после контакта с аллергическим агентом или после воздействия на организм промышленных или бытовых ядов. Если патология развилась на фоне других заболеваний, то пациента будет беспокоить присоединение к специфическим симптомам новых признаков, которые, возможно, будут свидетельствовать о таком осложнении, как поражение почек в форме нефротического синдрома.
Задачей врача на приеме становится выяснить не только все жалобы больного, но и анамнез, который предусматривает наличие предрасполагающих факторов (острые или хронические инфекционные патологии, аллергическая настроенность организма), возможность подобных заболеваний у родственников. Кроме того, доктор должен уточнить, как развивается нефротический синдром, в каком порядке появились его признаки и как быстро происходит их нарастание.
При перкуссии живота обнаруживается увеличенная печень
При внешнем осмотре отмечается набор характерных проявлений патологии: сухая перламутровая кожа, обложенный светлым налетом язык, наличие отеков различной локализации, увеличение живота. При перкуссии (простукивании) констатируется расширение границ печени и ее уплотнение (гепатомегалия). Если жидкость скопилась в плевральной полости (гидроторакс), то дыхание пациента становится затрудненным и поверхностным, при аускультации выслушиваются мелкопузырчатые хрипы. При гидроперикарде, когда жидкость скопилась вокруг сердца и мешает ему работать, определяются расширенные границы органа, а на ЭКГ отмечаются симптомы дистрофии сердечной мышцы и брадикардия (замедление ритма сокращений сердца).
В большинстве случаев при первичном обращении пациента с вышеуказанными жалобами и клиническими признаками диагноз нефротического синдрома не является слишком затруднительным. В этом, в дополнение к анамнезу, жалобам и данным осмотра, помогают результаты исследования крови и урины. В общем анализе мочи, кроме наличия повышенного уровня белка, определяются следующие параметры:
- удельный вес мочи увеличивается до 1030-1040;
- количество лейкоцитов превышает норму;
- появляются цилиндры различного происхождения (гиалиновые, зернистые);
- появляется холестерин в форме кристаллов и нейтральный жир в виде отдельных капель;
- иногда присутствуют единичные эритроциты.
При исследовании суточной мочи на содержание белка отмечается его резкое увеличение: более 3,5 граммов в сутки.
Постановка диагноза
В диагностике главное не определить у пациента клинику нефротического синдрома (для этого достаточно выявить отеки и назначить анализ мочи), а уточнить его первопричину. Иногда человек длительное время болен (например, сахарным диабетом или гипотиреозом), а нефрит развивается как осложнение. В этом случае также требуется проведение диагностики с целью уточнения состояния пациента. Поэтому обследование больного требует особого внимания опытного нефролога.
Учитываются факторы:
- Анамнез – в педиатрии важно знать, как протекала беременность, роды. И у взрослого, и у ребенка врач спросит о заболеваниях родственников, аллергии, перенесенных инфекциях, уточнит, когда возник первый симптом, острый либо хронический процесс, подробно расспросит про течение болезни и выполнение врачебных рекомендаций.
- Осмотр – обязательное измерение артериального давления, пульса, определение частоты дыхания. Объективное обследование подразумевает при нефротическом синдроме аускультацию сердца и легких, пальпацию живота, оценку состояния кожи, слизистых, щитовидной железы.
- Лабораторные данные – общий анализ крови выявит возможные признаки воспалительного процесса в организме (ускорение СОЭ, лейкоцитоз), а также анемию. Биохимическое исследование подтвердит гиперхолестеринемию и гипопротеинемию. При оценке мочи учитывается не только наличие белка, но и другие показатели – удельная плотность, число форменные элементов крови, присутствие солей. При подозрении на инфекционные заболевания, врач назначит дополнительные тесты на ВИЧ, гепатиты, бактериоскопию мокроты, ИФА.
- Инструментальные методы – основным является УЗИ. Оно не оценит работу почки, но выявит анатомические изменения и врожденные аномалии. Допплерография почечных сосудов уточнит состояние артерий, нарушение микроциркуляции. Нефросцинтиграфия позволит оценить степень поражения паренхимы почек.
- Морфологическое исследование – вполне вероятно, что понадобится приготовление микропрепаратов из тканей различных органов. В детском возрасте проведение биопсии почки требуется в случаях преднизолон-резистентной формы заболевания.
Основываясь на полученных результатах, специалист, следуя алгоритму, должен выявить основную болезнь, вызвавшую нефротический синдром. Возможно, для предотвращения неверного диагноза, врач посчитает необходимым провести обследование сердца, печени, легких.
Причины возникновения нефротического и нефритического синдромов
Основной функциональной задачей почек является очистка организма от шлаков, они осуществляют этот процесс путём клубочковой фильтрации. При нефритическом синдроме ведущим симптомом является нефрит — воспалительное поражение клубочков почки, вследствие которого они не могут полноценно выполнять свою задачу. Такое состояние возможно при бактериальном поражении системы мочевыделения, которое может быть как первичным — при пиелонефрите, гломерулонефрите, когда в роли органа-мишени выступает непосредственно почка, так и вторичным — при переносе инфекционных агентов с током крови при поражении ими других органов (например, при сепсисе, менингите, пневмонии). Иногда в основе развития нефритического синдрома лежит вирусная инфекция. Кроме того, причиной его возникновения может служить аутоиммунный процесс, приводящий к воспалению в клубочках почек, такая ситуация может отмечаться при системной красной волчанке, геморрагическом васкулите, ревматоидном артрите. В ряде случаев проявления нефрита могут наблюдаться на фоне облучения или проведённой вакцинации.
Обычно нефритический синдром развивается на 10–16-е сутки после воздействия провоцирующего фактора, и для него характерно постепенное развитие симптоматики.
При нефритическом синдроме отмечается воспалительный процесс в клубочках почки, при нефротическом же нарушается сам процесс клубочковой фильтрации
В отличие от вышеописанного, нефротический синдром представляет собой функциональное нарушение работы органа без признаков его поражения воспалительным процессом. Он может быть как первичным и возникать на фоне патологии почек — первичного почечного амилоидоза, мембранозной нефропатии, липоидного нефроза, так и выступать проявлением поражения системного характера — туберкулёза, сахарного диабета, злокачественных новообразований, аутоиммунных процессов. Из-за нарушения почечной функции происходит стремительная потеря белка, и все остальные симптомы, так или иначе, являются следствием возникшей протеинурии.