Что это такое
В момент овуляции яйцеклетка находится в «свободном полете», и незащищенный половой контакт приводит к ее оплодотворению. Затем она передвигается к полости матки для закрепления у одной из ее стенок. Этап занимает не менее 14 дней.
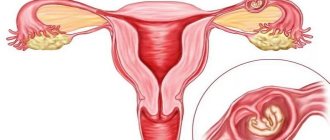
При анэмбрионии образуется плодное яйцо, но жизнь в нем либо не развивается, либо эмбрион погиб сразу после оплодотворения яйцеклетки.
Патологический процесс является пороком развития беременности и требует устранения плодного яйца путем механического выскабливания стенок матки. Синдром пустого яйца располагается на втором месте после внезапного замирания беременности на ранних сроках.
Выявить недуг можно на первом месяце гестации, если с момента предполагаемой даты оплодотворения прошло не менее 2 недель.
При трансвагинальном ультразвуковом исследовании врач способен определить присутствие эмбриона в яйце, при сомнительных данных исследование повторяется через 1 месяц.
Почему развивается анэмбриония
Анэмбриония образуется в результате остановки размножения и деления внутренней клеточной массы – подгруппе клеточных элементов, в нормативе дающих начало тканевых структур плода. Отклонение регистрируется на первичных этапах вынашивания – от 2 до 4 недели беременности. В момент процесса отмечается отсутствие изменений в развитии плодных оболочек.
Результатом заболевания является формирование пустого плодного яйца, продолжающего свой самопроизвольный рост и развитие.
Важными факторами развития болезни считаются:
Врожденные (наследующиеся от родителей) или благоприобретенные хромосомные погрешности и иные аномалии генетической природы. Они способны приводить:
- грубому нарушению синхронного развития тканей эмбриона;
- изменениям строения коллагена и иных белковых структур;
- нарушению логического деления и миграции клеток.
- К часто встречающимся аутосомным аномалиям относятся:
- трисомия – наличие трех хромосом в местах, где должна быть пара;
- моносомия – имеющаяся одна из пары хромосом;
- триплоидия – дополнительный набор хромосом;
- тетраплоидия – летальная мутация на организменном уровне.
Переизбыток циркулирующих иммунных комплексов в организме беременной. Их нахождение в области мелких кровеносных сосудов приводит к тромбоэмболии и иным серьезным нарушениям местной циркуляции в месте внедренного яйца. Специалисты считают особенно опасными антифосфолипидные антитела.
В момент протекания патологического процесса в организме беременной вырабатывается комплекс веществ, провоцирующих дальнейшее продление гестации. В большом количестве случаев самопроизвольного аборта не наблюдается. У пациентки происходит дальнейший прирост ХЧП (определяется по анализам крови), симптоматические признаки беременности.
Первичное УЗИ подтверждает успешное внедрение плодного яйца в полости матки – зачатие произошло, но дальнейшее развитие проходит без эмбриона.
Основные причины и факторы риска
Диагноз «анэмбриония» воспринимается женщинами крайне негативно.
Тест на беременность и анализ на уровень ХГЧ свидетельствуют о наступившей беременности, но исход ее уже предопределен. Пациентки должны понять, что в плодном яйце отсутствует жизнь, и на есть свои причины.
- Венерические болезни, которые останавливают митотические процессы и вызывают гибель эмбриобласта. К таковым заболеваниям относятся ТОРЧ-инфекции, хламидии, микоплазмозы.
- Бактериальные и вирусные инфекции, вызвавшие гибель трофобласта. Ухудшить процесс эмбриогенза может прием лекарственных препаратов противовирусного или противомикробного действия.
- Облучение после предполагаемого оплодотворения — рентгеновские лучи, флюорография, радиация, или нахождение в зоне с повышенным риском к облучению.
- Токсикомания со стороны отца или матери, прием наркотических препаратов до или во время беременности.
- Болезни со стороны отца в частности, генетические нарушения под действием алкоголя.
- Женский алкоголизм.
- Никотиновая зависимость.
- Аномальные беременности, заканчивающиеся гибелью плода.
- Пребывание в состоянии стресса или депрессии.
- Расстройства эндокринной системы, наличие хронических системных патологий: диабет, тиреотоксикоз, гормональный дисбаланс.
- Хромосомные мутации эмбриона, которые привели к его ранней гибели.
Несмотря на большое количество причин, синдром пустого яйца возникает и без явных склонностей. Врачи считают, что всему виной сбой в работе генетической закладки.
Не отступать и не сдаваться
«Почему это произошло именно со мной?» — отчаянию от случившегося поддаются даже самые сильные и выдержанные из нас. Увы, ответа на этот вопрос нет — бесстрастная статистика утверждает, что угроза анэмбриональной беременности висит над каждой, без исключения, женщиной и составляет от 15% до 20%. Не стоит винить себя и роптать на судьбу — такой путь ведет к саморазрушению. Если нельзя изменить ситуацию, надо попытаться поменять свое отношение к ней: возможно, не распознай организм патологию плода и не останови вовремя его развитие, то на свет появился бы нежизнеспособный малыш с тяжелейшими пороками. Смотрите в будущее с оптимизмом и твердо верьте в то, что следующая попытка стать мамой обязательно окажется удачной.
Специально для сайта Babyplan.ru Жанна Метленкова
Симптомы
Первичные симптомы патологии схожи с признаками беременности:
- отсутствуют месячные;
- изменяется настроение;
- увеличивается грудь и возникает болезненность в сосках;
- возникает ранний токсикоз;
- повышенная чувствительность к запахам;
- матка увеличивается в размерах, однако определить это самостоятельно невозможно, но на УЗИ устанавливается размер органа;
- при проведении гормонального теста на беременность проявляются 2 полоски;
- при сдаче крови на уровень ХГЧ определяется его подъем.
По характерным ощущениям женщина может заподозрить развитие новой жизни, но, чтобы подтвердить свои догадки следует провести ультразвуковое исследование органов малого таза.
Пациенты с повышенным порогом чувствительности могут отметить тянущие боли в области живота, появление коричневых выделений и незначительный подъем температуры. Такие признаки характерны в 10-12 недель гестации.
Диагностика
Диагностировать патологию можно путем исследования полости матки и ее придатков ультразвуковым оборудованием.
В сроке 6 недель врач-диагност выявляет наличие плодного яйца. Определить имеется ли в нем жизнь, не представляется возможным ввиду маленького срока гестации. Повторно женщине советуют повторить исследование не ранее чем через 2 недели.
Опираться на данные лабораторных анализов на уровень ХГЧ нельзя, так как повышается гормон и при анэмбрионии и в случае трубной беременности. К сожалению раньше 8 недель гестации диагноз выставить невозможно.
В процессе увеличения плодного яйца появляется возможность исследовать его полость:
- отсутствие желточного мешка;
- отсутствие сердцебиения;
- несоответствие роста эмбриона со сроком гестации.
Кроме диагностических манипуляций, врач проводит дифференциацию анэмбрионии от других патологических процессов репродукции. Ввиду того, что строение репродуктивных органов различно, врачи повторяют процедуру в 10 недель с момента зачатия. Случалось, что к этому сроке эмбрион обнаруживался живым.
Также существует еще один вид патологического процесса: биохимическая беременность. Это состояние, при котором происходит ранний выкидыш, не замеченный женщиной. Причина такого явления также состоит в отсутствии жизни плодного яйца.
Что делать Анэмбриония при высоком ХГЧ
За эти несколько дней я перечитала весь интернет. Надежда то появляется, то исчезает.
Последняя менструация была 17 апреля.
Тесты уже полосатили в середине мая, на 5 день задержки.
19 мая сдала первый ХГЧ — 621
24 мая второй ХГЧ — 3849
Дальше решила ждать.
Грудь набухла и стала болеть, иногда мутило, подташнивало, стала превередлива к еде, мало кушала, от всего воротило. Похудела на 2 кг.
Была 07 июня на первом узи (по срокам 7 недель (от зачатья 5)
ПЯ — 22мм, эмбриона и желточного мешочка не обнаружено, анэмбриония + гематома.
Сказали сразу ехать на чистку либо принимать таблетки для выкидыша.
Причем узистка задавала разные вопросы (как я поняла чтобы подтвердить ее диагноз). Но мои ответы не сходились с ее диагнозом. Я чувствовала себя беременной, у меня не было никакой мазни, живот не болел, грудь болела.
Сказать, что я была в шоке — ничего не сказать!
Проревев, пришла в себя. И на следующий день поехала еще на УЗИ. В другую клинику. Врач посмотрел и сказал, я не могу ничего вам сказать, для меня это не банальный случай. Яйцо пустое, но иногда у меня складывалась впечатление что около края где-то что-то я слышал. И отправил меня к другому врачу-коллеге, более опытному.
ПОЛЕЗНАЯ ИНФОРМАЦИЯ: Высокий Д-димер после переноса
Тот посмотрел — ставит тот же диагноз что и первая, только пишет срок 6 недель 5 дней (8июня). А с ним была девочка-практикантка. Она долго смотрела. И говорит врачу «Смотрите, вот так когда я смотрю — пусто, а вот так (при этом как то поварачивает агрегат) — как будто-что-то есть).
Врач согласился, но диагноз не поменял.
Сказал — надо убирать. Но после моих вопросов, срочно ли? Он предложил подождать 3 дня и посмотреть снова, если изменений не будет — удалять.
В этот же день я сдала ХГЧ — 50800!
Но читала, что ХГЧ растет даже при пустом ПЯ.
В воскресенье собираюсь опять на узи, в пятницу сдать еще раз ХГЧ.
Девочки, как думаете, если на что надеятся, или уже поздно?
Лечение
Медикаментозного лечения недуга нет. Для устранения пустого яйца проводится прерывание «беременности» по медицинским показаниям.
Искусственное прерывание проводится двумя способами: хирургическим и лекарственным. Тактика терапии определяется врачом и зависит от срока лжебеременности, клинических признаков патологии и причин развития недуга.
Хирургический метод сводится к вакуумной чистке стенок полости матки под общим наркозом. Такое прерывание приемлемо при наличии маточного кровотечения у пациентки, и в случае начавшегося самопроизвольного выкидыша.
Лекарственная терапия сводится к приему препарата по схеме. Прием лекарства должен вызвать отслойку плодного яйца и менструацию для эвакуации анэмбриона.
Несмотря на то что метод не инвазивный и более щадящий возможно отсутствие желаемого эффекта, и соответственно хирургическое вмешательство.
После в обязательном порядке проводится гистологическое изучение материала для установления возможной причины патологического процесса и предупреждения повтора синдрома.
Следующую беременность планируют не ранее чем через 6 месяцев. После проведения аборта пациентке показаны антибиотикотерапия и прием седативных препаратов.
Анэмбриония и рост хгч
Список сообщений топика «Анэмбриония и рост хгч?» форума Хочу ребенка > Хочу ребенка
Думаю все будет хорошо.
у меня в 6 от зачатия не услышали сердечко — три дня назад. эмбриончика, правда, увидели. завтра на повторное узи — трясусь.
Вам УДАЧИ и @@@@@@@@@@@@@@@@@@@@@@@@@@@@@@@@. Раз эмбриончика видели, может все обойдется. Дай Бог.
Так что возьмите себя в руки и лучше подождите.
У меня было то же самое: рост ХГЧ отличный, динамика роста в норме, а плодное яйцо пустое.
На этом сроке ХГЧ не показательный анализ — так мне объяснили врачи.
легкой Вам беременности.
Береги себя и больше не нервничай.
При угрозе кстати уровень ХГЧ обычно повышается чтобы усилить выработку прогестерона и снять эту самую угрозу, когда все становится нормально соответственно затормаживается и рост ХГЧ.
Все права на материалы, размещенные на сайте, защищены законодательством об авторском праве и смежных правах и не могут быть воспроизведены или каким либо образом использованы без письменного разрешения правообладателя и проставления активной ссылки на главную страницу портала Ева.Ру (www.eva.ru) рядом с использованными материалами.
За содержание рекламных материалов редакция ответственности не несет. Свидетельство о регистрации СМИ Эл № ФС77-36354 от 22 мая 2009 г. v.3.4.168
Возможные последствия и осложнения
Осложнения могут возникнуть как со стороны лечения, так и при отказе от прерывания беременности.
Если пациента отказывается от прерывания беременности по причине анэмбрионии, то повышается риск:
- инфекционных процессов полости матки;
- дальнейшего бесплодия;
- возникновения маточного кровотечения.
Аборт также сопровождается рядом возможных последствий:
- коагулопатия;
- аллергия на наркоз;
- прободение стенки матки;
- ДВС синдром;
- вторичное бесплодие;
- изосенсибилизация по резус-фактору крови;
- разрыв матки;
- недостаточное очищение полости органа;
- эндометриоз;
- инфицирование пациентки вирусным гепатитом;
- септический шок и дальнейшая гибель.
Важно отметить, что чем раньше диагностирован недуг, тем скорее должно быть проведено лечение. Таким образом можно значительно понизить предполагаемый риск осложнений.
Прогнозы
Прогноз акушерской патологии зависит от нескольких факторов:
- возраст будущих родителей;
- наличие хронических заболеваний;
- количество беременностей в анамнезе;
- способ зачатия.
При своевременном устранении плодного яйца, шанс на благополучную беременность и роды значительно увеличивается.
Планирование беременности следует отложить на полгода-год. За это время восстановиться эндометрий, пара пройдет обследование и при необходимости лечение.
Рекомендации по профилактике
Повтор анэмбрионии не исключен, и предупредить его невозможно. Однако можно снизить риск недуга. Для этого пациентке следует отказаться от вредных привычек, правильно питаться, тщательно обследоваться у семейного врача вместе с партнером.
В случае, если проблема заключается в серьезных отклонениях в спермограмме супруга, возможно провести искусственное оплодотворение с применением репродуктивных технологий.
Эмбриология не стоит на месте, и дает шанс на беременность и рождение ребенка самым отчаявшимся парам.