Что за исследования?
Для выявления возможных серьезных отклонений в развитии ребенка используются методы опроса, УЗИ в 11 недель беременности, исследование сыворотки крови на АФП, ХГЧ и раар-а. Все эти методы дают только приблизительные результаты. Если они выявляют высокий риск врожденной патологии
, то беременную направляют на более глубокое исследование.
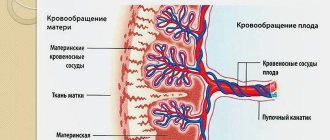
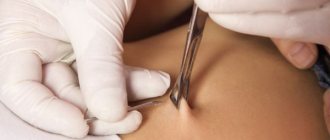
Более серьезное исследование (амниоцентез, биопсия хориона, плацентоцентез, кордоцентез) дает более точные результаты, но предполагает взятие материала из полости матки, что может заканчиваться гибелью 1-2 % детей.
Анализ плода на генетику во время беременности
Анализ плода на генетику во время беременности может проводиться разными способами. Существуют на сегодняшний день как неинвазивные методики, так и инвазивные. Например, могут браться анализы на так называемый биохимический скрининг, основанный на определении уровня специфических веществ в крови матери, которые могут изменяться в зависимости от повышенного риска той или иной патологии у плода.Но это скрининговый метод, который не дает точного ответа на вопрос, есть ли патология. Он проводится всем беременным женщинам на определенных сроках, чтобы выявить группу высокого риска по наличию патологий у плода. Таким женщинам в дальнейшем рекомендуется пройти более точный анализ – это уже инвазивный метод исследования плода на генетику.
Прежде чем делать тесты
Специалисты считают, что до назначения этого исследования родители должны быть информированы о последствиях данной диагностики
и сами принять решение делать ли ее. Обобщенный опыт протекания беременности и родов под руководством Мэррей Энкин (анализировались результаты 15 лет работы 40000 акушеров Европы), позволил убедить акушеров осторожно подходить к назначению скрининга генетических пороков развития плода.
Если родители до генетического исследования уже находятся в стрессе из-за страха
, что у их ребенка врожденный дефект, то для них будет огромным облегчением узнать о том, что никаких пороков в развитии не выявлено (хотя этот результат и не дает 100% гарантии рождение здорового ребенка).
Помните, что при вмешательстве в матку во время взятия материала для генетического исследования возможна гибель здорового ребенка.
Стоит помнить, что ошибки диагностики возможны. Для их уменьшения перед биохимическим анализом крови нужно не есть жирные и белковые продукты в день перед анализом и утром перед анализом (можно яблоко, банан и т.п.) Сдавать биохимический анализ крови следует утром.
Предимплантационная генетическая диагностика и особенности её проведения
Выполнение предимплантационной генетической диагностики становится возможным только в составе комплекса процедур ЭКО /ИКСИ (искусственно инсеминации мужской семенной жидкости). Такая необходимость возникает потому, что при выполнении стандартного протокола ЭКО к одной женской яйцеклетке добавляют большое количество мужских половых клеток. Получается, что лишние сперматозоиды в процессах оплодотворения участия не принимают. Однако они сохраняются, и могут попасть в биоматериал, который берётся для генетического предмиплантанционного анализа.
Выполнение ПГД предусматривает, что оба супруга пройдут исследование для выявления генетических дефектов. Если этот анализ покажет наличие мутаций неясного происхождения или не выявит характер генетических отклонений, то предварительное диагностирование перед ЭКО становится невозможным.
Проведение ПГД даёт возможность выполнения биопсии на разных этапах эмбрионального развития.
- Забор полярных телец из яйцеклетки или зиготы. Биоматериал позволяет исследовать только хромосомный набор матери будущего младенца. Метод высокоэффективен, если генетические отклонения в семье наследуются только женщинами. При помощи анализа определяется состояние здоровья яйцеклетки, причём она сама не подвержена повреждениям. Если генетические отклонения в яйцеклетке не обнаружены, её оплодотворяют, а потом вместе с эмбрионом подсаживают к женщине в матку.
- Взятие клеток на этапе их дробления (бластомеры, эмбрион, включающий в себя 6-10 клеток). Указанный период соответствует 3-му дню развития зародыша. Процедура биопсии здесь предусматривает анализ 1-2 бластомеров. Она проводится удалённо, а эмбрионы продолжают развиваться. Перенос в слизистую матки наиболее качественных зародышей происходит через 5 суток после оплодотворения.
- Забор клеток у зародыша, находящихся в стадии бластоцисты. Повторный анализ, который проводят в тех случаях, когда результаты исследования на стадии дробления оказались сомнительными.
Оптимальную схему предимплантационной генетической диагностики подбирает для пациенток специалист-генетик. Часто бывает так, что исследование полярных телец осуществляют в комплексе с анализом бластомеров. Это позволяет получить более точные результаты диагностики.
Насколько достоверны результаты
Многочисленные научные данные и опыт конкретных родителей говорит о ненадежности и приблизительности результатов
генетических исследований во время беременности. Принимая решение, изучите и проанализируйте всю доступную вам информацию.
Профессор А.Ю.Асанов, доктор медицинских наук, заведующий кафедрой медицинской генетики московской медицинской академии им. Сеченова в своей статье «Пренатальная диагностика хромосомных аномалий у плода» говорит о возможных ошибках или погрешностях генетических исследований
во время беременности.
По данным врачей Англии и Уэльса, пренатальный генетический скрининг ежегодно предотвращает появление на свет около 660 детей с синдромом Дауна, но в тоже время приводит к потере 400 детей, у которых после аборта исследовали хромосомы и диагноз не подтвердился
.
Родители говорят
На форумах родителей детей с синдромом Дауна часто можно встретить рассказы об ошибках пренатальной диагностики
. Например, такие:
Моему сыну 5.5 лет, у него синдром Дауна. Во время беременности я делала все анализы, которые мне назначила генетик, всё было в норме. Ни один анализ не гарантирует
того, что у ребёнка не будет генетических или других особенностей.
Множество отзывов есть и о том, что пережили будущие родители, которым сообщили результаты генетического исследования на раннем сроке беременности. Они рассказывают, что предложенный им аборт они отвергли
по моральным или религиозным соображениям. И в результате родился абсолютно здоровый ребенок.
Важность генетической консультации при беременности
Популярность эта процедура приобрела в прошлом веке потому, что наука далеко шагнула и появилась возможность диагностировать заболевания, которые передаются по наследству или же возникают из-за ряда других причин, внутриутробно. Каждых родителей волнует здоровье будущего малыша, поэтому обследование актуально, особенно для пар, где высокий риск патологий. Например, если кто-то из партнёров страдает эпилепсией, гемофилией, астмой, сахарным диабетом и другими тяжелыми болезнями.
При планировании беременности, многие пары приходят на консультацию к генетику заранее, чтобы исключить проблемы, но сделать процедуру не поздно и при состоявшемся зачатии.
Консультация со специалистом-генетиком необходима, чтобы убедиться в здоровье малыша, выявить предрасположенность к тем или иным заболеваниям, или же определить уже существующие мутации и патологии.
Данная процедура находится в свободном доступе и родители в любое время могут записаться на приём и пройти обследование. В ходе беседы обязательно рассказывайте о причинах, возможных подозрениях и сдать соответствующие анализы.
Женщины из группы риска
Как и при любых других случаях, существует группа риска, куда входят роженицы:
- В возрасте от 35 лет. У пациентов высокий уровень опасности появления ребёнка с отклонениями.
- При наличии родственников, которые страдают наследственными заболеваниями.
- При анамнезе с несколькими выкидышами, рождением мертвых детей, бесплодии.
- Если пара является кровными родственниками.
- Контакт женщины с агрессивными ядовитыми веществами, радиационное облучение или химическое воздействие.
- Наличие детей с хромосомными патологиями.
- Женщины с заболеваниями эндокринной системы.
- Многоплодная беременность.
Дополнительные причины для проведения
Дополнительными факторами для назначения процедуры – негативные анализы, показатели перинатального скрининга или же собственное желание беременной. Перенесённые заболевания в период вынашивания малыша и приём медикаментов, которые могут отрицательно сказаться на здоровье плода.
Если обнаружены аномалии в развитии – что дальше?
Обнаружение порока развития плода — еще не повод к прерыванию беременности. Такой диагноз иногда позволяет родителям подготовиться к рождению особенного ребенка
. Однако некоторым родителям это доставляет лишь длительные страдания.
Есть определенная статистика, свидетельствующая о том, что беременность, сопровождающаяся развитием хромосомных аномалий плода, чаще всего заканчивается на ранних сроках (выкидышем)
. Для тех, кто отказался от аборта, это естественное отторжение нежизнеспособного плода является ожидаемым и закономерным.
Нужно понимать, что единственная возможная рекомендация врачей
после обнаружения на раннем сроке 11 недель беременности порока ребенка — это аборт.
При отказе от аборта (признании его убийством человека во чреве) уже после родов, в случае подтверждения предположительного порока развития, родителям предлагают отказаться от ребенка
и передать его в Дом малютки.
Для принятия решения родителям следует познакомиться с семьями, решившимися воспитывать особенного ребенка дома. Узнать об их радостях и горестях, чтобы принять для себя решение
ухода за серьезно больным ребенком или передачи его в государственные социальные учреждения.
Супруги, конечно, должны чувствовать свободу в любом своем выборе. Но стоит помнить, что за свой выбор отвечают только они сами
.
Генетический анализ у новорожденного
В родильном отделении у новорожденных на четвертые сутки из пятки берут кровь на обследование. Для недоношенных эта процедура откладывается на седьмой день жизни. По анализу на генетику новорожденным точно определяют до 300 болезней, симптомы которых проявляются только с возрастом. По носительству дефектных генов определяют:
- фенилкетонурию, приводящую к отставанию в развитии;
- муковисцидоз, нарушающий секрецию внутренних органов;
- гипотиреоз (недостаток гормона щитовидной железы)
- галактоземию (нарушение углеводного обмена);
- другие болезни, приводящие к ранней смертности.
Что можно сделать до зачатия
Между тем, генетическое исследование обоих супругов возможно еще до зачатия. Риск врожденных дефектов снижается
при приеме фолиевой кислоты за 3 месяца до зачатия и 3 месяца после зачатия, отказа от вредных привычек и оздоровлении обоих супругов. Значение диеты и витаминотерапии для снижения риска врожденных дефектов по данным исследования М.Энкин сильно преувеличено. Практикующие врачи акушер — гинекологи советуют современным
родителям зачинать ребенка в августе-сентябре
и избегать зачатия весной.
Чем старше будущие родители и чем больше у них хронических заболеваний, тем более тщательно стоит им готовиться к зачатию и рождению здорового ребенка.
Здоровья вам и радости!
HLA-типирование
HLA-типирование показано при невынашивании беременности, безуспешных попытках ЭКО или бесплодии, когда подозревается иммунологическая несовместимость родителей. Как и в случае с кариотипированием, будущим родителям нужно сдать кровь из вены. Из собранного материала будут выделены лейкоциты. Анализ проводят методом ПЦР — полимеразной цепной реакции. Это один из самых точных методов диагностики, которые применяются на сегодняшний день. Оценивая полученные результаты, генетик установит степень иммунологической совместимости родителей. Если у пары получен высокий процент совпадений, врач говорит о полной иммунологической несовместимости. Если же несовместимость частичная, то результат не может считаться главной причиной выкидышей или бесплодия.
Идеальный вариант для беспроблемного протекания беременности — полное несовпадение партнеров.
Показания к проведению анализа
Выполнение генетического теста обязательно, если беременная включается в группу риска:
- будущая мама превышает 35-летний возраст;
- у будущей мамы уже рождались дети с врожденными аномалиями или отклонениями;
- в предыдущей беременности женщина перенесла опасные инфекции;
- наличие продолжительного времени алкогольной или наркотической зависимости перед наступлением оплодотворения;
- наличие случаев самопроизвольного выкидыша или мертворождения.
Распространенные генетические дефекты
Наследственные расстройства вызваны изменениями в хромосомах человека. Причина нарушений (отклонений) – генные мутации. На данный момент врачи с высокой точностью могут предсказать такие врожденные дефекты:
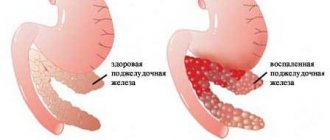
- Кистозный фиброз. Муковисцидоз представляет собой опасное для жизни состояние, которое вызывает повреждение легких и проблемы с пищеварением.
- Серповидноклеточная анемия. Заболевание крови, которое приводит к ослаблению иммунной системы.
- Синдром Дауна. Это состояние вызывает проблемы в развитии: неспособность к обучению и умственную отсталость, аномалии в чертах лица и тела. Причина – дополнительная хромосома 21.
- Болезнь Тея-Сакса. Проявляется в виде повреждения нервной системы, которое часто приводит к летальному исходу в раннем детстве.
- Трисомия 13 (синдром Патау). Хромосомное расстройство, вызывающее проблемы с мозгом и сердцем.
- Болезнь Эдвардса. Характеризуется тяжелой умственной нетрудоспособностью и серьезными физическими отклонениями: маленькая голова, пороки сердца и глухота.
Хотя успехи в генетическом тестировании улучшили способность врачей диагностировать и лечить определенные заболевания, все еще существуют ограничения. Анализы идентифицируют конкретный проблемный ген, но не всегда могут предсказать, насколько сильно он повлияет на здоровье ребенка.