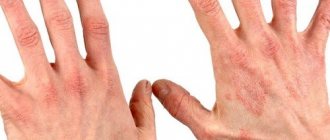
Невус кожи – образование доброкачественной природы, возникающее на ее покрове. Оно может носить врожденный (быть с появления на свет) и приобретенный (появиться на определенном жизненном этапе) характер. В народе такие наросты именуются родимыми пятнами. В медицинской практике все они схожи по своей структуре и механизмам образования.
В львиной доле клинических ситуаций невус не нуждается в терапевтическом процессе, поскольку не оказывает никакого влияния на качество человеческой жизни. Однако некоторые разновидности родинок доктора удаляют, т. к. полагают, что они рискуют преобразоваться в онкологическое состояние. Кстати, в этом и состоит их ключевое негативное последствие.
Этиология
Невусные клетки зарождаются во время формирования эмбриона. Для развития разных анатомических объектов нужен нервный гребень. Это совокупность клеток, из которых возникают нервные узлы, элементы, формирующие кожу (пигментные клетки, меланоциты), оболочки, обволакивающие мозговое вещество, части надпочечников. Невусные клетки развиваются от 40 до 180 дня формирования эмбриона. Если они не смогли созреть до меланоцитов, они остаются в дерме и не могут перейти в более глубокие слои эпидермиса. Причины этого явления до сих пор не установлены. Эта аномалия кожи имеет не приобретенную, а врожденную этиологию.
Наследственные невусы бывают:
- пигментные;
- сосудистые;
- гиперкератотические;
- цистоматозные;
- дермоидные.
Виды родинок по преемственности:
- наследственные;
- ненаследственные.
Провоцирующие факторы развития врожденных невусов у эмбрионов:
- генетический сбой;
- наследственность;
- гормональные перебои у будущей мамы;
- патологическое протекание беременности (токсикоз, угроза прерывания);
- инфекционные заболевания мочеполовой системы у беременной женщины;
- влияние токсинов и аллергенов на будущую маму;
- химическое, ионизирующие, радиоактивное, токсическое, лучевое воздействие на организм беременной.
Факторы, влияющие на проявление врожденных невусов у людей разного возраста:
- действие ультрафиолета;
- кожные заболевания инфекционной и аллергической природы;
- гормональные всплески (особенно в пубертатный период и во время беременности);
- прием противозачаточных средств;
- механические повреждения кожных покровов.
Причины
Пигментные пятна могут образовываться по причинам врожденного и приобретенного характера.
Врожденные невусы представляют собой порок эмбрионального развития. К их возникновению приводит нарушение процесса перемещения из нейроэктодермальной трубки в кожу клеток-предшественников меланоцитов (меланобластов). Скопление этих клеток в кожных покровах и становится причиной появления пигментного пятна.
Приобретенные пигментные пятна образуются под влиянием следующих факторов:
- значительное изменение гормонального фона (половое созревание, беременность);
- кожные инфекции;
- избыточная инсоляция кожи.
Симптоматика врожденного невуса
Наследственные невусы могут проявляться с рождения, спустя пару месяцев после появления на свет или в более зрелом возрасте.
Этапы развития невуса:
- внутриэпителиальный;
- пограничный;
- внутридермальный (около 30-ти лет);
- обратное развитие (у пожилых).
Время проявления:
- сразу после рождения;
- в раннем детстве (1−24 месяца);
- в более позднем возрасте (развиваются вместе с ростом ребенка).
Если у человека наблюдается много врожденных родинок (такое встречается у 5% людей), то одна из них будет отличаться большим размером, со временем они могут увеличиваться в размере.
Наследственные невусы имеют разные клинические проявления:
- количество (от 1 до множества);
- размер (мелкие — 0,5−1,5 см, средние — 1,5−10, крупные — 10−20, гигантские — более 20 см);
- цвет (разные оттенки коричневого от светлого до темного);
- выпуклость (сливается с поверхностью кожи или выступает над ней);
- форма (бывает различная — узелки, пятна, бляшки);
- границы (четкие или размытые);
- поверхность (бугристая, ровная, дольчатая);
- кожный рисунок (бывает сохранен);
- консистенция (мелкие — не отличаются от кожного покрова, крупные — мягкоэластичные);
- волосы (появляются на поверхности с возрастом);
- клеточное расположение (подкожная клетчатка, нижний слой дермы);
- локализация (могут быть на разных участках кожи и слизистых, но чаще на нижней части туловища, верхней части спины, груди, конечностях, предплечьях).
Риск перерождения
Невусы могут нести эмоциональный дискомфорт и повреждаться.
В любом случае наличие невусов само по себе является повышенным риском развития онкологических заболеваний. Факторы риска развития меланомы (наиболее агрессивного злокачественного образования кожи):
- значительное количество родинок (больше 20-ти);
- механическое повреждение;
- наличие родинок, выступающих над кожей;
- диаметр более 2 см;
- большая общая площадь на поверхности тела (более 2,5%);
- родинки, которые локализуются на лице;
- врожденные пигментные пятна;
- гигантские невусы;
- изменение цвета, формы, размера;
- появление на невусе узлов или язв.
Различие наследственных невусов по гистологической структуре:
- меланомоопасные — с большой вероятностью могут переродиться в злокачественные образования (чаще всего в меланому), требуют повышенного внимания и контроля (диспластический, веррукозный, пограничный пигментный, гигантский пигментный, голубой невус, невус Ота);
- меланомонеопасные — очень редко становятся злокачественными, мешают только с эстетической точки зрения (галоневус (невус Сеттона), монгольское пятно, родимое пятно, синдром Стерджа-Вебера, невус сальных желез, сосудистый (гемангиомы), папилломатозный, внутридермальный пигментный, эпидермальный, фиброэпителиальный невусы).
Врожденные меланоцитарные родинки несут наибольшую опасность в детстве и в период полового созревания, поскольку в это время они растут и развиваются вместе с тем участком, на котором расположены. У взрослых они, как правило, остаются стабильными, если не провоцировать их изменения (чрезмерное воздействие ультрафиолета, механические повреждения).
В 6−10% случаев гигантские невусы перерождаются в меланому.
Диагностический комплекс
Врач, осуществляющий диагностические процедуры, обязуется поставить перед собой комплекс целей:
- установление разновидности и класса родинки,
- определение возможностей касательно терапии,
- своевременное распознание начала онкологии,
- выявление показаний к осуществлению доп. методик обследования,
- принятие мер терапевтического процесса.
В процессе осуществления первичного осмотра медицинский специалист обязуется установить несколько ответов на важнейшие вопросы:
- в какое время появился нарост,
- присутствует он с рождения или с какого-либо возраста,
- каким образом ведет себя на протяжении последних дней, недель, месяцев,
- происходили ли изменения в размерных показателях,
- изменялись ли цветовые характеристики, параметры контуров,
- осуществлялась ли диагностика,
- были ли приняты исцеляющие меры.
Итак, первый этап – общение с пациентом. После него следует осмотр, при котором медик производит оценку формы, размера, локализации. Если диагностическая цель не достигнута, назначаются вспомогательные мероприятия:
- мазок с поверхности (последующее изучение материала посредством микроскопа) с получением результата на следующий день,
- осмотр на теле пациента (используется микроскоп, мазок при этом не берется, процедура производится непосредственно на теле),
- компьютерная диагностика (предоставляет изображение пигментного пятна, сохраненного на компьютере, стоит недешево, но эффективна),
- лабораторное обследование (устанавливает факт перерождения в меланому),
- гистология (показывает структуру образования, выявляет степень его опасности и стадию развития),
- биопсия (внушительное обследование по всем направлениям, дающее понять, что следует предпринять для дальнейшего терапевтического процесса).
Как проводится диагностика?
В первую очередь дерматолог-онколог ставит перед собой задачу отличить доброкачественное заболевание от злокачественного. Для этого он проводит ряд манипуляций:
- собирает анамнез (узнает, как давно у пациента невус, какие изменения он претерпел и за какой промежуток времени, имеет ли он наследственный характер и т. д);
- проводит осмотр;
- делает дерматоскопию, термометрию, эхографию, исследование изотопом фосфора;
- проводит эпилюминисцентную микроскопию — нетравматический диагностический метод (позволяет рассмотреть структуру родинки);
- берет гистологический анализ при помощи биопсии (эта манипуляция проводится в крайних случаях, поскольку сама процедура может спровоцировать злокачественное перерождение).
Лечение и удаление
Решение нужно ли лечить родинку (при помощи удаления) или за ней можно просто наблюдать, врач принимает на основании общей клинической картины и результатов диагностики. При этом учитывается несколько показателей — эстетический дефект и опасность развития онкологического заболевания. Методы удаления родинок:
Устранение наследственных невусов назначается при физическом и эмоциональном дискомфорте пациента.
- хирургический — иссекается не только невус, но и ближайшие ткани (3−5 см), операция проводится под местной анестезией и оставляет шрамы;
- электрокоагуляционный — удаление при помощи выжигания болезненно и может оставить шрамы, подходит для небольших и средних родинок;
- лазерный — самый распространенный и безболезненный;
- криодеструкционный — удаление жидким азотом безболезненно и не оставляет шрамов, подходит для небольших образований.
Меланомоопасные родинки больших размеров рекомендуют удалять:
- гигантские — в раннем детстве;
- маленькие (с подозрительной формой или цветом) — до 12-ти лет.
Есть ряд показаний, при которых родинку необходимо удалить безотлагательно:
- увеличение размера;
- изменение высоты;
- сильное потемнее;
- неравномерность цвета;
- появление эрозии;
- зуд;
- воспаления ореола;
- боль;
- кровоточивость.
Самый надежный метод — хирургический, при онкологических показаниях применяют только его, а при косметических — лазер, азот или ток.
Терапевтический процесс
Лечение осуществляется различными способами. Распространено хирургическое вмешательство. Применяется практика удаления другими путями. Показания к выбору того или иного варианта определяются силами лечащего специалиста. Во внимание принимается несколько ключевых факторов.
- Ключевые особенности пигментного пятна. К ним относятся его вид, размеры, риски преобразования в рак.
- Наличие в клинике необходимой базы оборудования. Многие заведения используют лишь скальпель, а других способов не применяют в связи с отсутствием инвентаря.
- Индивидуальные особенности организма. Некоторые пациенты не могут выносить боль, поэтому предпочтение отдается безболезненным методикам. Во внимание принимается и степень чувствительности кожного покрова.
Хирургическое иссечение
Главный инструмент врача – скальпель. В связи с нетребовательностью методики к наличию специального оборудования способ считается самым распространенным. Врачи отдают ему предпочтение при необходимости удаления крупных наростов. Недостатки заключаются в следующих аспектах:
- наличие рубцов и шрамов после оперирования,
- необходимость удаления не только самого пятнышка, но и окружающего его кожного покрова в области 3-5 см),
- нужда в применении наркоза (местного у взрослых и преимущественно общего у детей).
В последнее время этот тип иссечения используется редко, т. к. есть вероятность перерождения пятна в опухолевый процесс. Наряду с хирургической методикой существуют другие распространенные типы удаления родимых пятен.
- Жидкий азот. Предусматривает терапию невуса посредством замораживания. Низкие температуры вызывают факт отмирания пятна, которое затем переходит в струп. На его месте после заживления начинает расти естественная кожа. Шрамы и рубцы не наблюдаются, боли нет.
- Электрокоагуляция. Метод противоположен предыдущему, т. к. для иссечения применяются высокие температурные показатели. В сравнении с классической операцией способ имеет ряд достоинств: отсутствие крови, необходимости удаления крупных участков. Но для иссечения крупных родинок способ не применяется.
- Лазерное удаление. Методика получила обширное распространение в современных салонах косметологии. Она способствует моментальному удалению незначительных по размеру родинок на лицевой, шейной части. Проникает лазер глубоко, а шрамы и ожоговые последствия отсутствуют. Боли пациент не ощущает.
- Радиолечение. Обладает хорошими рекомендациями в рамках современной мировой медицины. Суть состоит в применении специального ножа, способного генерировать пучок излучения, концентрирующегося в зоне очага патологии.
Если присутствует подозрение на злокачественную природу процесса, применяется традиционно хирургическое вмешательство. При этом производится удаление окружающих тканей во избежание последующего роста опухолевого процесса.
Профилактика
Нет профилактических мероприятия, которые бы гарантировали, что врожденные невусы не появятся. Поэтому необходимо следить за имеющимися образованиями и предотвращать перерождение родинок в меланому:
- узнать какие из родинок меланомоопасные;
- не проводить много времени под активным ультрафиолетом (с 11 до 17 часов);
- избегать травм;
- знать, как отличить обычную родинку от злокачественной;
- сфотографировать имеющиеся родинки, чтобы можно было следить за их состоянием в динамике;
- знать о своей наследственности;
- использовать высокоэффективные солнцезащитные средства;
- следить за попаданием в организм бета-каротина и избегать канцерогенов;
- удалить атипичные образования.
Прогноз при этом явлении напрямую зависит от клинической картины и сопровождающих факторов. Если родинки не крупные, их мало, они не имеют патологических признаков, тогда можно не беспокоиться об онкологическом риске. Если же невусов много, они огромные, нестандартные, сопровождаются аномальными симптомами — это повод незамедлительно обратится к врачу.
Характерные признаки гемангиом
Гемангиома кавернозная представляет собой мягкое узловатое новообразование пурпурного или ярко-вишневого цвета. Состав такого сосудистого невуса – патологически увеличенные кровеносные сосуды. Наиболее распространенные причины возникновения – врожденная патология.
Из-за аномально увеличенных размеров сосудов в некоторых случаях кавернозная гемангиома может кровоточить, после чего происходит (редко) её частичное, самопроизвольное исчезновение. Методы лечения – хирургическое иссечение, электрокоагуляция.
Второй вид сосудистого невуса — гемангиома капиллярная — выглядит как большое, багрово-красное пятно. Размеры такого доброкачественного новообразования могут варьироваться в границах от 1-го до 10 см в диаметре. Относится также к патологии врожденного тип. Появляется при рождении, имеет склонность к быстрому росту в течение первых месяцев жизни ребенка.
Специального лечения и хирургического удаления, как правило, капиллярный невус не требует, поскольку в большинстве случаев исчезает самостоятельно к семи годам. Кроме того, при скальпельном иссечении существует вероятность образования на коже заметных шрамов и обширных рубцов. При необходимости (если невус расположен вблизи глаз) врач назначает в качестве лечения капиллярной гемангиомы гормональную терапию.