Первое плановое УЗИ, скрининг при беременности в первом триместре: когда назначают?
В медицине под скринингом понимается комплекс разных исследований, которые направлены на определение группы повышенных рисков. Скрининг пренатальный – это дородовое обследование женщины в период ожидания ею ребенка, призванное определить факторы внутриутробного развития плода, вероятность наличия врожденных пороков плода, а также возможных осложнений протекания беременности.
Учитывая высокую информативность и безопасность подобных процедур, их назначают каждый триместр, а в определенных случаях чаще. Обычно назначение первого скрининга назначается женщине на сроке 11-13 недель. Кроме того, достоверными могут считаться показатели, которые получены в период 11-14 недель.
В наше время проведение скрининга в первом триместре рекомендуется сделать всем женщинам. Однако ряд факторов делает такое обследование не просто желательным, а обязательным:
- более двух случаев выкидышей в прошлом
- во время предыдущей беременности произошло замирание плода
- заражение будущей мамочки бактериальными либо вирусными инфекциями
- наличие у членов семьи генетических и хромосомных патологий
- прием лекарственных препаратов, которые во время ожидания ребенка запрещены
- наличие между отцом и матерью кровных отношений
- алкоголизм и наркомания у матери либо отца
- вредные производственные условия
- у роженицы возраст свыше 35 лет
- незадолго до зачатия родители (или кто-то один) подвергались облучению
Скрининг
УЗИ – это исследование, позволяющее оценить состояние женской матки, а также эмбриона. Основой данного метода есть принцип эхолокации, при которой ультразвук проходит сквозь тканевые структуры, отражается, а затем на экран выводится изображение.
Нужно отметить, что первое плановое УЗИ – этап чрезвычайно важный при медицинском наблюдении за беременностью. Ведь именно в данный период происходит закладка органов будущего человечка, а первое обследование может показать сильные нарушения в развитии зародыша. Поэтому сроки проведения первого ультразвука строго регламентированы в отечественной медицине.
Эта информативная диагностика включает такие виды исследования:
- абдоминальное (водят датчиком по внешней стороне лона женщины)
- трансвагинальное (вводится датчик внутрь влагалища)
При проведении первого сканирования ультразвуком (как правило, это происходит в 12 недель) у будущего малыша оцениваются:
- наличие всех конечностей
- как развивается позвоночник
- состояние головного мозга (симметрия полушарий, их структура)
- длина тела от копчика к темечку
- ширина шейной области
- параметры головки
- сосуды в пуповине
- скорость движения крови
Возможные аномалии
Важно отметить, что выявление указанных рисков не означает обязательное наличие болезней у малыша, а просто является основанием для дополнительных обследований и консультаций. То есть результаты скрининга указывают не на заболевание, а на присутствие типичных маркеров. С целью опровержения либо подтверждения предполагаемого диагноза врачом могут назначаться:
- консультация специалиста – генетика
- пренатальный неинвазивный тест ДНК, который является сегодня одним из современных диагностических методов очень высокой точности и основан на молекулярном исследовании
- диагностика инвазивная (изучение, тканей плаценты и околоплодных вод). Такие методы назначаются при достаточно высоких рисках наличия патологии (1:100), потому что могут вызвать ряд осложнений (инфицирование эмбриона, выкидыш)
Нередки случаи, когда, несмотря на скрининговый риск высокого уровня, детки рождаются абсолютно здоровыми. И некоторые женщины считают, что подобные обследования на ранних сроках проводить не стоит, чтобы избежать стрессового состояния из-за полученных негативных результатов. Ведь многие семьи готовы воспитывать даже нездорового ребенка. Однако все же лучше заранее знать о возможных проблемах и быть подготовленным к ним. Но по закону будущая мать вправе отказаться от данного обследования.
Кроме главных параметров развития эмбриона, во время первого УЗИ определяют:
- количество эмбрионов, которые находятся в маточной полости, а также состояние каждого из них
- место плацентарного прикрепления относительно зева матки, что позволяет выявить риски преждевременных родов
- показатели качества и количества околоплодных вод (в норме их объем равен приблизительно 50 мл, и обновляются они ежедневно)
- состояние яичников
- в каком тонусе пребывает матка
- наличие недостаточности истмико-цервикальной (неплотное закрытие шейки матки), что повышает риски
- преждевременных родов
- отслоение плаценты
- степень плацентарного старения
- рассчитывается предположительная дата начала родов
- возможное наличие опухолей и кист
Согласно результатам скрининга доктор принимает решение о более детальном обследовании будущей мамочки. Не следует отказываться от ранней диагностики, так как она очень важна по следующим причинам:
- самая достоверная информация о здоровье женских органов и эмбриона определяется на 12-13 неделе
- некоторые показатели информативны лишь на раннем сроке беременности (например, измерение толщины мягких тканей шейно-воротниковой области, что позволяет судить о наличии генетических аномалий)
- в случае подтверждения вынужденной необходимости прервать беременность женскому организму наносится менее существенный ущерб, чем в более поздний срок
- есть возможность оказать женщине своевременную помощь и, тем самым, избежать осложнений
Первое УЗИ при беременности
В ряде случаев первое УЗИ-сканирование будущей маме назначается ранее 12-недельного срока по таким показаниям:
- маточные кровотечения
- в прошлом случались выкидыши или замирание беременности
- боль внизу живота, которая носит тянущий характер
- оплодотворение, произошедшее вследствие репродуктивной вспомогательной технологии (ЭКО)
- в периоды предыдущих беременностей наблюдались различные пороки и аномалии
- вероятность многоплодия
Биохимия венозной крови при проведении скрининга в первом триместре дает возможность определить следующие параметры:
- количество хорионического гонадотропина, непосредственно подтверждающего факт наступления беременности (бета–ХГЧ)
- объем плазменного белка, обеспечивающего состояние и работу плаценты (РАРР-А)
До ЭКО: качественное обследование
Дополнительное обследование обычно назначается врачом-репродуктологом на основании информации о предыдущих беременностях, проведенных ранее методах лечения, о вредных привычках женщины, ее возрасте, заболеваниях, здоровье ее родных и близких.
Если у женщины ранее уже было несколько неэффективных протоколов ЭКО, либо они завершились неразвивающейся беременностью, рекомендуется:
- Исследование аутоиммунных факторов (антител к фосфолипидам в крови, антител к ХГЧ, волчаночного антикоагулянта).
- Анализ на генетическую предрасположенность к нарушению свертываемости крови или усвоения фолиевой кислоты.
Наличие таких проблем без адекватной терапии часто приводит к потере беременности на малых и поздних сроках). Для того, чтобы предупредить развитие осложнений беременности воспалительного характера (например, внутриутробное инфицирование плода или повреждение его вирусной инфекцией) важно перед программой ЭКО пройти обследование на токсоплазмоз, краснуху, цитомегаловирус, герпес, чтобы по необходимости провести все лечение до наступления беременности.
Повысить вероятность благополучного исхода беременности может помочь преимплантационная генетическая диагностика эмбрионов в программе ЭКО, которая позволяет исключить из переноса эмбрионы, имеющие хромосомные аномалии. Современные методики позволяют производить исследование эмбрионов по всем хромосомам, что, по статистике, дает лучшие результаты эффективности ЭКО и помогают решить проблему невынашивания беременности.
Первое плановое УЗИ, скрининг при беременности в первом триместре: как подготовиться?
Обычно в первом триместре скрининг пренатальный состоит из трех этапов:
Этап 1. Обследование общее
Заполняется анкета для женщины, где указываются ее определенные данные:
- количество лет
- наличие хронических заболеваний
- вес тела
- возможные вредные привычки (курение)
- способ зачатия
- результаты предварительных анализов
Указанные данные вносятся в специальную компьютерную программу.
Этап 2 Ультразвуковое исследование
Если обследование будет проходить в районной клинике, подготовьте:
- пеленку, которая стелется на кушетку
- тапочки либо бахилы
- полотенце либо салфетку, которые понадобятся, чтобы вытереть с живота гель, наносимый на живот
- презерватив, который будет надевается на датчик для обследования вагинального
В частных поликлиниках, как правило, все это женщине выдают медицинские работники.
Подготовка к УЗИ
Как следует готовиться к указанной процедуре:
- за пару дней из своего рациона исключите продукты питания, способствующие образованию кишечных газов, так как они могут исказить результаты диагностики
- за час-два до процедуры обследования выпейте 0,7-1 л негазированной жидкости. Это нужно для того, чтоб увеличить объем околоплодных вод, количество которых при этих сроках незначителен. А рассмотреть плод хорошо возможно именно благодаря жидкости
- перед вагинальным обследованием женщине необходимо опорожнить мочевой пузырь
Не стоит волноваться по поводу влияния ультразвуковых волн на здоровье будущего малыша ребенка или состояние его матери. Дозы и интенсивность процедуры не оказывают на протекание беременности никакого негативного воздействия.
Этап 3. Анализ крови
После проведения ультразвука (на следующий день обычно) женщина сдает венозную кровь для биохимического анализа. С целью получения максимально точных и достоверных результатов, необходимо правильно подготовиться:
- откажитесь за пару суток от продуктов, способных вызвать аллергические реакции (шоколада, морепродуктов, копченостей)
- кровь берут натощак, поэтому последний прием пищи должен быть за 5 часов до процедуры забора
- постарайтесь исключить чрезмерные умственные, эмоциональные и физические нагрузки в этот день
Имплантация эмбриона — это этап наступления беременности
Яйцеклетка становится эмбрионом в тот момент, когда она сумела прикрепиться к стенкам матки и начала свой рост. Имплантация эмбриона после экстракорпорального оплодотворения происходит на 7 день после проведения процедуры. Подсаженные оплодотворенные ооциты должны самостоятельно пройти по трубам и прикрепиться к стенкам матки. Если этого не произойдет, то женская оплодотворенная клетка будет отвергнута как неопознанный объект и беременность не наступит. Яйцеклетке нужно всего 40 часов, чтобы прикрепиться и начать свой период развития. Этот период называется эмбриональный и длится 8 недель. Всего имплантация эмбриона длится до 20 недели беременности. За это время плацента полностью формируется и потом хорошо защищает плод от негативных воздействий.
При экстракорпоральном оплодотворении может произойти поздняя имплантация эмбриона, которая наступает на 10 день. Это является приятным событием в жизни лечащего врача и женщины, потому что протокол становится удачным в тот момент, когда уже появилось разочарование. Когда происходит имплантация сразу нескольких оплодотворенных яйцеклеток, то получается многоплодная беременность. Двойня после ЭКО — это частый вариант удачно проведенного протокола.
Чтобы эмбрион после подсадки начал развиваться, должны быть созданы условия для наступления беременности. Гормональная система должна подготовить слой эпидермиса на стенках матки с определенной толщиной. Его размеры очень важны для удачного ЭКО. Содержание необходимых химических веществ в матке должно быть достаточным для дальнейшего развития эмбриона после ЭКО. Признаки беременности после ЭКО начинают развиваться после попадания в кровь хорионического гонадотропина человека.
Появление первых признаков беременности после ЭКО
Признаки беременности связаны с имплантацией эмбриона и появлением в организме нового гормона, который провоцирует развитие нервозности, пониженного настроения и повышенной плаксивости.
Признаки беременности после ЭКО начинаются с токсикоза. Это наиболее ярко выраженный признак развивающего эмбриона в полости матки. Токсикоз при беременности после ЭКО является последствием стимуляции суперовуляции.
Вторым признаком становится повышение базальной температуры. Она в первый месяц беременности достигает отметки в 37,2ºС и указывает на то, что женский организм перестраивается и готовится к вынашиванию плода. Положительными признаками могут стать недомогания, слабость, ухудшение самочувствия. Виной этому становится общее снижение иммунитета, который пострадал во время проведения протокола экстракорпорального оплодотворения. В этот момент надо использовать в пищу продукты, которые естественным образом очистят организм от токсинов и насытят его жизненно важными веществами.
Может присутствовать гиперемия кожных покровов, появится приливы жара или озноб. Такие симптомы указывают на начало гормональной перестройки во время беременности. Молочные железы в этот счастливый для женщины период становятся более чувствительными. Они набухают, и ореолы сосков начинают темнеть.
Эмоциональное нестабильное состояние женщины тоже может быть симптом беременности. Женщины в первом триместре очень раздражительны, капризны и часто плачут. Но самым главным признаком того, что беременность наступила после искуственного оплодотворения, становится положительный тест ХГЧ при ЭКО, результаты которого указывают на удачное завершение протокола, возможное развитие двойни после того, как произошла имплантация эмбрионов.
Первое плановое УЗИ, скрининг при беременности в первом триместре: какие нормы?
С целью расшифровки полученных результатов ультразвукового сканирования врач сравнивает выявленные параметры эмбриона с нормативными для конкретного данного срока.
Средние показатели
Копчико-теменным размером называют длину зародыша от точки его темечка до копчика, размеры ножек при этом не учитывают. Слишком малые показания КТР могут свидетельствовать, как правило, о следующих факторах:
- у плода вероятны генетические отклонения
- зародыш отстает в своем развитии в виду болезней самой женщины или при недостаточном количестве гормонов
- при расчете сроков беременности была допущена ошибка
Толщина воротникового пространства – така область в шейном отделе, где скапливается жидкость. И чем больший объем имеет толщина этих тканей, тем сильнее вероятность присутствия патологий. В подобных случаях назначается повторная процедура (в 14 недель), а женщине рекомендуют провести генетические анализы околоплодных вод.
Следует отметить, что раньше 10-й недели исследование указанной зоны является неинформативными, так как размеры эмбриончика слишком малы в данный период. А по прошествии 14 недель лимфатическая система уже сформирована и забирает избыточные жидкости из шейного отдела. Поэтому обследование также будет недостоверным.
Бипариетальный размер головы эмбриона – показатель, который измеряет пространство от одного виска до другого. Слишком большая его величина может являться признаком:
- крупного веса и размера ребенка
- гидроцефалии мозга головы у плода
- скачкообразного характера роста зародыша
- опухолей или грыж
Низкие показатели являются, как правило, следствием отклонений в развитии мозга головы у будущего малыша.
Наряду с перечисленными при первом обследовании ультразвуком также оцениваются иные показатели, например, просматривается или нет кость носовая (патология данной области может быть вызвана мутациями хромосом).
Нормативные показатели
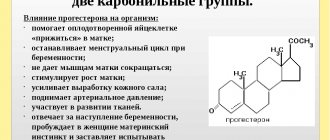
Бета-ХГЧ считается основным гормоном беременности.
Причины его повышения обычно таковы:
- неправильно определен срок наступления беременности
- хромосомные аномалии (определяются лишь с учетом иных показателей)
- у будущей мамочки диагностируется сахарный диабет
- опухоль либо занос пузырный у зародыша
- в полости матки находится несколько эмбрионов
- ранние токсикозы
Причины снижения
Белок РАРР-А является ассоциированным с беременностью, и увеличивается еженедельно. Показатели его оцениваются в сопоставлении с результатами ХГЧ и ультразвука.
Нужно отметить, что значения при этом анализе могут колебаться значительно, так как зависят от индивидуальных особенностей организма. Дополнительные обследования назначают при сильных отклонениях от нормы. В данном случае могут диагностироваться определенные патологии.
В случаях пониженного РАРР-А, велика вероятность:
- присутствия у зародыша хромосомных мутаций
- угрозы выкидыша или замирания
- моногенного синдрома
Превышение нормы этого белка менее опасно и может являться следствием:
- неверных сроков беременности
- повышения маточного тонуса
- неправильного плацентарного положения (очень низко)
- слишком большого плода
На основе полученных скрининговых результатов определяется коэффициент МоМ, обозначающий уровень риска отклонения от нормы. Рассчитывают его по определенным формулам. Средненормативными в рассматриваемом триместре считаются показатели 0.5-3 (а если беременность многоплодная, то параметры увеличиваются до 3,5).
УЗИ при беременности
Случается, что проведенное обследование дает недостоверные результаты. Причиной этого могут послужить такие факторы:
- оплодотворение путем ЭКО
- наличие нескольких эмбрионов в маточной полости
- ожирение либо сахарный диабет у беременной
- психологическое состояние обследуемой
- амниоцентез
Чрезвычайно важно делать плановый первое исследование в назначенный доктором срок. Дело в том, что далее показатели могут измениться, и картинка развития ребенка может получиться очень искаженной, что помешает верному и своевременному прогнозированию возможного отклонения.
Обращаем ваше внимание: статья носит только ознакомительный характер. Медики категорически не советуют расшифровывать результат скрининга самостоятельно. Это должен делать только квалифицированный специалист.
Роды
Важно эмоционально подготовить маму к родам. Опираясь на то, как чувствует себя малыш и мама врач выбирает способ родов. Но как показывает практика, кесарево сечение в этом случае проводится чаще. Но восстановится после обычных родов, конечно, легче. Даже если это и не первая беременности.
На каждом цикле беременности важно наладить отношения со своим лечащим врачом. Доверительные отношения помогут на родах, а также перед ними при подготовке.
Беременность — прекрасный этап в жизни родителей. Благодаря ЭКО все неудачные попутки забеременеть отойдут в сторону, а мама и папа смогут увидеть своего долгожданного малыша.
Особенности УЗИ при беременности после ЭКО ощутимо отличаются от естественной. При искусственном оплодотворении ультразвук нередко назначают в несколько раз чаще, и первое УЗИ проводится немного раньше, чем обычно. Оно позволяет подтвердить факт удачного переноса эмбрионов и убедиться, что беременность протекает успешно. Когда же делают первый ультразвук и что смотрят во время анализа?
Первое УЗИ после ЭКО, после переноса эмбрионов: сроки проведения, нормы
К сожалению, некоторые семейные пары сталкиваются с проблемой в зачатии ребенка. Помочь в ее решении может уникальная методика – ЭКО (экстракорпоральное оплодотворение), суть которой заключается в том, что яйцеклетка оплодотворяется вне женского организма.
Процедура ЭКО
Доказательством того, что долгожданная беременность наступила, служит результат анализа на ХГЧ, который проводят через 10-14 дней после процедуры. Обычно уровень ХГЧ у будущей матери в этом случае выше, нежели у женщин, оплодотворенных естественным путем.
Первое УЗИ после ЭКО назначается раньше, чем при обычной беременности. Как правило, в случае положительного результата ХГЧ, ультразвуковое исследование проводится через 21-28 дней после пересаживания эмбрионов.
Процедура исследования обычная:
- трансвагинальная – позволяющая подробно рассмотреть полость матки и эмбрион на ранних сроках беременности
- трансабдоминальная – проводящаяся через внешнюю стенку брюшной полости
Нужно отметить, что после ЭКО первое УЗИ должно быть именно трансвагинальным, так как оно проводится спустя 3-6 недель после пересадки эмбрионов, которые в этот период слишком малы, и их трудно рассмотреть с помощью внешнего обследования.
Первое ультразвуковое сканирование — чрезвычайно важный этап в наблюдении за женщиной, так как позволяет:
- подтвердить факт наступления беременности
- увидеть локализацию плодного яйца
- уточнить количество прижившихся эмбрионов и их жизнеспособность
- проверить тонус матки
- обнаружить патологии в развитии, а также случаи замершей или внематочной беременности
- исследовать состояние яичников, чтобы правильно скорректировать гормональную терапию
В дальнейшем, в случаях нормального протекания беременности, женщине назначают ультразвук по обычному графику:
- в 11-14 недель
- в 18-21 недель
- в 30-32 недели
Однако лечащий доктор может назначать исследование ультразвуком чаще – раз в 2 недели.
Известно, что процедура ЭКО дает положительные результаты в 40-60 % случаев. И если беременность в результате искусственного оплодотворения не наступила, женщине назначают ультразвуковое обследование с целью определения причины неудачи.
Минусы ЭКО
Конечно, после наступления беременности женщина и будущий отец находятся на седьмом небе от счастья, однако, как уже было сказано, приживание эмбрионов не наступает и в 50% случаев. Стоит отметить, что ЭКО – очень дорогостоящая процедура. Ее стоимость исчисляется десятками тысяч долларов, и это далеко не все, что будет необходимо заплатить будущим родителям. Гормональные препараты также стоят недешево. Для наступления беременности, порой, необходимо провести не одну процедуру экстракорпорального оплодотворения.
Вторым минусом является крайне негативное влияние протокола на организм женщины.
В качестве третьего условно можно отнести многоплодную беременность, но для некоторых пар это, скорее, большой плюс.
Все перечисленные минусы ЭКО ничто по сравнению с тем счастьем и надеждой, которую оно может подарить. Поэтому при возможности и необходимости пройти процедуру, не стоит бояться неудач.
Может ли первое УЗИ не показать двойню?
Многоплодная беременность в наши дни – не редкость. Определение количества эмбрионов возможно уже в первом триместре. В тех случаях, когда матка у женщины большего размера, чем положено в данный период, врач назначает УЗИ.
Во время проведения ультразвукового сканирования определяется количество:
- частот сердцебиений
- околоплодных пузырей
- плацент
Как правило, подобная процедура показывает двойню уже на раннем сроке беременности – на 5 – 7 неделе. Особенно велика вероятность определения на первом УЗИ двуяйцевых близнецов. А в случаях однойяцевых многоплодная беременность обычно подтверждается на 9-12 неделях.
Однако случается, что первое ультразвуковое исследование не показывает наличие у будущей матери двух плодов. Возможными причины являются:
- старый аппарат, в котором длина луча достигает всего лишь 18 см. В подобных случаях полость матки во время сканирования просматривается частично, поэтому второй плод можно не обнаружить
- неопытность медицинского работника, проводящего исследование
В случаях подозрения на беременность многоплодную женщине рекомендуется провести 3 Д или 4 Д УЗИ. Полученное объемное изображение даст более точную картину.
Многоплодная беременность
Нередко на ранних сроках доктор при ультразвуковом исследовании обнаруживает два эмбриона, у одного из которых не прослушивается сердцебиение. Через какое-то время, в силу невыясненных обстоятельств, такой зародыш гибнет. Именно поэтому о наличии многоплодной беременности с уверенностью можно говорить только после 12-недельного срока.
Необходимо учитывать тот факт, что при подтверждении многоплодной беременности женщине потребуется проходить большее количество УЗИ (в среднем, ежемесячно). Это позволит вовремя обнаружить возможные проблемы здоровья матери и развития малышей.
Когда УЗИ противопоказано
Абсолютных противопоказаний для осуществления сонографии не имеется. Не рекомендуется проводить УЗ скрининг при следующих условиях:
- тяжёлая чрезмерная и неукротимая рвота;
- приступ эклампсии с фибриллярным подёргиванием мышц;
- усиливающиеся боли, которые приобретают характер схваток, с кровянистыми выделениями;
- лихорадочное повышение температуры тела.
О том, как врач должен вести беременную после ЭКО вы можете узнать из этого видео:
Первое ультразвуковое исследование после экстракорпорального оплодотворения считается одним из самых наиважнейших наблюдений за процессом имплантации плодного яйца. Главная его задача подтвердить наличие беременности и правильное течение развития эмбриона. Оно является абсолютно безопасным для будущей матери и её ребёнка.
УЗИ в первый день задержки, на первой неделе после зачатия: что покажет?
В первый день задержки менструации ультразвуковое сканирование не сможет показать плод. Зародыш в этот период еще слишком маленького размера и представляет собой лишь скопление делящихся клеток. Спустя 3 недели после зачатия эмбрион достигает всего лишь 1 мм в длину и представляет собой не полноценный зародыш, а только плодное яйцо. Поэтому датчик ультразвукового оборудования его просто не обнаружит.
Увидеть эмбрион при сканировании становится возможным только спустя 4-5 недель после зачатия, обычно на 7-10 день задержки. При этом исследование должно быть трансвагинальным, так как оно является более информативным в данном случае. На очень ранних сроках беременности можно рекомендовать современное 3 Д УЗИ, которое является более точным и подробным.
На мониторе во время ультразвука вы сможете увидеть:
- небольшое круглое или каплевидное образование, окруженное оболочкой и располагающееся в верхней области матки (в условиях нормальной маточной беременности)
- желтое тело, которое считается косвенным доказательством факта беременности, так как с наступлением менструации эта железа обычно регрессирует
Однако с уверенностью говорить о наступлении беременности на столь ранних сроках нельзя, так как существует вероятность анэмбрионии – патологии, при которой внутри плодного яйца эмбрион отсутствует.
Во избежание лишних переживаний, целесообразнее проводить первое УЗИ после 5 недель с момента зачатия, когда начинает сокращаться сердце зародыша, то есть примерно с 10 дня задержки месячных. По статистике, в этот период результаты исследования достоверны почти в 100 процентах случаев.
Второй триместр
Проведение второго ультразвукового скрининга беременности
Скрининг второго триместра — важная часть беременности. Благодаря нему можно выявить все хромосомные нарушения будущего ребенка. Опасные патологии также будут выявлены. Перед проведения УЗИ рекомендуется покушать сладкого, так малыш будет более активен.
УЗИ после ЭКО проводится немного чаще. Для каждого цикла такой беременности существуют свои особенности и отклонения, которые важно выявить на раннем этапе. Когда беременность наступила именно таким способом, женщины более подвержены к осложнениям. Одно из них патология плаценты.
Поскольку после ЭКО выкидыши случаются часто. При наблюдении у себя малейших отклонений нужно срочно идти к врачу.
Виды диагностики
В настоящее время существуют разные виды обследования. Оптимальный тип процедуры определяется только с привлечением опытного специалиста.
В большинстве случаев проводят традиционное УЗИ после подсадки эмбрионов. В такой ситуации не требуется специальная подготовка, так как процедура отличается легкостью проведения. Датчик прибора находится на передней стенке живота.
В последнее время все более востребованным становится 3D УЗИ, которое позволяет увидеть плодное яйцо после эко и правильно оценить его состояние. 3D предполагает объемное исследование эмбриона с обязательным выяснением точного месторасположения. Будущая мама увидит монитор с малышом, а при желании – сделает первое фото будущего ребеночка.
Для полноценного контроля за состоянием женщины желательно сделать УЗИ молочных желез для ЭКО. Данная процедура также позволяет лучше понять состояние гормональной системы и определить оптимальные действия не только для наступления беременности, но и для ее сохранения.
Как проводится УЗИ
При такой беременности ультразвуковое сканирование может проводиться также двумя основными способами:
- трансабдоминальным;
- трансвагинальным.
Оба метода разрешены при ЭКО, поскольку не несут в себе никакой опасности для плода и будущей матери.
Трансабдоминальный способ
Исследование заключается в том, что датчик, преобразующий УЗ-волны, устанавливается на кожу живота в нижних его отделах. Следовательно, процедура совершенно неинвазивна и безболезненна.
Подготовка к обследованию заключается в соблюдении некоторой диеты с целью уменьшения газообразования в кишечнике и наполнении мочевого пузыря для лучшей визуализации матки. Примерно за 2-3 дня до исследования женщина не должна употреблять продукты, которые потенциально могут вызвать метеоризм.
К ним относят:
- все бобовые культуры;
- свежие овощи;
- кондитерские и хлебобулочные изделия;
- газированные напитки и продукты быстрого приготовления.
Для наполнения полости мочевого пузыря следует за час-полтора до назначенного времени выпить около литра чистой негазированной воды. Как только появятся позывы в туалет – процедуру можно начинать.
Врач делает исследование в нескольких плоскостях, после чего все результаты и свои выводы заносит в протокол.
Трансвагинальный способ
В данном случае ультразвуковой датчик непосредственно вводится в полость влагалища, за счет чего достигается максимальная близость к матке и яичникам. Такая методика дает более точную и достоверную картину по сравнению с предыдущим способом.
- Из подготовки необходимо позаботиться только о том, чтобы кишечник не был заполнен газами, поэтому на протяжении пары дней рекомендуется не принимать в пищу продукты, способствующие метеоризму.
- Если женщина страдает повышенным газообразованием, то за час до обследования необходимо выпить несколько капсул Эспумизана или пакетик Смекты.
Врач УЗД надевает на датчик специальный одноразовый презерватив и вводит его аккуратными движениями во влагалищную полость примерно на 5-6 см. Как правило, процедура безболезненна, а женщина может почувствовать лишь некий дискомфорт. Такая близость преобразователя к исследуемым органам позволяет увидеть даже маленький эмбрион.
Поэтому первое УЗИ при беременности от ЭКО должно быть выполнено трансвагинальным способом.
Расшифровки результатов
Многие беременные не знают — когда делается первое УЗИ. Наиболее точным периодом для проведения исследования является срок с 11 по 13 неделю, считая со дня последних месячных. Особенно важно пройти женщинам в возрасте до 18 и после 35 лет, если уже случались выкидыши, замирание плода, аборты, в семье наблюдались наследственные заболевания и генетические отклонения.
Нормы узи в первом триместре:
- измерение от теменной точки до копчика – КТР, на 11 недели – 40-58 мм, 12 недели – 47-73мм;
- БПР – измерение расстояния между выступающими долями темени – бипариетальный размер, к концу 11 недели14-17 мм, 22 мм на 12, к концу 13 недели – 25-26 мм;
- длина носовой кости, до 11 недели ее можно определить, но сложно оценить ее размеры, в 13 недель соответствует примерно 3 мм;
- окружность головы;
- черепная коробка уже должна быть закрыта, определяется симметричность полушарий мозга;
- ТВП в 11 недель это 1.4-2.3 мм, в 12 недель – 1.7-2.4 мм, в 13 – 1.8-2.9 мм;
- определяются размеры сердечной мышцы, наибольших сосудов, а также частота сокращений, в норме на 11 неделе – 153-178, в 12 недель – 150-172, в 13 недель – 140-170 ударов минуту;
- длина конечностей;
- обследование плаценты;
- объем околоплодных вод;
- пуповина и количество сосудов;
- оценивается состояние матки, тонус, шейка матки.
При биохимическом исследовании крови, особого внимания заслуживают показатели хорионического гонадотропина. Если сразу же после зачатия его количество увеличивается в разы каждый день, то к сроку проведения первого скрининга, имеет более стабильные показатели.
Повышение является сигналом о развитии генетических отклонений, а также может наблюдаться при сахарном диабете и сильном токсикозе. Если показатели ниже нормы, причиной может стать замирание плода, угроза выкидыша, развитие внематочной беременности, патологии формирования ребенка.
Норма β-ХГЧ в первом скрининге:
- с 10 по 11 неделю – 18-130 нг/мл;
- с 11 по 12 неделю – 13-126 нг/мл;
- на 13 неделе – 14 -115 нг/мл.
В каждой лаборатории существуют свои нормы ХГЧ, цифры могут существенно отличаться, соответствие результатов зависит от установленных показателей в данной клинике. Самостоятельно оценивать их нельзя, делает это только врач.
Белок, вырабатываемый плацентой, и определяющий ее состояние, называется протеин-А (РАРР-А). Если его показатели существенно ниже нормы, это может свидетельствовать об угрозе выкидыша, генетических отклонениях – синдроме Эдвардса, Дауна. Незначительное повышение считается нормой и не имеет особого значения для результатов диагностики.
Что показывает норма протеина-А (РАРР-А):
- с 10 по 11 неделе 0.8-4.7;
- с 11 по 12 неделе 1.2- 3;
- на 13 неделе 1.3-8.7.
Имеет значение не только количество белка, но и динамика роста. С течением беременности, его количество также должно увеличиваться.