Весьма опасным и неприятным заболеванием является невралгия: симптомы многочисленные, зависят от формы поражения нервной системы на разных уровнях и стадии воспалительного процесса. Клинико-неврологическое обследование позволяет выявить патологию при невралгии, причины возникновения нередко оставляют без внимания.
Неприятные ощущения могут быть постоянными (продолжительными) и спонтанными, возникающими при отсутствии внешнего раздражителя.
Следует выделить основные причины невралгии:
- травмы;
- рассеянный склероз;
- воспаление после герпеса;
- опухоли;
- хирургические операции.
Болевой синдром развивается при повреждении спинного мозга у ВИЧ- инфицированных пациентов.
Принято различать следующие виды невралгии:
- воспаление большого затылочного нерва;
- острый процесс в носоресничном узле;
- поражение подошвенного, тройничного и языкоглоточного нервов.
Удалось выяснить, что поводом для возникновения заболевания служит наследственный фактор. Нередко патология связана с ВИЧ-синдромом или цитомегаловирусной инфекцией. Несмотря на то что известно, как проявляется затылочная невралгия, следует помнить: тошнота и рвота могут быть симптомами другого заболевания, например, опухоли головного мозга.
Что такое поражение носоресничного узла или синдром Шарлена, следует знать пациенту, страдающему герпесом. В этом случае причина появления боли ясна: вирусная интоксикация способствует развитию острого процесса.
Что чувствует человек до развития приступа
Признаки невралгии затылочного нерва указывают на появление обширного воспаления. Основной симптом — боль, локализованная в затылке. При невралгии в патологический процесс вовлечены мозговые оболочки, шейный отдел позвоночника, мышцы и кожа. Нередко у взрослых пациентов возникают пароксизмы, продолжающиеся длительно. Воспаление межпозвоночных суставов служит причиной невралгии — признаки патологии дисков ярко выражены. Для острой формы заболевания характерно развитие криза.
У людей пожилого возраста поражение тройничкового нерва возникает при кариесе, синусите, опухоли черепной ямки, герпетической инфекции. Проявление невралгии — внезапно начавшийся приступ, например, после прикосновения к коже лица или дуновения ветра. В случае появления боли, отдающей в ухо, предполагают развитие воспаления языкоглоточного нерва.
Анатомия, причины
Чтобы понять, каким образом происходит раздражение нерва, необходимо кратко остановится на его анатомии.
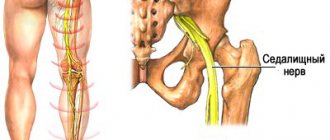
Седалищный нерв входит в состав крестцового сплетения и выходит из полости малого таза в большинстве случаев через грушевидное отверстие. Проходя через ягодичные мышцы, нерв направляется на заднюю поверхность бедра, где его прикрывает двуглавая мышца бедра и приводящая мышца бедра. В подколенной ямке нерв делится на большеберцовый и малоберцовый нерв.
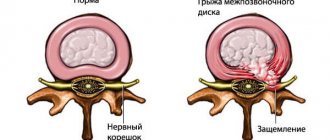
Невралгия седалищного нерва, или ишиас, может возникнуть при повреждении любого участка нервного волокна, но чаще возникает при сдавлении нерва спазмированной грушевидной мышцей или ее связкой (синдром грушевидной мышцы). Спазм мышцы возникает на фоне дистрофических процессов в позвоночнике (остеохондроз, грыжи межпозвонковых дисков, протрузии дисков и др.). Другая причина ишиаса – поражение спинномозговых корешков или рефлекторный спазм мышц на фоне патологии в позвоночнике. Спинномозговые корешки сдавливаются грыжами межпозвонковых дисков чаще на уровне 5 поясничного позвонка (L5) или 1 крестцового (S1).
Проблема налицо
Симптомы невралгии крылонебного узла появляются в течение нескольких часов. Затем приступ заканчивается. Характерным является регресс боли после прекращения действия раздражителя. При невралгии пациент испытывает неприятные ощущения в верхней челюсти, распространяющиеся на мягкое небо.
Причиной заболевания является воспалительный процесс в полости рта, перелом скуловой кости, употребление алкоголя, стрессы, злокачественная опухоль. Нередко во время приступа наблюдают появление сокращения пучков мышц мягкого неба, возникает характерный цокающий звук.
В некоторых случаях невралгический приступ сопровождается вегетативными расстройствами. Пациент жалуется на покраснение слизистой оболочки глаз, слезотечение, появление отеков на лице. Из носа выделяется небольшое количество прозрачной слизи. Характерно развитие острых приступов невралгии — симптомы заболевания усиливаются в ночное время, сопровождаются психомоторным возбуждением и двигательным беспокойством.
Синдром Мортона
Болезнь характеризуется поражением подошвенных нервов. Пациент жалуется на появление дискомфорта в стопе. В начале заболевания он вынужден снимать обувь и массировать мышцы, чтобы облегчить состояние. Во многих случаях приступ начинается ночью. Пароксизмы достигают своего пика через несколько часов, воспаляется седалищный нерв.
Резкая боль может проявиться в области пораженного нервного ствола. У пациента повышается чувствительность кончиков пальцев. В процессе терапии следует учитывать особенности подобного вида невралгии — заболевание с трудом поддается лечению в связи с постоянной травмой нервных стволов. Принятый стандарт избавления от мучительной боли включает использование анальгетиков и мочегонных препаратов.
Во время приступа пациент старается уединиться, жалуется на чувство распирания в стопе. В этом случае установление степени поражения нервов позволяет выбрать эффективную терапию. Немаловажное значение имеет оперативное лечение, предупреждающее дальнейшее развитие болезни.
Характерные проявления
Первые стадии развития заболевания редко сопровождаются существенными изменениями в состоянии здоровья. Неприятные ощущения становятся заметны спустя несколько недель. После появления болезни неприятные ощущения проявляются при сдавливании межпальцевой области.
Для невриномы Мортона характерны следующие симптомы:
- острые боли и зуд между четвертым и третьим пальцами;
- слабое покалывание в пальцах ног;
- непреодолимый дискомфорт при хождении и беге;
- ослабление чувствительности в области четвертого и третьего пальца;
- онемение и отек всей стопы;
- резкие боли, переходящие в пальцы или стопы.
Описанные признаки могут утихать со временем и проявляться лишь через несколько лет. Болезнь может находиться в спящем режиме, но это не означает, что она исчезла полностью.
Резкие боли проявляются лишь при использовании длинных каблуков. Если надевать обувь на плоской подошве, то боли моментально утихнут.
Терапия воспаления тройничкового нерва
Для лечения применяют лекарство из группы антиконвульсантов — Финлепсин. Его дозу увеличивают постепенно, а эффект от терапии наблюдают уже через несколько дней. Препаратами выбора для лечения являются следующие противосудорожные средства:
- Дифенин;
- Морфолеп;
- Этосуксемид;
- Триметин;
- Клоназепам.
В комбинации с Финлепсином эффективны сосудорасширяющие и мочегонные препараты:
- Никотиновая кислота;
- Фуросемид.
Когда другие лекарства оказываются безуспешны, применяют следующие ноотропы:
- Аминолон;
- Кавинтон;
- Трентал;
- Пирацетам.
Диагноз в типичных случаях элементарно прост. Однако врач обязан исключить возможность появления вторичных форм воспаления тройничкового нерва. Эта задача актуальна, если развивается двухсторонняя невралгия — симптомы и лечение проводят по традиционной схеме, учитывая степень повреждения.
В некоторых случаях может быть назначено оперативное вмешательство. Весьма эффективна микроваскулярная декомпрессия и разрушение корешков нервов с помощью электрического тока. Последствия опухоли также удаляют хирургическим путем, добиваясь полной ликвидации болевых ощущений.
Лечение невралгии с помощью рецептов, которыми пользовались люди в прошлом, дает положительный результат. Помогает снять приступ спиртовая настойка побегов багульника болотного. Больное место натирают на ночь, используя средство до полного исчезновения неприятных ощущений.
Лечение невралгии с помощью листьев комнатной герани (пеларгонии) позволяет уменьшить мучительные ощущения. Необходимо приложить сырье к участку кожи, где боль может проявляться очень сильно.
Во время терапии можно принимать препараты на основе целебных растений, которые обладают противовоспалительным и общеукрепляющим действием. Полезно пить отвар травы зверобоя продырявленного, цветков бузины черной и березовых почек. Быстрое облегчение может принести употребление сбора, в состав которого входят следующие растения:
- листья иван-чая;
- трава душицы;
- цветки липы.
Народные целители знают, можно ли уменьшить боль с помощью растирания воспаленного участка травяными спиртовыми настойками. Поэтому большой популярностью пользуются препараты, изготовленные из цветков арники горной и листьев эвкалипта. После окончания процедуры пораженный участок необходимо прикрыть теплым шерстяным платком.
Комплекс лечебных процедур
Существуют два различных подхода к лечению плантарного фиброза. Выбор метода зависит от запущенности и сложности конкретного случая.
Консервативное лечение
Основная суть — отказ от хирургического вмешательства.
В первую очередь предусматривается значительное снижение нагрузки на стопы и облегчение их работы. Данный подход целесообразен на начальных этапах развития заболевание. Если помощь компетентного специалиста не была получена вовремя, то хирургическая операция становится единственным и обязательным путем решения проблемы.
Если же проведение операции невозможно или нежелательно по ряду причин, то рекомендуется прибегнуть к консервативным методам, которые включают следующий комплекс процедур:
- использование комфортной обуви с подошвой без каблуков;
- ношение специализированных ортопедических стелек;
- применение приспособлений, разделяющих пальцы, что позволит исключить возможность деформации пальцев и стопы в целом;
- исключение нагрузок на стопы, так необходимо свести к минимуму время, проводимое в стоячем положении;
- рекомендуется использовать ортопедическую обувь, корректирующую поверхность стопы в соответствии с индивидуальными особенностями;
- регулярный массаж стоп.
Если использовать данный комплекс, то болевой синдром исчезнет через несколько месяцев. Нередко консервативные методы не оказывают должного влияния и боли становятся более интенсивными. В таком случае целесообразно применять обезболивающие средства.
Для подавления боли применяют следующие препараты:
Среди преимуществ консервативного подхода к лечению невриномы Мортона стоит выделить:
- отсутствие периода восстановления;
- исключены болезненные ощущения, которые характерны в послеоперационный период;
- лечение проводится без нарушения привычного графика, не требуется изменять сложившийся ритм жизни, так как нет необходимости регулярно посещать лечащего врача.
Среди недостатков стоит отметить следующие:
- длительность лечения;
- данный способ требует больших финансовых вложений в сравнении с хирургическим;
- возможны побочные эффекты от применения различных лекарственных препаратов, нарушается работа органов пищеварительного тракта и сердечнососудистой системы;
- самый важный минус — нет гарантии, что терапия будет успешной.
Хирургический подход
Операция проводится в том случае, если консервативные меры не принесли желаемого результата.
Применяются три методики вмешательства:
- обычное удаление;
- перелом кости, проводимый искусственно;
- удаление воспаленной зоны нерва и части мышц.
Среди достоинств оперативного разрешения следует отметить:
Место разрезов после проведенной операции
- низкие денежные затраты;
- эффективность;
- длительное восстановление;
- в первое время будут неприятные ощущения во время ходьбы.
Если лечение не будет начато своевременно, то болевые ощущения могут усилиться, а воспаление распространиться еще сильнее. На последних стадиях операция является обязательным аспектом лечения.
Чем унять приступ мигрени
Лечение невралгии, сопровождающееся появлением «пучковой» головной боли, подразумевает воздействие на причину заболевания. Для терапии врач предлагает лекарство Мексилетин, устраняющее дискомфорт и оказывающее обезболивающее действие. Вылечить невралгию подобного вида можно, используя следующие препараты:
- Амитриптилин;
- Диазепам;
- Курантил.
Как лечить невралгию, если приступы возникают часто, расскажет врач после осмотра пациента. Для терапии острого состояния используют препараты:
- Эрготамин;
- Кофеин;
- Седуксен;
- Пипольфен.
В тяжелых случаях для снятия приступа пациенту рекомендуют воспользоваться лекарством Дексаметазон. Препарат обладает противовоспалительной активностью. Он устраняет патологические реакции при невралгии — лечение направлено на подавление нежелательных иммунных процессов.
Нередко глюкокортикоидные препараты, применяемые для избавления от невралгии, вызывают появление побочных эффектов.
Превентивные мероприятия
Рекомендуемые профилактические меры:
- ношение комфортной обуви;
- профилактика плоскостопия;
- использование расслабляющих ванн для ступней;
- регулярный массаж ног;
- контроль веса тела.
От таких каблуков стоит отказаться
Соблюдение данных советов позволит избежать болезненного лечения и длительного периода восстановления.
Устранение боли при воспалении крылонебного узла
Острую боль лечат с помощью фармакологических методов и электрической стимуляции нерва. У пациента развивается стойкий эффект через несколько дней или месяцев. Люди часто сталкиваются с проявлениями лицевой невралгии: что делать в случае, когда появились участки онемения кожи и шум в ухе, посоветует врач после установления диагноза.
Чтобы не допустить появления осложнений, необходимо знать, как вылечить воспаление с помощью местных анестетиков. Обычно применяют гели с 2,5% и 5%-м содержанием Лидокаина. В случае развития болевого синдрома назначают трициклические антидепрессанты.
Патология успешно лечится с помощью препаратов:
- Амитриптилин;
- Флуоксетин;
- Пароксетин.
Лекарства из группы бензодиазепинов предложены для профилактики побочных эффектов при невралгии: как лечить болезнь с их помощью известно, благодаря проведенным клиническим исследованиям.
Для терапии предлагают следующие препараты:
- Баклофен;
- Сирдалуд.
Информация о том, как избавиться от боли с помощью вальпроевой кислоты, противоречива. Применение препарата ограничено.
Достоинством любой схемы лечения является тот факт, что на ранних этапах терапии состояние пациента значительно улучшается.
Невралгия носоресничного нерва (синдром Чарлина)
возникает при синусите, воспалительных изменениях в придаточных пазухах носа, гипертрофии раковины, искривлении носовой перегородки, заболевании зубов, гриппе, хронических инфекциях. Носоресничный нерв — ветвь глазного нерва. Этот вид невралгии характеризуется приступами мучительной боли в области глазного яблока или надбровья, которая иррадиирует в спинку и соответствующую половину носа. Иногда бывает орбитальная и околоорбитальная боль.
Боль возникает преимущественно вечером, ночью. Приступ длится до нескольких часов и даже суток. Болевой синдром сопровождается слезотечением, светобоязнью, усиленным миганием, гиперемией, гиперестезией, отечностью слизистой оболочки полости носа на пораженной стороне, выделением из одной ноздри жидкого секрета, болезненностью при пальпации внутреннего угла пазнииы и половины носа. Могут быть изменения в переднем отделе глаза в виде кератоконъюнктивита, иридоциклита, тренирования склер. Дифференциально-диагностическим признаком невралгии является исчезновение всех симптомов после иядокаинизации слизистой оболочки переднего отдела носовой полости 2 мл 2 % раствора лидокаина.
Неотложная помощь. Для снятия выраженного болевого синдрома применяют смесь анальгина с димедролом, седуксен, натрия оксибутират, аминазин. При поражении длинных ресничных нервов однократно в течение суток закапывают в глаза 1-2 капли 0,25 % раствора дикаина. Болевой синдром купируется через 2 — 3 мин. Для усиления анестезирующего эффекта применяют 0,1% раствор адреналина гидрохлорида (3 — 5 капель на 10 мл раствора дикаина). Закапывание назначают в течение 5 — 7 дней.
Невралгия ушно-височного нерва (Фрей синдром), или околоушно-височный гипергидроз, или аурикулотемпоральный синдром. Ушно-височный нерв относится к третьей ветви тройничного нерва и содержит чувствительные и секреторные волокна для ушного ганглия. Он иннервирует височную область, кожу наружного слухового прохода, передние отделы ушной раковины и связан анастомозами с лицевым и другими нервами. Характеризуется возникновением на больной стороне в области иннервации ушно-височного (реже — большого ушного) нерва гиперемии кожи, резкого потоотделения в околоушно-височной области и пароксизмальной боли в глубине уха, в передней стенке наружного слухового прохода и в области виска, особенно в зоне височно-челюстного сустава. Часто боль иррадиирует в нижнюю челюсть. Такого рода приступы наступают при приеме некоторых видов пищи (пряная, твердая, кислая, сладкая и пр.), а также при наличии»ряда внешних раздражителей (жаркое помещение, шумная обстановка и т.п.).
При этих пароксизмах наблюдается также усиленное слюноотделение, а нередко и изменение величины зрачка (сначала сужение, а затем расширение) на стороне поражения.
Невралгию ушно-височного нерва связывают с травмами и перенесенными заболеваниями околоушной слюнной железы воспалительный процесс, после операции по поводу паротита, когда в послеоперационные кожные рубцы вовлекаются вегетативное нервные волокна, и др.), приводящими к раздражению вегетативных волокон, идущих в составе ушно-височного и большого ушного нервов.
Неотложная помощь. Назначают анальгетики в сочетании антигистаминными препаратами, транквилизаторами, нейролептиками, а также вегетотропные средства (беллоид, беллаетон, беллатаминал), нестероидные противовоспалительные средства (пироксикам, индометацин, ибупрофен, напроксен, диклофенак и др.).
Для лечения этого заболевания рекомендуются различные виды физиотерапевтических процедур с йодистыми препаратами, лидазой, инъекции алоэ, грязелечение, которые способствуют рассасыванию рубцовых и спаечных образований в участке околоушной слюнной железы.
Невралгия язычного нерва.
Ее возникновению способствуют инфекции, травмы, интоксикации, сосудистые факторы и др.
Диагностика основывается на клинических данных: наличии приступов жгучей боли в области передних двух третей языка, появляющихся спонтанно или провоцирующихся приемом очень грубой и острой пищи, а также действиями, связанными с движениями языка (разговор, смех). Приступы могут возникать на фоне хронической инфекции (тонзиллит и др.), интоксикации, длительного раздражения языка протезом, острым краем зуба и т.п., чаще у лиц пожилого возраста с явлением дисциркуляторной энцефалопатии. На соответствующей половине языка нередко выявляют расстройства чувствительности (обычно типа гиперестезии), при большой давности заболевания — потерю не только болевой, но и вкусовой чувствительности.
Неотложная помощь. Во время приступа назначают per os седальгин, баралгин или анальгин (по 0,5 г 3 — 4 раза в день) или внутримышечно 2 мл 50 % раствора анальгина в сочетании с 1 мл 2,5 % раствора дипразина или 1 мл 0,5 % раствора седуксена. Язык смазывают 1 % раствором дикаина, или 2 % раствором новокаина, или 2 % раствором лидокаина. В дальнейшем проводят лечение основного заболевания, санацию полости рта, витаминотерапию (витамины В 1 , В 12), электрофорез новокаина. В некоторых случаях эффективно применение антиконвульсантов типа карбамазепина (финлепсина) по схеме, аналогичной схеме лечения невралгии тройничного нерва (повышение дозировки с 0,2 г до 0,6 — 0,8 г с последующим снижением до поддерживающей дозы).
Поражение системы лицевого и промежуточного нервов. Ганглионит узла коленца (невралгия узла коленца, синдром Ханта). Особенности клинических проявлений: характеризуется очень сильной приступообразного характера болью в области уха, иррадиирующей в затылок, лицо, шею. длящейся несколько секунд. Появляются герпетические высыпания в зоне иннервации коленчатого узла (барабанная полость, наружный слуховой проход, ушная раковина, слуховая трубa, небо, миндалины, язычок, нередко лицо и волосистая часть головы). Возможны симптомы, связанные с нарушением иннервации лицевого нерва. Наблюдаются нарушения вкуса в передних 2/3 языка, иногда снижение слуха, звон в ушах, головокружение, горизонтальный нистагм. В дальнейшем присоединяется гиперестезия в области наружного слухового прохода, козелка, передней стенки слухового прохода, передней трети языка и всей половины лица.
Неотложная помощь. Назначают анальгин, баралгин в сочетании с димедролом (пипольфеном, дипразином) внутримышечно, ганглиоблокаторы, транквилизаторы (седуксен), антидепрессанты (амитриптилин), нейролептики (аминазин), внутривенно медленно вводят 10-15 мл 1-2% раствора новокаина.
Невралгия видиева нерва (синдром Файля).
Видиев нерв это соединение поверхностного большого каменистого нерва (ветвь VII черепных нервов) и глубокого каменистого нерва (ветвь симпатического сплетения сонной артерии).
Причины его поражения — воспалительные процессы в придаточных пазухах носа и верхушке пирамиды, реже — травмы и нарушения обменных процессов.
Особенности клинических проявлений:
- Болевой синдром носит симпаталгический характер. Боль приступообразная, локализуется в орбите, в области полости носа, иррадиирует в верхнюю и(или) нижнюю челюсть, в область затылка, так как видиев нерв связан с крылонебным и коленчатым ганглиями.
Боль локализуется в орбите, но глазное яблоко не болит.
Продолжительность приступа от одного до нескольких часов, приступы чаще бывают ночью.
Во время приступа наблюдаются выраженные вегетативные реакции (бледность лица, гипосаливация).
Неотложная помощь. Назначают обезболивающие средства (трамадол, анальгин, баралгин, седальгин и др.) в сочетании с седуксеном, нестероидные противовоспалительные средства, ганглиоблокаторы, нейролептики и антидепрессанты. Проводят лечение основного заболевания, вызвавшего невралгию.
Поражение системы языкоглоточного и блуждающего нервов.
Невралгия языкоглоточного нерва (синдром Вейзенбурга-Сикара-Робино)
развивается при хроническом тонзиллите, поражении придаточных пазух носа, зубов различных процессах в задней черепной ямке, интоксикации увеличенном шиловидном отростке.
Характеризуется приступами боли, которые всегда начинаются в корне языка, миндалинах, глотке. Их провоцируют прием пищи, разговор, кашель, надавливание на корень языка, глотку, миндалины. Боль распространяются на небную занавеску, ухо, горло, иногда иррадиирует в глаз, угол нижней челюсти, щеку. Длительность болевых приступов — 1-3 мин, интервалы между ними неодинаковы.
Во время приступа отмечаются сухой кашель, расстройство вкуса, одностороннее усиление чувствительности в задней трети языка, иногда снижение или отсутствие вкуса. Редко наблюдаются потеря сознания, снижение артериального давления вследствие угнетения сосудодвигательного центра, ослабление подвижности мягкого неба, гипергевзия к горькому в задней трети языка (все вкусовые раздражители воспринимаются как горькие), снижение глоточного рефлекса.
У некоторых больных отмечается болезненность при пальпации в области угла нижней челюсти и отдельных участков наружного слухового прохода во время приступа. При явлениях неврита (невропатии) присоединяется гипестезия в верхней трети глотки и задней части языка, снижается глоточный рефлекс, появляется расстройство вкуса на задней трети языка (гипергевзия к горькому), затрудняется глотание, нарушается слюноотделение (сухость во рту).
Неотложная помощь. Лечение проводится по тем правилам, что и при невралгии тройничного нерва центрального генеза. Наиболее эффективен карбамазепин, который дает фармакоспеци-фический аналгетический эффект, что связано с воздействием на центральные механизмы болевых невралгических пароксизмов. Назначают ненаркотические анальгетики в сочетании с седуксеном, нестероидные противовоспалительные средства, витамин В 12 . Смазывают корень языка и зева растворами местноанестезирующих препаратов, в тяжелых случаях в корень языка вводят 2-5 мл 1-2% раствора новокаина, показана блокада трихлорэтилом или новокаином в области разветвления сонных артерий. На гюзадичелюстную область назначают диадинамические или синусоидальные токи. Проводят лечение основного заболевания, санацию полости рта.
Невралгия верхнего гортанного нерва
(одного из ветвей блуждающего нерва) характеризуется односторонней болью приступообразного характера в области гортани, иррадиирующей в область уха и вдоль нижней челюсти. Она возникает во время еды или глотания. Иногда развиваются приступы ларингоспазма. Во время приступа боли появляются кашель, общая слабость. Пальпируется болевая точка на боковой поверхности шеи чуть выше щитовидного хряща.
Неврит приводит к расстройству чувствительности в области надгортанника и снижению или исчезновению со временем глоточного рефлекса. Пораженная половина гортани оказывается неподвижной, возможно сужение голосовой щели.
Неотложная помощь. Назначают анальгетики (2 мл 50 % раствора анальгина) в сочетании с 1 мл 1 % раствора димедрола или 1 мл 2,5 % раствора дипразина (пипольфена) внутримышечно, новокаин — по 10-15 мл 0,5 % раствора внутривенно. При необходимости внутримышечно вводят 2,5 — 5 мг дроперидола и 0,05 — 0,1 мг фентанила (таламонала) в условиях стационара.
Поражение вегетативных ганглиев лица.
Ганглионит крылонебного узла (синдром Сладера).
Возникает чаще при поражении придаточных полостей носа, преимущественно основной и решетчатой. Также имеют значение местные воспалительные процессы (риносинусит, осложненный кариес, тонзиллит, отит), локальная травма и общие инфекции (чаще ОРВИ, реже — ревматизм, туберкулез, опоясывающий герпес), а также механические, аллергические, конституциональные и другие факторы, вызывающие раздражение крылонебного узла.
Особенности клинических проявлений: характеризуется сочетанием выраженной боли и вегетативных расстройств, для описания которых применим термин «вететативная буря».
Боль резкая, начинается спонтанно, часто в ночное время суток. Локализуется в глазу, вокруг орбиты, в корне носа с одной стороны, челюсти и зубах. Боль распространяется на мягкое небо, язык, ухо, височную и шейно-плечелопаточную область. Одновременно появляются гиперемия половины лица и конъюнктивы, обильное слезо- и слюнотечение, ринорея из одной половины носа, отечность слизистой оболочки носа, заложенность уха, ощущение шума в нем вследствие изменения просвета и кровенаполнения слуховой трубы. Болевой приступ может сопровождаться одышкой, тошнотой, рвотой, светобоязнью, судорогой мышц мягкого неба. Длительность болевого синдрома — от нескольких асов до 1 — 2 сут и более. Боль усиливается под влиянием звука, света. Пароксизмы боли чаще развиваются ночью. После приступа остаются шум в ухе, парестезии. От невралгии тройничного нерва синдром Сладера отличается значительно большей длительностью приступов, зоной распространения боли, отсутствием курковых зон, значительной выраженностью вегетативных расстройств развитием болезненных пароксизмов в ночное время суток. Важным диагностическим признаком является прекращение приступа после смазывания задних отделов носовой полости 3 % раствором лидокаина с адреналина гидрохлоридом.
Заболевание, известное в медицине, как невралгия носоресничного нерва, было впервые описано чилийским офтальмологом Чарлином в начале 30-х годов ХХ века.
Возникновение заболевания обусловлено поражением одной из ветвей глазного нерва, находящегося в верхней части глазницы.
Его волокно имеет связь с тройничным и глазодвигательным нервными волокнами, а также с периваскулярными сплетениями сонной артерии и симпатическим ресничным узлом.
Причиной патологического процесса может служить:
- воспаление в пазухах носа;
- атеросклеротические изменения в сонной артерии;
- гипертрофия раковин носа;
- стоматологические заболевания и челюстно-лицевые патологии;
- заболевания, затрагивающие ресничный нервный узел и непосредственно носоресничный нерв.
Синдром Чарлина чаще наблюдается у молодых женщин. Обострения заболевания могут сменяться длительной ремиссией (до 5 лет).
Симптомы и лечение невралгии носоресничного нерва подробнее рассмотрим ниже.
Симптомы
Полная картина синдрома носоресничного нерва с присутствием всех возможных при данном заболевании симптомов фиксируется в очень редких случаях. В медицинской практике редко встречаются случаи двусторонней невралгии.
Примерно 90% всех зафиксированных случаев данной патологии – односторонние.
Обострение заболевания выражается симптомами, присущими патологии одного участка (ответвления) нерва: подблокового или длинного ресничного.
При невралгии подблокового ответвления больного могут беспокоить следующие симптомы:
- покраснение конъюнктивы;
- боли в глазном яблоке при воздействии на внутренний угол глаза.
При невралгии длинных ресничных нервов у пациента возникают более разнообразные симптомы:
- стягивающие приступообразные боли внутри глазного яблока или за ним, обостряющиеся по утрам;
- светочувствительность;
- гиперемия слизистой глаза;
- слезотечение;
- невозможность полностью открыть веки (глаз постоянно прищурен);
- отечность мягких тканей, расположенных в непосредственной близости от глаза;
- снижение или полное отсутствие конъюнктивальных и корнеальных рефлексов;
- замедление или полное отсутствие реакции зрачка на свет;
- острая боль при попытке прикоснуться к глазу.
Обострение невралгии носоресничного нерва с проявлением указанных выше симптомов может продолжаться достаточно долго, а периоды ремиссии могут достигать нескольких лет.
Профилактика
В принципе, нет каких-либо определенных мер, направленных на профилактику невралгии носоресничного нерва. Достаточно следить за своим здоровьем, своевременно заниматься лечением ЛОР-органов, следить за чистотой и гигиеной глаз. Если начинают беспокоить какие-либо неприятные симптомы, следует незамедлительно обратиться к специалисту.
Только бережное отношение к собственному здоровью и регулярное посещение узких специалистов способно предупредить развитие различных заболеваний, в том числе и этого. Доведение до запущенной стадии приведет к осложнениям и усложнит сам процесс выздоровления. Также важно соблюдать правила техники безопасности на производстве. Очаги инфекции, которые расположены в области лица, необходимо устранять.
Диагностика
Диагностика синдрома Чарлина представляет собой полное обследование пациента для установления истинных причин возникновения болей и дискомфорта.
Специалистам при этом необходимо подтвердить отсутствие таких серьезных патологий, как невралгия тройничного нерва, глаукома в острой форме, синусит, кариозные поражения зубов или иных стоматологических заболеваний верхней челюсти.
Наибольшую ценность в диагностике заболевания имеет нанесение на слизистую носа специального состава, содержащего гидроксид кокаина. При этом должен возникнуть быстрый регресс всех симптоматических проявлений заболевания. Такая реакция позволяет со 100%-ой уверенностью говорить о наличии у больного синдрома Чарлина.
Непроходящая боль при глотании и частые мигрени — верный признак невралгии языкоглоточного нерва. В этой теме подробнее рассмотрим симптомы этого заболевания.
Второстепенные признаки патологии
К второстепенным признакам межреберной невралгии у женщин следует отнести следующие:
- Изменение чувствительности кожи — может возникать ощущение «бегающих мурашек», кожа может быть менее или, наоборот, более чувствительной даже к незначительному физическому воздействию.
- Кожные покровы могут изменять свой цвет — появляется выраженное побледнение кожи в месте пролегания нерва.
- В месте пролегания и выхода нервных окончаний появляются точки, при нажатии на которые боли усиливаются.
Зная основные характерные проявления межреберной невралгии, можно вовремя ее диагностировать и начать лечение, которое принесет избавление от болей и улучшение общего состояния.
Ограничиваться лишь лекарственными препаратами при лечении межреберной невралгии — не самый верный вариант. Применение различных методик усиливает действие других типов лечения. Невралгия грудной клетки: особенности комплексного лечения, читайте внимательно.
О том, что такое постгерпетическая невралгия и как она лечится, читайте в этой статье.
Лечение заболевания
Лечение невроза носоресничного нерва состоит в устранении заболевания, повлиявшего на него.
При воспалительных процессах в лор-органах больным показан курс лечения антибиотиками и набором препаратов, влияющих на устранение воспалений и восстановление слизистой оболочки, или оперативное вмешательство (при патологиях носовой перегородки).
При сосудистых заболеваниях больным назначаются препараты с гипотензивным и ноотропным действием.
Также лечение проводится с применением вазоактивных лекарственных средств.
Для ослабления болей и других симптоматических и клинических проявления невралгии в медицинской практике применяются местноанестезирующие препараты в сочетании с ненаркотическими обезболивающими и сосудорасширяющими средствами. Их применение обусловлено тем, какой участок носоресничного нерва подвергся патологическому воздействию:
- При невралгии длинного ресничного нерва используется дикаин (0,25%-й раствор для глаз) в смеси с адреналином (4 капли на 10 мл раствора).
- При невралгии подблокового участка носоресничного нерва используется гидрохлорид кокаина (2%-й раствор) в смеси с 0,1%-м адреналином (4 капли на 5 мл препарата). Также применяется раствор лидокаина в виде спрея, который вводят в носовые проходы с соответствующей стороны или в оба сразу (при двухсторонней невралгии) до 4-х раз в сутки.
- При поражении любого участка нерва применяют порошковую смесь папаверина, глюкозы, спазмолитина, димедрола и аминазина 2 раза в сутки.
В качестве дополнительной терапии больным с диагностированным синдромом Чарлина показано курсовое введение витамина В12 внутримышечно, а также внутривенное введение сульфаниламидных препаратов.
Синдром Чарлена (невралгия носоресничного нерва) может возникнуть при патологии лор-органов ( и , и , и , и , и ), а также при , а также при отёках слизистой оболочки носа и вирусных заболеваниях (гриппе, ОРВИ или ).
Боль появляется в полости носа и распространяется в область внутреннего угла глаза. Возникает она чаще всего ночью, продолжается от нескольких секунд до нескольких минут и носит острый, режущий характер. Спровоцировать появление боли может неловкое прикосновение к носу, затяжной вдох или выдох. Далее возникают вегетативные расстройства: слезотечение, фотофобия, конъюнктивит и блефароспазм. Если в воспалительный процесс вовлечен цилиарный узел и вегетативные проводники, то длительность болевых приступов увеличивается до одного часа. Боль обычно бывает односторонней и локализуется в около-орбитальной области у медиального угла глаза или корня носа, либо латеральной стенки носа и его крыла.
В дополнение к болям возникают сосудистые и секреторные реакции (например, односторонняя ринорея), а среди трофических расстройств могут появиться язвенные кератиты и ириты.
Причиной возникновения невралгического синдрома лобного нерва обычно являются , менингоэнцефалиты и травмы лба, повлекшие за собой рубцовые изменения ветвей лобного нерва.
Постоянная боль носит сверлящий или ноющий характер (может приступообразно усиливаться) и локализуется обычно в области лба, верхнего века или темени. Её предвестником является покалывание у медиального края брови, которое распространяется на нижнюю половину лба. На высшей точке приступа возникают вегетативные расстройства: брадикардия, сердцебиение, колющие боли в области сердца, онемение руки, озноб и чувство жара в половине головы. Иногда возникают тошнота, рвота, бледность, повышенное потоотделение и гиперемия.
Объективный осмотр выявляет резкую болезненность в точке выхода лобного нерва и рубцы в области лба. Рентгенография и риноскопия показывают признаки фронтита. Болевой синдром при невралго-неврите и неврите имеет строгое анатомическое местонахождение, соответствующее зоне разветвления лобного нерва.
Причинами невралгических синдромов чаще всего являются воспалительные и рубцовые воспаления, сосудисто-рефлекторные расстройства с патологией носа ( , или ).
При данном синдроме боль проявляется в виде постоянного неприятного ощущения сдавливания или стягивания в области латеральной половины век, медиальном углу глаза и латеральной поверхности корня носа. Ощущение давления перемещается в область лба. При конвергенции (приближении рассматриваемого предмета) появляется ощущение давления на глазное яблоко, которое может длиться от 1 до 3 минут.
Боли в области лица нередко рассматриваются как головные. Они обусловлены хроническим раздражением нерва или вегетативного узла.
Этиологические факторы, вызывающие лицевые боли, многообразны (воспаление, травма, компрессии нервов и др.). В основе патофизиологических нарушений лежат хроническое раздражение нерва или ганглия и дисфункция центральной противоболевой системы. Пусковыми механизмами возникновения или обострения лицевых болей являются различные интоксикации, переохлаждения, инфекционные заболевания, нарушения обмена веществ и др.
Причины возникновения
Травмирование ног — распространенная причина болезненных ощущений. Ухудшают ситуацию болезни опорно–двигательного аппарата, предрасположенность к отечности ног. В дополнение к этому вызывают невралгию следующие заболевания и состояния организма:
- стрессовые ситуации;
- болезни суставов;
- нарушение функционирования сосудов;
- повреждения костей, мышц, связочного аппарата;
- алкогольная интоксикация;
- переохлаждение организма;
- последствие инъекций в область позвоночника;
- защемление седалищного нерва;
- повышенная нагрузка на ноги;
- подагра;
- возрастные изменения;
- межпозвонковая грыжа;
- наличие опухолей;
- осложнение в результате инфекционных заболеваний.
Ущемление седалищного нерва часто приводит к возникновению невралгии. К ущемлению может привести грыжа межпозвоночного диска, которая способна сдавливать нервные окончания.
Процесс не редкость при беременности, когда увеличенная матка начинает сдавливать соседние органы.
Невралгия тройничного нерва
Невралгия тройничного нерва (тригеминальная невралгия, невралгическая прозопалгия) проявляется пароксизмами острых, жгучих, стреляющих болей (типа прохождения электрического тока, молнии) в зоне иннервации одной, двух или трех ветвей этого нерва. Боль длится от 5-15 с до нескольких минут. Частота приступов — от 1-2 в несколько месяцев, лет до весьма частых, в виде залпов, которые повторяются часами, а сами приступы — днями, неделями.
Боли возникают спонтанно или провоцируются движениями лицевой мускулатуры, захватывают часть лица или всю область, иннервируемую тремя ветвями тройничного нерва (чаще страдают II и III ветви). Боль может сопровождаться вегетативно-сосудистыми (гиперемией, отеком лица, слезотечением, ринореей, гиперсаливацией и др.), трофическими нарушениями (себорейной экземой, выпадением ресниц и др.), гиперкинезами мышц лица.
У большинства больных в промежутках между пароксизмами боли отсутствуют, а у некоторых остаются тупые боли или жжение, зуд в пораженной области.
Основной этиологический фактор невралгии тройничного нерва — его компрессия.
Диагностика заболевания основана на клинических проявлениях заболевания и данных анамнеза. В некоторых случаях выявляется болезненность точек выхода ветвей троничного нерва.
Невралгия языкоглоточного нерва
Невралгия языкоглоточного нерва (синдром Сикара) проявляется односторонними (чаще слева) кратковременными пароксизмами резкой жгучей или стреляющей боли длительностью 1-2 мин (чаще не более 20 с), локализующейся в области зева, корня языка, миндалин. Интенсивность боли различна — от умеренной до выраженной. Курковые зоны расположены в области миндалин, корня языка. Приступы провоцируются разговором, смехом, приемом пищи, движением головы, чаще возникают по утрам. Число пароксизмов в день — от нескольких до очень частых (невралгический статус).
Невралгия затылочных нервов
Невралгия затылочных нервов проявляется приступообразной болью, которая локализуется в области затылка, уха, шеи. Боль возникает внезапно, длится 10-30 с и так же неожиданно проходит. Возникновение боли провоцируют разнообразные движения головы.
Невралгия верхнего шейного и звездчатого симпатического узла сопровождается приступообразными или постоянными болями симпаталгического характера. Боли возникают в области затылка, шеи, иррадиируют в одноименную половину лица, шеи, сопровождаются вегетативными расстройствами.