Общие сведения
Защемление седалищного нерва (компрессия) представляет собой синдром его сдавления окружающими тканями, характеризующийся специфическим симптомокомплексом с двигательными, болевыми и трофическими расстройствами в зоне иннервации. Поскольку седалищный нерв является самым крупным периферическим нервом, в том числе и по протяженности (рис. ниже) его защемление может происходить на различных уровнях.
Седалищный нерв берет начало в крестцовом сплетении и образован ветвями поясничных и крестцовых (L4-L5/S1-S3) спинномозговых нервов. Проходит по внутренней поверхности малого таза и выходит из него через грушевидное отверстие. Проходит через ягодичные мышцы и выходит на заднюю поверхность бедра, где он прикрывается двуглавой и приводящей мышцей и мышцей бедра. В области подколенной ямки делится на малоберцовый и большеберцовый нервы. Иннервирует в двуглавую, полусухожильную и полуперепончатую мышцу бедра.
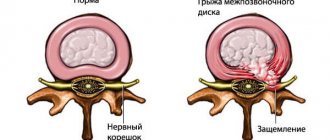
Компрессионные расстройства седалищного нерва наиболее часто обусловлены вертебральным фактором, то есть, патологическими изменениями в связочно-суставных структурах и межпозвонковых дисках пояснично-крестцового отдела позвоночного столба (грыжа межпозвоночного диска, стеноз спинномозгового канала, остеохондроз, спондилолистез и др.).
Однако, в ряде случаев компрессия седалищного нерва обусловлена экстравертебральным фактором — ущемлением нерва между спастически сокращенной грушевидной мышцей и крестцово-остистой связкой (рис. ниже) или при другом варианте развития седалищного нерва (при прохождении нерва непосредственно через мышцу) — сдавлением седалищного нерва измененной грушевидной мышцей.
Компрессия седалищного нерва грушевидной мышцей происходит по механизму туннельного синдрома и формирует специфические клинические проявления, которые включены в понятие «синдром грушевидной мышцы», а в быту — «защемление нерва в тазобедренном суставе», что и является предметом этой статьи. Под туннельной невропатией понимают поражения периферического нерва не воспалительного генеза, развивающиеся под влиянием компрессии и ишемии.
Первая помощь и лечение
Итак, у вас острая боль. Пациент должен лечь на кровать (матрас обязательно жесткий!) и прекратить любые движения до тех пор, пока неприятные ощущения не спадут. Основное правило – покой и только покой, запрет всяких нагрузок.
Борются с ишиасом комплексно. Как лечить воспаление седалищного нерва? В комплекс входят: режим постельный, прием таблеток и процедуры. Они для каждого больного подбираются индивидуально.
Даже если вы предполагаете, как лечить воспаление седалищного нерва, медикаментозное лечение пациенту подробно разъяснит лишь его лечащий врач. Обычно назначают нестероидные лекарства против воспалений, миорелаксанты и витамины. Дополнительно рекомендуют мази, гели. Также хороши прогревания, в том числе компрессы, электро- или фонофорез.
Массаж — одна из составных частей комплексного лечения. Его делают после того, как уйдут острые боли. И от лечебной физкультуры не стоит отказываться. Упражнения тоже разные для всех больных. Некоторые требуется делать сразу же, просто в первые же дни заболевания и прямо в постели. Полезно и плавание в бассейне. Вода ведь уменьшает боль, снимает спазмы мышц.
Размышляя, как лечить воспаление седалищного нерва, медики не исключают операций. Но лишь в том случае, если консервативные методы не помогли.
Патогенез
В основе развития компрессии седалищного нерва при синдроме грушевидной мышцы чаще всего лежит рефлекторный фактор, возникающий вследствие развития отека клетчатки между крестцово-остистой связкой и сокращенной (спазмированной) грушевидной мышцей, что вызывает раздражение седалищного нерва. Постоянно выделяемые при спазме грушевидной мышцы гистамин, простагландин, брадикинин способствуют развитию воспалительного процесса и формированию порочного круга «спазм — боль — воспаление».
Симптомы
Седалищный нерв – самый большой нерв человеческого организма, отвечающий за двигательные рефлексы нижней части туловища. Беря начало в крестцово-поясничном отделе позвоночника, нерв тянется вниз, разветвляясь в область бедер, коленей, голеностопа, голеней, стоп и фалангов пальцев. Его повреждение мгновенно сказывается на подвижности и чувствительности нижних конечностей, функционировании органов малого таза. Чтобы не стать заложником подобной ситуации, неплохо обладать исчерпывающей информацией об ишиас, симптомах и лечении в домашних условиях.
Постановка точного диагноза находится в компетенции врача, и желательно при первых подозрениях на ишиас сразу обращаться в медицинское учреждение. Основными признаками воспаления седалищного нерва являются:
- Боль в ягодичной зоне и области задней части ног. Обычно неприятные ощущения идентифицируются с обеих сторон, но где находится очаг воспаления – там болит интенсивнее. Направление боли – сверху вниз. Охват – ягодицы, поясница и бедренная часть.
- Затруднения при сгибах и разгибах туловища.
- Усиление боли при попытке повернуть торс в стороны.
- Пронизывающая боль при опоре на конечность, в которой наблюдается воспалительный процесс.
- Непроизвольное мочеиспускание и дефекация, возникающая как следствие острого болевого синдрома.
- Повышенная температура тела, особенно в месте дислокации воспаления.
- Мышечная боль и спазмы.
- Непереносимость малейших физических нагрузок.
- Гиперемия и отек кожных покровов в месте воспаления.
- Чувство онемения в нижних конечностях, атрофия мышечной ткани.
Воспаление седалищного нерва – это всегда следствие. Чтобы избавиться от болевых ощущений, необходимо выявить конкретную причину ишиас и заняться её устранением. Спровоцировать неврит седалищного нерва может:
- Патологии опорно-двигательного аппарата, заболевания позвоночника.
- Переохлаждение организма.
- Чрезмерные физические нагрузки.
- Мышечные спазмы.
- Тромбозы.
- Абсцессы.
- Клещевой боррелиоз.
- Фибромиалгия.
- Третий триместр беременности.
- Инфекционные заболевания (грипп, туберкулез и др.).
Причины
Причинами развития стойкого патологического спазма грушевидной мышцы и изменений в ней (утолщение ее брюшка) могут быть:
- Миофасциальный болевой синдром, обусловленный травмами различного вида (неудачные инъекции лекарственных веществ, ушиб/растяжение мышц таза).
- Хроническая статическая/динамическая перегрузка (пребывание в одной позе длительное время, высокие физические нагрузки на мышцы таза).
- Синдром скрученного таза различного генеза (разная длина нижних конечностей, S-образный сколиоз).
- Блокада функции крестцово-подвздошного сочленения.
- Патология тазобедренного сустава (коксартроз).
- Заболевания инфекционно-воспалительной природы (гинекологические заболевания)/патология урогенитальной зоны, способствующие рефлекторному спазму грушевидной мышцы.
- Переохлаждения области таза.
- Вертеброгенная патология (остеохондроз пояснично-крестцового отдела, пояснично-крестцовые дорсопатии, поясничный стеноз).
Причины воспаления
Прежде чем узнаем, как снять боли, давайте выясним причины их возникновения. Не редко процесс воспаления седалищного нерва формируется после появления межпозвоночной грыжи. Стоит отметить следующие распространенные причины ишиаса:
- Травматические повреждения.
- Переохлаждение.
- Изменение формы позвонков.
- Инфекционные болезни.
- Запоры.
- Сахарный диабет.
- Гинекологические заболевания.
- Смещение межпозвоночного диска.
- Сильные физические нагрузки.
Симптомы ущемления седалищного нерва
Все симптомы защемления седалищного нерва можно разделить на локальные проявления и непосредственные признаки компрессии седалищного нерва. Локальные симптомы защемления нерва в тазобедренном суставе проявляются ноющей/тянущей болью в ягодице, крестцово-подвздошном и тазобедренном суставах, интенсивность которой увеличивается при приведении бедра, в положении стоя, полуприседе на корточках, ходьбе, однако в положении сидя/лежа с разведенными ногами боль уменьшается. Синдром грушевидной мышцы часто сопровождают незначительные сфинктерные нарушения, проявляющиеся паузой перед началом мочеиспускания.
Непосредственными симптомами компрессии седалищного нерва в подгрушевидном пространстве и прилегающих сосудов являются:
- Тупые боли в бедре с характерной вегетативной окраской (ощущения зябкости, жжения, одеревенения).
- Иррадиация боли чаще по зоне иннервации большеберцового/малоберцового нервов или же по всей ноге.
- Снижение поверхностной чувствительности, реже — ахиллова рефлекса.
- При преимущественном вовлечении в патологический процесс волокон, формирующих большеберцовый нерв, болевой синдром локализуется в икроножных мышцах голени и усиливается при ходьбе.
При одновременной компрессии седалищного нерва нижней ягодичной артерии отмечается резкий спазм сосудов нижней конечности, что приводит к развитию перемежающейся хромоты с необходимостью для пациента периодически останавливаться во время ходьбы, онемению пальцев и выраженной бледности кожных покровов ноги.
Боли при ишиасе
Общую симптоматику мы рассмотрели и сейчас пришло время сосредоточиться на детальном разборе основных клинических признаков, главным среди которых выступает боль.
Как было сказано ранее, болезненные ощущения носят разную специфику, характер, степень интенсивности. Часто болевой синдром выступает единственным признаком развития ишиаса.
Если говорить о характере и специфики болей, при остром периоде ишиаса или обострениях хронического типа патологии, болезненные ощущения острые. Да, они могут ощущаться по-разному, с разной степенью интенсивности, но в большинстве случаев боли при ишиасе режущие, колющие, дают о себе знать настолько ярко, что терпеть практически невозможно. Многие пациенты сравнивают их с ударом тока или проникновением лезвия глубоко под кожу.
Стоит также отметить, что боли при воспалении седалищного нерва эпизодические, отмечаются резкие приступы боли, которые затем сменяются сильным онемением и непродолжительным перерывом. Кроме того, вспышки могут быть настолько сильными, что человек теряет сознание.
Бывают случаи, когда болевой синдром постоянен. Но при этом боль не такая острая и сильная, ее скорее можно охарактеризовать как тупую, ноющая, слабую. При этом пациенты способны вести привычный образ жизни.
Важно также понимать, что вспышки обоих типов боли усиливаются или возникают при определенных условия:
- При физических нагрузках.
- Вследствие переохлаждения.
- Из-за длительного пребывания в неудобном положении.
- Неосторожных или резких движениях, изменениях положения тела.
Что касается локализации болей, они «привязаны» к месту воспалительного процесса или защемления нерва, в 90% случаев односторонние. Но встречаются случаи, когда болезненные ощущения иррадиируют. Например, боли в пояснице, отдающие в область таза и бедра или одновременно охватывают стопу и ногу.
От того, насколько сильные боли, зависит качество жизни человека, его способность ходить, двигаться, выполнять повседневные действия. В некоторых случаях тяжело даже сохранять положение лежа на спине или спать.
Лечение, защемления седалищного нерва
Для того, чтобы вылечить защемление нерва в тазобедренном суставе используются методы как медикаментозной, так и немедикаментозной терапии.
Медикаментозное лечение ущемления нерва
Лечение направлено на расслабление мышц, способствующих компрессии нерва и купирование болевого синдрома. Купирование болевого синдрома достигается назначением обезболивающих препаратов-анальгетиков (Анальгин, Парацетамол, Трамал). При более выраженных болях в остром периоде — нестероидные противовоспалительные препараты (Диклофенак, Кетопрофен, Мовалис, Мелоксикам, Фламакс, Диклоберл).
При чрезвычайно интенсивных болях можно назначать препараты с выраженным действием — Трамадол, Дексалгин (уколы внутримышечно). Однако, при назначении нестероидных противовоспалительных препаратов следует помнить об их негативном воздействии на ЖКТ и при наличии соответствующих проблем у пациента назначать коротким курсом селективные ингибиторы ЦОГ-2 (Нимесулид, Кеторол, Целекоксиб, Целебрекс), не оказывающие значимого влияния на ЖКТ.
В комплексную терапию купирования болевого синдрома в обязательном порядке должны включаться миорелаксанты, предпочтительно центрального действия (Баклофен/Толперизон), что позволяет снизить мышечное напряжение, разрывая сформировавшийся порочный круг при этом заболевании «боль – мышечный спазм – боль».
Обязательный компонент лечения — нейротропные витамины группы В, как в виде отдельных витаминов, так и в виде комбинированных препаратов (Нейробион, Мильгамма). При необходимости для усиления анальгетического действия назначаются лекарства, в составе которых содержатся пиримидиновые нуклеотиды (Келтикан).
Для купирования спазма грушевидной мышцы может проводится ее блокада. Как показывает практика, блокада мышцы является чрезвычайно эффективным методом обезболивания. Для ее проведения используется анестетик (Лидокаин, Прокаин) с кортикостероидами (Дексаметазон/Гидрокортизон).
Как правило, достаточно 3-4 блокад (делать 1 раз в 3 дня). Также, для купирования воспаления, отека и боли могут назначаться глюкокортикоиды в инъекциях непосредственно в брюшко грушевидной мышцы. Особенно эффективно использование двухкомпонентного препарата с выраженным пролонгированным действием (Депос).
Препараты могут использоваться в различных лечебных формах. При невыраженной боли вне острого периода могут широко использоваться кремы, гели и мазь, которые должны обязательно содержать противовоспалительный компонент — кетопрофен/диклофенак (Кетопрофен гель, Диклоран гель, Кетопром гель, Фастум гель, Диклак гель, Вольтарен, мазь Индометацин, Бутадион, крем Ибупрофен). В остром периоде при сильной боли предпочтение следует отдавать внутримышечным инъекциям.
Также рекомендуется назначать препараты нейрометаболической терапии с целью улучшения трофики мышц. Какие уколы делают при защемлении седалищного нерва для нормализации трофики? Как правило, для этой цели назначается Актовегин в/м в комплексе с витаминами группы В, а также пиримидиновыми нуклеотидами.
В случаях перехода острого процесса в хронический, манифестирующий рецидивирующей болью в течении длительного периода для профилактики развития депрессивного состояния требуется назначение антидепрессантов курсом на срок 3-4 месяца (Венлафаксин, Дулоксетин, Амитриптилин).
Немедикаментозное лечение
Проводится в период ремиссии и направленно на местное воздействие на мышцы таза и поясничной зоны (мануальная коррекция таза, миофасциальный релиз, глубокотканный кинезио-массаж, лечебная гимнастика) и коррекцию мышечно-связочного аппарата мышц, задействованных в патологическом процессе (постизометрическая релаксация мышц, миофасциальный релизинг, упражнения на растяжение/расслабление и укрепление мышц).
Массаж при защемлении седалищного нерва (сегментарный, классический, соединительнотканный миофасциальной массаж) является чрезвычайно эффективной процедурой для снятия спазма с мышц и фасций. Широко используется постизометрическая релаксация грушевидной мышцы, в основе которой упражнения на отведение/наружную ротацию бедра, лечебная гимнастика (авторская гимнастика по Уильямсу), лечебное плавание, йога, тренинг на тренажерах, плавание.
Лечение защемления седалищного нерва в домашних условиях
Можно ли, чем лечить и как лечить защемление седалищного нерва и его проявления в домашних условиях — часто задаваемый вопрос на различных форумах. На различных веб-ресурсах при желании можно найти множество видео упражнений при ущемлении седалищного нерва с комментариями авторов, а также приводится специальная зарядка для растяжки мышц таза, которую рекомендуется выполнять. Некоторые их упражнений приведены выше.
Однако, видео не всегда дает полное представление о правильной технике выполнения упражнения при защемлении седалищного нерва в ягодице, поэтому оптимальным вариантом будет посещение кабинета ЛФК, где можно освоить технику упражнений под руководством специалиста и уже потом выполнять их самостоятельно в домашних условиях.
Лечимся дома
Пять быстрых рецептов для приготовления целебных настоев:
Как делать блокаду седалищного нерва
- семена конского каштана в количестве двух чайных ложек залить пол-литра кипятка и поставить на медленный огонь, кипятить в течение 10-15 мин. Принимать по ½ стакана перед каждой трапезой;
- 2 ст л сушеных цветов календулы соединить с двумя стаканами горячей воды и настаивать два часа. Отфильтровать и пить по ½ стакана перед едой трижды в день;
- корень лопуха, 1 ст. л., измельчить или использовать сушеный, добавить к нему стакан сладкого красного вина (предпочтительнее кагора), поставить смесь на водяную баню и снять с огня через 5 минут. После процеживания принимать 2 раза в день, разделив получившийся объем на 2 порции;
- взять по одной столовой ложке сушеных цветков календулы, полевого хвоща, калины и чабреца, залить травы пол-литра крутого кипятка, проварить на небольшом огне минуты 3-4, остудить и, при необходимости процедить. Пить по 2/3 стакана трижды в день до еды. Курс лечения – 14 дней;
- кизил, 2 ст. л. с горкой, насыпать в кипящую воду (примерно 2 стакана) и держать на водяной бане в течение 13-15 мин. Принимать готовый отвар 3-4 раза в день, по 150 мл до еды.
Лечебные ванны
Ванны – это действенное средство, когда необходимо успокоить воспаленный нерв. При ишиасе можно использовать отвары трав, обладающих противовоспалительными свойствами, – ромашки, шалфея, подорожника, цветков бессмертника, зверобоя и солодки.
Очень популярное средство, которое помогло многим пациентам лечить седалищный нерв в домашних условиях – это ванна с хреном. Нужно взять примерно 100 г корня хрена, пропустить его через мясорубку и выложить в марлевый или полотняный мешочек. Положить этот мешочек в ванну, наполненную теплой водой. Для достижения желаемого эффекта время процедуры не должно превышать пяти минут.
Хвойные ванны – один из самых приятных и эффективных способов справиться с воспалением седалищного нерва
Несколько сосновых веток поместить в трехлитровую кастрюлю с кипящей водой и варить на медленном огне в течение 10 минут. Отвар должен постоять еще коло четырех часов, после чего его добавляют в ванну с водой. Максимальная продолжительность приема ванны – 15 мин.
Рецепты для растирок: настойка акации
Сушеные цветы акации в количестве 80 г поместить в стеклянную емкость и залить стаканом водки. Убрать в темное место на неделю, после готовности настойку втирать в больные места. Это средство отлично снимает болевой синдром, если защемило нерв.
Сиреневая настойка против боли
При выборе, чем лечить ишиас, обратите внимание на сиреневую настойку. Сирень обладает выраженным антиболевым действием и активно борется с воспалительными процессами. Лучше всего готовить ее из цветков, но подойдут и листья растения.
На бутылку водки (спирта) нужно 2 ст. л. сирени, больше никаких ингредиентов не требуется. Настаивать смесь неделю, применять для растирок 3-4 раза в день.
Черная редька и мед
Выжать сок черной редьки, смешать его с медом в соотношении 3:1. Растирать получившимся средством спину и ногу (смотря где болит) легкими массажными движениями до полного впитывания.
Еще один рецепт на основе черной редьки с добавлением меда включает:
- сок редьки – 5 стаканов;
- мед – 1 стакан;
- поваренная соль – 1 столовая ложка;
- водка – 1 стакан.
Все это следует смешать и перед каждым использованием встряхивать банку со средством.
Седалищный нерв – это парный орган, который располагается по обеим сторонам позвоночника и на задней поверхности бедра. Защемлению подвергается обычно один из корешков, поэтому болит часть спины и нога, хотя встречается и двустороннее поражение. При ишиасе левой ноги натирают поясницу и заднюю часть левого бедра, компрессия нерва справа требует обработки спины и правой ноги.
Лавровый лист + водка
20 лавровых листочков залить 200-250 мл водки, настаивать три дня в темном месте. Использовать настойку для растирок.
Анестетик из йода, водки и Анальгина
10 таблеток Анальгина растворить в 200 г водки, добавить 1 ч. л. йода и, плотно закрыв емкость с будущей настойкой крышкой, убрать ее в темное место на 3 дня. Чтобы таблетки лучше и быстрее растворились, их нужно предварительно растолочь. Анестетик подействует сильнее, если замотать обработанное им место теплой тканью или шерстяным платком.
Тройной одеколон и одуванчики
Флакон одеколона смешать со свежими цветами одуванчика и выдержать в затемненном месте трое суток. Втирать ароматную настойку в больные места перед сном до стихания болей.
Польза тройного одеколона обусловлена эфирными маслами, входящими в его состав – бергамота, нероли и лимона
ВНИМАНИЕ: это средство подходит, только если приступ ишиаса случился не раньше середины весны. Раньше апреля одуванчики не расцветают!
Медово-спиртовая смесь для самомассажа
Около 300 г жидкого меда вылить в небольшую кастрюлю или сотейник, поставить на огонь и дождаться расплавления. Когда мед приобретет необходимую консистенцию, медленно влить 50 г спирта тонкой струйкой, постоянно помешивая смесь. После остывания применять ее для массажных сеансов.
Листья агавы
Агава – это горшечное растение, которое сегодня можно часто видеть на полках супер- и гипермаркетов. Многие уже успели полюбить его за красоту и неприхотливость, даже не подозревая о целебных свойствах. Внешне похожая на кактус, агава обладает в том числе противовоспалительным и болеутоляющим действием.
Использовать агаву очень просто: достаточно отрезать один лист и разрезать его вдоль, убрав шипы. Натирать срезом больное место 2-3 раза в день.
Срезать нужно лист, расположенный ближе к середине. Слишком молодые листья у верхушки могут не оказать должного эффекта, а старые, расположенные у корней, способны вызвать ожог кожи.
Компрессы из пчелиного воска
Воск расплавить на водяной бане, сделать из него подобие лепешки и приложить к больному месту. Сверху компресс закрыть полиэтиленом и теплой тканью, зафиксировать бинтом. Процедуру лучше выполнять перед сном и держать воск на теле всю ночь. Курс лечения – неделя. После семидневного перерыва его можно повторить.
Медовая аппликация
К стакану муки добавить столовую ложку жидкого меда и сформировать лепешку. Сделать компресс, как в предыдущем рецепте.
Примочка из трав
В сотейник влить пол-литра растительного масла, добавить по 4 ст. л. крупной поваренной соли и предварительно нарезанных листьев крапивы (можно взять сушеные). Когда смесь закипит, положить в кастрюлю несколько смородиновых листочков и 1/3 корня лопуха. Все тщательно перемешать и еще раз довести до кипения, но не кипятить. Полученное средство применять в виде компрессов.
Капустный компресс
Листья капусты слегка отбить кухонным молотком, чтобы выступил сок. Приложить к пораженному участку, зафиксировать бинтом или теплым шарфом. Через 3-4 часа заменить листья свежими.
Хрен, мед и картошка
Свежий корень хрена пропустить через мясорубку, картошку натереть на терке или тоже измельчить с помощью мясорубки. Ингредиенты соединить и добавить к ним столовую ложку меда. Подготовить большой отрез марли, на которую выложить смесь так, чтобы она не растекалась.
Хрен, мед и картошка – это доступные ингредиенты, способствующие снижению воспаления и боли. Неприятные симптомы быстрее стихают благодаря согревающему действию хрена
Получится закрытый компресс, который и прикладывается к пораженной области. Сверху его следует обвязать целлофаном и накрыть теплой тканью. За счет хрена такая аппликация может вызвать ощущение жжения, но это нормально, и снимать компресс не нужно. Повторять процедуру лучше через день, чтобы избежать ожога.
Черный хлеб в скипидаре
Скипидар развести в воде в пропорции 1:2, пропитать им кусок черного хлеба, который приложить к месту воспаления и обвязать сверху пищевой пленкой. Держать компресс примерно 15 минут, при появлении сильного жжения процедуру немедленно прекратить.
Картофельный сок с керосином
Одну картошку среднего размера натереть на терке или пропустить через мясорубку, отжать сок. В оставшуюся кашицу влить 1 ч. л. керосина и размешать. Средство выложить на марлю, другим концом закрыть сверху. Сначала нанести на кожу над больным местом растительное масло, затем наложить приготовленный компресс. Керосин также способен вызвать ожог, поэтому болезненное жжение является сигналом к окончанию сеанса.
Лекарства
- Препараты с обезболивающим действием (Анальгин, Парацетамол, Дексалгин, Трамадол, Трамал).
- Анестетики (Лидокаин, Новокаин).
- НПВС (Диклофенак, Мелоксикам, Ибупрофен, Индометацин, Кетопрофен, Диклоберл, Фламакс).
- Селективные ингибиторы ЦОГ-2 (Целебрекс, Нимесулид, Кеторол, Целекоксиб).
- Миорелаксанты (Диспорт, Баклосан, Мидокалм, Толперизон, Баклофен).
- Анестетики (Лидокаин, Прокаин).
- Витамины (В1, В6, В12, Нейробион, Мильгамма).
- Кортикостероиды (Депо-Медрол, Дексаметазон, Депос, Гидрокортизон).
- Препараты нейрометаболического действия (Актовегин, Нейробион).
Особенности лечения беременных
Из-за увеличения размеров матки и веса плода во время беременности нередко обостряются патологии позвоночника, провоцирующие ущемление нервных корешков. Гормональные средства в этом периоде противопоказаны, поэтому боли устраняются анестетиками или НПВС в сниженных дозировках.
При выборе лекарственных форм неврологи отдают предпочтение мазям и гелям. Многие из них не оказывают тератогенного воздействия, хорошо справляются с тянущими, ноющими болями. Во время вынашивания ребенка женщинам также рекомендуется ношение специальных бандажей для разгрузки мышц спины, соблюдение полупостельного режима.
Защемление седалищного нерва при беременности
Защемление седалищного нерва у женщин во время родов и при беременности достаточно частое явление, что обусловлено:
- Существенным увеличением нагрузки на мышечно-связочный аппарат таза, вызванной давлением увеличившейся матки на близлежащие органы и ткани.
- Резким набором собственного веса, особенно при многоплодной беременности.
- Переохлаждением тазовой области.
- Отсутствием физических нагрузок на организм женщины.
Симптомы защемления у женщин в период беременности аналогичны, однако зачастую происходит и одновременное ущемление срамного нерва, что формирует дополнительную симптомы в виде боли в зоне его иннервации (от ануса по всей промежности включая наружные половые органы).
При этом, лечение ущемления седалищного нерва при беременности является более сложным, особенно в остром периоде, когда симптомы ущемления сильно выражены, поскольку врач ограничен в назначении лекарственных препаратов. Поэтому, лечение при беременности проводится крайне осторожно и преимущественно без использования сильнодействующих медикаментов, решение о применении которых решает врач в каждом конкретном случае. Показан массаж для беременных и упражнения на растяжку грушевидной мышцы и мышц бедра (рис. ниже).
Профилактика
Если вести сидячий образ жизни, то мышцы ослабевают, и становится сложно удерживать спину. В результате могут проявиться всевозможные патологии. Можно использовать следующие профилактические мероприятия:
- Укрепление мышечного корсета и умеренные физические нагрузки.
- Употребление продуктов с повышенным содержанием магния и кальция.
- Применение мануальной терапии.
- Вытягивание позвоночника путем виса на турнике.
- Выполнение такого упражнения, как прогибы в спине на четвереньках.
- Своевременная коррекция осанки в детском возрасте.
Помните, что воспаление седалищного нерва сопровождается сильными болевыми ощущениями, поэтому так важно при возникновении первых признаков сразу же обратиться к врачу.
Надеюсь, мои советы принесут вам пользу. До свидания, уважаемые гости! Не болейте.
Список источников
- Баринов А.Н. Тоннельные невропатии: обоснование патогенетической терапии / А.Н. Баринов // Врач. — 2012. — № 4. — С. 31-37.
- Яхно Н.Н. Невропатическая боль: особенности клиники, диагностики и лечения / Н.Н. Яхно, А.Н. Баринов // Врач. — 2007. — № 3. — С. 16-22.
- Кукушкин М. Л. Патофизиологические механизмы болевых синдромов. Боль. 2003. № 1. С. 5—13.
- Синдром грушевидной мышцы/Романенко В.И., Романенко И.В., Романенко Ю.И.// Международный неврологический журнал. – 2014.
- Белова А. Н., Шепетова О. Н. Руководство по реабилитации больных с двигательными нарушениями. М., 1998. С. 221.
Основные симптомы
При ущемлении седалищного нерва возникает жгучая, колющая, пронизывающая боль. Она не четко локализована, а распространятся по ходу нерва, иррадиирует в бедра, голени, ягодицы. Если сдавление сопровождается воспалением, то боли становятся хроническими. Их усиление происходит при переохлаждении, остром переживании стрессовой ситуации, повышенной физической нагрузке, обострении других патологий.
Защемление всегда сопровождается расстройствами чувствительности. При ее усилении ощущается покалывание, ползание мурашек, при ослаблении — онемение. Нередки и вегетативные нарушения. Из-за сильных болей потеют стопы, отекает и краснеет кожа.