Симптомы гиперлипидемии – как лечить нарушения липидного обмена
Неправильное питание, малоподвижный образ жизни, избыточный вес и генетическая предрасположенность – это факторы, способствующие возникновению гиперлипидемии. Её отличительной особенностью является повышенный уровень холестерина (ЛПНП) или триглицеридов (ЛПОНП) или обоих соединений в сыворотке крови одновременно. В зависимости от того, концентрация какого аномальна, гиперлипидемия делится на три типа: гиперхолестеринемия, гипертриглицеридемия и смешанная гиперлипидемия.
Дислипидемия лечение
Модификация дислипидемии (снижение уровня общего холестерина, ЛПНП, снижение триглицеридов) осуществляется с помощью немедикаментозных и фармакологических методов воздействия.
Доказали свою эффективность диеты с резким уменьшением количества холестерина, поступающего с пищей (продуктов, богатых животным жиром, жирных молочных продуктов), с достаточным количеством полиненасыщенных жиров. Профилактика гиподинамии, исключение вредных привычек также положительно влияют на липидный спектр, уровень общего холестерина.
По назначению врача после исследования липидов крови и других показателей (АЛТ, АСТ) применяются препараты для снижения уровня холестерина (статины, блокаторы всасывания холестерина).
При соблюдении всех рекомендаций врача по модификации образа жизни, диете и регулярном приёме гиполипидемических препаратов такой значимый фактор риска, как дислипидемия, может быть в значительной мере модифицирован.
Итогом этих вмешательств является доказанная эффективность в профилактике и лечении основных значимых сердечно-сосудистых заболеваний.
Что такое гиперлипидемия
В организме человека с диагнозом гиперлипидемия нарушается жировой обмен (липидный). Например, в сыворотке крови появляется повышенный уровень различных жиров.
Холестерина ЛПНП
ЛПНП – то жирная химическая молекула, которая является компонентом каждой клетки организма и участвует в выработке гормонов и витамина D. Около 2/3 холестерина вырабатывается печенью, но мы также принимаем его с пищей (продуктами животного происхождения).
Когда в диете его слишком много, печень постепенно сокращает свою выработку, но она не может полностью её остановить, поэтому избыточные жиры должны где-то храниться. Сначала они откладываются в коже, затем в виде микроскопических скоплений прилипают к стенкам кровеносных сосудов.
При неправильном метаболизме липидов наблюдается повышенный уровень ЛПНП холестерина или снижение фракции ЛПВП и/или высокая концентрация триглицеридов (ЛПОНП).
Что такое дислипидемия
При этой болезни сосудистые стенки уплотняются, просвет между ними сужается, что вызывает нарушение движения крови во всех органах тела. Это чревато развитием ишемической болезни сердечной мышцы или мозга, инсультом, инфарктом, гипертонией. Если уровень липидов чрезмерно повышен, то патология именуются гиперлипидемией. На развитие болезни влияет образ жизни, рацион, прием некоторых препаратов, отсутствие активности и вредные привычки. Дислипидемия свидетельствует о нарушении баланса жировых элементов.
Ежедневно врачам по всему миру приходится сталкиваться с так называемыми профессиональными заболеваниями.
Гиперлипидемия – причины и симптомы
Одной из наиболее часто упоминаемых причин гиперлипидемия является неправильная диета. На уровень плохого холестерина влияет, прежде всего, употребление в пищу большого количества продуктов животного происхождения, а также переедание.
Гиперлипидемии способствует значительный избыточный вес, при котором часто наблюдается повышение уровня холестерина ЛПНП в крови. Потеря лишних килограммов может оказаться очень важным в борьбе с гиперлипидемией.
Следует отметить, что в организме человека есть два типа холестерина:
ЛПВП, то есть липопротеины высокой плотности – отвечают за транспортировку холестерина в печень, его действие является полезным для организма
ЛПНП, то есть липопротеины низкой плотности – является переносчиком холестерина для внепеченочных клеток. Играет основную роль в формировании атеросклеротических бляшек. Чем выше его уровень в крови, тем выше риск сердечно-сосудистых заболеваний.
Низкая физическая активность и малоподвижный образ жизни, в сочетании с неправильными привычками питания, способствуют повышению уровня плохого холестерина в крови. Возраст тоже может иметь значение при развитии гиперлипидемии. Это заболевание чаще всего затрагивает людей пожилого возраста (как у женщин, так и мужчин с возрастом растет уровень липидов), у детей возникает очень редко.
Гиперлипидемия может быть наследственной. Проявляется повышенной концентрацией липидов в крови, что вызывает атеросклероз и другие осложнения, связанные с ним. Врожденная гиперлипидемия проявляется уже в молодом возрасте, и её лечение основывается на фармакологической терапии.
Не существуют специфических симптомов гиперлипидемии. Они появляются тогда, когда она вызывает нарушения в работе сердечно-сосудистой системы, например, атеросклеротические изменения. Единственным симптомом являются узелки желтоватого цвета, которые появляются на веках, коленях, локтях и ахилловом сухожилии.
Причины развития патологии
Дислипидемия не обязательно связана с образом жизни, хотя алиментарный фактор и вредные привычки играют существенную роль в ее развитии. Существует масса других причин, некоторые из которых устранить просто невозможно. Например, нарушение соотношения липопротеидов, связанное с определенной генной поломкой. В этом случае дислипидемия передается детям от родителей и проявляется атеросклерозом уже в молодом возрасте.
Это интересно: Панавир гель: инструкция и рекомендации по применению против герпеса, папилом и бородавок, обзор аналогов и отзывы
Наследственной может быть и предрасположенность к липидному дисбалансу, затрагивающая всех родственных членов семьи. Это – семейная гиперлипидемия, связанная с повышенным синтезом липидов клетками печени. При комбинации с другими атерогенными факторами она также приводит к развитию атеросклероза.
Алиментарной причиной нарушения липидного обмена является неразборчивость в еде, а именно неконтролируемое употребление жирной пищи животного происхождения. Сначала дисбаланс носит преходящий характер: дислипидемия держится в течение суток после кулинарной погрешности, а затем уровень липопротеидов выравнивается. С течением времени ферментные системы истощаются и независимо от частоты приема вредной пищи дислипидемия уже держится постоянно.
Есть еще несколько атерогенных факторов, которые люди способны, но не хотят исключать из своей жизни:
- табакокурение;
- употребление спиртных напитков;
- сниженная двигательная активность.
Могут люди минимизировать влияние и других причин дислипидемии, обусловленных хроническими заболеваниями с нарушением обмена веществ. Своевременное и адекватное лечение сахарного диабета, желчнокаменной болезни, ожирения, коррекция гормонального фона при гипо- и гипертиреозе способны выступать в роли профилактических мероприятий по предупреждению гиперлипопротеинемии.
Гиперлипидемия – лечение и диета
Лечение гиперлипидемии – это, прежде всего, радикальное изменение привычек питания, соблюдение правильного режима питания и начало физической активности.
Людям с избыточным весом и ожирением необходимо избавиться от лишних килограммов. Наиболее важные диетические рекомендации включают сокращение потребления продуктов с высоким содержанием жира и холестерина (жирные молочные и мясные продукты, субпродукты и яичные желтки), увеличение потребления клетчатки, овощей, фруктов и рыбы, а также отказ от обработки жиров (вместо жарки следует использовать выпечку и варку на пару). Кроме того, следует употреблять 4-5 приемов пищи в день и не перекусывать между ними.
Не забывайте завтракать, а откажитесь от позднего и сытного ужина. Если изменений в диете недостаточно, необходимо ввести лекарственную терапию. Гиперлипидемия, особенно смешанная, часто приводит к ишемической болезни сердцам или сердечному приступу.
Прогноз ДЛ зависит от формы и выраженности синдрома, степени развития атеросклероза и наличия атеросклероз зависимых заболеваний.
Профилактика ДЛ основывается на поведенческих мероприятиях.
Рациональное питание способно снизить ЛНП лишь до 20%, однако отмечается влияние диеты на ТГ и ЛПОН. Кроме того, здоровое питание является выраженным фактором снижения общей смертности.
Количество калорий, потребляемых с пищей, должно способствовать поддержанию нормального веса тела. В связи с этим рекомендуется ограничить потребление животных жиров (не более 10%), а общее количество жира не должно превышать 20-30% от всего суточного каллоража. Ежедневное поступление ХС с пищей не должно превышать 300 мг у лиц без ДЛ и атеросклероза, а при наличии этих состояний – не более 200 мг.
Необходимо сокращать потребление насыщенных жиров и не преувеличивать важность ограничения некоторых жирных продуктов, например яиц, поскольку они служат ценным источником многих полезных веществ. Особо атерогенные насыщенные жиры — это трансжиры, содержащиеся в твёрдых маргаринах и полуфабрикатах.[9][13]
Фрукты и овощи (не считая картофель) следует потреблять не менее 400-500 г в день. Употребление мясных продуктов, субпродуктов и красного мяса следует ограничить. Лучше использовать в пищу больше других белковых продуктов: бобовые, рыба или птица. Каждый день нужно употреблять молочные продукты с низким содержанием жира и соли (кефир, кислое молоко, сыр, йогурт).
В ежедневной пище необходимы простые сахара, но их доля не должна превышать 10% от общей калорийности рациона. Общее количество потребляемой соли, включая соль, содержащуюся в готовых продуктах, не должно превышать 5 г в сутки, особенно это важно для людей с артериальной гипертензией.
Глубоководную рыбу северных морей (сель, сардины, скумбрия, лосось) полезно употреблять не реже 2-3 раз в неделю. Это связано с высоким содержанием в этих сортах ω-З ПНЖК, способствующих профилактике атеросклероза. Растительные стеролы/станолы содержатся в семенах растений, орехах и растительных маслах. В дозах около 2 г в сутки они не позволяют ХС всасываться в кишечнике.[2][4]
Снижение избыточного веса — обязательное условие профилактики ДЛ и сердечно-сосудистых осложнений. Снижение массы тела достигается назначением низкокалорийной диеты и регулярными адекватными физическими нагрузками. Для антропометрической оценки следует использовать показатель индекс массы тела (ИМТ) = вес в кг/рост м2. Нормальный ИМТ — 18,5-25 кг/м2. Для оценки типа ожирения используют измерение окружности талии (ОТ). Норма ОТ у мужчин — не более 94 см, у женщин — не более 80 см. ОТ свыше 102 см у мужчин и 88 см у женщин — показатель абдоминального ожирения, что ассоциируется с повышенным риском сердечно-сосудистых осложнений.[15]
Всем пациентам с ДЛ, избыточной массой тела и другими факторами риска рекомендуется повысить повседневную физическую активность с учётом возраста, тренированности и имеющихся заболеваний. Наиболее физиологичное, безопасное и доступное для всех аэробное физическое упражнение — ходьба. Ею рекомендуется заниматься 5-6 раз в неделю не менее 30-45 минут с достижением пульса 60-75% от максимального для человека. Максимальная частота сердцебиения рассчитывается по формуле: 220 – возраст (лет). Людям с ИБС и другими заболеваниями сердечно-сосудистой системы следует разрабатывать индивидуальный режим тренировок, учитывая показатели нагрузочного теста (велоэргометр или тредмил).[2][3]
Физические тренировки — важная составляющая профилактики ДЛ. Они снижают частоту сердцебиения и артериальное давление, позволяют адаптироваться к условиям ишемии, стабилизируют гормональный фон и оксигенацию тканей. Более эффективны аэробные, динамические, адекватные по интенсивности нагрузки циклического типа — ходьба, туризм, плавание, прогулки на лыжах и велосипеде.
Важно отказаться от курения в любой форме, в том числе от пассивного. Алгоритм программы отказа от курения состоит из нескольких принципов:
- выявление курильщиков;
- оценка выраженности привычки и готовности избавиться от неё;
- объяснение вреда курения и рекомендация отказа от него;
- при необходимости — врачебная помощь, включающая комплексную терапию;
- регулярное наблюдение врачом пациента-курильщика.
Наиболее эффективным медикаментом для отказа от табакокурения считается варениклин («Чампикс»). Он является блокатором никотиновых рецепторов головного мозга, в результате чего подавляется тяга к курению, снижается удовольствие от процесса и уменьшаются абстинентные проявления.
Ряд исследований показал, что умеренное потребление алкоголя может положительно воздействовать на ДЛ. Безопасным для здоровья считается употребление не более 150 мл алкоголя в неделю для мужчин и 100 мл для женщин при условии суточного употребления не более 20 г для мужчин и 15 г для женщин. Однако любые дозы алкоголя не рекомендованы людям с артериальной гипертензией, гипертриглицеридемией, заболеваниями гепато-биллиарной и панкреатической зоны, подагрой и ожирением. Злоупотребление алкоголем при статинотерапии может привести к миопатии и рабдомиолизу.[6]
Превентивная статинотерапия также является действенным направлением профилактики ДЛ. Для этого чаще используют низкие дозы современных статинов:
- симвастатин 10-20 мг в сутки;
- аторвастатин 10-20 мг в сутки;
- розувастатин 5-10 мг в сутки;
- питавастатин 1-2 мг в сутки.
Симптомы дислипидемии
Так как ДЛ является лабораторным синдромом, то её проявления связаны с атеросклерозом артерий тех органов и тканей, которые они кровоснабжают:
- ишемия головного мозга;
- ишемическая болезнь сердца;
- облитерирующий атеросклероз артерий нижних конечностей и т. д.
Ишемическая болезнь сердца – наиболее распространённое и грозное атеросклероз зависимое заболевание. От него погибает больше людей, чем от всех видов рака. Чаще всего это заболевание проявляется в виде стенокардии или инфаркта миокарда.
Стенокардию раньше называли «грудной жабой», что точно характеризует симптомы заболевания — давящие или сжимающие ощущения за грудиной на высоте физической или эмоциональной нагрузки, продолжающиеся несколько минут и прекращающиеся после прерывания нагрузки или приёма нитроглицерина.
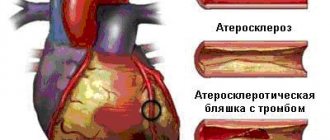
Инфаркт миокарда связан с разрывом атеросклеротической бляшки в сердечной артерии и формированием тромба на бляшке. Это приводит к быстрому перекрытию артерии, острой ишемии, повреждению и некрозу миокарда.
От хронической и острой ишемии может страдать головной мозг, что проявляется головокружением, потерей сознания, выпадением речевой и двигательной функции. Это не что иное, как мозговой инсульт или прединсультное состояние — транзиторная ишемическая атака. При облитерирующем атеросклерозе нижних конечностей происходит снижение кровоснабжение ног. Стоит отметить, что долгое время атеросклероз остаётся бессимптомным, клинические проявления начинаются при сужении артерии на 60-75%.
Семейно-генетические дислипидемии могут проявляться стигматами, такими как ксантомы кожи и ксантелазмы век.
Значительное повышение концентрации триглицеридов крови (более 8 ммоль/л) может приводить к острому панкреатиту, который сопровождается сильной болью в верхнем отделе живота, тошнотой, рвотой, учащённым сердцебиением и общей слабостью.
Что такое дислипидемия и что делать, если выявлена болезнь?
Дислипидемия — это распространенное патологическое состояние, обнаруживающееся у людей разного пола и возраста. На его фоне развиваются другие заболевания, резко ухудшается здоровье больного и может случиться кислородное голодание мозга. Дислипидемия в большинстве случаев хорошо поддается терапии, однако борьба с заболеванием требует не только применения комплекса лекарств, но и пересмотра образа жизни. Кроме того, нужно вовремя посетить врача, который назначит обязательные диагностические мероприятия и расскажет об особенностях лечения заболевания в конкретном случае. Дислипидемией гиперлипидемией или гиперлипопротеинемией называют нарушение липидного баланса в крови. Она является основным провоцирующим фактором появления атеросклероза — болезни хронического течения, характеризующейся уплотнением стенок сосудов и формированием в них склеротических бляшек. Дислипидемия сопровождается быстрым возрастанием липидных комплексов в кровяном русле и нарушением их выведения из организма.
Анализ анамнеза заболевания и жалоб – когда (как давно) появились ксантомы (плотные узелки, содержащие холестерин, над поверхностью сухожилий), ксантелазмы (отложения холестерина под кожей век в виде узелков.
Патогенез дислипидемии
Основными липидами плазмы крови являются:
- холестерин (ХС) — предшественник желчных кислот, половых гормонов и витамина Д;
- фосфолипиды (ФЛ) — основные структурные компоненты всех клеточных мембран и внешнего слоя липопротеиновых частиц;
- триглицериды (ТГ) — липиды, образующиеся из жирных кислот и глицерина, которые поступают в организм с пищей, затем транспортируются в жировые депо или включаются в состав липопротеинов.
Жирные кислоты (ЖК) плазмы крови — источник энергии и структурный элемент ТГ и ФЛ. Они бывают насыщенными и ненасыщенными. Насыщенные ЖК входят в состав животных жиров. НенасыщенныеЖК составляют растительные жиры и делятся на моно- и полиненасыщенные жирные кислоты. Мононенасыщенные ЖК в большом количестве содержаться в оливковом масле, а полиненасыщенные — в рыбьем жире и других растительных маслах. Считается, что все эти жиры необходимы человеку, их сбалансированное количество должно составлять до 30% суточного каллоража пищи и распределяться примерно на три равные части между моно-, полиненасыщенными и насыщенными ЖК.
Соединение жиров с белками называют липопротеинами или липопротеидами.
Что такое липиды, липопротеиды и гиперлипидемия?
Бытует мнение, что жиры вредны для организма. Это совсем не так. Жиры являются важнейшим составным элементом всех живых организмов, без которых невозможна жизнь. Они являются главной «энергетической станцией», вырабатывают при химических реакциях энергию, необходимую для обмена веществ, обновления клеток.
Вредными жиры становятся, когда их содержание избыточно, особенно отдельные виды, которые приводят к атеросклерозу и другим заболеваниям — липиды низкой плотности, или атерогенные. Все жировые вещества в организме подразделяются на 2 группы по своему химическому составу:
Название происходит от греческого lipos — жир. Это целая группа жирообразующих веществ в организме, включающая:
- жирные кислоты (насыщенные, мононенасыщенные, полиненасыщенные);
- триглицериды;
- фосфолипиды;
- холестерин.
Жирные кислоты, о которых всем известно и которые играют большую роль в развитии атеросклероза — именно насыщенные. Они содержатся в животных продуктах. Ненасыщенные кислоты, наоборот, препятствуют развитию атеросклероза, содержатся в растительных маслах, морепродуктах (омега 3, омега 6, омега 9 и другие).
Триглицериды — это нейтральные жиры, производные глицерина, являющиеся основными поставщиками энергии. Их повышенное содержание способствует развитию заболеваний. Фосфолипиды содержат остаток фосфорной кислоты, они необходимы для поддержания нервной ткани.
Наконец, всем известный холестерин — главный виновник многих болезней, и самой распространенной «болезни века» — атеросклероза. Он бывает 2-х видов: высокой плотности, или «хороший холестерин», и низкой плотности, или «плохой холестерин». Именно он и откладывается в органах, вызывая жировую дистрофию, в сосудах, вызывая нарушение кровообращения.
Липопротеиды
Это — более сложные соединения, включающие липиды и молекулы белка. Они подразделяются на:
- хиломикроны, которые выполняют транспортную функцию, доставляют жир из кишечника к тканям и органам, в том числе способствуют отложению его в подкожной клетчатке;
- липопротеиды различной плотности — высокой (ЛПВП), низкой (ЛПНП), промежуточной (ЛППП) и очень низкой (ЛПНП).
Липопротеиды и липиды низкой плотности, хиломикроны способствуют накоплению жировых веществ, «плохого» холестерина в организме, то есть развитию гиперлипидемии, на фоне которой и развиваются болезни.
Гиперлипидемия: диагностика и лечение
Проблема гиперлипидемии актуальна и часто она появляется в молодом возрасте. Женщинам стоит задуматься о проверке холестерина в 35 — 40 лет, а мужчинам рекомендуют проверять липиды ещё раньше.
Повышение холестерина может быть наследственным или приобретенным.
Узнайте у ваших родных существует ли такая проблема в вашей семье. Приобретенная гиперлипидемия — результат неправильного образа жизни. Часто такая проблема развивается еще в детстве из-за неправильного питания. Человек привыкает к вредным продуктам, а в зрелом возрасте не может от них отказаться.
Липидные фракции и дислипидемия
Человек узнает о дислипидемии, получив результат анализа крови. В большинстве случаев пациент даже не подозревает, что это такое, поскольку патологическое состояние никак себя не проявляет.
Человеческому организму для нормального функционирования нужны жиры и жироподобные вещества. Одно из них – холестерин. Основная доля этого соединения образуется в печени и лишь пятая часть поступает с пищей. Холестерин необходим всем клеткам. Он участвует в построении мембран, но с током крови попасть в ткани не может, поскольку нерастворим в плазме. Чтобы доставить холестерин к клеткам, необходимы белки-переносчики. Соединяясь с липидом, они образуют комплексы-липопротеиды таких типов:
- ЛПОНП (очень низкой плотности);
- ЛПНП (низкой плотности);
- ЛППП (промежуточной плотности);
- ЛПВП (высокой плотности).
Чем меньше плотность липопротеида, тем легче он распадается, высвобождая холестерин. ЛПОНП и ЛПНП доставляют липид из печени к клеткам, а чем больше концентрация этих фракций, тем, соответственно, выше вероятность «потерять» холестерин «по дороге». Он, в свою очередь, оседает на стенках сосудов, ограничивая кровоток и формируя атеросклеротическую бляшку.
Более стабильны ЛПВП. Они обеспечивают обратный транспорт холестерина в печень, где из него формируется желчь. Все излишки этого липида в норме должны выводиться, однако так происходит не всегда. Когда в крови повышаются липопротеины низкой плотности, и падает концентрация ЛПВП, это один из признаков дислипидемии.
Врачи оперируют таким показателем, как коэффициент атерогенности. Это отношение общего холестерина к содержанию ЛПВП, уменьшенное на единицу. Если величина индекса атерогенности больше 3, то говорят о дислипидемии.
Кроме того, это патологическое состояние сопровождается избыточной концентрацией в плазме триглицеридов и хиломикронов. Первые являются сложными эфирами глицерина и жирных кислот. Расщепляясь, они дают клеткам энергию – это одна из важнейших их функций. Повышение концентрации триглицеридов (ТГ) в плазме крови – еще один признак дислипидемии. Как и холестерин, эти соединения «путешествуют» по организму в комплексе с белками. А вот избыток свободных ТГ чреват высокой опасностью атеросклероза.
Впрочем, повышенные концентрации другой транспортной формы – хиломикронов – тоже наблюдаются при некоторых формах дислипидемии.
Типы гиперлипидемии
Классификация гиперлипидемий основывается на показателях ЛПНП, ЛПВП, триглицеридов. Измеряется концентрация липопротеидов:
Низкой плотности – ЛПНП, ЛПОНП, ТГ;
- Высокой плотности ЛПВП.
Именно холестерин, имеющий низкую плотность, считается «плохим». Он формирует бляшки и создает опасность развития сосудистой патологии. Врачу важно добиться снижения ЛПНП. При этом уровень общего холестерина может оставаться немного повышенным.
Всего выделяют 6 видов гиперлипедемии. Опасными считаются три из них: 2а, 2б и 3. Они опасны угрозой формирования плотных бляшек.
Распространенным считается 2 тип. Он подразделяется на 2а и 2б. При 2а наблюдается повышение ЛПН, общего холестерина. 2б – повышены все фракции.
*Примечание: 4 и 5 могут тоже быть атерогенными при низком ЛПВП и других нарушения метаболизма.
Классификация болезни
Основываясь на количестве липидов, выделяют такие виды патологии:
- Изолированная гиперхолестеринемия, когда повышен холестерин, входящий в состав липопротеидов.
- Смешанная гиперлипидемия, когда в анализе выявляется повышение холестерина и триглицеридов.
Дислипидемия по механизму возникновения может быть первичной (сюда относятся наследственные патологии) или вторичной, появившейся под влиянием неблагоприятных факторов.
Помимо этого, существует классификация по Фредриксону, в которой типы недуга зависят от вида липида, который повышен. В большинстве случаев болезнь может приводить к атеросклерозу. Выделяются следующие формы:
- Наследственная гиперхиломикронемия. Отличается тем, что в анализе крови повышены только хиломикроны. Это единственный подвид, при котором риск развития атеросклероза минимален.
- 2а вид — это наследственная гиперхолестеринемия или возникшая под влиянием неблагоприятных внешних факторов. При этом повышены показатели ЛНП.
- 2б тип, сюда относится комбинированная гиперлипидемия, когда повышаются липопротеиды очень низкой и низкой плотности, а также триглицериды.
- К третьему виду причисляют наследственные дис-бета-липопротеидемии, когда повышены ЛНП.
- 4 тип называется эндогенной гиперлипидемией, при этом повышен уровень липопротеидов очень низкой плотности.
- К последнему 5 виду относят наследственную гипертриглицеридемию, при которой увеличены хиломикроны и липопротеиды очень низкой плотности.
Диагностика заболевания
Для уточнения риска развития атеросклероза, врач назначает анализ на липидный профиль. Это развернутое исследование содержания холестерина и его метаболитов в крови. Анализ помогает установить тип, подобрать терапию. Забор крови осуществляется натощак, из вены.
Ø общего холестерина;
Ø липопротеидов низкой, очень низкой и высокой плотности;
По их соотношению, рассчитывается опасность развития сердечно сосудистых заболеваний, вероятность ишемической болезни сердца.
Нормальным значением будет от 3 до 5,1 ммоль. Чаще наблюдается показатель 6, 7 или даже 8. Такой уровень холестерина считается опасным. Если превышены пороговые значения, это означает, что процесс формирования бляшек запущен.
Когда наряду с общим холестерином наблюдается повышение уровня ЛПОНП, результат говорит о повышенном риске. Обязательно определение уровня липидов и для контролирования терапии. Высокий уровень должен постепенно снижаться.
Симптомы заболевания
В начальных стадиях дислипидемия определяется только лабораторно при проведении специфического анализа крови – липидограммы. В нее входят такие показатели, как липопротеиды высокой, низкой, очень низкой плотности, триглицериды и общий холестерин, содержащийся во всех них. Изолированное повышение уровня какого-то одного вещества встречается очень редко. Обычно развивается смешанная гиперлипидемия.
Это интересно: Важность тестостерона для мужчины
Со временем избыточные липопротеиды начинают откладываться не только в сосудистых стенках, но и в других тканях. Так при осмотре врач может заметить холестериновые депозиты на роговице глаз и по поверхности кожи.
- По краю роговицы наблюдаются серовато-желтые полосы, изогнутые в виде полукруга (липоидная дуга).
- На разных участках кожного покрова отложения представляют собой желтоватые бугорки, бляшки, плоские пятна, четко очерченные и безболезненные. Называются они ксантомами, а при локализации та верхнем веке – ксантелазмами.
Внешние проявления явной дислипидемии
На основании осмотра врач не может определить истинный характер происходящих в крови нарушений, и пока что гиперлипидемия неуточненная. Для назначения коррекции проводят полный спектр диагностических мероприятий.
Лечение и профилактика
Терапия начинается с диеты, если она неэффективна, назначаются лекарственные препараты — статины.
Терапия имеет смысл только при постоянном приеме препаратов. Контролировать уровень холестерина и липидный профиль нужно не менее чем раз в квартал. Вместе с анализом назначается контроль печёночный функции, для этого сдают: АЛТ, ГГТП, АСТ, общий билирубин. Значительное повышение АЛТ АСТ и говорит в пользу отмены лечения или консультации гепатолога.
Кроме классических лекарств используют дополнительные и альтернативные. Применяют блокаторы всасывания холестерина. Они эффективны только при внешнем поступлении плохого холестерина.
Лекарственные препараты: это самый надежный способ снижения холестерина
Еще один тип препаратов – фибраты. Они были разработаны для лечения гиперхолестеринемии, но используются реже из-за выраженных побочных эффектов.
Профилактика
Практические советы для снижения холестерина:
Старайтесь употреблять достаточное количество овощей и фруктов;
Следите, чтобы питание было полноценно;
Откажитесь от ежедневного употребления мяса, молочных продуктов.
Диета подразумевает потребление мяса не чаще 2 — 3 раз в неделю, лучше ещё реже.
Вводите в свой рацион морскую или речную рыбу. Лучше, если это будут отварные или запечённые блюда из рыбы.
Пейте достаточное количество жидкости, употребляйте в пищу больше овощей и фруктов.
Используйте все возможности ЛФК и старайтесь вести активный образ жизни.
Если есть подозрение на гиперлипидемию, обратитесь к врачу. Он проведет тщательную диагностику, подберет курс терапии.
1. Дробот Е. В., Алексеенко С. Н., “Профилактика заболеваний”.
2. Журнал Трудный пациент “Преддиабет: диагностика и лечение”.
3. Литвицкий П.Ф. “Алгоритмы образовательных модулей по клинической патофизиологии”.
4. Кумар В., Аббас А.К., Фаусто Н., Астер Дж.К. “Основы патологии заболеваний по Роббинсу и Котрану”.
Основные причины дислипидемии
Алиментарное избыточное поступление большого количества жиров животного происхождения и избытка холестерина. Эта причина дислипидемии является ведущей и наиболее значимой.
Другие возможные причины дислипидемии:
- Эндокринные заболевания (сахарный диабет, синдром Иценко-Кушинга, поликистозное поражение яичников, снижение в крови тиреоидинах гормонов (гипотиреоз).
- При беременности (особенно на поздних сроках) может иметь место переходящая дислипидемия.
- Наследственные гиперхолестеринемии, являющиеся проявлением многих генетических аномалий. В настоящее время диагностируется ряд заболеваний, проявляющихся различными изменениями липидного спектра.
- Избыточное употребление алкоголя и содержащих его напитков (более 2 доз у мужчин и 1 дозы у женщин) на регулярной основе. За одну дозу алкоголя принято 10 мл этанола.
- Заболевания почек со снижением фильтрационной функции нефронов, сопровождающиеся ХБП.
- Хронические болезни печени, одним из симптомов которых является застой желчи — холестаз.
- Заболевания крови — миеломная болезнь и другие синдромы, сочетающиеся с повышением белков иммуноглобулинов.
- Системные болезни с поражением соединительной ткани (склеродермия, РА, красная волчанка).
- Приём некоторых фармакологических препаратов — из группы мочегонных, б-блокаторов и других.
- Нарушение обмена пуринов, проявляющееся избыточной концентрацией в плазме мочевой кислоты (гиперурикемия, подагра, подагрическая нефропатия).
Причины дислипидемии делят на врожденные и приобретенные.
Среди основных факторов, которые способствуют повышению уровня холестериновых комплексов в крови, выделяют следующие:
- Наследственная предрасположенность. Такая причина в большинстве случаев провоцирует первичные дислипидемии.
- Наличие заболевания, которое сопровождается повышением концентрации жиров. К ним относятся сахарный диабет, проблемы щитовидной железы, атеросклероз. Они вызывают вторичные дислипидемии – те, которые появляются как результат нарушения в работе другого органа.
- Нездоровый образ жизни. Гиподинамия, курение, плохое питание повышают уровень холестерина и триглицеридов в крови, чем вызывают вторичные дислипидемии.
- Частое употребление животных жиров может вызвать дислипидемию, которую называют алиментарной.
Если причина не была выявлена – это неуточненная дислипидемия.
Перечень состояний, при которых может повышаться концентрация жиров в крови:
- ожирение;
- аутоиммунные сбои;
- сахарный диабет;
- нефротический синдром;
- употребление некоторых медикаментов.
В группу риска с повышенной вероятностью развития дислипидемии входят люди с:
- гипертензией;
- ожирением;
- эндокринными заболеваниями;
- неправильным образом жизни;
- предрасположенностью по полу и возрасту.
Гиперлипопротеинемия возникает по причинам, которые делят на две группы:
- вызывающие развитие заболевания;
- способствующие его прогрессированию.
Часть этиологических факторов можно устранить (модифицируемые), другие – остаются с человеком на всю жизнь (немодифицируемые).
Вредные привычки могут привести к болезни
Причины, которые могут привести к данному состоянию организма, условно разделены на три основные группы.
К первой относится наследственная предрасположенность к заболеванию, данный фактор касается первичных типов дислипидемий.
Вторая группа причин (она касается вторичных типов) включает в себя внешние опасные факторы и некоторые заболевания:
- сахарный диабет;
- нарушение обменных процессов в организме;
- заболевания печени (камни в желчном пузыре и другие);
- прием иммунодепрессантов;
- злоупотребление алкоголем, курением, наркотическая зависимость;
- длительный прием медикаментозных препаратов (например, бета-адреноблокаторов);
- психоэмоциональные перенапряжения.
Атерогенная дислипидемия может развиваться также на фоне чрезмерного употребления большого количества холестерина с пищей (сало, жирные сорта мяса, применение жиров животного происхождения для приготовления блюд).
Осторожно! Медики выделяют среди факторов, приводящих к заболеванию, малоподвижный образ жизни.
Гиперлипидемия
Гиперлипидемия (гиперлипопротеинемия, дислипидемия) — чрезмерно высокий уровень жиров (липидов и/или липопротеинов) в крови человека.
Содержание липопротеидов, особенно холестерина ЛПНП, увеличивается с возрастом. В норме оно выше у мужчин, но у женщин после климакса (менопаузы) начинает повышаться.
Гиперлипидемия является важным фактором риска развития сердечно-сосудистых заболеваний в основном в связи со значительным влиянием холестерина на развитие атеросклероза. Кроме этого, некоторые гиперлипидемии влияют на развитие острого панкреатита.
Определение болезни. Причины заболевания
Дислипидемия (ДЛ) — патологический синдром, связанный с нарушением обмена липидов и липопротеидов, т.е. изменением соотношения их концентрации в крови. [1] Он является одним из главных факторов риска атеросклероз зависимых заболеваний.
Липиды и липопротеиды — одни из источников энергии, необходимой организму человека. Они представляют собой жироподобные органические соединения. Липиды входят в состав липопротеидов.
Причины, приводящие к развитию дислипидемии, можно разделить на неизменяемые (эндогенные) и изменяемые (экзогенные).
Причины появления гиперлипидемии
Высокому содержанию некоторых липидов (например, ЛПОНП и ЛПНП) способствуют и другие факторы:
Чаще всего повышение уровня триглицеридов и общего содержания холестерина носит временный характер и выражено незначительно, главным образом в результате увеличения поступления жиров с пищей. Организмы разных людей выводят жиры из крови с различной скоростью. Один человек может употреблять большое количество животных жиров и никогда не иметь повышения уровня общего холестерина более 4 ммоль/л, в то время как другой соблюдает строгую диету без жиров и никогда не достигает уровня общего холестерина ниже 6 ммоль/л. Это различие, вероятно, отчасти обусловлено наследственностью и в значительной степени определяется различиями в скорости, с которой липопротеиды поступают и удаляются из кровотока.
Дислипидемия это
Липемия — это содержание жировых веществ липидов в крови, гиперлипемия — повышенное их содержание. Физиологическая гиперлипемия возникает после еды, особенно после богатой жиром пищи сохраняется 8—10 час , и при беременности. Патологическая гиперлипемия отмечается при некоторых заболеваниях печени и почек, диабете, анемиях, голодании, гипотиреозе, а также при отравлениях хлороформом , алкоголем, фосфором. Липемия от греч. В физиологических условиях липемия возникает уже через 3—4 часа после приема пищи, богатой жирами; достигает максимума через 6 часов, после чего содержание жира возвращается к исходному уровню. Липемия наблюдается при изменениях функционального состояния организма беременность, голодание ; может быть результатом замедленного удаления липидов из кровотока, нарушения нормальной скорости их синтеза и распада. Липемия бывает также при различных патологических состояниях организма — при диабете, обтурационной желтухе, нефрозах, панкреатитах, гипотиреозах, ксантоматозах и атеросклерозе; при кровопусканиях и кровотечениях, при тяжелых анемиях, вызванных отравлением различными веществами бензол, хлороформ, пиридин, фенилгидразин, фосфор ; при хроническом алкоголизме. При выраженной липемии плазма крови приобретает молочно-белый мутный цвет.
Диагностика
Кровь на анализ, с помощью которого измеряют уровень общего холестерина, можно брать в любое время. Однако для измерения содержания холестерина ЛПВП, холестерина ЛПНП и триглицеридов исследование крови лучше делать после по крайней мере 12-часового голодания.
Список методов диагностик:
- биохимия крови,
- липопротеины высокой плотности (лпвп),
- липопротеины низкой плотности (лпнп),
- олпнп (окисленные липопротеины низкой плотности),
- антитела к олпнп.
Типы дислипидемий
Дислипидемии подразделяются на врожденные и приобретенные, а также изолированные и комбинированные. Наследственные дислипидемии бывают моногенными, гомозиготными и гетерозиготными. Приобретенные могут быть первичными, вторичными или алиментарными.
Дислипидемия по сути является лабораторным показателем, который может быть определен только по результатам биохимического исследования крови.
Согласно классификации дислипидемий (гиперлипидемий) по Фредриксону, которая принята Всемирной организацией здравоохранения в качестве международной стандартной номенклатуры нарушений обмена липидов, патологический процесс подразделяется на пять типов:
- дислипидемия 1 типа (наследственная гиперхиломикронемия, первичная гиперлипопротеинемия) – характеризуется повышением уровня хиломикронов; не относится к основным причинам развития атеросклеротических поражений; частота встречаемости в общей популяции – 0,1%;
- дислипидемия 2а типа (полигенная гиперхолестеринемия, наследственная гиперхолестеринемия) – повышение уровня липопротеинов низкой плотности; частота встречаемости – 0,4%;
- дислипидемия 2b типа (комбинированная гиперлипидемия) – повышение уровня липопротеинов низкой, очень низкой плотности и триглицеридов; диагностируется примерно у 10%;
- дислипидемия 3 типа (наследственная дис-бета-липопротеинемия) – повышение уровня липопротеинов промежуточной плотности; высокая вероятность развития атеросклеротического поражения кровеносных сосудов; частота встречаемости – 0,02%;
- дислипидемия 4 типа (эндогенная гиперлипемия) – повышение уровня липопротеинов очень низкой плотности; встречается у 1%;
- дислипидемия 5 типа (наследственная гипертриглицеридемия) – повышение уровня хиломикронов и липопротеинов очень низкой плотности.
Причины возникновения
Гиперлипидимия является следствием того, какой образ жизни ведет человек, чем питается, какие медицинские препараты принимает. К образу жизни здесь относится физическая активность, вес (ожирение), курение. Так же при наличии сахарного диабета, пониженной функции щитовидной железы, беременности гиперлипидимия развивается активнее. Так же эта болезнь может носить наследственный характер при нормальном весе и здоровом образе жизни. В группу риска входят люди старше 45 лет (мужчины) и 55 лет (женщины). Таким образом, можно составить некий прогноз: если ваш родственник по мужской линии (брат или отец, моложе 45 лет) страдают гиперлипидимией, либо мать или сестра (моложе 55 лет) страдают этим заболеванием, значит у вас высокий риск иметь наследственную форму заболеваний сердца, в том числе гиперлипидимии.
Причины
Однозначно назвать причины этого нарушения невозможно. В то же время, в зависимости от механизма развития, специалисты говорят о первичной, вторичной и алиментарной форме патологического состояния. Первичная также носит название наследственная, и связана она с генными мутациями, поэтому её причины – это дефекты, которые могут содержаться в генах одного или обоих родителей и передаются наследственно.
Вторичная возникает как следствие патологических состояний различных органов и систем организма. В частности, причины такой формы нарушения это: сахарный диабет, гипотиреоз, хроническая почечная недостаточность, болезни печени.
Алиментарная дислипидемия развивается тогда, когда в пищу человека попадает слишком много жиров. Кроме того, об этой форме говорят, если она развилась на фоне приёма некоторых лекарственных препаратов. Причины могут заключаться и в наличии у человека предрасполагающих факторов, таких как:
- вредные привычки;
- неправильное питание;
- ожирение по абдоминальному типу;
- возраст выше 50 лет.
У людей с отягощённым семейным анамнезом, то есть у тех, у кого в роду есть или были больные с ишемической болезнью сердца или перенёсшие инфаркт, риск развития такого нарушения, как гиперлипидемия более высокий, чем у людей, родственники которых никогда не страдали от патологий сердечно-сосудистой системы.
Лечение гиперлипидимии
Лечение заболевания основывается на показателях уровня липидов в крови, риска развития заболеваний сердца и от общего состояния организма.
Первым шагом при лечении первичной гиперлипидемии является коррекция режима питания. У всех пациентов с легкой или умеренной гиперлипидемией прежде всего следует добиться нормализации массы тела, а затем поддерживать ее с помощью соответствующей диеты с подчеркнуто малым содержанием насыщенных жиров и холестерина. При обнаружении у пациента гипертриглицеридемии следует ограничить или полностью исключить потребление алкоголя.
В самом начале лечения врач порекомендует ввести изменения в устоявшийся образ жизни:
- диета (не употреблять жирную пищу),
- занятия спортом,
- нормализация артериального давления,
- однозначный отказ от курения.
Медикаментозное лечение
Если приведенный комплекс мероприятий не помогает снизить уровень липидов, либо по различным показателям есть риск возникновения атеросклероза, то назначают медикаментозное лечение. Обычно лекарственными препаратами приходится лечить мужчин старше 35 лет и женщин в период менопаузы.
Обычно прописывают следующие медикаментозные препараты, которые уменьшают уровень липидов:
- статины (они предотвращают появление холестерина в печени),
- фибраты,
- витамин В5 (ниацин),
- медикаменты, связывающие желчную кислоту.
Лечение
Лечение дислипидемии зависит от типа, степени тяжести и вида дислипидемии и подбирается сугубо индивидуально для каждого пациента. Существует несколько видов лечения дислипидемии:
- медикаментозное лечение;
- немедикаментозное лечение;
- диетотерапия;
- экстракорпоральная терапия;
- методы генной инженерии.
Все методы лечение направлены на нормализацию липидного обмена, снижение уровня холестерина и липопротеидов.
Медикаментозное лечение:
- Статины – препараты, действие которых направлено на снижение синтеза гепатоцитами холестерина и внутриклеточного его содержания;
- Ингибиторы адсорбции холестерина – группа препаратов, которые препятствуют кишечному всасыванию холестерина;
- Ионно-обменные смолы (секвестранты желчных кислот) – группа фармацевтических препаратов, которые обладают способностью связывать желчные кислоты и содержащийся в них холестерин, и выводят их с просвета кишечника;
- Фибраты – препараты, которые снижают уровень триглицеридов в крови и повышают количество защитных веществ ЛПВП;
- Омега-3 полиненасыщенные жирные кислоты – препараты, синтезированные из мускулатуры рыб, которые предохраняют сердце от инфаркта, уменьшают риск развития аритмий.
Действие статинов на холестерин
Немедикаментозное лечение
Лечить дислипидемию медикаментозными препаратами, без применения немедикаментозных методов не целесообразно. Ведь, откорректировав рацион питания, режим труда и отдыха, а также физической активности, можно достичь очень хорошего терапевтического эффекта. Для этого необходимо:
- снизить количество жиров животного происхождения в ежедневном рационе, а иногда и полностью от них отказаться;
- нормализовать вес тела;
- увеличить физическую нагрузку, соответствующую силам и возможностям пациента;
- перейти на сбалансированное, витаминизированное и дробное питание;
- резко ограничить или полностью отказаться от употребления алкоголя, который увеличивает количество триглицеридов в крови пациента, способствует утолщению стенок сосудов и ускоряет развитие атеросклероза.
- курение также играет немаловажную роль в развитии этого заболевания.
Диетотерапия
Как уже упоминалось выше, диета при дислипидемии является одним из главных факторов эффективного лечения. Диета – это не временное явление, а образ жизни и питания, на котором основана профилактика атеросклероза. Диета при этом заболевании направлена на снижение уровня холестерина в крови пациента и имеет несколько принципов:
- ограничить употребление жирных сортов мяса, рыбы, сала, креветок, сливочного масла, жирных сортов кисломолочной продукции, промышленных сыров, колбас и сосисок;
- обогатить свой рацион жирами, растительного происхождения, овощами, фруктами, нежирными сортами мяса птицы и рыбы;
- обезжиренная кисломолочная продукция также показана при этом виде заболевания;
- питание рекомендуется дробное, небольшими порциями через одинаковые промежутки времени.
Экстракорпоральное лечение
Такое лечение применяют для изменения свойств и состава крови, вне человеческого организма. Атерогенная дислипидемия тяжелой формы является показанием к применению этого метода. Ведь именно, атерогенная дислипидемия является фактором, способствующим развитию осложнений в виде сердечно-сосудистых заболеваний.
Методы генной инженерии
Этот вид лечения в будущем может стать одним из главных при лечении наследственной дислипидемии. Наработки генной инженерии применяют для изменения генетического материала и придания ему желаемых качеств. Этот вид лечения разрабатывают на перспективу.
Развитие атерогенной дислипидемии
Атерогенная дислипидемия регистрируется, если нарушается баланс между ЛПНП и ЛПВП, то есть повышается кон холестерина и уменьшается «хороший». Количественно это выражается ростом индекса атерогенности до 3 единиц и более.
Дополнительными факторами риска являются особенности стиля жизни:
- гиподинамия;
- регулярное потребление алкоголя;
- курение;
- стрессы;
- любовь к фастфуду.
Все перечисленные моменты способны запустить патологические изменения, закодированные генетически, или усугубить течение уже развившегося состояния. На фоне указанных факторов формируется астено-вегетативный синдром. Он проявляется в нарушениях со стороны вегетативной нервной системы, способных негативным образом повлиять на любой орган.
Часто астеновегетативные нарушения развиваются при гипертонии, сахарном диабете, атеросклерозе. И в таких случаях крайне сложно разбраться, что именно явилось пусковым механизмом.
Дислипидемия у детей
Нарушения липидного обмена регистрируют не только у взрослых. Им подвержены дети и подростки. У них чаще всего дислипидемии бывают первичными, то есть, наследственными. В 42% случаев диагностируют форму 2b. При этом у ребенка уже к пятилетнему возрасту появляются ксантомы, признаки поражения сердца и вегетативно-астенических нарушений.
Вторичная дислипидемия у детей чаще всего наблюдается при патологиях желудочно-кишечного тракта. Заболевания 12-перстной кишки и желудка, болезни печени и поджелудочной железы способны нарушить баланс липидов в детском организме. Снижение образования желчных кислот закономерно сопровождается повышением концентрации ЛПНП.
Кроме того, дислипидемии всегда отмечаются при ожирении, сахарном диабете. Есть и углевод-ассоциированные формы. Неправильное питание с преобладанием в детском рационе фастфуда, сладостей, сдобы, жирной и жареной пищи, особенно если при этом ребенок не занимается спортом, любит посидеть перед телевизором или проводит много времени за компьютером, – прямой путь к лишнему весу.