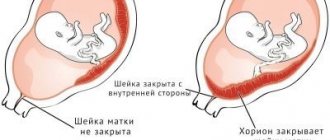
Что такое хорион при беременности?
После оплодотворения и имплантации оплодотворенной яйцеклетки, плодному яйцу требуется питание и дыхание. Все необходимые вещества поступают через кровь матери в начале посредством хориона, а позже за счет плацентарной оболочки.
Таким образом, хорион при беременности – это, прежде всего, временный орган, гарантирующий нормальное развитие эмбриона. Внешний вид хориона представляет собой оболочку зародыша с большим количеством удлиненных ворсин, которые проникают в стенку матки. Вследствие роста плода, временный орган также утолщается, постепенно преобразовываясь в плаценту, при этом окончательные изменения происходят на 12-13 неделях.
Помимо основной функции (питание и дыхание), хорион при беременности продуцирует женские гормоны и выполняет защиту плода. Это значит, что временный орган призван в полной мере, обеспечивать жизнеспособность ребенка.
Толщина хориона по неделям беременности: таблица
Первое ультразвуковое исследование проводится на сроке примерно 12-ти недель. Во время обследования оценивается крепление органа, которое может отличаться и не является патологическим. При этом диагностируется предлежание по задней или передней стенке матки, реже фиксируется низкий хорион, впоследствии часто происходит миграция органа к боковым стенкам.
Дополнительно проводится оценка структуры хориона и толщина. Изначально замеру на УЗИ подлежит наиболее утолщенный участок хориона, который примерно равняется количеству недель вынашивания в миллиметрах. В таблице представлена пределы норм толщины оболочки на ранних сроках беременности:
Причины возникновения предлежаний, диагностика и лечение
Истинную причину развития таких ситуаций не нашли до сих пор. Фоновыми факторами для возникновения предлежания являются:
Единственным методом диагностики прикрепления и предлежания хориона является УЗИ! Его проводят на ранних сроках, когда уже можно диагностировать отклонения и предупреждать развитие осложнений.
Беременные с центральным предлежанием хориона обязательно госпитализируются в специализированный стационар. Вылечить такое состояние невозможно! Действия врачей направлены на предупреждение развития осложнений. Терапия для всех пациенток комплексная. Она включает общие рекомендации и назначение лекарственных препаратов. Положительный результат при этом во многом зависит от самой беременной.
Лекарственная терапия направлена на снижение тонуса матки, давления, лечение стресса. Из спазмолитиков назначают Но-шпу в таблетках, Папаверин в ректальных свечах, Магне В6, гинипрал. Дозу, продолжительность приема и конкретное лекарство подбирается врачом!
Выносить и родить ребенка при различных локализациях хориона реально. Многие девушки рожают естественным путем без каких-либо осложнений. При сохранившемся предлежании плаценты родоразрешение проводят путем планового кесарева сечения. Это делается для профилактики осложнений в родах и сохранения жизни матери с малышом.
Эхографические маркеры невынашивания беременности в первом триместре
УЗИ сканер RS80
Эталон новых стандартов!
Беспрецедентная четкость, разрешение, сверхбыстрая обработка данных, а также исчерпывающий набор современных ультразвуковых технологий для решения самых сложных задач диагностики.
Среди важнейших проблем практического акушерства одно из первых мест занимает невынашивание беременности. Преждевременные роды являются наиболее частым осложнением течения беременности, а недонашивание — одна из основных причин перинатальной заболеваемости и смертности.
Несмотря на определенные успехи, достигнутые в диагностике, терапии, профилактике данного осложнения, частота преждевременных родов в последние пять лет выросла на 9% [1]. Перинатальная смертность при преждевременных родах в 25 раз выше, чем при своевременных, мертворождаемость при них достигает 50%, случаи ранней неонатальной смертности 70% [1, 2].
Частота самопроизвольных выкидышей в I триместре остается стабильной в течение многих лет и составляет 15-20% всех желанных беременностей. В структуре акушерских осложнений данная патология занимает II место [3]. В связи с этим необходимо создание диагностического алгоритма у пациенток с невынашиванием беременности для своевременной оптимизации тактики их ведения в I триместре. Ультразвуковой метод занимает ведущее место в структуре комплексной диагностики данного осложнения, являясь высокоинформативным, неинвазивным, безопасным диагностическим тестом [4-6].
Цель настоящей работы — определение наиболее информативных эхографических маркеров невынашивания в I триместре для прогнозирования исхода беременности.
Материалы и методы
Основную группу составили 128 женщин с угрожающим и начавшимся самопроизвольным выкидышем на сроке 8-13 недель, находившихся в отделении невынашивания беременности Перинатального центра Краснодара. Исследования проводились до начала комплексной терапии.
В I триместре беременности УЗ-диагностика осуществлялась с применением двух стандартных методик, наиболее информативной из которых была трансвагинальная эхография, а также методики трансабдоминального сканирования с наполненным мочевым пузырем. Все исследования проводились на современных ультразвуковых аппаратах с использованием трансвагинального датчика 6,5 МГц и конвексных датчиков 3,5 и 5 МГц в двухмерном эхорежиме, также применялось допплеровское исследование в импульсном и цветном режимах.
Результаты исследования
Для I триместра беременности использовали следующие основные эхографические критерии угрожающего и начавшегося самопроизвольного выкидыша, которые условно были разделены на три группы:
Эхографические признаки патологии экстраэмбриональных структур
- Гипоплазия амниона выявлена у 6 (4,7%) беременных. Гипоплазией считался диаметр амниотической полости меньше 10-12 мм, измерение проводилось в двух взаимно перпендикулярных плоскостях при продольном сканировании.
- Гипоплазия хориона выявлена у 8 (6,25%) беременных. В норме максимальная толщина хориона соответствует сроку гестации или отстает от него на 2-4 мм. Отставание толщины хориона более 5 мм рассматривалось как гипоплазия. Измерение проводилось трехкратно в средней трети хориона (рис. 1).
- Фрагментированный хорион определялся у 2 (1,56%) беременных. В структуре фрагментированного хориона визуализируются анэхогенные структуры неправильной формы, размерами 5-10 мм (рис. 2).
- Предлежание ветвистого хориона выявлено у 14 (10,9%) беременных. При этом хорион частично или полностью перекрывает область внутреннего зева (рис. 3).
- Выравнивание эхогенности трех экстраэмбриональных полостей (хориальной, амниотической и полости желточного мешка) выявлено у 2 (1,56%) беременных. В норме вследствие различия биохимического и клеточного состава содержимое хориальной, амниотической полостей и полости желточного мешка имеет различную эхогенность [5]. При первичном инфицировании в результате выраженной пролиферативно-экссудативной реакции амниотической оболочки и желточного мешка происходит повышение эхогенности данных полостей.
Рис. 1.
Беременность 8-9 недель. Гипоплазия хориона. Максимальная толщина хориона 5 мм.
Рис. 2.
Беременность 12 недель. Фрагментированный хорион.
Рис. 3.
Беременность 10 недель. Предлежание хориона.
Эхографические признаки патологии эмбриона и плодного яйца
- Деформированное плодное яйцо, данный признак определялся у 35 (27,3%) беременных.
- Низкое расположение плодного яйца имело место у 2 (1,56%) беременных. Малый процент выявления данного признака связан со сроками гестации 8-13 нед, при которых плодное яйцо занимает большую часть полости матки.
- Ретрохориальная гематома выявлена у 12 (9,4%) беременных. Имеет значение характер локализации гематомы (полюсной или пристеночный) и время ее образования (эхографические признаки организации гематомы) (рис. 4 а,б).
- Брадикардия эмбриона (ЧСС меньше 90 ударов в 1 мин) выявлена у 2 (1,56%) беременных. ЧСС эмбриона определялась с помощью спектральной допплерометрии.
- Раннее маловодие выявлено у 4 (3,1%) беременных. Несоответствие диаметра плодного яйца гестационному сроку. Измерение проводилось в трех взаимно перпендикулярных плоскостях, по внутреннему контуру плодного яйца.
- Нарушение дифференцировки основных анатомических структур эмбриона по срокам гестации выявлено у 6 (4,7%) беременных (рис. 5, 6).
- Отставание темпов прироста копчико-теменного размера (КТР) выявлено у 4 (3,1%) беременных. В норме с 8 нед беременности прирост КТР составляет 10-12 мм в неделю.
УЗИ в первом триместре беременности
Наблюдение в женской консультации за беременной женщиной осуществляется по определенной схеме. Что в нее входит и зачем нужны все эти многочисленные осмотры, анализы и обследования?
Ультразвук используется в акушерстве не так давно — с середины 1960-х годов. И, несмотря на это, сегодня уже нельзя представить себе обследование беременной без УЗИ. За это время врачами накоплен огромный практический опыт по применению этого метода исследования, были неоднократно усовершенствованы УЗ-сканеры, появилось трех- и четырехмерное УЗИ, а самое главное, выросло не одно поколение здоровых детей.
Как работает УЗИ?
Ультразвуком называют звуковые волны, распространяющиеся в пространстве с высокой частотой (выше 20 кГц). Датчики УЗ-сканеров являются одновременно и источником и приемником ультразвуковых волн. Ультразвуковая волна, проходя через различные ткани в организме, изменяет свою скорость и отражается, все эти изменения фиксируются и преобразуются в изображение на мониторе УЗ-сканера. В настоящее время при обследовании беременных используется два типа датчиков: трансабдоминальные — ТА (с помощью них исследование проводится через переднюю брюшную стенку) и трансвагинальные — ТВ (исследование проводится через влагалище). В первом триместре могут использоваться оба типа датчиков, но более информативно трансвагинальное УЗИ, потому что ТВ-датчик подводится ближе к матке и имеет большую частоту излучения УЗ-волн, что дает более четкое изображение на мониторе УЗ-сканера. Со второго триместра используется в основном трансабдоминальное УЗИ.
УЗИ беременных проводится трижды — в 10-14 недель, 20-24 и 30-34 недели. При необходимости врач акушер-гинеколог может назначить дополнительное УЗИ, и даже не одно.
Ультразвуковое исследование плода (УЗИ, эхография) является единственным достаточно информативным и безопасным методом исследования, позволяющим оценить развитие беременности с самого начала и до родов. Первый визит в кабинет УЗИ предстоит будущей маме уже в начале беременности.
К трансабдоминальному УЗИ необходимо подготовиться — наполнить мочевой пузырь. Для этого необходимо выпить приблизительно 300-500 мл жидкости без газа за 30 минут до исследования. С собой на исследование следует взять чистую пеленку или полотенце. Во время исследования на живот и на датчик наносится специальный прозрачный гель без цвета и запаха. К трансвагинальному УЗИ особой подготовки не требуется. Необходимо лишь опорожнить мочевой пузырь перед исследованием. Во время исследования на датчик надевается специальный защитный чехол или презерватив и наносится гель.
Исследование длится в среднем 10-30 минут. После этого врач заполняет специальный протокол, в который подробно записывает все результаты УЗИ.
В первом триместре беременности УЗИ проводится с целью:
- установления локализации (расположения) плодного яйца (в полости матки или вне ее);
- диагностики одно- или многоплодной беременности;
- оценки размеров и роста, строения плодного яйца и эмбриона;
- оценки жизнедеятельности эмбриона или плода;
- исследования строения эмбриона или плода;
- исследования экстраэмбриональных структур (желточного мешка, хориона, амниона);
- диагностики осложнений беременности (угрожающего или начавшегося аборта и др.);
- диагностики заболеваний и пороков развития внутренних половых органов (миомы матки — доброкачественная опухоль матки, кист и опухолей яичников, двурогой матки, внутриматочной перегородки и др.).
Установление маточной беременности по УЗИ
При ранней диагностике беременности плодное яйцо при ультразвуковом исследовании определятся как округлое или овальное образование темно-серого (практически черного) цвета, расположенное, как правило, в верхней половине полости матки. При многоплодной беременности на самых ранних сроках можно увидеть отдельно расположенные два и более плодных яйца. Диагностика маточной беременности при ТА-сканировании возможна при акушерском сроке 5-6 недель, т.е. когда задержка менструации при регулярном менструальном цикле составляет 1 неделю и более. Средний диаметр плодного яйца в эти сроки равен примерно 5-7 мм. При трансвагинальном УЗИ визуализация плодного яйца в матке возможна чуть раньше — при задержке менструации на 3-6 дней, что соответствует 4-5 неделям беременности. При этом размеры плодного яйца составляют 2-4 мм. Эмбрион определяется с 5 недель беременности при ТВ-исследовании и с 6 — при ТА в виде линейного образования в полости плодного яйца белого цвета. В эти же сроки или чуть позже можно определить сердечные сокращения.
В норме при наличии регулярного менструального цикла обязательно определение наличия эмбриона в плодном яйце в 6 недель беременности при ТВ сканировании. В этом сроке не обязательно делать УЗИ, но если его проводят (по желанию женщины, при привычном невынашивании беременности), то в 6 недель эмбрион должен определяться. А если цикл нерегулярный, то срок по менструации точно определить нельзя. Тогда срок определяют по УЗИ и, если эмбриона нет, смотрят повторно.
При выявлении какого-либо отклонения от нормы рекомендуется проведение контрольного УЗИ через неделю.
При локализации плодного яйца вне полости матки, т.е. при внематочной беременности, визуализация плодного яйца затруднена и не всегда возможна. Достоверным признаком внематочной беременности считается определение сердцебиения эмбриона вне полости матки.
Оценка размеров и роста плодного яйца и эмбриона
Для оценки размеров и роста плодного яйца и эмбриона/плода используются такие показатели, как средний внутренний диаметр плодного яйца (СВД) и копчико-теменной размер эмбриона/плода (КТР).
Для определения СВД плодного яйца измеряются длина, ширина и передне-задний размеры плодного яйца по внутреннему контуру, затем полученные измерения суммируются, а сумма делится на 3. Для каждого срока беременности в первом триместре определены размеры СВД плодного яйца. Эти данные внесены в специальные таблицы и в программу УЗ-сканеров, что позволяет по этому показателю приблизительно определять срок беременности. Средняя ошибка в определении срока беременности по СВД плодного яйца составляет ± 6 дней.
Первый размер, который измеряется при визуализации эмбриона, — это копчико-теменной размер (КТР). По сути, это длина эмбриона от головы до копчика. Следует обратить внимание, что КТР эмбриона меньше подвержен индивидуальным колебаниям, чем средний внутренний диаметр плодного яйца, поэтому использование этого размера для определения срока беременности дает более точные результаты. Ошибка при этом составляет ± 3 дня. Отсутствие эхографического изображения эмбриона при СВД плодного яйца больше 14 мм является достоверным признаком неразвивающейся беременности, при которой отсутствует эмбрион.
Оценка жизнедеятельности эмбриона и плода
Жизнедеятельность эмбриона (плода) в первом триместре оценивается по сердечной и двигательной активности.
В норме при трансвагинальном УЗИ сердечная деятельность у эмбриона регистрируется с 5-6 недель беременности. При этом наблюдается правильный ритм сердечных сокращений. Частота сердечных сокращений (ЧСС) эмбриона при неосложненном течении беременности постепенно возрастает с 110-130 ударов в минуту в 6-8 недель до 190 ударов в минуту в 9-10 недель, после чего снижается до 140-160 и остается на этом уровне до родов. Величина ЧСС у эмбриона в первом триместре важна для прогнозирования течения беременности. Так, уменьшение ЧСС до 85-100 ударов в минуту и увеличение свыше 200 являются неблагоприятными прогностическими признаками и указывают на высокую вероятность прерывания беременности. Отсутствие визуализации сердечных сокращений при КТР эмбриона больше 8 мм является признаком неразвивающейся беременности. Для окончательного подтверждения неразвивающейся беременности обязательно проведение контрольного УЗИ через неделю, по итогам которого ставится окончательный диагноз.
Двигательная активность эмбриона определяется с 7-8 недель беременности. В начале это слабые, единичные, едва различимые движения. Затем — сгибания и разгибания туловища. После этого, по мере роста и развития эмбриона, появляются движения конечностей. Но следует обратить внимание, что эпизоды двигательной активности могут сменяться длительными промежутками покоя, поэтому регистрация сердечных сокращений является более важным критерием оценки жизнедеятельности эмбриона.
Исследование строения эмбриона и плода
Особое внимание при УЗИ уделяется анатомии развивающегося эмбриона, так как уже в конце первого триместра могут быть выявлены грубые пороки развития, такие, как анэнцефалия (отсутствие головного мозга), грыжа спинного мозга, аномалии скелета и др. Головка эмбриона определяется в виде отдельного округлого образования с 8-9 недель беременности. Большинство органов грудной и брюшной стенки определяются после 10-11 недель беременности.
Следует обратить особое внимание на эхографический маркер хромосомных нарушений — воротниковое пространство (Nuchal translucency — NT). Воротниковое пространство измеряется на задней поверхности шеи в 10-14 недель беременности при КТР плода 45-84 мм. В норме величина воротникового пространства не должна превышать 3 мм. Увеличение этого показателя позволяет диагностировать в конце первого триместра до 80% хромосомных нарушений.
По мере совершенствования УЗ-аппаратов накапливаются данные о возможности диагностики пороков развития сердечно-сосудистой системы, центральной нервной системы (ЦНС), желудочно-кишечного тракта (ЖКТ), мочевыделительной системы до 12 недель беременности.
Исследование экстраэмбриональных структур
Помимо эмбриона при УЗИ оцениваются желточный мешок, хорион и амнион.
При физиологической беременности желточный мешок (внеэмбриональная структура, выполняющая питательную и кроветворную функции в первые недели беременности) определяется при СВД плодного яйца больше 10 мм (срок беременности более 5 недель) в виде кольца белого цвета диаметром от 2 мм (5 недель) до 7 мм (10 недель). Признаком неразвивающейся беременности также является отсутствие желточного мешка при плодном яйце больше 10 мм. После 12 недель беременности желточный мешок в норме не определяется. Существует взаимосвязь между размерами желточного мешка и исходом беременности. Увеличение свыше 7 мм и уменьшение менее 2 мм, неправильная форма и утолщение стенок желточного мешка прогностически значимы лишь при сочетании с другими нарушениями, такими, как изменение толщины хориона (ворсинчатой оболочки), задержка роста эмбриона. Изолированное несоответствие размеров желточного мешка норме достоверно не влияет на частоту осложнений беременности.
Хорион — наружная ворсинчатая оболочка плодного яйца. Из хориона образуется плодовая часть плаценты. При УЗИ хорион визуализируется как белое кольцо с волнистыми контурами, расположенное по наружному краю плодного яйца. Толщина хориона в первом триместре в миллиметрах приблизительно равна сроку беременности в неделях. Недоразвитие хориона (гипоплазия) или изменение его структуры часто приводит к самопроизвольному прерыванию беременности. Ворсины хориона взаимосвязаны с внутренней (децидуальной — отпадающей) оболочкой матки. При нарушении этого взаимодействия происходит отслойка плодного яйца. В результате формируется ретрохориальная (расположенная за хорионом) гематома (ограниченное скопление крови). Ретрохориальная гематома — грозный признак, свидетельствующий о начавшемся выкидыше.
Амнион — водная оболочка, представляющая собой замкнутый мешок, в котором находится эмбрион/плод, окруженный околоплодными водами. Амнион изнутри прилегает к хориону. Гипоплазия (недоразвитие) амниотической полости приводит к неразвивающейся беременности. В таких случаях диаметр амниотической полости не превышает 10-12 мм на сроке больше 6 недель беременности. Увеличение размеров амниона, характерное для раннего многоводия, и неоднородное его содержимое (взвесь в околоплодных водах) часто связаны с наличием инфекции. Раннее многоводие является неблагоприятным признаком.
Диагностика осложнений беременности по результатам УЗИ
Наиболее часто встречающейся патологией в первом триместре является угроза прерывания беременности. Основным эхо-признаком угрозы прерывания является локальное утолщение мышц матки (гипертонус миометрия). Могут определяться несколько участков гипертонуса. При этом изменяется форма плодного яйца: из округлой или овальной она становится неправильной, иногда сильно деформированной. Самая неблагоприятная ситуация — когда участок повышенного тонуса расположен в месте формирования плаценты: в этом случае возможна отслойка плодного яйца и прерывание беременности.
В большинстве случаев гипертонус миометрия сопровождается болями внизу живота. При этом необходимо лечение, направленное на сохранение беременности. В том случае, если плодное яйцо теряет связь со стенкой матки и отслаивается от своего ложа, формируется ретрохориальная гематома (ограниченное скопление крови между плодным яйцом и стенкой матки). Это характерно для начавшегося выкидыша. При значительной отслойке происходит деформация и уменьшение размеров плодного яйца, и гибель эмбриона. Клинически при этом обычно наблюдаются кровянистые выделения различной интенсивности. Об угрозе прерывании беременности также свидетельствуют укорочение шейки матки до 2,5 см (норма 3,5-4 см) и воронкообразное расширение внутреннего зева.
Если на фоне кровянистых выделений из половых путей при УЗИ обнаруживается расширение полости матки и наличие в ней неоднородного содержимого, а плодное яйцо не видно, то диагностируется неполный выкидыш. В этом случае необходима госпитализация в отделение гинекологии для проведения выскабливания остатков плодного яйца и остановки кровотечения.
Для неразвивающейся беременности характерны меньшие размеры плодного яйца для данного срока беременности, деформация его, нечеткость контуров, уменьшение толщины хориона, отсутствие сердечных сокращений эмбриона.
Локализация плодного яйца в цервикальном канале (канале шейки матки) характерна для шеечной беременности. При этом лучшая визуализация достигается при трансвагинальном УЗИ. В этой ситуации необходима срочная госпитализация в стационар, поскольку очень высока вероятность обильного кровотечения.
Достаточно часто во время беременности в одном их яичников встречается киста желтого тела, которая представляется собой образование диаметром от 3 до 8 см с толстыми стенками и неоднородной внутренней структурой. Это вариант нормы. Характерная особенность данной кисты — постепенное уменьшение ее размеров и исчезновение к концу первого триместра.
Пузырный занос — редкое осложнение, наблюдаемое в 1 случае на 2000-3000 беременностей, связанное с патологией хориона, при которой происходит превращение хориона в гроздевидные образования, разрушающие все остальные структуры плодного яйца. При этом матка наполняется множеством пузырьков с жидкостью. При УЗИ визуализируется матка с размерами больше нормы для данного срока беременности, с расширенной полостью, заполненной неоднородным содержимым (так называемая картина «снежной бури»).
Заболевания и пороки внутренних половых органов на УЗИ
При проведении УЗИ органов малого таза оцениваются размеры матки и яичников, а также наличие патологических изменений (миомы матки — доброкачественной опухоли матки, кист и опухолевых заболеваний яичников) и врожденных пороков развития (седловидной матки, двурогой матки, удвоения матки, перегородки в полости матки и др.). Наиболее неблагоприятна ситуация, при которой плацента расположена над миоматозным узлом. При этом существует высокий риск преждевременной отслойки плаценты.
В настоящее время все большую популярность приобретает трехмерное ультразвуковое исследование, при котором получается «объемная картинка». Трехмерный ультразвук позволяет на более ранних сроках диагностировать некоторые пороки развития (например, пороки лица: заячью губу и т.п.). Но ЗD-сканирование — это более длительное исследование, и, к сожалению, не всегда удается получить необходимое изображение. Да и опыта по трехмерному ультразвуковому исследованию накоплено пока недостаточно. Поэтому, скорее всего, за этим методом будущее, а в настоящее время трехмерное УЗИ является всего лишь дополнительным методом исследования.
Итак, ультразвуковое исследование плода и органов малого таза в первом триместре беременности является одним из важнейших и незаменимых методов диагностики, позволяющим оценить развитие беременности с самых ранних сроков и выбрать правильную тактику ее ведения.
Все о детях
13.06.2019 admin Комментарии Нет комментариев
Расшифровка УЗИ при беременности проводится двумя врачами – специалистом ультразвуковой диагностики и лечащим акушером-гинекологом. Первый выдает заключение о сроке беременности и обнаруженных особенностях и патологии, второй – соразмеряет их с семейной историей, особенностями течения беременности конкретно у этой женщины.
На основании всего этого делается вывод, все ли в порядке, нужно ли предпринимать меры для коррекции состояния плода, матки или других органов. Исследование проводится согласно определенному протоколу, который немного видоизменяется в зависимости от срока беременности. Врач осматривает плод, плаценту, пуповину, околоплодные воды, шейку и тело матки, делает определенные замеры и вносит их в бланк УЗИ по беременности.
Как расшифровывают результаты УЗИ беременных
По всем указанным данным в конце исследования делается заключение, а также даются рекомендации. Здесь сонолог пишет, когда, по его мнению, стоит пройти следующее исследование, как скоро после проведения УЗИ нужно посетить врача женской консультации.
Важные для оценки данные УЗИ при беременности отличаются в первом триместре от тех, которые будут оцениваться позже – во втором и третьем триместрах. Это связано с тем, что ребенок не сразу получается таким, каким он рождается.
Он развивается из «диска» (так его видит УЗИ до 10 недели), проходя стадию зародыша (виден на мониторе, похожим на рыбку), и только потом у него появляются полноценные ручки, ножки, туловище и голова, которые и измеряются с помощью ультразвука.
Исследование первого триместра
Первый протокол ультразвукового исследования при беременности включает в себя такие данные:
- Паспортные данные женщины
- Акушерский срок беременности (он рассчитывается по последней менструации)
- Количество плодов в матке
- Копчико-теменной (КТР) размер плода (этот показатель – «предшественник» показателя «рост» или «длина тела»): указывается в миллиметрах
- Сердцебиения (здесь пишут – есть они (с/б +) или их нет (с/б -)), их частота
- Толщина воротниковой зоны (мм)
- Наличие или отсутствие желточного мешка, если он есть – его средний диаметр
- Местоположение хориона (будущей плаценты): он может находиться на любой стенке матки, а также в области ее дна или внутреннего зева. Последний вариант называется словом «предлежание хориона или плаценты»
- Структура хориона: в норме не должна быть «изменена»
- Придатки матки: оцениваются их размеры, наличие кист, аномалий развития
- Особенности строения матки: опухоли, миома, аномалии развития.
После того, как врач записал конкретные цифры измерений, ему нужно сравнить их с нормами УЗИ при беременности. Они оцениваются в зависимости от срока гестации. Причем нужно отметить, что исследование, проведенное раньше 8 недели, дает наиболее точные результаты о сроках беременности, так как в это время зародыши еще не обладают индивидуальными особенностями .
Таблица параметров
Так, нормальные параметры УЗИ плода по неделям беременности можно представить в виде таблицы, где все параметры, кроме срока, представлены в миллиметрах:
Скрининг и первое плановое УЗИ
На 12-недельном сроке женщина должна встать на учет в больнице и пройти первое ультразвуковое исследование.
Фото 1. Типовой протокол первого скринингового ультразвукового исследования.
Первое УЗИ дает возможность маме увидеть своего малыша, задать врачу все интересующие вопросы. На этом УЗИ специалист определяет размеры плода и примерные сроки появления на свет ребенка. Кроме того, анализируется тонус матки, корректное расположение плаценты и количество развивающихся плодов.
Существует таблица значений нормы, с которой сравниваются данные, полученные на ультразвуковом исследовании плода. Беременность протекает удовлетворительно в том случае, если результаты соответствуют норме.
Метод, который считается значительным и более информативным, чем УЗИ плода, это скрининг на 12-й неделе беременности. Он имеет несколько составляющих: само ультразвуковое исследование и биохимический анализ крови, который показывает два маркера – свободный b-ХГЧ и PAPP-A, которые могут выявить риск хромосомных аномалий плода.
Причины и последствия отклонений
Отклонения от норм бывают двух типов: толстая плацента или очень тонкая. И то и другое — факторы риска, ведь аномалии в структуре «детского места» нарушают его функции, от которых напрямую зависят благополучие и развитие малыша. Стоит подробно рассмотреть обе ситуации.
О гиперплазии плаценты говорят тогда, когда толщина «детского места» выше верхней границы допустимого диапазона нормативных значений. Чем больше разница, тем серьезнее ситуация. Толстая плацента настораживает врачей значительно сильнее, чем истонченная, ведь при гиперплазии временный орган быстрее стареет, созревает, и это чревато преждевременными родами, гипоксией плода, фетоплацентарной недостаточностью и задержкой развития крохи.
Если плацента стареет раньше срока, малыш в любом случае недополучает кислород, витамины и питательные вещества. У него могут проявляться симптомы интоксикации организма, ведь плацента хуже и медленнее справляется с выведением продуктов жизнедеятельности.
Причин, которые могут вызвать гиперплазию «детского места», достаточно много. Это, например, сахарный диабет у будущей мамы. При нем нарушается не только толщина, но и структура плаценты – может присутствовать дополнительная долька.
Толщина может быть увеличенной из-за хронической анемии, которую некоторые беременные начинают испытывать еще на ранних сроках беременности.
Если женщина на раннем сроке перенесла вирусное заболевание (например, грипп или ОРВИ), вероятность того, что возникнет гиперплазия плаценты, очень высока. Утолщением «детское место» может отреагировать на инфекции половых путей, венерические заболевания, а также «крылатые» инфекции (хламидиоз, уреаплазмоз и другие).
На любом сроке беременности толщина плаценты может начать увеличиваться в силу резус-конфликта, если резус-отрицательная мама вынашивает резус-положительного малыша, в результате чего произошла сенсибилизация. На поздних сроках гиперплазия «детского места» угрожает беременным с гестозом, отеками, повышенным артериальным давлением и избыточным весом.
Функции плаценты при утолщении существенно ухудшаются, особенно защитная функция. Если гиперплазия обусловлена инфекцией, такая плацента не сможет защитить малыша, он с большой долей вероятности инфицируется и может погибнуть внутриутробно. Ранние стадии утолщения никак не дают о себе знать. Только при прохождении ультразвуковой диагностики возможно определить такое нарушение.
Зато на более поздних сроках о развитии патологии женщине «сообщат» шевеления малыша: он начнет проявлять выраженное беспокойство, а затем эпизоды двигательной активности станут более редкими. На КТГ могут обнаружить нарушения состояния плода, маточно-плацентарный кровоток на УЗДГ также будет нарушенным.
Лечение назначается только после определения точной причины возникновения аномалии. Если это инфекция, женщине назначается курс противомикробной или противовирусной терапии, при сахарном диабете назначается стандартный курс лечения эндокринологом, при гестозе может потребоваться госпитализация, а также диета, нормализация артериального давления. К сожалению, медикаментов, которые могли бы понизить толщину плаценты, не существует.
Плодное яйцо на УЗИ: размеры по неделям беременности
Плодное яйцо – это округлое или овоидное (напоминающее яйцо) образование, которое окружает эмбрион, расположенное, как правило, в верхней половине полости матки.
В ранние сроки беременности (в первом триместре) ультразвуковое исследование проводится с целью установления локализации (расположения) плодного яйца. На УЗИ плодное яйцо выглядит как небольшое темно-серое (почти черного цвета) пятно с четкими контурами.
Наличие плодного яйца в полости матки позволяет исключить возможность внематочной беременности. При многоплодной беременности можно увидеть два отдельно расположенных плодных яйца.
Как работает ультразвук?
Ультразвуком называют звуковые волны, распространяющиеся в пространстве с высокой частотой (выше 20 кГц). Датчики УЗ-сканеров являются одновременно и источником и приемником ультразвуковых волн. Ультразвуковая волна, проходя через различные ткани в организме, изменяет свою скорость и отражается, все эти изменения фиксируются и преобразуются в изображение на мониторе УЗ-сканера. В настоящее время при обследовании беременных используется два типа датчиков: трансабдоминальные — ТА (с помощью них исследование проводится через переднюю брюшную стенку) и трансвагинальные — ТВ (исследование проводится через влагалище). В первом триместре могут использоваться оба типа датчиков, но более информативно трансвагинальное УЗИ, потому что ТВ-датчик подводится ближе к матке и имеет большую частоту излучения УЗ-волн, что дает более четкое изображение на мониторе УЗ-сканера. Со второго триместра используется в основном трансабдоминальное УЗИ.
УЗИ беременных проводится трижды — в 10-14 недель, 20-24 и 30-34 недели. При необходимости врач акушер-гинеколог может назначить дополнительное УЗИ, и даже не одно.
Ультразвуковое исследование плода (УЗИ, эхография) является единственным достаточно информативным и безопасным методом исследования, позволяющим оценить развитие беременности с самого начала и до родов. Первый визит в кабинет УЗИ предстоит будущей маме уже в начале беременности.
К трансабдоминальному УЗИ необходимо подготовиться — наполнить мочевой пузырь. Для этого необходимо выпить приблизительно 300-500 мл жидкости без газа за 30 минут до исследования. С собой на исследование следует взять чистую пеленку или полотенце. Во время исследования на живот и на датчик наносится специальный прозрачный гель без цвета и запаха. К трансвагинальному УЗИ особой подготовки не требуется. Необходимо лишь опорожнить мочевой пузырь перед исследованием. Во время исследования на датчик надевается специальный защитный чехол или презерватив и наносится гель.
Исследование длится в среднем 10-30 минут. После этого врач заполняет специальный протокол, в который подробно записывает все результаты УЗИ.
В первом триместре беременности УЗИ проводится с целью:
- установления локализации (расположения) плодного яйца (в полости матки или вне ее);
- диагностики одно- или многоплодной беременности;
- оценки размеров и роста, строения плодного яйца и эмбриона;
- оценки жизнедеятельности эмбриона или плода;
- исследования строения эмбриона или плода;
- исследования экстраэмбриональных структур (желточного мешка, хориона, амниона);
- диагностики осложнений беременности (угрожающего или начавшегося аборта и др.);
- диагностики заболеваний и пороков развития внутренних половых органов (миомы матки — доброкачественная опухоль матки, кист и опухолей яичников, двурогой матки, внутриматочной перегородки и др.).
На каком сроке беременности можно увидеть плодное яйцо
Примерно через две с половиной недели после зачатия при задержке менструации в 3-5 дней и более, то есть на четвертой – пятой акушерской неделе беременности от последнего дня последней менструации УЗ-диагност уже может увидеть плодное яйцо в полости матки с помощью трансвагинального УЗИ. Диагностический уровень ХГЧ в сыворотке крови, при котором в полости матки должно быть видно плодное яйцо при трансвагинальном УЗИ равен от 1000 до 2000 МЕ.
Плодное яйцо выглядит как округлой формы черное (анэхогенное или эхонегативное, то есть не отражающее ультразвуковых волн) образование, диаметр которого очень мал и составляет от 2-3 мм. Эмбрион и внезародышевые органы имеют ещё микроскопическое строение и поэтому еще не видны при помощи ультразвука. Использование такого параметра как средний внутренний диаметр плодного яйца наиболее целесообразно в первые 3-5 недель беременности от зачатия, когда эмбрион еще не виден или выявляется с трудом. Ошибка при использовании измерения обычно не превышает 6 дней.
Хорион 3 мм срок 5 недель
анонимно , Женщина, 30 лет
Добрый день. Мне 29 лет, цикл 24-25 дней, регулярный.Ровно в 4 акушерских недель сдала хгч — 554.9 Мме/мл. Через неделю пошла на первое узи (5 акуш.Недель).Врач узд написал в заключении: «средний внутренний диаметр плодного яйца 3,4 мм. Эмбрион и желточный мешок не визуализируются в силу срока. Маточная беременность малого срока». Мне было сказано, что обычно на таких сроках пя должно быть больше, а у некоторых даже сердцебиение плода прослушивается. Так ли это? Очень переживаю, что это замершая беременность, потому что предыдущая тоже закончилась выкидышем на ранних сроках. Нормальны ли такие размеры пя на сроке 5 акушерских недель?Может ли все нормализоваться и наверстать размеры через неделю-две? По ощущениям была поздняя имплантация, т.К. Немного помазало прямо перед началом предполагаемой менструации. Заранее спасибо за ответ.
Консультация на тему «Плодное яйцо 3 4 мм в 5 акушерских недель» дается исключительно в справочных целях. По итогам полученной консультации, пожалуйста, обратитесь к врачу, в том числе для выявления возможных противопоказаний.
О консультанте
Подробности
Образование: Окончила Российский Национальный Исследовательский Медицинский Университет имени Н. И. Пирогова (ранее РГМУ) в 2006 г., ординатуру по специальности «Акушерство и гинекология» на кафедре акушерства и гинекологии Педиатрического факультета РГМУ в Центре Планирования Семьи и Репродукции в 2008 г.
Окончила курсы «Ультразвуковое исследование в акушерстве и гинекологии» на базе Научного Центра Акушерства, Гинекологии и Перинатологии им В.И. Кулакова в 2008 г., «Эндокринология в гинекологической практике» на базе кафедры акушерства и гинекологии Российской академии последипломного образования (РМАПО) в 2009 г.
Прошла обучение на курсах повышения квалификации по акушерству и гинекологии на базе Кафедры акушерства и гинекологии Московской медицинской академии им. И. М. Сеченова в 2013 г.
Профессиональные навыки: Лечение бесплодия: внутриматочная инсеминация, ЭКО, донорские программы, программы суррогатного материнства, операционные манипуляции (пункция фолликулов, перенос эмбрионов, пайпель-биопсия эндометрия, ГСГ). Имеет сертификат специалиста и опыт работы в Ультразвуковой диагностике.
Опыт работы: Более 8 лет
Стать мамой – естественное желание женщины, но не всегда беременность бывает запланированной. Поэтому если вы отмечаете 3-5 дней, и есть вероятность оплодотворения, то вполне целесообразно пройти трансвагинальное исследование УЗ. Скорее всего, оно покажет, что в вашей матке уже имеется новый «житель» – плодное яйцо 3 мм, ваш будущий ребенок.
Он уже прошел длинный и сложный путь, начавшийся процессом оплодотворения и прохождения по маточным трубам. Вы вряд ли ощущаете какие-либо признаки беременности, но плодное яйцо 3 мм уже есть внутри, вовсю развивается и имеет полное право на жизнь. На экране монитора УЗ-аппарата можно увидеть каплевидное или округлое образование, которое не отражает ультразвуковые волны. На сроке примерно 2 или 5 недель диаметр плодного яйца 3-5 мм, оно продолжает постоянно делить свои клетки и расти. Сам , и его зародышевые органы еще так малы, что их невозможно увидеть никоим образом. Плодное яйцо в 3 недели, как правило, прикрепляется в правом трубном уголке матки, но бывают случаи его «низкого» месторасположения, что вовсе не является патологией. Просто ваш малыш некоторое время перемещался в матке в поисках пристанища.
Размер плодного яйца и срок беременности
Аппарат УЗИ автоматически рассчитывает максимально точный срок беременности исходя из размеров эмбриональной камеры. Он учитывает время, которое было необходимо для достижения таких параметров и устанавливает дату слияния мужской и женской яйцеклетки. Однако в акушерстве применяется несколько другая техника расчетов, которая предполагает исчисление срока беременности от первого дня последних месячных. Как правило, погрешность составляет 2-2,5 недели и скрадывается при последующих исследованиях.
Если на УЗИ вам сказали, что размер плодного яйца 3 мм, то это означает, что есть время на размышления, быть этому малышу или нет. Отнеситесь к этой дилемме максимально серьезно и ответственно.
Наблюдение в женской консультации за беременной женщиной осуществляется по определенной схеме. Что в нее входит и зачем нужны все эти многочисленные осмотры, анализы и обследования?
Ультразвук используется в акушерстве не так давно — с середины 1960-х годов. И, несмотря на это, сегодня уже нельзя представить себе обследование беременной без УЗИ. За это время врачами накоплен огромный практический опыт по применению этого метода исследования, были неоднократно усовершенствованы УЗ-сканеры, появилось трех- и четырехмерное УЗИ, а самое главное, выросло не одно поколение здоровых детей.
Как работает УЗИ?
Ультразвуком называют звуковые волны, распространяющиеся в пространстве с высокой частотой (выше 20 кГц). Датчики УЗ-сканеров являются одновременно и источником и приемником ультразвуковых волн. Ультразвуковая волна, проходя через различные ткани в организме, изменяет свою скорость и отражается, все эти изменения фиксируются и преобразуются в изображение на мониторе УЗ-сканера. В настоящее время при обследовании беременных используется два типа датчиков: трансабдоминальные — ТА (с помощью них исследование проводится через переднюю брюшную стенку) и трансвагинальные — ТВ (исследование проводится через влагалище). В первом триместре могут использоваться оба типа датчиков, но более информативно трансвагинальное УЗИ, потому что ТВ-датчик подводится ближе к матке и имеет большую частоту излучения УЗ-волн, что дает более четкое изображение на мониторе УЗ-сканера. Со второго триместра используется в основном трансабдоминальное УЗИ.
УЗИ беременных проводится трижды — в 10-14 недель, 20-24 и 30-34 недели. При необходимости врач акушер-гинеколог может назначить дополнительное УЗИ, и даже не одно.
Ультразвуковое исследование плода (УЗИ, эхография) является единственным достаточно информативным и безопасным методом исследования, позволяющим оценить развитие беременности с самого начала и до родов. Первый визит в кабинет УЗИ предстоит будущей маме уже в начале беременности.
К трансабдоминальному УЗИ необходимо подготовиться — наполнить мочевой пузырь. Для этого необходимо выпить приблизительно 300-500 мл жидкости без газа за 30 минут до исследования. С собой на исследование следует взять чистую пеленку или полотенце. Во время исследования на живот и на датчик наносится специальный прозрачный гель без цвета и запаха. К трансвагинальному УЗИ особой подготовки не требуется. Необходимо лишь опорожнить мочевой пузырь перед исследованием. Во время исследования на датчик надевается специальный защитный чехол или презерватив и наносится гель.
Исследование длится в среднем 10-30 минут. После этого врач заполняет специальный протокол, в который подробно записывает все результаты УЗИ.
В первом триместре беременности УЗИ проводится с целью:
- установления локализации (расположения) плодного яйца (в полости матки или вне ее);
- диагностики одно- или многоплодной беременности;
- оценки размеров и роста, строения плодного яйца и эмбриона;
- оценки жизнедеятельности эмбриона или плода;
- исследования строения эмбриона или плода;
- исследования экстраэмбриональных структур (желточного мешка, хориона, амниона);
- диагностики осложнений беременности (угрожающего или начавшегося аборта и др.);
- диагностики заболеваний и пороков развития внутренних половых органов (миомы матки — доброкачественная опухоль матки, кист и опухолей яичников, двурогой матки, внутриматочной перегородки и др.).
Установление маточной беременности по УЗИ
При ранней диагностике беременности плодное яйцо при ультразвуковом исследовании определятся как округлое или овальное образование темно-серого (практически черного) цвета, расположенное, как правило, в верхней половине полости матки. При многоплодной беременности на самых ранних сроках можно увидеть отдельно расположенные два и более плодных яйца. Диагностика маточной беременности при ТА-сканировании возможна при акушерском сроке 5-6 недель, т.е. когда задержка менструации при регулярном менструальном цикле составляет 1 неделю и более. Средний диаметр плодного яйца в эти сроки равен примерно 5-7 мм. При трансвагинальном УЗИ визуализация плодного яйца в матке возможна чуть раньше — при задержке менструации на 3-6 дней, что соответствует 4-5 неделям беременности. При этом размеры плодного яйца составляют 2-4 мм. Эмбрион определяется с 5 недель беременности при ТВ-исследовании и с 6 — при ТА в виде линейного образования в полости плодного яйца белого цвета. В эти же сроки или чуть позже можно определить сердечные сокращения.
В норме при наличии регулярного менструального цикла обязательно определение наличия эмбриона в плодном яйце в 6 недель беременности при ТВ сканировании. В этом сроке не обязательно делать УЗИ, но если его проводят (по желанию женщины, при привычном невынашивании беременности), то в 6 недель эмбрион должен определяться. А если цикл нерегулярный, то срок по менструации точно определить нельзя. Тогда срок определяют по УЗИ и, если эмбриона нет, смотрят повторно.
При выявлении какого-либо отклонения от нормы рекомендуется проведение контрольного УЗИ через неделю.
При локализации плодного яйца вне полости матки, т.е. при внематочной беременности, визуализация плодного яйца затруднена и не всегда возможна. Достоверным признаком внематочной беременности считается определение сердцебиения эмбриона вне полости матки.
Оценка размеров и роста плодного яйца и эмбриона
Для оценки размеров и роста плодного яйца и эмбриона/плода используются такие показатели, как средний внутренний диаметр плодного яйца (СВД) и копчико-теменной размер эмбриона/плода (КТР).
Для определения СВД плодного яйца измеряются длина, ширина и передне-задний размеры плодного яйца по внутреннему контуру, затем полученные измерения суммируются, а сумма делится на 3. Для каждого срока беременности в первом триместре определены размеры СВД плодного яйца. Эти данные внесены в специальные таблицы и в программу УЗ-сканеров, что позволяет по этому показателю приблизительно определять срок беременности. Средняя ошибка в определении срока беременности по СВД плодного яйца составляет ± 6 дней.
Первый размер, который измеряется при визуализации эмбриона, — это копчико-теменной размер (КТР). По сути, это длина эмбриона от головы до копчика. Следует обратить внимание, что КТР эмбриона меньше подвержен индивидуальным колебаниям, чем средний внутренний диаметр плодного яйца, поэтому использование этого размера для определения срока беременности дает более точные результаты. Ошибка при этом составляет ± 3 дня. Отсутствие эхографического изображения эмбриона при СВД плодного яйца больше 14 мм является достоверным признаком неразвивающейся беременности, при которой отсутствует эмбрион.
Оценка жизнедеятельности эмбриона и плода
Жизнедеятельность эмбриона (плода) в первом триместре оценивается по сердечной и двигательной активности.
В норме при трансвагинальном УЗИ сердечная деятельность у эмбриона регистрируется с 5-6 недель беременности. При этом наблюдается правильный ритм сердечных сокращений. Частота сердечных сокращений (ЧСС) эмбриона при неосложненном течении беременности постепенно возрастает с 110-130 ударов в минуту в 6-8 недель до 190 ударов в минуту в 9-10 недель, после чего снижается до 140-160 и остается на этом уровне до родов. Величина ЧСС у эмбриона в первом триместре важна для прогнозирования течения беременности. Так, уменьшение ЧСС до 85-100 ударов в минуту и увеличение свыше 200 являются неблагоприятными прогностическими признаками и указывают на высокую вероятность прерывания беременности. Отсутствие визуализации сердечных сокращений при КТР эмбриона больше 8 мм является признаком неразвивающейся беременности. Для окончательного подтверждения неразвивающейся беременности обязательно проведение контрольного УЗИ через неделю, по итогам которого ставится окончательный диагноз.
Двигательная активность эмбриона определяется с 7-8 недель беременности. В начале это слабые, единичные, едва различимые движения. Затем — сгибания и разгибания туловища. После этого, по мере роста и развития эмбриона, появляются движения конечностей. Но следует обратить внимание, что эпизоды двигательной активности могут сменяться длительными промежутками покоя, поэтому регистрация сердечных сокращений является более важным критерием оценки жизнедеятельности эмбриона.
Исследование строения эмбриона и плода
Особое внимание при УЗИ уделяется анатомии развивающегося эмбриона, так как уже в конце первого триместра могут быть выявлены грубые пороки развития, такие, как анэнцефалия (отсутствие головного мозга), грыжа спинного мозга, аномалии скелета и др. Головка эмбриона определяется в виде отдельного округлого образования с 8-9 недель беременности. Большинство органов грудной и брюшной стенки определяются после 10-11 недель беременности.
Следует обратить особое внимание на эхографический маркер хромосомных нарушений — воротниковое пространство (Nuchal translucency — NT). Воротниковое пространство измеряется на задней поверхности шеи в 10-14 недель беременности при КТР плода 45-84 мм. В норме величина воротникового пространства не должна превышать 3 мм. Увеличение этого показателя позволяет диагностировать в конце первого триместра до 80% хромосомных нарушений.
По мере совершенствования УЗ-аппаратов накапливаются данные о возможности диагностики пороков развития сердечно-сосудистой системы, центральной нервной системы (ЦНС), желудочно-кишечного тракта (ЖКТ), мочевыделительной системы до 12 недель беременности.
Исследование экстраэмбриональных структур
Помимо эмбриона при УЗИ оцениваются желточный мешок, хорион и амнион.
При физиологической беременности желточный мешок (внеэмбриональная структура, выполняющая питательную и кроветворную функции в первые недели беременности) определяется при СВД плодного яйца больше 10 мм (срок беременности более 5 недель) в виде кольца белого цвета диаметром от 2 мм (5 недель) до 7 мм (10 недель). Признаком неразвивающейся беременности также является отсутствие желточного мешка при плодном яйце больше 10 мм. После 12 недель беременности желточный мешок в норме не определяется. Существует взаимосвязь между размерами желточного мешка и исходом беременности. Увеличение свыше 7 мм и уменьшение менее 2 мм, неправильная форма и утолщение стенок желточного мешка прогностически значимы лишь при сочетании с другими нарушениями, такими, как изменение толщины хориона (ворсинчатой оболочки), задержка роста эмбриона. Изолированное несоответствие размеров желточного мешка норме достоверно не влияет на частоту осложнений беременности.
Хорион — наружная ворсинчатая оболочка плодного яйца. Из хориона образуется плодовая часть плаценты. При УЗИ хорион визуализируется как белое кольцо с волнистыми контурами, расположенное по наружному краю плодного яйца. Толщина хориона в первом триместре в миллиметрах приблизительно равна сроку беременности в неделях. Недоразвитие хориона (гипоплазия) или изменение его структуры часто приводит к самопроизвольному прерыванию беременности. Ворсины хориона взаимосвязаны с внутренней (децидуальной — отпадающей) оболочкой матки. При нарушении этого взаимодействия происходит отслойка плодного яйца. В результате формируется ретрохориальная (расположенная за хорионом) гематома (ограниченное скопление крови). Ретрохориальная гематома — грозный признак, свидетельствующий о начавшемся выкидыше.
Амнион — водная оболочка, представляющая собой замкнутый мешок, в котором находится эмбрион/плод, окруженный околоплодными водами. Амнион изнутри прилегает к хориону. Гипоплазия (недоразвитие) амниотической полости приводит к неразвивающейся беременности. В таких случаях диаметр амниотической полости не превышает 10-12 мм на сроке больше 6 недель беременности. Увеличение размеров амниона, характерное для раннего многоводия, и неоднородное его содержимое (взвесь в околоплодных водах) часто связаны с наличием инфекции. Раннее многоводие является неблагоприятным признаком.
Диагностика осложнений беременности по результатам УЗИ
Наиболее часто встречающейся патологией в первом триместре является угроза прерывания беременности. Основным эхо-признаком угрозы прерывания является локальное утолщение мышц матки (гипертонус миометрия). Могут определяться несколько участков гипертонуса. При этом изменяется форма плодного яйца: из округлой или овальной она становится неправильной, иногда сильно деформированной. Самая неблагоприятная ситуация — когда участок повышенного тонуса расположен в месте формирования плаценты: в этом случае возможна отслойка плодного яйца и прерывание беременности.
В большинстве случаев гипертонус миометрия сопровождается болями внизу живота. При этом необходимо лечение, направленное на сохранение беременности. В том случае, если плодное яйцо теряет связь со стенкой матки и отслаивается от своего ложа, формируется ретрохориальная гематома (ограниченное скопление крови между плодным яйцом и стенкой матки). Это характерно для начавшегося выкидыша. При значительной отслойке происходит деформация и уменьшение размеров плодного яйца, и гибель эмбриона. Клинически при этом обычно наблюдаются кровянистые выделения различной интенсивности. Об угрозе прерывании беременности также свидетельствуют укорочение шейки матки до 2,5 см (норма 3,5-4 см) и воронкообразное расширение внутреннего зева.
Если на фоне кровянистых выделений из половых путей при УЗИ обнаруживается расширение полости матки и наличие в ней неоднородного содержимого, а плодное яйцо не видно, то диагностируется неполный выкидыш. В этом случае необходима госпитализация в отделение гинекологии для проведения выскабливания остатков плодного яйца и остановки кровотечения.
Для неразвивающейся беременности характерны меньшие размеры плодного яйца для данного срока беременности, деформация его, нечеткость контуров, уменьшение толщины хориона, отсутствие сердечных сокращений эмбриона.
Локализация плодного яйца в цервикальном канале (канале шейки матки) характерна для шеечной беременности. При этом лучшая визуализация достигается при трансвагинальном УЗИ. В этой ситуации необходима срочная госпитализация в стационар, поскольку очень высока вероятность обильного кровотечения.
Достаточно часто во время беременности в одном их яичников встречается киста желтого тела, которая представляется собой образование диаметром от 3 до 8 см с толстыми стенками и неоднородной внутренней структурой. Это вариант нормы. Характерная особенность данной кисты — постепенное уменьшение ее размеров и исчезновение к концу первого триместра.
Пузырный занос — редкое осложнение, наблюдаемое в 1 случае на 2000-3000 беременностей, связанное с патологией хориона, при которой происходит превращение хориона в гроздевидные образования, разрушающие все остальные структуры плодного яйца. При этом матка наполняется множеством пузырьков с жидкостью. При УЗИ визуализируется матка с размерами больше нормы для данного срока беременности, с расширенной полостью, заполненной неоднородным содержимым (так называемая картина «снежной бури»).
Заболевания и пороки внутренних половых органов на УЗИ
При проведении УЗИ органов малого таза оцениваются размеры матки и яичников, а также наличие патологических изменений (миомы матки — доброкачественной опухоли матки, кист и опухолевых заболеваний яичников) и врожденных пороков развития (седловидной матки, двурогой матки, удвоения матки, перегородки в полости матки и др.). Наиболее неблагоприятна ситуация, при которой плацента расположена над миоматозным узлом. При этом существует высокий риск преждевременной отслойки плаценты.
В настоящее время все большую популярность приобретает трехмерное ультразвуковое исследование, при котором получается «объемная картинка». Трехмерный ультразвук позволяет на более ранних сроках диагностировать некоторые пороки развития (например, пороки лица: заячью губу и т.п.). Но ЗD-сканирование — это более длительное исследование, и, к сожалению, не всегда удается получить необходимое изображение. Да и опыта по трехмерному ультразвуковому исследованию накоплено пока недостаточно. Поэтому, скорее всего, за этим методом будущее, а в настоящее время трехмерное УЗИ является всего лишь дополнительным методом исследования.
Итак, ультразвуковое исследование плода и органов малого таза в первом триместре беременности является одним из важнейших и незаменимых методов диагностики, позволяющим оценить развитие беременности с самых ранних сроков и выбрать правильную тактику ее ведения.
Размер плодного яйца по неделям беременности
Размер плодного яйца по неделям является очень важным показателем при беременности. Например, диаметр плодного яйца в 3 мм соответствует сроку беременности в 4 недели, а диаметр плодного яйца 6 мм соответствует 5 неделе беременности. Увеличение среднего диаметра плодного яйца происходит на ранних стадиях беременности со скоростью приблизительно 1 миллиметр в сутки.
Большинство нормативных показателей среднего внутреннего диаметра плодного яйца ограничены сроком 8-10 недель. Это обусловлено тем, что после 6–7 недели беременности размеры плодного яйца не могут отражать рост эмбриона. С его появлением для оценки срока беременности применяется копчико-теменной размер эмбриона (КТР).
Размеры среднего внутреннего диаметра плодного яйца по неделям приведены в калькуляторе.
Исследование экстраэмбриональных структур
Помимо эмбриона при УЗИ оцениваются желточный мешок, хорион и амнион.
При физиологической беременности желточный мешок (внеэмбриональная структура, выполняющая питательную и кроветворную функции в первые недели беременности) определяется при СВД плодного яйца больше 10 мм (срок беременности более 5 недель) в виде кольца белого цвета диаметром от 2 мм (5 недель) до 7 мм (10 недель). Признаком неразвивающейся беременности также является отсутствие желточного мешка при плодном яйце больше 10 мм. После 12 недель беременности желточный мешок в норме не определяется. Существует взаимосвязь между размерами желточного мешка и исходом беременности. Увеличение свыше 7 мм и уменьшение менее 2 мм, неправильная форма и утолщение стенок желточного мешка прогностически значимы лишь при сочетании с другими нарушениями, такими, как изменение толщины хориона (ворсинчатой оболочки), задержка роста эмбриона. Изолированное несоответствие размеров желточного мешка норме достоверно не влияет на частоту осложнений беременности.
Реклама
Хорион — наружная ворсинчатая оболочка плодного яйца. Из хориона образуется плодовая часть плаценты. При УЗИ хорион визуализируется как белое кольцо с волнистыми контурами, расположенное по наружному краю плодного яйца. Толщина хориона в первом триместре в миллиметрах приблизительно равна сроку беременности в неделях. Недоразвитие хориона (гипоплазия) или изменение его структуры часто приводит к самопроизвольному прерыванию беременности. Ворсины хориона взаимосвязаны с внутренней (децидуальной — отпадающей) оболочкой матки. При нарушении этого взаимодействия происходит отслойка плодного яйца. В результате формируется ретрохориальная (расположенная за хорионом) гематома (ограниченное скопление крови). Ретрохориальная гематома — грозный признак, свидетельствующий о начавшемся выкидыше.
Амнион — водная оболочка, представляющая собой замкнутый мешок, в котором находится эмбрион/плод, окруженный околоплодными водами. Амнион изнутри прилегает к хориону. Гипоплазия (недоразвитие) амниотической полости приводит к неразвивающейся беременности. В таких случаях диаметр амниотической полости не превышает 10-12 мм на сроке больше 6 недель беременности. Увеличение размеров амниона, характерное для раннего многоводия, и неоднородное его содержимое (взвесь в околоплодных водах) часто связаны с наличием инфекции. Раннее многоводие является неблагоприятным признаком.
Плодное яйцо неправильной формы (деформированное плодное яйцо)
Если плодное яйцо располагается в полости матки, то такая беременность называется физиологическая маточная беременность. Плодное яйцо до 5-6 недель в норме на УЗИ имеет округлую или каплевидную форму, окруженную тонкой оболочкой. К 6-7 неделям оно полностью заполняет полость матки и в продольном скане приобретает овальную, а в поперечном – округлую форму. Если на УЗИ врач видит деформацию плодного яйца (оно вытянуто, приплюснуто с боков, похоже на фасолину), то это может свидетельствовать о тонусе матки. Изменение формы плодного яйца возможно и при частичной отслойке. Значительная деформация с нечеткими контурами наблюдается при замершей беременности.
Своевременное диагностирование деформации плодного яйца при беременности дает возможность сохранить ребенка.