Причины и механизм развития
Причиной появления абсцесса горла является гноеродная инфекция. Это могут быть стрепто- и стафилококки, кишечная палочка, клебсиелла и другие условно патогенные бактерии.
Чаще всего инфекция попадает в горло контактным путем, при неправильном лечении таких болезней, как гнойная ангина, мастоидит, воспаление среднего уха, остеомиелит нижней челюсти, фарингит, пульпит седьмого-восьмого зуба, воспаление слюнных желез на фоне снижения защитных функций организма.
Основная причина абсцессов горла любых локализаций – это хронический тонзиллит.
Намного реже встречается лимфогенный или гематогенный путь проникновения патогенной флоры в горло – бактерии с током крови или лимфы попадают в жировую клетчатку и оседают там, формируя абсцесс. Источником распространения инфекции в таком случае может стать любой гнойный процесс в теле человека. Абсцессы в горле могут развиться вследствие травмы, например, при заглатывании острых предметов и повреждении ими слизистой ротоглотки.
Общее описание
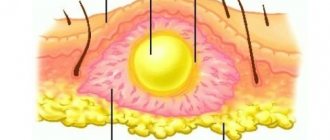
Перитонзиллярный абсцесс (J36) — это воспалительный процесс в паратонзиллярной клетчатке (тканях, окружающих небную миндалину).
Заболевание встречается преимущественно в возрасте 15-30 лет одинаково у мужчин и женщин, чаще поздней осенью, ранней весной, но развивается и в летнее время в результате местного охлаждения, например, напитками, мороженным.
Виды: передневерхний, передненижний, задневерхний, задненижний, боковой паратонзиллярный абсцесс. Процесс односторонний, развивается через несколько дней после закончившейся ангины, обострения хронического тонзиллита.
Симптомы
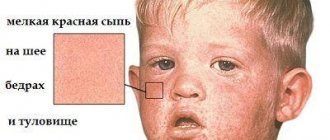
Одним из симптомов – повышение температуры до 40 градусов.
Абсцесс горла – заболевание острое, для которого характерно резкое начало. Основные признаки:
- повышение температуры тела до 40 градусов;
- озноб;
- ломота в мышцах и суставах;
- общая слабость и недомогание;
- выраженная головная боль;
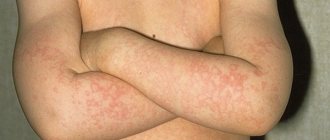
- боль в горле, которая усиливается при глотании;
- судороги жевательных мышц, которые проявляется резким спастическим сжатием зубов;
- резкая болезненность при открытии рта;
- отек шеи;
- иррадиация боли при глотании в ухо;
- повышенное слюноотделение;
- зловоние изо рта;
- увеличение и болезненность шейных лимфатических узлов (шейный лимфаденит).
Как медики классифицируют болезнь
Флегмонозная ангина всегда расположена в области миндалин. Но если быть более точными, все паратонзиллярные абсцессы можно разделить на следующие виды:
- Расположенный между миндалиной и передневерхней областью неба. Это так называемый передневерхний паратонзиллярный абсцесс.
- Паратонзиллярные абсцессы, расположенные позади небной дужки, называют задними.
- Если флегмонозная ангина локализуется между двумя миндалинами — язычной и небной, принято говорить о нижнем паратонзиллярном абсцессе.
- Диагноз наружных паратонзиллярных абсцессов выставляется при локализации паратонзиллита с наружной стороны миндалины.
- В педиатрической практике встречается флегмонозная ангина, расположенная в мышцах глотки, тогда диагностируют заглоточный абсцесс.
Диагностика
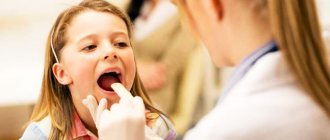
Чтобы поставить диагноз «гнойный абсцесс горла» оториноларинголог поводит общий осмотр больного, осмотр горла с помощью ларингоскопа, назначает лабораторные исследования и пункцию.
При общем осмотре наблюдается отек мягких тканей шеи, болезненность и увеличение лимфатических узлов, боль при прощупывании шеи ниже подбородка и по ходу яремной вены.
Общий анализ крови покажет наличие болезни.
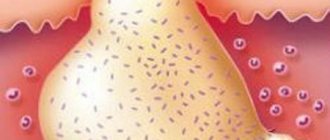
Фарингоскопия покажет флуктуирующее выпячивание в месте локализации абсцесса ротоглотки и покраснение, инфильтрацию и отек слизистой оболочки. Из лабораторных исследований самым информативным является общий анализ крови – на фоне выраженного повышения количества лейкоцитов наблюдается сдвиг лейкоцитарной формулы влево. Скорость оседания эритроцитов увеличена.
При пункции выпячивания получают гнойное содержимое с неприятным запахом. Гной следует отправить на посев, с последующим определением чувствительности к антибиотикам. Пункция может проводиться и с местной анестезией, и без нее.
Характерная симптоматика абсцесса
Любой паратонзиллярный абсцесс, независимо от локализации, имеет типичные симптомы. Болит горло, причем боли постепенно усиливаются с развитием недуга. Пациенту трудно не только глотать, но и просто открывать рот. Голос становиться сиплым, гнусавым. Температура тела высокая, иногда гипертермия достигает критически высоких цифр. Увеличиваются лимфатические узлы на шее и под нижней челюстью.
Стертые симптомы характерны только для одной разновидности патологии — заднего паратонзиллярного абсцесса. При такой локализации применяется инструментальная диагностика болезни — ларингоскопия. Детальный осмотр задней стенки глотки помогает уточнить диагноз и предотвратить самопроизвольное вскрытие паратонзиллярного абсцесса.
Абсцесс миндалины редко бывает двусторонним, поэтому пациенты чаще жалуются на боль с пораженной стороны. Пациенты стараются не поворачивать голову, а при необходимости поворачиваются к собеседнику всем телом. Иногда человеку проще держать голову постоянно склоненной в больную сторону — болевые ощущения в таком положении беспокоят меньше.
Симптомы общей интоксикации присутствуют всегда — пациент отказывается от питья и пищи, становится вялым и слабым, от постоянной боли выглядит измученным и апатичным.
Если после ангины болит голова, ощущается ком в горле, температура, чувствуете слабость и одышку, то это может означать осложнение в виде менингита.
Лечение
Лечение при абсцессе ротоглотки только хирургическое. Обязательна госпитализация в стационар, где назначают симптоматическую терапию, специфическую, и проводят вскрытие образования.
Из симптоматического лечения назначают:
- жаропонижающие препараты (нестероидные противовоспалительные средства);
- инъекции новокаина в жевательные мышцы для снятия спазма;
- антигистаминные средства – для уменьшения отека и профилактики аутоиммунных осложнений;
- при тяжелом течении болезни с выраженным интоксикационным синдромом обязательна дезинтоксикационная терапия.
Специфическое лечение подразумевает использование антибиотиков широкого спектра действия. Это могут быть фторхинолоны второго-третьего поколения (Норфлоксацин, Левофлоксацин, Офлоксацин), сульфаниламиды (Бисептол, Сульфаргин) и цефтриаксоны первого-третьего поколения (Цефазолин, Цефтриаксон, Цефотаксим). Хорошо зарекомендовали себя защищенные пенициллины и их комбинация с клавулановой кислотой, такие как Амоксил, Амоксиклав, Линкомицин. Вид антибиотика, его дозу и способ введения назначает только врач, после тщательной оценки состояния больного.
Хирургическое лечение включает в себя вскрытие и очищение полости абсцесса на фоне медикаментозной терапии. Народными методами абсцесс ротовой части глотки стоит лечить только после консультации с лечащим врачом.
Как лечить медикаментами?
Важно выявить заболевание в его начальной стадии. Для его диагностики потребуется консультация врача-отоларинголога и возможно инфекциониста. С помощью специальных мазков определяется природа паратонзиллита. Только после этого назначается соответственное лечение. Самостоятельное лечение заболевания категорически запрещается. Это может привести его в более тяжелую форму, с возможными серьезными осложнениями.
Разные формы и стадии паратонзиллита требуют разной тактики терапии.
Инфильтративный паратонзиллит лечится с помощью консервативной терапии, назначенной врачом. Важным условием при этом является выявление локализации воспаления на ранней стадии, удар по источнику инфекции. Необходимо в течение 4-5 дней, пока не образовался гнойный паратонзиллярный абсцесс применить все необходимые медикаменты и не допустить осложнения. Эффективным лечащим средством являются антибиотики.
Нужен ли наркоз?
Больным абсцессом горла проводят операцию под местной анестезией. Общий наркоз не рекомендуется ввиду того, что объем операции небольшой и локального обезболивания вполне достаточно. Местная анестезия не требует длительной подготовки, больной во время операции доступен к контакту, может проводиться лицам с сердечно-сосудистыми болезнями, пациентам преклонного возраста. Наркоз при лечении абсцесса ротоглотки применяют лицам с психическими болезнями и людям, имеющим непереносимость препаратов для местной анестезии.
Как проходит операция?
После смазывания или аппликации места разреза лидокаином проводят инфильтрацию слизистой раствором прокаина для обезболивания. Когда чувствительность пропадет, на участке наибольшего выбухания производят разрез длиной до двух сантиметров на такую же глубину. Далее отверстие расширяют щипцами и ставят дренаж. Чтобы стенки полости не слипались и не склеились между собой, в разрез закладывают небольшую марлевую турунду. Прокол проверяют на протяжении трех дней, отмечая, достаточно ли отходит гнойное содержимое, при надобности отверстие расширяют. Чтобы гной и кровь не стекали в горло, используют аспираторы. Полость промывают раствором антибиотика или антисептика, часто для таких целей используют сульфаниламиды, например, Стрептоцид.
В зависимости от размещения абсцесса рекомендуется удалять миндалины. При паратонзиллярной локализации образования данная процедура необходима не только для устранения болезни, но и для предотвращения рецидивов. В зависимости от тяжести течения заболевания удаляют одну или обе миндалины.
Показаниями для тонзиллэктомии:
- частые рецидивы абсцесса в прошлом;
- хронический тонзиллит;
- боковая локализация паратонзиллярного абсцесса;
- осложненный паратонзиллит;
- тяжелое течение абсцесса;
- сахарный диабет;
- после оперативного лечения состояние пациента ухудшается.
Противопоказания удаления миндалин:
- болезни кроветворной системы;
- авитаминоз, в частности цинга;
- гипертоническая болезнь;
- снижения свертываемости крови;
- туберкулез;
- декомпенсированные болезни сердечно-сосудистой системы;
- сепсис;
- тромбоз сосудов мозга;
- воспаление мозговых оболочек.
После операции для отхождения гноя необходимо полоскать горло антисептиком.
Как правило, гланды удаляют в ходе дренирования абсцесса. Очень редко доступ к патологическому образованию проводят через переднюю поверхность шеи. Для улучшения отхождения гноя после операции назначают полоскания горла растворами антисептиков (Орасепт, фурацилин) или гипертоническим раствором соли и йода.
Положительный эффект лечения абсцесса горла в неосложненных случаях наблюдается в первые же минуты после вскрытия полости гнойника. Температура спадает, боль уменьшается, симптомы интоксикации уходят. В таком случае доктор может выписать пациента на пятый день госпитализации. В среднем в стационаре больной пребывает около десяти дней.
Вопрос: Что представляет собой вскрытие паратонзиллярного абсцесса?
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Что такое вскрытие паратонзиллярного абсцесса?
Вскрытие абсцесса является основным методом лечения гнойных заболеваний в области глотки (
паратонзиллярный абсцесс, заглоточный абсцесс
). Оно проводится почти у всех пациентов, независимо от их возраста или пола. Считается, что абсцесс можно вскрывать на 4 – 5 день после его образования. Если сделать операцию раньше, может оказаться, что полость с гноем еще не сформирована. На этом этапе гноеродные микробы уже пропитали клетчатку вокруг миндалины, однако расплавления ткани еще не наступило. Для проверки «готовности» абсцесса к вскрытию иногда делают диагностическую пункцию.
Диагностическая пункция представляет собой укол специальной толстой иглой в наиболее выпирающую область возле миндалины. Если есть возможность, ход иглы контролируют с помощью рентгеноскопии или ультразвука. После прокола врач аккуратно оттягивает поршень шприца и набирает небольшое количество содержимого в цилиндр. Обнаружение гноя является сигналом, что абсцесс сформировался и готов к вскрытию. Если в шприц не набирается жидкость, или набирается смесь крови, лимфы и небольшого количество гноя, значит, абсцесс еще формируется. На этой стадии лучше начать интенсивную антибиотикотерапию, так как еще есть шанс избежать операции.
Показаниями для проведения диагностической пункции являются:
- ангина длительностью более 5 дней (этого времени достаточно, чтобы сформировался абсцесс
); - сильные боли в горле (усиливаются при глотании, разговоре, движении головы
); - температура более 39 градусов;
- сильное увеличение одной из миндалин (очень редко встречается и двусторонний паратонзиллярный абсцесс
); - увеличение регионарных лимфатических узлов (хотя бы одного
); - признаки общей интоксикации — головные боли, апатия, сонливость, боли в мышцах;
- умеренное учащение дыхания и сердцебиения.
В принципе, во время пункции под контролем аппарата УЗИ или рентгеноскопии можно удалить большую часть гноя из полости. Однако все равно рекомендуется проводить вскрытие абсцесса.
Вскрытие абсцесса считается необходимой процедурой по следующим причинам:
- Она помогает предотвратить распространение гноя. Содержимое полости выпускается или отсасывается специальным шприцом.
- Во время вскрытия (в отличие от пункции
) врач имеет возможность обработать полость абсцесса. Для этого он промывает ее специальными антисептическими растворами. - При абсцессах маленького размера (до 1 сантиметра в диаметре
) может быть принято решение не о вскрытии полости, а об ее удалении целиком, со стенками. - После выпускания гноя наблюдается резкое улучшение состояния пациента. Боль спадает, температура тела снижается, а общее состояние нормализуется в течение нескольких дней.
- Вскрытие абсцесса предполагает уничтожение гноеродных микробов (в отличие от пункции
), поэтому риск повторного образования гнойной полости очень мал. - При вскрытии абсцесса часто проводят параллельную тонзилэктомию (удаление гланд
). Это облегчает доступ к глубоким абсцессам и устраняет хронический воспалительный очаг. Благодаря удалению гланд риск рецидивов (
повторного образования абсцесса
) сильно снижается.
Сама операция с точки зрения медицины является довольно несложной и редко приводит к каким-либо осложнениям. Большинство пациентов даже не оставляют на стационарное лечение. Вскрытие абсцесса проводится амбулаторно, после чего пациенту расписывают подробный курс лечения на дому и предупреждают о необходимости контрольного обследования через несколько дней.
Госпитализации подлежат следующие категории людей с паратонзиллярным абсцессом:
- дети (дети дошкольного возраста могут быть госпитализированы с одним из родителей
); - лица со сниженным иммунитетом;
- лица с тяжелыми сопутствующими заболеваниями;
- беременные женщины;
- больные с высокой угрозой осложнений (сепсис, флегмона, медиастинит
); - пациенты, у которых пункция показала отсутствие сформировавшейся полости с гноем, госпитализируются для тщательного медицинского контроля.
Непосредственно вскрытие абсцесса проводят под местным обезболиванием (раствор дикаина 2%, раствор кокаина 5%
). В экстренных случаях допускается рассечение стенки абсцесса и без дополнительного местного обезболивания. Разрез делается в месте наибольшего выпячивания стенки глотки (
здесь стенка наиболее тонкая, а абсцесс лежит более поверхностно
). Глубина разреза не должна превышать 1 – 1,5 см, чтобы не повредить находящиеся поблизости пучки сосудов и нервов. После выпускания основной массы гноя врач проникает в полость тупым инструментом и разрушает перегородки внутри нее, если таковые имеются. Это улучшает отток гноя и предотвращает его точечные скопления, которые могут впоследствии привести к рецидиву. После этого в полость нагнетается дезинфицирующий раствор. После ушивания полости обычно не требуется дополнительных мер по остановке кровотечения.
Обязательным элементом хирургического лечения паратонзиллярного абсцесса является антибиотикотерапия. При плановой операции противомикробные препараты начинают давать за несколько дней до вмешательства. Это ослабляет гноеродные микробы и не дает им распространиться на соседние области в ходе операции. После вскрытия паратонзиллярного абсцесса антибиотики принимают еще несколько дней. Это необходимо, чтобы предотвратить рецидив заболевания.
Если проводится вскрытие абсцесса, но обнаруживается, что гной не локализован, а начал распространяться между фасциями шеи, врач действует по ситуации. Такие случаи представляют опасность для жизни пациента, поэтому нет единых правил для подобных операций. Если абсцесс образовался под действием анаэробных микробов, масштабы операции могут быть расширены. Эти микроорганизмы лучше всего развиваются в условиях без доступа воздуха. Чтобы создать неблагоприятные для них условия может быть оставлен дренаж (специальная трубка или трубки
). Они выводятся наружу через дополнительные разрезы на коже шеи. Это создает дополнительный приток воздуха и отток формирующегося гноя и крови. Через несколько дней при отсутствии признаков рецидива дренаж убирают, а разрезы зашивают.
Осложнения
Если абсцессы ротоглотки не лечить, или лечить самостоятельно, то могут наступить такие осложнения:
- В результате гнойного расплавления мягких тканей шеи могут повреждаться сосуды разных калибров, что приводит к кровотечению. Геморрагия из артерий и артериол может привести к летальному исходу.
- Прорыв абсцесса в заглоточное пространство приводит к проникновению гноя в жировую клетчатку за глоткой, откуда может спускаться вниз, провоцируя медиастинит.
- Сепсис. Генерализация процесса вследствие гематогенного или лимфогенного распространения инфекции.
- Диссеминация гноеродной флоры в полость черепа может привести к абсцессам мозга, бактериальным менингитам, тромбозу пещеристой пазухи.
- Заглоточные абсцессы могут осложняться флегмонозным ларингитом, перихондритом или флегмоной шеи.
- Пневмония при распространении инфекции в легкие.
- Асфиксия вследствие отека жировой клетчатки и выбухания гнойной полости в дыхательное горло.
Кровотечение может возникнуть и при разрезе, но в условиях стационара шансы предотвратить или вовремя остановить геморрагию намного выше. Также абсцессы горла могут привести к обострению хронических болезней, таких как ревматизм, пиелонефрит, туберкулез или сердечно-сосудистых заболеваний.
Виды абсцессов глотки и горла
Несмотря на распространенное мнение, гнойник в области горла — это несколько разных заболеваний, форма, сложность лечения и симптоматика которых зависят от группы факторов и локализации — места возникновения. Принято различать абсцессы:
- окологлоточный или перитонзиллярный — гнойный процесс на тканях клетчатки в глотке, вызванный распространением инфекции по лимфатическим путям;
- заглоточный или ретрофарингеальный локализуется в задней части глоточного отдела, поражает клетчатку, начинаясь с поражения лимфоузлов;
- паратонзиллярный гнойный процесс может развиться как последствие и осложнение ангины у пожилого человека.
Важно знать: Отчего болит горло — причины и опасности
При этом абсцесс глотки, связанный с миндалинами, может поражать их сверху, по наружной стороне сбоку, снизу и в задней части. Наиболее опасным вариантом развития событий может быть осложненное течение бокового гнойника на миндалинах. В запущенной форме и при ослаблении иммунитета он может распространиться на другие органы и вызвать медиастенит.
Профилактика
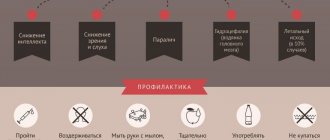
Специфической профилактики абсцессов горла не существует. Чтобы предотвратить или снизить шансы заболеть до минимума стоит:
- вовремя лечить ангины или другие инфекционные заболевания горла;
- отказаться от вредных привычек;
- раз в полгода проходить осмотр у стоматолога;
- при хроническом тозиллите – удалить гланды;
- придерживаться правил личной гигиены;
- укреплять защитные силы организма.
Чтобы избежать осложнений, надо строго следовать рекомендациям врача и преждевременно не прерывать курс антибиотиков.
Причины, вызывающие паратонзиллит
Распространение инфекции в полости рта обусловлено анатомическими особенностями миндалин и окружающих их тканей. Миндалины имеют небольшие углубления – крипты. В процессе болезни в них накапливается гной, образуется гнойник. Самые глубокие крипты расположены на миндалинах сверху, поэтому именно здесь наблюдается развитие тонзиллита.
Постепенно на месте гнойников образуются рубцы, которые ухудшают дренажную функцию миндалин. Гной и жидкость остаются в углублениях, начинается внутриминдаликовый абсцесс. Если очаг воспаления не устранен, появляются новые источники инфекции, очищение крипт замедляется. У инфекции появляется возможность проникнуть через железы вглубь и в рядом расположенное пространство. Такое явление называют абсцесс паратонзиллярный. Рыхлые околоминдаликовые ткани являются «благоприятной почвой» для инфекции. Поэтому абсцессы здесь возникают очень часто.
Причиной паратонзиллярного абсцесса часто становится любое гнойное воспаление во рту: кариес, периотит, травмы. Реже инфекция попадает через кровь или внутреннее ухо. Предрасположенность к абсцессам врачи наблюдают у таких категорий пациентов:
- больных сахарным диабетом,
- при анемии,
- со сниженным иммунитетом,
- при онкологических процессах в организме.
Если после удаления миндалин осталась небольшая часть лимфоидной ткани, она также может стать источником воспаления. Все перечисленные проблемы со здоровьем приводят к ухудшению иммунитета. Благодаря этому инфекции легче преодолеть защиту, проникнуть в организм. Воспаление сначала принимает катаральную форму, постепенно появляется нагноение, воспаление усиливается и переходит в паратонзиллярный абсцесс.
Классификация
При паратонзиллярном абсцессе лечение должно назначаться с учетом выявленной формы болезни. От этого зависит, какие средства принимать, как предотвратить осложнения. Выделяют три основных формы паратонзиллита, описание которых поможет точно установить диагноз:
- Отечная. Ее диагностировать труднее всего, так как симптомы трудно отличить от обычной простуды. Характерными признаками являются боль в горле, покраснение, отечность слизистой.
- Инфильтративная. Ее сопровождают явные признаки интоксикации: головная боль, повышенная температура, слабость. Также появляются местные симптомы: горло становится красным, каждый глоток вызывает сильную боль. С такой формой паратонзиллита к врачу попадает до 15% больных.
- Абсцедирущая. Если болезнь не была диагностирована на предыдущих стадиях, то возникают гнойники различной локализации. Чаще всего пациенты (около 85%) попадают к врачу именно на этом этапе развития болезни.
Расположение абсцесса влияет на симптомы и лечение. Учитывая этот фактор, выделяют несколько видов болезни. Самым частым считается передний и супратонзиллярный. Он локализуется над миндалиной, охватывая слизистую между гландой и передней дужкой. Встречается у 70% больных. Вторым по количеству случаев считается задний абсцесс. Он развивается в 16% случаях, располагаясь на слизистой между задней дужкой и миндалиной. Всего в 7% случаев встречается нижний абсцесс. Его расположение – между боковой частью зева и нижней частью гланды.
Самой редкой (до 4%), но при этом наиболее тяжелой формой является латеральный или боковой абсцесс. Он охватывает слизистую между глоткой и серединой миндалины. Учитывая, что ограниченное пространство не дает возможность гнойнику прорваться и очистить полость, гной накапливается, воспаляются соседние ткани.
Воспаление с одинаковой вероятностью может начаться с любой стороны миндалин. Левосторонний паратонзиллярный абсцесс возникает не менее часто, чем правосторонний. Особых анатомических предпосылок к тому, с какой именно стороны возникнет абсцесс, нет. Выявить заболевание помогает выраженность симптомов, характер их проявления.