Если перевести термин «склеродермия» дословно, то окажется, что под этим названием скрывается болезнь, при которой кожа склерозируется, то есть уплотняется, теряет свою первоначальную структуру, внутри нее отмирают нервные окончания.
Очаговая склеродермия – патология, относящаяся к классу системных соединительнотканных (туда также входит красная волчанка, синдром Шегрена и некоторые другие). В отличие от склеродермии системной, в случае развития данного подвида практически не страдают внутренние органы. Также эта форма патологии отличается лучшей реакцией на лечение и даже может полностью исчезнуть.
Суть патологии
При очаговой склеродермии страдает «материя», из которой строятся опорные каркасы всех органов, формируются связки, хрящи, сухожилия, суставные сумки, межклеточные «прослойки» и жировые «уплотнители». Несмотря на то, что соединительная ткань может иметь различное состояние (твердое, волокнистое или гелеобразное), принцип ее строения и выполняемые функции приблизительно одинаковы.
Кожа человека также частично состоит из соединительной ткани. Ее внутренний слой, дерма, позволяет нам не сгореть от ультрафиолетовых лучей, не получить заражение крови при неизбежном попадании микробов из воздуха, не покрыться язвами при контакте с агрессивными веществами. Именно дерма обусловливает молодость или старость нашей кожи, дает возможность совершать движения в суставах или выказывать свои эмоции на лице, не занимаясь потом длительным восстановлением внешнего вида от складочек и трещин.
Состоит дерма из:
- отдельных клеток, одни из которых отвечают за формирование местного иммунитета, другие – за образование в ней фибрилл и аморфного вещества между ними;
- волокон (фибрилл), которые обеспечивают коже эластичность, тонус;
- сосудов;
- нервных окончаний.
Между этими компонентами лежит гелеобразный «наполнитель» – упомянутое ранее аморфное вещество, которое обеспечивает способность кожи сразу же принимать исходное положение после работы мимических или скелетных мышц.
Могут случаться ситуации, когда иммунные клетки, расположенные в дерме, начинают воспринимать какую-то другую ее часть как чужеродную структуру. Тогда они начинают вырабатывать здесь антитела, которые атакуют клетки-фибробласты, синтезирующие волокна дермы. Причем происходит это не повсеместно, а на ограниченных участках.
Результатом иммунной атаки становится повышенная выработка фибробластами одного из волокон – коллагена. Появляясь в избытке, он делает кожу плотной и грубой. Также он «оплетает» сосуды внутри пораженных участков дермы, из-за чего последние начинают страдать от недостатка кислорода и питательных веществ. Вот что такое очаговая склеродермия.
Что такое склеродермия?
Склеродермия (также известная как системный склероз) — это хроническое заболевание, при котором кожа становится толстой и твердой, нарастает рубцовая ткань и повреждается внутренние органы, такие как сердце и кровеносные сосуды, легкие, желудок и почки. Проявления признаков склеродермии широко варьируются от незначительных до угрожающих жизни, в зависимости от того, насколько широко распространено заболевание и какие части тела поражены.
Опасности заболевания
Существуя на ограниченном участке кожи и будучи своевременно диагностированной и пролеченной, патология не представляет опасности для жизни. Она только способствует формированию косметического недостатка, который может быть устранен дерматологическими и косметологическими методами. Но чем опасна очаговая склеродермия, если не обратить на нее внимания?
Данная патология может:
- вызвать появление темных участков на кожной поверхности;
- спровоцировать развитие сосудистых сеток (телеангиоэктазий);
- привести к хроническому синдрому Рейно, связанному с нарушением местной микроциркуляции. Он проявляется тем, что на холоде человек начинает испытывать боль в пальцах рук и ног; одновременно с этим кожа этих участков резко бледнеет. При согревании боль уходит, пальцы сначала становятся фиолетовыми, затем приобретают багровый оттенок;
- осложниться кальцинозом, когда под кожей появляются мелкие и безболезненные «узелки», имеющие каменистую плотность. Это – отложения солей кальция;
- распространиться на протяженные участки кожного покрова. В этом случае коллагеновые волокна сдавливают находящиеся в дерме потовые и сальные железы, а это приводит к нарушению терморегуляции организма;
- перейти в системную форму склеродермии, вызвав поражение внутренних органов: пищевода, сердца, глаз и других.
Поэтому, если вы обнаружите у себя симптомы патологии (они будут описаны ниже), обращайтесь к ревматологу, чтобы узнать, чем она лечится.
Как диагностируют болезнь
Не существует специфических анализов, способных подтвердить или опровергнуть склеродермию. Диагноз ставят по результатам комплексного обследования организма. Важное значение имеют данные:
- общего анализа крови – выявляют анемию и изменение скорости оседания эритроцитов;
- иммунологических исследований – присутствуют антитела к коллагену, сосудистому эпителию, ревматоидный фактор;
- допплерографии – отражает степень склерозирования сосудов;
- капилляроскопии – позволяет оценить периферическое кровоснабжение;
- биопсии кожи – выявляют фиброз;
- биохимического анализа крови – отражает степень поражения внутренних органов;
- общего анализа мочи – дает сведения о состоянии почек.
Лечением заболевания занимается сразу несколько специалистов – ревматолог, иммунолог, эндокринолог, при обязательном контроле врачами других специализаций (ортопед, гастроэнтеролог, нефролог, гепатолог).
Кто чаще болеет
Склеродермия, имеющая только очаговые проявления, чаще обнаруживается у лиц женского пола. Девочки болеют ею втрое чаще мальчиков; патология может обнаруживаться даже у новорожденных, а к 40 годам женщины составляют ¾ всех больных склеродермией. Связана «любовь» склеродермии к представительницам прекрасного пола с тем, что:
- клеточный иммунитет (это те клетки, которые сами, не с помощью антител, уничтожают чужеродные агенты) у женщин менее активен;
- гуморальное (обусловленное антителами) звено иммунитета обладает повышенной активностью;
- женские гормоны оказывают выраженное влияние на работу сосудов микроциркуляции в дерме кожи.
Симптомы
Симптоматика при склеродермии достаточно обширная и зависит от формы и тяжести заболевания. К основным проявлениям можно отнести:
- Общую слабость
- Одышку
- Повышенную утомляемость
- Сухой кашель
- Резкое снижение веса
- Незначительное повышение температуры тела
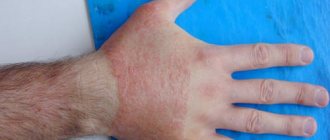
- Отечность кожи, изменение ее окраса
- Появление уплотнений в виде бледных бляшек
- Истончение кожных покровов
- Атрофию слизистых оболочек
- Боли в суставах, нарушение их подвижности
- Онемение кончиков пальцев, жжение, синюшность или бледность
- Боль в мышцах
- Искривление фаланг пальцев
- Боли в области сердца и в конечностях
- Аритмию
Причины заболевания
Точная причина патологии неизвестна. Наиболее современная гипотеза гласит, что очаговая склеродермия возникает как сумма:
- попадания в организм инфекционных агентов. Значительная роль приписывают вирусу кори, вирусам герпетической группы (простого герпеса, цитомегаловирус, Эпштейн-Барр-вирус), вирусу папилломатоза, а также бактериям-стафилококкам. Есть мнение, что заболеть склеродермией можно вследствие перенесенных скарлатины, ангины, болезни Лайма. ДНК боррелии Бургдорфери, вызывающей болезнь Лайма, или антитела к ней наблюдаются в анализах крови большинства больных очаговой склеродермией;
- генетических факторов. Это носительство определенных рецепторов на иммунных клетках-лимфоцитах, которые способствуют хроническому течению вышеуказанных инфекций;
- эндокринных нарушений или физиологических состояний, при которых резко меняется гормональный фон (аборт, беременность, менопауза);
- внешнесредовых факторов, которые чаще всего запускают «дремлющую» склеродермию или обостряют болезнь, которая до этого протекала скрыто. Это: стрессы, переохлаждения или перегревание,избыток ультрафиолетовых лучей, переливание крови, травмы (особенно черепно-мозговая).
Считают также, что пусковым фактором появления склеродермии являться опухоли, имеющиеся в организме.
Немаловажно мнение отечественных ученых во главе с Болотной Л.А., которые изучали изменения в клетках кожи, появляющиеся при очаговой склеродермии. Они считают, что запустить развитие данной патологии может снижение содержания магния в крови, из-за чего в эритроцитах накапливается кальций и нарушается работа группы ферментов.
Узнайте больше о заболевании в статье «Что такое склеродермия».
Кто находится в зоне риска
Больше всех рискуют заболеть очаговой склеродермией женщины 20-50 лет, но в зоне риска также находятся мужчины:
- чернокожие;
- те, у кого уже имеются другие системные соединительнотканные заболевания;
- чьи родственники болели одной из системных патологий соединительной ткани (красной волчанкой, ревматоидным артритом, дерматомиозитом);
- работники открытых рынков и те люди, которые продают товар с уличных лотков зимой;
- строители;
- лица, которые вынуждены часто брать охлажденный товар из морозильных камер;
- те, кто охраняет склады пищевой продукции, а также представители других профессий, которые вынуждены часто переохлаждаться или подвергать руки воздействиям химических смесей.
Этиология склеродермии
Точная причина возникновения заболевания пока не установлена. Предположительно, что основную роль здесь играют наследственные патологии. Тем не менее достоверно известно, что на развитие склеродермии оказывают значительное влияние следующие факторы:
- Генная мутация. Сюда можно отнести ультрафиолетовое или ионизирующее излучение, воздействие радиоактивных веществ, работа с пестицидами, нитратами и т. д. Список довольно обширен, в него даже включены пищевые добавки, а также цитостатики (группа лекарственных средств).
- Инфекционный фактор, то есть проникновение болезнетворных микроорганизмов, приводящее к воспалительным заболеваниям.
- Различные нарушения в работе иммунитета.
- Негативные факторы окружающей среды, например, проживание рядом с крупным заводом.
- Воздействие химических веществ. Чаще всего это происходит из-за приёма некоторых лекарственных препаратов, например, гепарина, пентазоцина или блеомицина.
Классификация
Очаговая склеродермия может быть:
1. Бляшечной (дискоидной). У нее есть свое деление на:
- поверхностную;
- глубокую (узловатую);
- индуративно-атрофическую;
- буллезную (булла – это большой пузырь, заполненный жидкостью);
- генерализованной (по всему телу).
2. Линейной:
- как «удар саблей»;
- полосовидная;
- зостериформная (похожая на пузырьки при опоясывающее лишае или ветряной оспе).
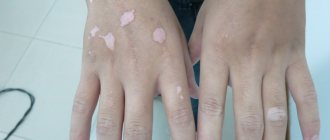
3. Болезнью белых пятен.
4. Идиопатической, Пазини-Пьерини, атрофией дермы.
Диагностика
Для установления правильного диагноза доктор выслушивает жалобы пациента, изучает анамнез, проводит общий осмотр. Назначаются такие лабораторные анализы, как сбор крови, мочи, биопсия, проводятся специальные иммунологические исследования, определение антител. Дополнительно проводится капилляроскопия, рентген, УЗИ, допплерография, спирометрия, компьютерная томография, ЭКГ, холтеровское мониторирование. Может потребоваться консультация узких специалистов, а именно ревматолога, кардиолога, дерматолога и других.
Как проявляется болезнь
Первые симптомы очаговой склеродермии появляются после того, как уже несколько лет существует синдром Рейно. Также предварять специфические склеродермические признаки может шелушение кожи ладоней и стоп, появление сосудистых звездочек в щечных областях (если очаг будет возникать на лице).
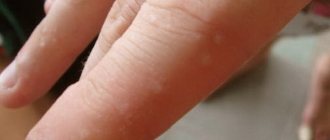
Первым симптомом очаговой склеродермии является появление очага:
- видом как кольцо;
- небольших размеров;
- фиолетово-красной окраски.
Далее такой очаг изменяется и становится желто-белым, блестящим, более прохладным на ощупь. «Венчик» по периметру еще остается, но начинают выпадать волосы и исчезают линии, характерные для кожи (это означает, что здесь уже плохо функционируют капилляры). Пораженную кожную поверхность нельзя собрать в складку; она не потеет и не покрывается отделяемым сальных желез, даже если кожа вокруг – жирная.
Постепенно «кольцо» фиолетового цвета исчезает, белесый участок вдавливается, находится ниже здоровой кожи. На этой стадии он не напряжен, а мягкий, податливый на ощупь.
Бляшечная форма
Второй основной вид патологии – линейная склеродермия. Она встречается чаще всего у детей и молодых женщин. Отличие линейной склеродермии от бляшечной видно невооруженным глазом. Это:
- полоска желтовато-белой кожи;
- по форме напоминающая полосу от удара саблей;
- располагается чаще всего на туловище и лице;
- может вызывать атрофию (истончение, побледнение, выпадение волос) на половине лица. Может поражаться и левая, и правая половина лица. Кожа на больной половине становится синюшной или желтоватой, вначале уплотняется, а затем атрофируется, причем атрофии подвергаются также и подкожная клетчатка, и мышцы. Мимика на пораженном участке становится недоступной, может показаться, что кожа «висит» на костях черепа;
- может возникать на половых губах, где выглядит как белесо-перламутровые очаги неровной формы, окруженные синюшным «ободком».
Линейная форма
Поражение лица при линейной склеродермии
Болезнь Пазини-Пьерини – это несколько фиолетово-сиреневых пятен диаметром около 10 см или более. Их очертания – неправильны, а располагаются они чаще всего на спине.
Переход от очаговой формы склеродермии в системную можно заподозрить по следующим критериям:
- человек заболел или до 20 лет, или уже после 50;
- имеется или линейная форма патологии, или есть множество бляшек;
- очаги склеродермии находятся или на лице, или в области суставов ног и рук;
- в анализе крови на иммунограмму нарушен клеточный иммунитет, изменен состав иммуноглобулинов и антител к лимфоцитам.
Быстрые факты
- Склеродермия проявляться у каждого человека по-разному, однако может быть очень опасной.
- Есть лекарства, а также шаги, которые могут предпринять люди при склеродермии, чтобы облегчить симптомы болезни Рейно, проблемы с кожей и изжогу.
- Для людей с тяжелыми заболеваниями, включая острые заболевания почек, легочную гипертензию, воспаление легких и проблемы с желудочно-кишечным трактом, доступны эффективные методы лечения.
- Важно распознавать и лечить поражение органов на ранней стадии, чтобы предотвратить необратимое повреждение.
- Пациентам следует обратиться к врачам, специализирующимся на лечении этого сложного заболевания (ревматологу).
Склеродермия — это аутоиммунное заболевание, поражающее кожу и другие органы тела. Это означает, что иммунная система организма вызывает воспаление и другие нарушения в этих тканях.
Основным обнаружением при склеродермии является утолщение и уплотнение кожи, а также воспаление и рубцевание многих частей тела, что приводит к проблемам в легких, почках, сердце, кишечной системе и других областях. От склеродермии пока нет лекарств, но существуют эффективные методы лечения некоторых форм заболевания.
Склеродермия встречается относительно редко. Приблизительно от 75 000 до 100 000 человек в России имеют эту болезнь; большинство из больных — женщины в возрасте от 30 до 50 лет. Близнецы и члены семей со склеродермией или другими аутоиммунными заболеваниями соединительной ткани, такими как красная волчанка, могут иметь немного более высокий риск развития склеродермии. У детей также может развиться склеродермия, но заболевание у детей иное, чем у взрослых.
Хотя первопричина неизвестна, многообещающие исследования проливают свет на связь между иммунной системой и склеродермией. Также ведутся большие исследования, чтобы найти лучшее лечение склеродермии.
Лечение
Вначале ответим на вопрос, излечима ли очаговая склеродермия, утвердительно. До того, как наступит атрофия кожи на большом участке, заболевание может быть остановлено несколькими курсами препаратов для местного и системного применения.
Лечение очаговой склеродермии начинают со следующих системных лекарств:
- Антибиотики группы пенициллина. Их обязательно пьют первые 3 курса.
- Инъекции препаратов, улучшающих работу сосудов. В первую очередь, это средства на основе никотиновой кислоты, расширяющие капилляры, уменьшающие их тромбируемость и образование в крупных сосудах холестериновых бляшек. Вторыми являются препараты, препятствующие «забиванию» капилляров тромбоцитами: Трентал.
- Блокаторы тока кальция (Коринфар, Циннаризин). Эти лекарства расслабляют гладкие мышцы сосудов, улучшают проникновение нужных веществ из сосудов в клетки кожи, мышц и сердца.
Также при очаговой линейной склеродермии применяют местное лечение мазями. Рекомендуется нанесение не одного, а нескольких таких местных средств, имеющих разную направленность, в разное время суток. Так, необходимы в применении:
- Солкосерил или Актовегин – препараты, улучшающие утилизацию кислорода клетками кожи, что приводит к нормализации ее структуры;
- гепариновая, уменьшающая тромбообразование в сосудах;
- крем Эгаллохит. Это препарат на основе зеленого чая, который с помощью содержащихся в нем катехинов запустит образование новых сосудов на начальной стадии болезни, в конце будет подавлять этот процесс. Также он мешает образовываться повышенному количеству коллагена, оказывает противовоспалительное и антиоксидантное действия;
- Троксевазин-гель, укрепляющий сосуды;
- Бутадион – противовоспалительный препарат.
Эффект обеспечивают физиотерапевтические методы (фонофорез с препаратами лидазы, аппликации парафина, радоновые и грязевые ванны), массаж, гипербарическая оксигенация, плазмаферез, аутогемотерапия.
Лечение склеродермии
Цели лечения
- остановить прогрессирование заболевания;
- снизить активность патологического процесса;
- уменьшить площадь поражения кожи и выраженность клинических симптомов заболевания;
- предотвратить развитие осложнений;
- улучшить качество жизни больных.
Общие замечания по терапии
Лечение необходимо подбирать индивидуально каждому пациенту в зависимости от формы, стадии и тяжести течения заболевания, а также локализации очагов поражения.
Больным бляшечной, генерализованной и линейной склеродермией, а также атрофодермией Пазини-Пьерини и экстрагенитальным склероатрофическим лихеном при неглубоком поражении кожи и подлежащих тканей рекомендуется проведение курсового медикаментозного лечения (с включением пенициллина, гиалуронидазы, вазоактивных и наружных средств) или фототерапии (УФА-1 терапии или ПУВА-терапии).
Больным с активным, быстро прогрессирующим течением заболевания и выраженными воспалительными явлениями (главным образом, при наличии линейных или множественных очагов склеродермии) показано включение в комплексное лечение глюкокортикостероидных препаратов системного действия.
Больным тяжёлыми формами локализованной склеродермии с формированием глубокого поражения кожи и подлежащих тканей (линейная, генерализованная, пансклеротическая склеродермия, прогрессирующая гемиатрофия лица Парри-Ромберга) назначают лечение метотрексатом в виде монотерапии или в комбинации с глюкокортикостероидными препаратами системного действия.
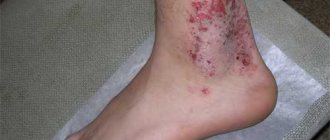
При наличии эрозивно-язвенных дефектов и поверхностной атрофии кожи показано применение стимуляторов регенерации тканей, при сухости кожи — использование увлажняющих и смягчающих наружных средств.
Иногда может наблюдаться спонтанный регресс склероза кожи или полное разрешение очагов поражения.
Показания к госпитализации
Генерализованные формы склеродермии
Схемы лечения склеродермии:
Медикаментозная терапия
Системная терапия
Метотрексат — При тяжёлых формах локализованной склеродермии (линейная, генерализованная, пансклеротическая склеродермия, прогрессирующая гемиатрофия лица Парри-Ромберга) эффективным методом лечения является применение метотрексата в виде монотерапии или в комбинации с глюкокортикостероидными препаратами системного действия.
Согласно опубликованным данным, эффективны следующие схемы лечения метотрексатом:
- метотрексат: взрослым — 15-25 мг, детям — 0,3-1 мг на кг массы тела
- метотрексат: взрослым — 15-25 мг, детям — 0,3-1 мг на кг массы тела (максимальная доза 25 мг) + метилпреднизолон: взрослым — 1000 мг в сутки, детям — 30 мг/кг массы тела в сутки (максимальная доза 500-1000 мг)
- метотрексат: взрослым — 15-25 мг, детям — 0,3-1 мг на кг массы тела (максимальная доза 25 мг) + преднизолон 0,5-1 мг на кг массы тела в сутки (максимальная доза 60 мг.
Глюкокортикостероидные препараты
Пероральное применение глюкокортикостероидных препаратов может оказать положительный эффект при активном, быстро прогрессирующем течении локализованной склеродермии, однако после отмены препаратов высока частота рецидивов.
- преднизолон 0,3-1 мг на кг массы тела
В отдельных случаях рекомендуется введение глюкокортикостероидных препаратов непосредственно в очаг склеродермии.
- бетаметазон 0,2 мл/см2 (но не более 1 мл)
Гиалуронидаза
Согласно опубликованным данным, применение гиалуронидазы может приводить к уменьшению индурации кожи в очагах склеродермии:
- — гиалуронидаза 32-64 УЕ
Гиалуронидазу можно также вводить в очаги поражения путём ультрафонофореза или электрофореза.
- фонофорез гиалуронидазы 64 УЕ гиалуронидазы растворяют в 1 мл 1% раствора новокаина, наносят на очаги поражения пипеткой и втирают, затем покрывают контактной средой (вазелиновым маслом, растительным маслом или гелем) и проводят озвучивание с частотой колебаний 880 кГц, интенсивностью 0,5-1,2 Вт/см2, экспозицией 3-10 минут на поле по лабильной методике в непрерывном режиме.
- электрофорез гиалуронидазы 64 УЕ лидазы растворяют в 30 мл дистиллированной воды, для подкисления среды до pH 5,2 добавляют 4-6 капель 0,1 н. раствора хлористоводородной кислоты, вводят в очаги склеродермии при силе тока не более 0,05 мА/см2, экспозиции 12-20 минут.
Процедуры ультрафонофореза или электрофореза гиалуронидазы проводят ежедневно или через день, на курс назначают 8-12 процедур. Возможно проведение 2-3 повторных курсов с интервалом 3-4 месяца.
Пеницилламин
В нескольких исследованиях установлен положительный эффект при лечении больных локализованной склеродермией пеницилламином [15-17]. Однако имеются данные и об отсутствии какого-либо улучшения кожного процесса при использовании данного препарата.
- пеницилламин 125-500 мг
Учитывая довольно большое количество побочных эффектов и возможность токсического действия даже при лечении низкими дозами, пеницилламин в последние годы назначают реже, в основном, в случаях отсутствия эффекта от других терапевтических средств.
Пенициллин
В клинической практике пенициллин применяется для лечения локализованной склеродермии в течение нескольких десятилетий, хотя публикации по эффективности его применения немногочисленны [19, 20].
- бензилпенициллина натриевая соль 300000-500000 ЕД 3-4 раза в сутки или 1 млн ЕД 2 раза в сутки внутримышечно
Вазоактивные препараты
Имеются данные об эффективности применения в комплексном лечении больных локализованной склеродермией вазоактивных препаратов:
- пентоксифиллин 100-200 мг
- ксантинола никотинат 75-150 мг
- ксантинола никотинат, раствор для инъекций 15% (300 мг)
Терапию вазоактивными препаратами рекомендуется проводить повторными курсами с интервалом 3-4 месяца, всего 2-3 курса в год.
Наружная терапия
Топические глюкокортикостероидные препараты
При лечении ограниченных форм локализованной склеродермии определенный эффект оказывает наружное применение глюкокортикостероидных средств:
- — мометазона фуроат, крем, мазь
- — алклометазона дипропионат, крем, мазь
- — метилпреднизолона ацепонат, крем, мазь
- — бетаметазон, крем, мазь
- — клобетазола пропионат, крем, мазь
При назначении топических глюкокортикостероидных препаратов в виде аппликаций курс лечения составляет 4-12 недель, при использовании их в виде окклюзионных повязок – 2-3 недели.
Топические ингибиторы кальциневрина.
В рандомизированном, плацебо-контролируемом исследовании показана эффективность применения 0,1% мази такролимуса при локализованной склеродермии.
- такролимус, 0,1% мазь
Диметилсульфоксид
Лечение диметилсульфоксидом в ряде случаев может приводить к уменьшению эритемы и индурации кожи в очагах склеродермии.
- диметилсульфоксид: препарат растворяют в воде, применяют в виде аппликаций 25-75% водного раствора. Терапию диметилсульфоксидом проводят повторными курсами с интервалами 1-2 месяца.
Стимуляторы регенерации тканей.
- депротеинизированный гемодериват из крови телят, 5% мазь
- депротеинизированный гемолизат из крови телят, 5% мазь
Немедикаментозная терапия
Физиотерапевтическое лечение склеродермии:
Ультрафиолетовая терапия дальнего длинноволнового диапазона (УФА-1 терапия, длина волны 340-400 нм)
УФА-1 терапия — один из эффективных методов лечения бляшечной, генерализованной и линейной склеродермии, а также экстрагенитального склероатрофического лихена при неглубоком поражении кожи и подлежащих тканей.
- облучения УФА-1 светом начинают с дозы 5-20 Дж/см2, последующие разовые дозы повышают на 5-15 Дж/см2 до максимальной разовой дозы 20-60 Дж/см2. Процедуры проводят с режимом 3-5 раз в неделю, курс составляет 20-60 процедур.
ПУВА-терапия
ПУВА-терапия как с пероральным, так и с наружным применением фотосенсибилизатора, позволяет значительно улучшить состояние кожи в очагах склеродермии у больных бляшечной, линейной и генерализованной формами заболевания, а также экстрагенитальным склероатрофическим лихеном.
ПУВА-терапия с пероральным применением фотосенсибилизатора
- Амми большой плодов фурокумарины 0,8 мг на кг массы тела перорально однократно за 2 часа до облучения длинноволновым ультрафиолетовым светом (длина волны 320-400 нм)
- метоксален 0,6 мг на кг массы тела перорально однократно за 1,5-2 часа до облучения длинноволновым ультрафиолетовым светом (длина волны 320-400 нм).
Облучения начинают с дозы 0,25-0,5 Дж/см2, последующие разовые дозы увеличивают через каждые 2-3 сеанса на 0,25-0,5 Дж/см2 до максимальной дозы 3-6 Дж/см2. Процедуры проводят 2-4 раза в неделю, курс лечения составляет 20-60 процедур.
ПУВА-терапия с наружным применением фотосенсибилизатора
- изопимпинеллин/бергаптен/ксантотоксин 0,3% спиртовой раствор наружно однократно на очаги поражения за 15-30 минут до облучения длинноволновым ультрафиолетовым светом (длина волны 320-400 нм).
Облучения начинают с дозы 0,1-0,3 Дж/см2, последующие разовые дозы увеличивают через каждые 2-3 сеанса на 0,1-0,2 Дж/см2 до максимального значения 3,5-5 Дж/см2. Процедуры проводят 2-4 раза в неделю, курс составляет 20-60 процедур.
УФА-1 и ПУВА-терапию проводят как в виде монотерапии, так и в комплексе с медикаментозными средствами.
Ультразвуковая терапия склеродермии:
При лечении ограниченных форм локализованной склеродермии применение ультразвуковой терапии может способствовать уменьшению интенсивности клинических симптомов заболевания.
Озвучивание очагов поражения проводят с частотой колебаний 880 кГц, интенсивностью 0,05-0,8 Вт/см2, экспозицией 5-10 мин на поле по лабильной методике в непрерывном или импульсном режиме. Курс составляет 10-15 ежедневных процедур.
Возможно проведение повторных курсов ультразвуковой терапии с интервалом 3-4 месяца.
Ультразвуковая терапия
Низкоинтенсивная лазерная терапия.
Известно, что низкоинтенсивная лазерная терапия способна улучшать микроциркуляцию крови в коже. В отдельных работах показана эффективность применения низкоинтенсивной лазерной терапии в комплексном лечении ограниченных форм локализованной склеродермии.
- терапию лазерным излучением красного диапазона (длина волны 0,63-0,65 мкм) проводят по дистанционной стабильной методике, расфокусированным лучом с плотностью мощности 3-5 мВт/см2 и экспозицией 5-8 минут на поле. За процедуру облучают не более 4-5 полей при общей продолжительности воздействий не более 30 минут.
- терапию лазерным излучением инфракрасного диапазона (длина волны 0,89 мкм) проводят по дистанционной или контактной, стабильной или лабильной методике, в непрерывном или импульсном (80-150 Гц) режиме. Воздействия осуществляют по полям: при непрерывном режиме мощность излучения составляет не более 15 мВт, экспозиция на одно поле 2-5 мин, продолжительность процедуры — не более 30 минут. При импульсном режиме мощность излучения составляет 5-7 Вт/имп, экспозиция 1-3 минуты на поле, общее время воздействия — не более 10 минут. За процедуру облучают не более 4-6 полей.
Курс лазерной терапии составляет 10-15 ежедневных процедур. Повторные курсы проводят с интервалом 3-4 месяца.
Низкоинтенсивная лазерная терапия.
Лечебная гимнастика и массаж при склеродермии:
Лечебную гимнастику и массаж рекомендуют больным линейной формой склеродермии при ограничении движений в суставах и формировании контрактур.
Хирургическое лечение склеродермии:
Хирургическое лечение проводят в отдельных случаях при наличии сгибательных контрактур или косметических дефектов (при локализованной склеродермии по типу «удар саблей», прогрессирующей гемиатрофии Парри-Ромберга). Хирургические вмешательства осуществляют в неактивную стадию заболевания (при отсутствии признаков активности склеродермии в течение нескольких лет).
Особые ситуации
Лечение беременных при склеродермии:
Лечение беременных проводится по строго обоснованным показаниям с учётом соотношения пользы и потенциального риска для матери и плода.
Проведение ПУВА-терапии при беременности и лактации противопоказано.
Лечение детей с склеродермией:
Локализованная склеродермия, возникшая в детском возрасте, нередко протекает длительно на протяжении нескольких лет: у 30% пациентов активность заболевания сохраняется после достижения совершеннолетия. Более, чем у 20% больных ювенильной локализованной склеродермией могут наблюдаться различные внекожные симптомы (суставные, неврологические, сосудистые, офтальмологические, респираторные и др.).
При ювенильной склеродермии существует риск развития ряда осложнений, приводящих к инвалидизации больных: уменьшение длины и объёма конечностей, формирование контрактур, деформаций лица. В связи с этим лечение локализованной склеродермии у детей необходимо начинать как можно раньше, проводя более активную терапию. Так, больным тяжёлыми формами заболевания в качестве первой линии терапии рекомендуется назначать метотрексат в виде монотерапии или в комбинации с глюкокортикостероидными препаратами системного действия. Такое лечение позволяет достичь длительной ремиссии заболевания (2 года и более) у 74% больных.
УФА-1 терапия назначается детям только при тяжёлых формах заболевания (линейной, генерализованной, пансклеротической) в случаях отсутствия эффекта от применения других лечебных средств.
Применение ПУВА-терапии в детском возрасте противопоказано.
Требования к результатам лечения
- уменьшение активности течения склеродермии;
- предотвращение появления новых и увеличения существующих очагов поражения (прекращение прогрессирования заболевания);
- регресс или уменьшение симптомов заболевания;
- уменьшение площади поражения;
- предотвращение развития осложнений;
- повышение качества жизни больных.
Тактика при отсутствии эффекта от лечения
При отсутствии эффекта от применения лекарственных средств рекомендуется назначение препаратов других фармакологических групп.
При отсутствии эффекта от медикаментозного лечения рекомендуется назначение УФА-1 терапии или ПУВА-терапии.
Профилактика склеродермии
Больным рекомендуется избегать травматизации кожи, переохлаждения и перегревания, стрессовых ситуаций.
ЕСЛИ У ВАС ВОЗНИКЛИ ВОПРОСЫ ПО ДАННОМУ ЗАБОЛЕВАНИЮ, ТО СВЯЖИТЕСЬ С ВРАЧОМ ДЕРМАТОВЕНЕРОЛОГОМ АДАЕВЫМ Х.М:
EMAIL:
INSTAGRAM @DERMATOLOG_95
« Предыдущая запись
Народные методы
Лечение народными средствами может дополнить терапию склеродермии. Это:
- компресс с соком алоэ, нанесенным на марлю;
- компресс из сухой полыни, смешанной с вазелином или соком полыни, смешанным 1:5 со свиным жиром;
- мазь из эстрагона, смешанного 1:5 с нутряным жиром. Жир должен быть растоплен на водяной бане, а, вместе с эстрагоном его томят в духовке около 6 часов;
- принятые внутрь, по 100 мл в сутки отвары трав зверобоя, пустырника, календулы, боярышника, красного клевера.
Диагностика склеродермии
Диагностируется склеродермия во время очной консультации врача. Критериями диагностики склеродермии являются: — характерные поражения кожи, которые проходят, присущие склеродермии, стадии и присутствуют преимущественно на кистях, лице, туловище; наличие стойких суставно-мышечных контрактур; — остеолиз фалангов пальцев; — типичное для склеродермии поражение сердца, пищеварительного тракта, почек, легких; — снижение веса; — субфебрильная температура тела.
Лабораторная диагностика включает в себя: анализ мочи, анализ крови (ревмапробы), а также другие анализы. Для определения поражения сердца назначается электрокардиограмма. Одним из методов диагностики является каппиляроскопия гтевого ложа.
Для безошибочной постановки диагноза проводится рентгенографическое исследование внутренних органов и кожи.
Причины возникновения
Склеродермия иногда возникает после тяжелой травмы центральной или периферической нервной системы. Придается значение сильным охлаждениям. Иногда отмечается связь с острыми и хроническими инфекционными заболеваниями (ревматизм, дифтерия, брюшной тиф, сифилис, туберкулез и др.), токсикозами разного рода, тяжелыми психическими переживаниями.
Патогенез склеродермии тесно связан с эндокринно-вегетативной системой. Бывают случаи комбинации склеродермии с базедовой болезнью, реже с микседемой, а также с поражениями других эндокринных органов: надпочечника, гипофиза, тимуса.