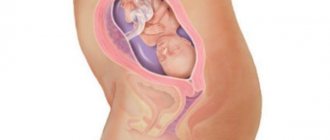
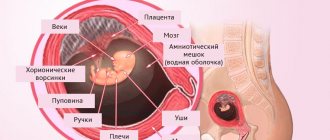
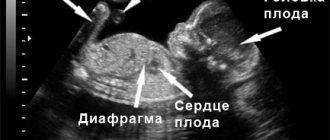
Что такое амниоцентез?
Именно с диагностической целью амниоцентез был впервые проведен в 1966 г.
Десятилетием ранее в амниотической жидкости сумели определить клетки плода и его половую принадлежность.
До этого времени прокол плодного пузыря применялся еще в позапрошлом веке как метод лечения многоводия, а также с целью умертвления плода на позднем сроке.
Суть метода «Амниоцентез» состоит во взятии околоплодной жидкости (амниона) для определения кариотипа плода и подтверждения предполагаемых диагнозов, а именно:
- синдрома Дауна;
- синдрома Патау;
- синдрома Эдвардса;
- заболеваний, вызванных патологией развития нервной трубки плода;
- муковисцидоза;
- серповидно-клеточной анемии.
Также амниоцентез проводится для выявления осложнений текущей беременности, в том числе, внутриутробного инфицирования, гипоксии плода.
В некоторых случаях, когда необходимо досрочное родоразрешение, к амниоцентезу прибегают для оценки развитости легких малыша, а также для амниоредукции при многоводии, для проведения дородовых лечебных мероприятий для плода.
Широкое применение инвазивные методы диагностики, в том числе амниоцентез, получили с тех пор, как в акушерской практике внедрили УЗИ-контроль.
До этой поры проколы проводили вслепую, что, разумеется, не гарантировало безопасности манипуляций с иглой для будущей мамы и малыша.
На каком сроке делают амниоцентез?
Анализ амниоцентез технически можно проводить на любом сроке беременности, однако ранний амниоцентез (до 15-ой недели) проводят редко и по особым показаниям из-за малого количества околоплодных вод на тот момент.
Амниоцентез, с целью постановки диагноза по генетическим заболеваниям плода, проводят на 16 – 24-ой неделе беременности (оптимально на 16 – 20-ой неделе), для того, чтобы у родителей была возможность принять решение о судьбе беременности.
Достоинства и недостатки
Амниоцентез при беременности – это довольно распространённая процедура, при которой кандидатами на обследование являются беременные старше 35 лет, или те, у кого был проведен скрининг-тест материнской сыворотки и выявлены хромосомные нарушения.
С процедурой связаны определённые риски, поэтому некоторые женщины, которые чётко знают, что они не хотели бы прерывать беременность, предпочитают не сдавать тест.
Плюсы амниоцентеза:
- Скрининг можно использовать на ранних сроках беременности для выявления генетических дефектов у плода из-за хромосомных нарушений (синдром Дауна), связанных с полом дефектов (гемофилия), дефектов нервной трубки (таких как расщелина позвоночника), врожденных ошибок обмена веществ (кистозный фиброз) и дефицит ферментов, например, болезнь Тея-Сакса.
- Проверка околоплодных вод помогает оценивать зрелость лёгочной системы плода при определении соотношения лецитин/сфингомиелин (L/S), которое измеряет уровни сурфактанта в легком у плода.
- Амниоцентез используется и терапевтически для снятия гидрамниоза (чрезмерного количества околоплодных вод) и для внутриутробного переливания.
Минусы процедуры:
- Осложнения возникают редко, но некоторые могут быть серьезными. Плацента, плод или пуповина могут быть случайно проколоты, что приводит к травмам. Травмирование, от незначительных царапин на частях плода до внутриутробного кровоизлияния, приводит к дистрессу и внутриутробной гибели плода.
- Перфорация плаценты способствует кровоизлиянию из кровообращения плода, что может привести к анемии плода или к повышенной сенсибилизации у резус-отрицательной матери.
- Утечка амниотической жидкости через влагалище может увеличить риск возникновения ортопедических проблем у ребенка, поэтому проводить процедуру не рекомендуется до 15 недели беременности.
- Амниоцентез может вызвать смешивание крови ребенка с кровью матери. Если группы крови не совпадают, то в этом случае назначается иммуноглобулин Rh, чтобы материнская кровь не генерировала антитела против клеток крови ребенка.
Другие опасности включают индукцию преждевременных родов и внутриамниотические инфекции.
Каждая женщина, прежде чем согласиться на проведение теста, должна принять во внимание возможные последствия и взвесить все «за» и «против». Кроме того, результат теста не может гарантировать рождение абсолютно здорового ребенка, он лишь исключает некоторые патологии.
Его точность составляет около 99,4%. Поэтому каждая беременная женщина должна проконсультироваться с генетиком и только после этого принять окончательное решение.
Показания и противопоказания к проведению: делать или нет?
Амниоцентез, как процедура, подразумевающая проникновение внутрь организма беременной женщины, и, в связи с этим, несущая определенные риски для состояния будущей роженицы и плода, должна выполняться исключительно по медицинским показаниям и в случаях, когда риск от процедуры не превышает рисков от развития постоперационных осложнений.
Рекомендовать женщине прохождение амниоцентеза с диагностической целью положено, если:
- есть возрастные риски возникновения патологий развития плода, то есть возраст будущей мамы более 35 лет;
- результаты проведенных скрининговых обследований показали неутешительный прогноз по развитию у плода неизлечимых врожденных заболеваний;
- родители будущего малыша могут являться носителями наследственных заболеваний или болезней, вызванных хромосомными аномалиями;
- женщина во время предыдущих беременностей вынашивала плод с пороками развития.
Кроме того, в течение беременности может возникнуть необходимость инвазивного вмешательства если:
- прокол необходим для проведения медицинских мероприятий (внутриутробной терапии, хирургии) при некоторых видах осложненной беременности (многоводие, внутриутробное инфицирование и т.п.);
- по медицинским показаниям необходимо прервать беременность на поздних сроках.
Противопоказаниями к амниоцентезу, ввиду высоких рисков последующих осложнений для состояния беременной женщины и плода являются:
- инфекционные заболевания в стадии обострения, лихорадка;
- миоматозные узлы больших размеров;
- угроза самопроизвольного прерывания беременности.
Даже если будущая мама попадает по каким-то критериям отбора в число тех, кому показано проведение амниоцентеза, ей вначале предстоит консультация врача-генетика, который в каждом индивидуальном случае оценивает необходимость прохождения процедуры, взвесив все возможные риски.
На каком сроке делают процедуру
Необходимость амниоцентеза и сроки его проведения устанавливает врач, который ведет наблюдение за течением всего перинатального периода.
Обычно его назначают после 16 недель. На этом сроке уже можно определить хромосомный набор ребенка.
Однако существует еще 2 срока, когда может быть назначен амниоцентез:
- 20-25 недель – на этом сроке показаний к амниоцентезу несколько. Его проводят в случае необходимости проведения прерывания беременности по медицинским показаниям. Второй случай, когда необходим амниоцентез именно на этом сроке – выявление некоторых заболевания плода, которые невозможно определить раньше.
- 3 триместр беременности – в этот период амниоцентез назначается при необходимости преждевременного родоразрешения.
Как подготовиться к процедуре
При наличии медицинских показаний для будущей роженицы амниоцентез может быть проведен за счет средств социального страхования, если есть такая техническая и технологическая возможность в лаборатории, обслуживающей беременных женщин по направлениям женской консультации.
И, как перед любым операционным вмешательством, будущая мама должна будет предъявить по запросу мед. персонала результаты анализов «малого предоперационного сбора»:
- клинический анализ крови и мочи (давностью не более 1-го месяца);
- анализ группы крови с резус-принадлежностью;
- маркеры инфекционных заболеваний по крови: ВИЧ, сифилис, гепатиты B, С (давностью не более 3-х месяцев).
В некоторых учреждениях могут запросить также результаты УЗИ.
Самым сложным пунктом подготовки к прохождению амниоцентеза для женщины, по видимому, является моральная готовность. И это немаловажно. Часто от спокойствия женщины зависит благополучность прохождения процедуры и физическое состояние самой пациентки после нее.
Прочих приготовлений, как правило, не требуется. Возможно, при ранней диагностике, будущую маму попросят прийти с наполненным мочевым пузырем. При позднем амниоцентезе, напротив, перед процедурой пациентке следует опорожнить мочевой пузырь и кишечник.
Из гигиенических соображений, женщине стоит захватить с собой сменное нижнее белье, так как место прокола обильно обрабатывают антисептической жидкостью, которая, разумеется, пропитает одежду.
Мамочкам с отрицательным резус-фактором крови нужно позаботиться о том, чтобы после процедуры им была сделана инъекция антирезусного иммуноглобулина, во избежание последствий из-за резус-конфликта.
Инъекция иммуноглобулина делается только в случае, если кровь плода резус-положительная.
Непосредственно перед началом операции женщина должна будет письменно выразить свое согласие на проведение амниоцентеза, а также подтвердить то, что с возможными рисками она ознакомлена.
Противопоказания
Малоинвазивная диагностическая процедура подходит не всем. Она назначается только из соображения сохранности беременности.
Имеется определенная группа противопоказаний:
- инфекционные заболевания (ВИЧ, СПИД, гепатит) у женщины, поскольку они могут передаться ребёнку во время скрининга;
- маточная миома;
- лихорадочное состояние беременной;
- угроза выкидыша.
Если имеется подозрение на плохую свертываемость крови у беременной, то применяются препараты, останавливающие кровотечение.
Как проводят процедуру
В зависимости от правил проведения процедуры в конкретном мед. учреждении, требуется заблаговременное прибытие женщины для предоперационной подготовки: предварительного осмотра беременной женщины, проведения УЗИ для оценки ее состояния и состояния плода, отсутствия противопоказаний для проведения инвазивного вмешательства.
Под строгим контролем ультразвукового датчика выбирают место прокола: в максимальном удалении от плода и артерий пуповины, предпочтительно, не затрагивая плаценту.
Если же внеплацентарно добыть необходимое количество материала для анализа невозможно (как в случае локализации плаценты по передней стенке матки), то для прокола плаценты выбирают участок наименьшей ее толщины.
Место предполагаемого прокола обрабатывают антисептическим средством, иногда дополнительно анестетиком местного действия. Вообще, операция считается безболезненной.
Большинство женщин, прошедших амниоцентез, подтверждают, что ощущения при манипуляциях доктора трудно назвать болезненными, скорее незначительно тянущими, а болезненность самого прокола сопоставима с ощущениями при обычной инъекции.
Прокол производят достаточно тонкой пункционной иглой, в большинстве случаев, проникая в плодный пузырь через брюшину и стенки миометрия.
Трансвагинально или трансцервикально амниоцентез, как правило, во втором триместре не проводят из-за большего процента вероятности развития послеоперационных осложнений для течения беременности.
После того, как игла попала в амниотический мешок, через ее отверстие производят забор около 20 мл. околоплодных вод, в которых содержатся клетки эмбриона. Причем, первыми 1 – 2 мл. жидкости пренебрегают, т. к. она может содержать клетки матери.
Полученный материал отправляют в лабораторию для исследования, в зависимости от целей амниоцентеза.
Если с первого раза получить нужное количество жидкости не удалось, то прокол выполняют повторно.
После изъятия иглы медики некоторое время контролируют изменения самочувствия беременной женщины и плода с помощью УЗИ. Возможно даже помещение пациентки в стационар.
Если исход операции благополучный и никаких негативных последствий от ее проведения не предвидится, женщину выписывают с выдачей больничного листа по требованию.
В течение нескольких дней после амниоцентеза будущей маме предписан щадящий режим. В случае появления любых тревожных симптомов: подтекания околоплодных вод, неприятных ощущений в месте прокола, болей в животе, повышения температуры тела и т.п., необходимо обратиться к доктору незамедлительно.
Амниоцентез при многоплодной беременности
Для случая с многоплодной беременностью может потребоваться как однократное, так и двукратное введение иглы через 1 прокол.
В первом случае, игла попадает в одну из амниотических полостей и, после забора жидкости из нее, иглу продвигают для прокола перегородки между полостями и забора жидкости из второго пузыря. Во втором случае доступ к плодным пузырям происходит разными иглами через многократный прокол брюшной полости женщины.
Для того, чтобы избежать повторного забора амниотической жидкости из одного и того же плодного пузыря, околоплодные воды одного из близнецов подкрашивают безопасным красителем.
Амниоцентез – возможный риск при проведении теста
В большинстве случаев, процедура амниоцентеза – вполне безопасна. Реакция женщин на результаты теста, который может показать, что у плода есть врожденная патология, унаследованное заболевание или синдром Дауна – более непредсказуема, чем возможный риск при проведении процедуры. Но, все же определенные риски существуют:
- Если за проведение процедуры берется неопытный специалист, он может уколоть иглой мать или плод. Для снижения подобного риска, для точного направления пункционной иглы используют УЗИ. Бывает, что при проведении процедуры прокалывают плаценту, но она быстро восстанавливается.
- Есть риск занести в амниотический мешок инфекцию – такое случается 1 на 1000 случаев.
- Выкидыши. По статистике, при проведении амниоцентеза опытными специалистами риск самопроизвольных абортов 1 на 400 случаев. Иногда выкидыши после процедуры не связаны с самой процедурой, проблема может крыться в протекании беременности или в самом плоде.
- При проведении процедуры раньше 15- недели, возникает риск развития у будущего ребенка косолапости.
- Есть риск, что при проведении амниоцентеза смешается кровь матери с кровью плода. Опасение этот факт может вызывать только тогда, когда у матери и плода разные резус факторы (у матери – отрицательный резус-фактор) и есть вероятность резус-сенсибилизации, то есть повышенной чувствительности организма к воздействию различных факторов. Чтобы избежать подобного риска, женщине, после процедуры вводят специальную вакцину, которая предотвращает этот риск.
Когда будут готовы результаты анализа?
При стандартном ходе экспертизы клеток плода, результаты амниоцентеза становятся известны через 14 – 28 дней после проведения процедуры.
Сроки готовности зависят от метода проведения тестов и от скорости деления клеток плода.
Дело в том, что в амниотической жидкости, полученной при заборе, содержится весьма малое количество клеток плода, недостаточное для проведения полного тестирования.
Поэтому, для развернутого анализа на наличие возможных аномалий у плода требуется предварительная культивация его клеток, отобранных из околоплодной жидкости, в течение 2 – 4-х недель, чтобы получить необходимое их количество.
Если по истечении этого времени так и не удалось добиться активного деления клеток, либо материал по каким-то причинам был утрачен, то женщине предстоит повторный амниоцентез.
Если мед. учреждение, в котором женщина проходит амниоцентез, располагает лабораторией, технически оснащенной для проведения FISH-тестов, то результаты по некоторым хромосомным патологиям – трисомиям – можно получить уже через сутки.
Проведение ускоренного исследования является более сложным, а потому и более дорогим. Его, как правило, проводят за дополнительную плату.
Уходовые процедуры после
После проведения операционных манипуляций женщина нуждается в поддержке:
- Физический уход. Во время и сразу после процедуры отбора проб женщина может испытывать головокружение, тошноту, учащенное сердцебиение и судороги. После процедуры женщина отправляется домой, где ей необходимо отдохнуть в течение суток, предварительно получив инструкции на случай возникновения осложнений.
- Что противопоказано:
- поднимать тяжести в течение суток;
- занятия физическими упражнениями в течение 24 часов;
- авиаперелёты в течение 72 часов.
- Эмоциональный уход. После того как операция благополучно завершена, беспокойство ожидания результатов теста может отрицательно сказаться на самочувствии женщины. В этот момент она должна получить эмоциональную поддержку от семьи и друзей. Профессиональное консультирование может оказаться необходимым, особенно если обнаружен дефект плода.
Как правило, женщины после проведения процедуры, могут приступать к своим обязанностям на работе через 1 сутки.
Где можно пройти амниоцентез
Если у будущей мамы есть возможность выбора мед. учреждения для прохождения процедуры, пусть даже за счет собственных средств, то ориентироваться следует прежде всего на отзывы своих предшественниц о профессионализме медиков, проводящих операционное вмешательство, на статистику негативных последствий, вызванных проколом и манипуляциями с иглой в этой клинике и т.д.
Для прохождения амниоцентеза в г. Москва будущие роженицы чаще всего обращаются в следующие медицинские учреждения:
| Наименование мед. учреждения | Стоимость процедуры (руб) |
| Перинатальный медицинский центр (на Севастопольской) | 14850 |
| КБ МГМУ им. Сеченова | 5000 |
| НЦАГиП им. В. И. Кулакова (на Опарина, 4) | 6000 |
| Клиника «Мать и Дитя» (Диламед) (м. Сокол) | 6800 |
| Центр медицины плода (Пренатальный генетический центр на Чистых прудах) | 8000 |
В цену процедуры может входить помимо внеоперационных услуг, предоставляемых клиникой своим пациенткам, также проведение ускоренного анализа клеток «прямым» методом (FISH-тест) с выдачей предварительных результатов.
Результаты амниоцентеза и дальнейшая тактика
Точность исследования околоплодных вод и диагностики врожденных и наследственных заболеваний достигает 99%. После того, как амниотическая жидкость будет получена, она доставляется в лабораторию и из нее выделяются плодовые клетки. Эти клетки высаживают на питательные среды для увеличения их числа. Цитогенетический анализ вод в норме показывает содержание 23 пар нормальных, без структурных отклонений хромосом.
- По количеству и качеству хромосом можно определить наличие таких хромосомных заболеваний, как синдром Дауна, Эдвардса, Патау.
- Выявить/подтвердить пороки развития нервной трубки: анэнцефалия и спинномозговая грыжа.
- Цитогенетический анализ амниотической жидкости позволяет выявить наследственные заболевания (муковисцидоз, серповидно-клеточная анемия), которых в норме нет.
- Также исследование жидкости выявляет внутриутробную инфекцию (герпес, краснуха).
- Позволяет определить группу и резус-фактор плода и пол, что важно для прогнозирования некоторых наследственных заболеваний, сцепленных с У-хромосомой с Х-хромосомой (например, гемофилия).
- Определить степень тяжести гемолитической болезни плода и решить вопрос о дальнейшей тактике ведения беременности.
Кроме того, в некоторых случаях (например, тяжелый гестоз, не поддающийся терапии) необходимо выявить степень созревания легких будущего ребенка и решить вопрос о преждевременном родоразрешении. Степень созревания легких оценивается на соотношении лецитина и сфингомиелина (биохимический анализ вод):
- Л/С составляет 2/1 – полная зрелость легких;
- Л/С составляет 1,5 – 1,9/1 – в половине случаев возможно развитие респираторного дистресс-синдрома;
- Л/С составляет 1,5/1 – в 73% не исключено развитие респираторного дистресс-синдрома.
При выявленных отклонениях врачи консилиумом решают вопрос о дальнейшей тактике ведения беременности.
В случае выявления грубых, не совместимых с жизнью пороков плода или хромосомных и наследственных заболеваний женщине предлагают прервать беременность. При отказе от прерывания ее заносят в группу высокого риска и подбирают специализированный роддом для родоразрешения рожениц с подобной патологией.
При гемолитической болезни плода или выявлении внутриутробной инфекции назначается соответствующая терапия, и определяются оптимальные сроки для родоразрешения.
В некоторых случаях, при выявлении аномалий развития плода, не угрожающих его жизни подбирается тактика лечения плода с возможным проведением фетотерапии или фетохирургии.
Важно! Все материалы носят справочный характер и ни в коей мере не являются альтернативой очной консультации специалиста.
Этот сайт использует cookie-файлы для идентификации посетителей сайта: Google analytics, Yandex metrika, Google Adsense. Если для вас это неприемлемо, пожалуйста, откройте эту страницу в анонимном режиме.
Достоверность результатов
Достоверность амниоцентеза, по утверждениям медиков, приближается к 100 %, а точнее 99,5%. Это касается тестов на те генетические отклонения, которые поставлена задача выявить.
В оставшиеся для ошибок 0,5 % входят случаи при которых происходит:
- смешение материнских клеток с клетками плода при заборе амниотической жидкости;
- имеет место мозаицизм;
- при мутации клеток в период их культивации;
- при утере клеточного материала плода после забора;
- ошибки вследствие «человеческого фактора».
Диагностировать все возможные генетические заболевания у плода, разумеется, невозможно. Анализ проводят для тех патологий, которые случаются чаще всего (по национальному признаку) и/или, которые подозревают по предварительным неинвазивным исследованиям конкретно в этом случае. Пороки негенетического характера амниоцентез не покажет.
Как долго сохранится результат
Если результаты амниоцентеза нормальные, у ребенка нет генетических или хромосомных нарушений. В случае зрелого амниоцентеза такие результаты анализов гарантируют, что ребенок готов к рождению с высокой вероятностью выживания.
Аномальные результаты могут означать, что есть генетическая проблема или хромосомная аномалия. Но это не означает 100% вероятности. Для того чтобы получить больше информации, следует сделать дополнительные диагностические тесты.
Если женщине неясно, что означают результаты, врачи помогут собрать информацию, необходимую для принятия решения о следующих шагах.
Возможны ли осложнения?
Амниоцентез, по сравнению с прочими инвазивными методами исследования, считают самой безопасной процедурой.
Вероятность развития осложнений после него составляет менее 1%, по медицинской статистике.
Конечно, плотность негативных последствий после амниоцентеза по отношению к общему количеству проведенных операций для каждого практикующего доктора зависит от его опыта, профессионализма ассистентов и качества вспомогательного оборудования.
Кроме того, риск осложнений после вмешательства зависит также и от состояния здоровья женщины, от течения беременности.
Последствиями амниоцентеза могут являться:
- подтекание околоплодных вод, кровотечения (что требует помещения женщины в стационар и проведения сохранительной терапии);
- внутриутробное инфицирование женщины и плода;
- ранение плода, артерий пуповины;
- утрата плода из-за самопроизвольного прерывания беременности.
Выкидыш или преждевременные роды считаются основной потенциальной угрозой амниоцентеза.
Однако не стоит забывать о том, что по статистике, вероятность самопроизвольного абортирования даже при нормально протекающей беременности составляет около 1,5 %. Поэтому, плачевный исход беременности после проведения инвазивного вмешательства может быть стечением обстоятельств и не являться следствием амниоцентеза.
Техника проведения
Процедура начинается с проведения УЗИ, во время которого определяется карман околоплодных вод, свободных от пуповинных петель и краев плаценты. Вся манипуляция также ведется под контролем УЗИ. Амниоцентез чаще выполняется без обезболивания, но возможно и проведение местной анестезии 0,5% раствором новокаина. Выбранный участок кожи передней стенки живота обрабатывается спиртовым раствором антисептика, после чего врач прокалывает кожу, подкожно-жировой слой и стенку матки пункционной иглой, которую присоединяют к шприцу, а затем отсасывает амниотическую жидкость.
Первые 0,5 мл околоплодных вод для исследования непригодны, так как в них могут присутствовать клетки женщины, поэтому они выливаются. Следующий забор жидкости составляет 15-20мл, после чего игла извлекается, а место пункции повторно обрабатывается антисептиком. В течение часа женщине предлагают отдохнуть. Вся процедура занимает 2-3 минуты.
Амниоцентез. Интервью с врачом
Вчера мы опубликовали статью о личном опыте прохождения процедуры амниоцентеза, а сегодня будет интервью с врачом высшей квалификационной категории медицинского Лукьяновой Екатериной Александровной. Основное направление деятельности Екатерины Александровны — УЗ-диагностика, она проводит экспертные ультразвуковые исследования плода на любых сроках беременности в режимах 2D/3D/4D, имеет дополнительное образование в организации пренатальной диагностики в 1-м триместре.
Что же такое амницентез?
– Амниоцентез – это диагностическая инвазивная процедура, которая заключается в заборе небольшого количества околоплодной жидкости, для проведения анализа.
Что выявляет этот анализ, зачем его берут?
– Чаще всего при проведении амниоцентеза нас интересует кариотип плода, т.е. набор хромосом. Синдром Дауна — это хромосомная патология, дополнительная 21 хромосома. Риск рождения ребенка именно с этой патологией увеличивается с возрастом женщины. Хотя и в молодом возрасте существует риск рождения ребенка с синдромом Дауна. После 15 недель беременности в околоплодных водах содержится достаточное количество материала — клеточек плода, для проведения анализа. Достоверность этого исследования самая высокая из существующих методов пренатальной диагностики для определения количества и структуры хромосом плода. Только с помощью инвазивной процедуры (есть еще БВХ и кордоцентез) можно оценить кариотип плода. Нормальный кариотип говорит о хромосомном благополучии у малыша.
Несколько десятков лет назад заметили, что чем женщина старше, тем чаще у неё рождаются дети с синдромом Дауна или какой-то другой хромосомной патологией. Возраст отца играет меньшую роль, так как сперматозоиды постоянно обновляются, и от момента созревания до готовности к оплодотворению проходит 3 месяца. А девочка рождается с определенным количеством яйцеклеток, и они вместе с ней подвергаются всем негативным факторам: перенесенные болезни, лекарственные препараты, алкоголь, курение т.д. Поэтому изначально амниоцентез проводился только по возрасту — всем женщинам старше 35 лет. Информативность такого подхода была низкая, поэтому разрабатывались другие подходы. Первым ультразвуковым маркером стала толщина шейной складки (воротниковое пространство, ТВП, NT). Использование этого маркера, отнесенного к копчико-теменному размеру плода и возрасту женщины, позволило с помощью компьютерной программы выделять группу высокого риска, и именно этой группе беременных предлагать инвазивную диагностику. Информативность такого подхода составила 70%. Это означает, что из 10 плодиков с синдромом Дауна, которые прошли обследование на УЗИ в 12 недель, и для них был рассчитан риск, только 7 попадут в группу риска.
Сейчас берут биохимию крови у беременных, что это за анализ, и что определяют в нем?
— Со временем, появились новые маркеры, биохимические, тот самый биохимический скрининг. К ним относятся свободная субъединица бета-ХГЧ и белок PAPP-A. При нормально протекающей беременности, с увеличением срока беременности концентрация бета-ХГЧ в крови падает, при беременности с хромосомной патологией, в первую очередь, с синдромом Дауна, такого падения концентрации бета-ХГЧ не наблюдается. Белок РАРР-А наоборот: концентрация его в крови при нормально протекающей беременности возрастает со сроком, беременности, а когда у плода есть хромосомная патология, этого не происходит пропорционально сроку. Эти биохимические маркеры были добавлены к ультразвуковым. Вот это и называется комбинированным скринингом. Достоверность его составляет порядка 90%. Поэтому женщинам, старше 35 лет все – таки рекомендуют сделать процедуру забора амниотической жидкости.
Какие еще есть показания для проведения амниоцентеза?
— Помимо уже указанных есть и другие показания. Например, во время УЗИ у плода выявлены так называемые мягкие маркёры хромосомной патологии, т.е. в 12 недель на УЗИ всё хорошо, потом выявляются какие-то еще маркёры, которые не являются пороками развития, но они чаще встречаются у плодов с хромосомной патологией. Так же, если у плода выявляются какие-либо пороки развития, ряд этих пороков сопряжен с хромосомной патологией. Например, когда мы видим на УЗИ врожденный порок сердца, такой как антрио-вентикулярный канал, то понимаем, что при этом будет высокий риск у ребеночка синдрома Дауна. Поэтому при выявлении какого-либо порока развития плода необходима консультация генетика. Следующим показанием является наличие хромосомных перестроек у кого-то из родителей. Есть такие ситуации, когда у одного из родителей есть перестройка, но она сбалансирована и никак не проявляться, и его будущие дети могут также быть просто носителями, а может эта перестройка выйти в дисбалансное состояние, и болезнь проявится.
Как узнать, что являешься носителем такой перестройки?
— Всем семейным парам, у которых было 2 и более выкидышей или бесплодие, как этап обследования, следует пройти кариотипирование. Для этого берется кровь из вены.
А генетические болезни?
— Да, если в семье известны какие-то генные заболевания, и на эти заболевания есть диагностика, тогда тоже проводится амниоцентез, но уже изучается не кариотип, а есть ли у плода патологический ген, определенного заболевания, например, гемофилия.
Это только у нас такие показания для проведения амниоцентеза?
— Нет, во всех развитых странах. Существуют небольшие различия и подходы в зависимости от организации самой медицины (бесплатная, платная, страховая). Например, отношение к возрасту пациентки старше 35 лет. При расчете риска при проведении комбинированного скрининга учитывается возраст, и если женщина старше 35 лет не попала в группу риска, то ее возрастной риск уменьшился и инвазивная диагностика ей не предлагается. По такому пути следуют в России, например, и в ряде европейских стран. У нас беременной старше 35, даже если она не попала в группу риска, предлагается амниоцентез, и чем старше женщина, тем настойчивей предлагается. Т.к. скринирующие методы не дают 100% гарантии. И здесь решение принимается семьей индивидуально с учетом всех данных.
А как это законодательно регламентировано?
— Показания для проведения инвазивной диагностики регламентированы постановлением министерства здравоохранения № 26 от 28 марта 2007 г.
Почему так долго надо ждать результатов, около четырех недель, это очень эмоционально тяжело для беременной женщины. Чем обусловлены эти сроки?
— Дело в том, что это сложный анализ, сама по себе методика проведения анализа не быстрая. Культура клеток должна вырасти, окраска, фиксация и т.д. и потом очень сложная оценка кариотипа. Хромосомы подсчитываются, и оценивается каждая не в одной клеточке, а в нескольких десятках. А если выявляется патология, то количество клеток для оценки хромосомного набора увеличивается. В цитогенетической лаборатории РНПЦ «Мать и дитя» делают этот анализ практически для всей страны. Никто специально не затягивает сроки, врачи прекрасно понимают, что беременные ждут и волнуются, и что надо соблюдать сроки, при которых можно прервать беременность в случае обнаружения хромосомной патологии.
Расскажите, пожалуйста, о группах риска, исходя из чего они считаются?
— У нас пороговое значение группы риска 1:360, если цифра меньше, значит риск рождения ребенка с хромосомной патологией повышен. Однако, когда получается результат в интервале 1:360-1:1000 – становится уже волнительно. Вроде и не группа риска, но совсем рядом. Тогда используются дополнительные маркёры в первом триместре беременности: носовая кость, оценка регургитации на трикуспидальном клапане сердца и кровоток в венозном протоке. Если на УЗИ выявились эти пороки, значит беременную могут отнести к группе высокого риска и предложить ей проведение инвазивной диагностики. Эти маркёры не столь информативны, как шейная складка, но они повышают риск.
Какие противопоказания для проведения амниоцентеза?
— Выраженная угроза прерывания беременности, инфекционные заболевания, при гепатите и ВИЧ инфекции увеличивается риск заражения плода, при проведении амниоцентеза, большие миоматозные узлы, мешающие проведению самой процедуры.
Давайте обсудим риски при проведении амниоцентеза. Очень много споров по поводу процедуры.
— Как любая инвазивная процедура, амниоцентез может сопровождаться осложнениями. Риск этих осложнений невелик и составляет 0,5-1%. Намного больше страхи беременной за малыша что «его уколют иглой» и от незнания, как все происходит. Сама процедура делается под контролем УЗИ, сначала проверяют сердцебиение у малыша, оценивают положение малыша, где расположена плацента, выбирают кармашек свободных вод для прокола. Когда врач пальцем нащупывает место прокола, малыш, умный человечек, группируется и отодвигается. После прокола опять же проверяют сердцебиение плода. Процедура очень быстрая. Время от того момента, как женщина зашла в кабинет и вышла из него зачастую не более 10-15 мин. Есть мировая статистика, если врач делает порядка 200 амниоцентезов в год, то риск осложнений – не более этой цифры. Наши врачи высоко квалифицированы и вызывают доверие. Самое серьезное осложнение – это прерывание беременности. За 5 лет моей практики проведения этой процедуры, это случилось один раз, у плода были обнаружены хромосомные нарушения. Существует минимальный риск подтекания околоплодных вод, но я такого не встречала. Есть возможность возникновения повышенного тонуса, но это скорее психологический момент. Было такое, что воды были уже инфицированы при заборе — бурые, зеленые, но это уже не относится к осложнениям амниоцентаза, инфекция к этому моменту уже была у беременной.
Есть ли уже альтернатива инвазивному методу?
— Да, неинвазивный пренатальный тест (НИПТ). Этот анализ заключается в исследовании ДНК плода в крови матери. В отличие от амницентеза, это все еще не абсолютное заключение, это скринирующий тест. Но его информативность и достоверность значительно выше комбинированного скрининга. Проведение этого анализа возможно уже с 9-й недели беременности. У женщин с повышенной массой тела концентрация в крови плодовой ДНК ниже, и это надо учитывать на ранних сроках. Раньше, при проведении этого теста, не выделялась фракция ДНК плода, считалась общая ДНК, и это было не всегда достоверно, поэтому было скептическое отношение к этому тесту. Сейчас появилась возможность выделить отдельно в крови матери ДНК её ребенка. Есть несколько вариантов проведения самого теста и подсчета нуклеотидных фракций. Есть ДОТ тест, есть Panorama, есть Veracity. Это лабораторные варианты одно вида исследования неинвазивного пренатального теста. Методики продолжают развиваться. Во всем мире считается, что за этим исследованием будущее и достоверность с каждой новой разработкой растет. В Беларуси этот тест не проводиться, это очень сложный тест, высокотехнологичный, сложнее амниоцентеза. Пока этот тест достаточно дорогой, порядка 500 долларов, не каждая семья может себе его позволить. Еще одним минусом, является то, что данным методом, в отличие от амниоцентеза, проводится диагностика только на 5 хромосомных аномалий (синдром Дауна в том числе). А большими плюсами стали его абсолютная безопасность для матери и плода и быстрый результат через 7-10 дней. У нас делается только забор крови и отправляется в очень мощные генетические лаборатории Москвы или даже США, Калифорнии. Ряд стран переходит к использованию НИПТа, как скринирующего теста для формирования группы риска вместо комбинированного скрининга.