Патологии беременности – это заболевания и патологические состояния, которые ставят под угрозу течение беременности или здоровье женщины и развитие плода. Многие будущие мамы имеют патологии беременности разной степени тяжести. Одни из них поддаются терапии или коррекции, другие же требуют прерывания беременности. Рассмотрим, какие существуют патологические состояния во время беременности.
Распространенные патологии течения беременности
Все возможные патологии во время беременности сложно упомянуть в одной статье. Поэтому кратко рассмотрим те из них, которые встречаются чаще всего:
- Токсикоз беременных и гестоз (поздний токсикоз). Токсикоз вызывается многими факторами, среди которых нейроэндокринные нарушения, перенесенные ранее болезни, некоторые особенности протекания беременности и влияние неблагоприятных факторов. Поздний токсикоз особенно опасен, так как вызывает нарушение работы важных органов и систем.
- Анемия, чаще всего железодефицитная. Данная патология может привести к угрозе выкидыша или преждевременных родов, гестозу, плацентарной недостаточности.
- Невынашивание беременности. Под этим термином подразумевается изгнание из материнского организма плода массой 500 г или меньше.
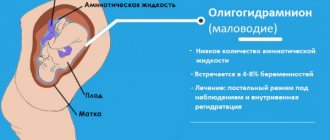
- Маловодие. Говорят о маловодии в случае, если количество околоплодных вод составляет менее 500 мл. Данная патология беременности нередко становится причиной выкидыша, преждевременных родов, гибели плода, слабости родовой деятельности.
- Многоводие. Такое состояние диагностируется при избыточном количестве околоплодных вод. Оно опасно угрозой самопроизвольного прерывания беременности.
- Неправильное предлежание плода (положение плода в матке относительно родовых путей). При такой патологии беременности ребенок может иметь тазовое, косое или поперечное предлежание. Во многих случаях неправильного предлежания плода приходится применять родоразрешение с помощью кесарева сечения.
- Предлежание плаценты. Эта патология означает частичное или полное прикрепление плаценты к нижней части матки в области внутреннего зева. Она опасна высоким риском развития кровотечения во второй половине беременности.
- Эклампсия. Очень опасная патология во время беременности, которая характеризуется судорожным припадком.
- Гипертонус матки. Данным термином называют сокращения матки ранее предполагаемого срока родов. Сокращения матки могут вызвать выкидыш или преждевременные роды.
Неразвивающаяся беременность
Очень серьезным осложнением является неразвивающаяся беременность.
Беременность перестает развиваться в случае, когда плод погибает в утробе матери. Это происходит преимущественно на сроке беременности до 3 месяцев.
Основными факторами, вызывающими это осложнение беременности, являются: генетический (хромосомные и генные мутации родителей), инфекционный (недолеченные хронические и острые заболевания матери), эндокринный (когда у матери нарушен гормональный обмен веществ в результате заболеваний желез внутренней секреции), аутоиммунный (это иммунологическая несовместимость матери и плода).
При этом осложнении болей внизу живота и кровянистых выделений может и не быть. Точный диагноз ставит лечащий врач. Подтверждением этого служит отсутствие сердцебиения малыша и обследование с помощью УЗИ.
При подтверждении этого диагноза в экстренном порядке беременность прерывается. Промедление может быть угрозой для жизни женщины.
Если женщина хочет забеременеть еще раз, перед этим ей нужно обследоваться в медицинском учреждении, установить точную причину неразвившейся предыдущей беременности и устранить ее.
Экстрагенитальная патология и беременность
Особую группу составляют экстрагенитальные патологии (ЭГП) – состояния и заболевания беременных женщин, которые не являются акушерскими осложнениями беременности и гинекологическими болезнями. Какая же связь между экстрагенитальными патологиями и беременностью? Специалисты отмечают, что во время вынашивания ребенка течение таких заболеваний значительно ухудшается. Это связано с физиологическими и гормональными изменениями, происходящими в организме женщины, ожидающей малыша.
Врачи выделяют ряд болезней, способных осложнить течение беременности. Они требуют консультации у специалиста и наблюдения еще на этапе планирования беременности, а также постановки женщины на специальный учет во время беременности.
К заболеваниям, входящим в экстрагенитальную патологию беременности, относятся:
- Ревматизм – системная болезнь соединительных тканей, которая чаще всего локализуется в органах кровообращения. Профилактику ревматизма при беременности проводить не рекомендуют из-за отрицательного воздействия препаратов на организм матери и ребенка.
- Артериальная гипертония – опасна невынашиванием беременности и развитием позднего токсикоза. Применение лекарственной терапии проводится только под наблюдением доктора.
- Артериальная гипотония – повышает риск преждевременных родов, развития слабости родовой деятельности, кровотечений во время и после родов.
- Сахарный диабет – опасен высокой вероятностью выкидыша, дисфункцией яичников, развития крупного плода.
- Синдром сдавливания нижней полой вены – приводит к понижению артериального давления, чувству нехватки воздуха, беспокойству. Не требует медикаментозной терапии.
Ранние токсикозы: симптомы патологии
Наиболее частым осложнением во время беременности является такая патология, как токсикоз.
В первые три месяца у многих беременных женщин по утрам иногда появляется тошнота и рвота. Это состояние не считается токсикозом и не отражается ни на течении беременности, ни на здоровье и развитии плода.
Токсикозом беременности считается неукротимая рвота в течение дня, сопровождающаяся резким снижением аппетита, извращением вкуса и обоняния, повышенным слюноотделением, слабостью, учащением пульса, обмороками и одышкой.
Большинство специалистов считают, что развивается токсикоз беременной в результате отрицательных эмоций женщины. Такое состояние женщины нужно лечить, так как это вредно как для матери, так и для будущего ребенка.
Различают 3 степени тяжести токсикоза:
- Легкая (рвота наблюдается не более 5 раз вдень, а вес женщины снижается незначительно)
- Умеренная (рвота до 10 раз в сутки, общее состояние беременной ухудшается, появляется слабость, апатия, артериальное давление падает, на языке белый налет и другие симптомы)
- Тяжелая (рвота до 20 раз в сутки, постоянная тошнота и обильное слюнотечение, головная боль, головокружения, женщина сильно худеет: до 2,5 кг и более в неделю)
Амбулаторно лечится только токсикоз легкой степени тяжести, остальные — в стационаре.
Для облегчения состояния беременной можно пить небольшое количество чая с мелиссой или мятой.
На сроке беременности более 12 недель токсикоз у большинства женщин проходит или становится незначительным. У небольшого числа беременных женщин отмечаются и поздние токсикозы (ОПГ-гестозы).
Патологии плода при беременности
Основным методом определения патологии плода при беременности является тройной тест. Его проводят на сроке 15-20 недель. С помощью тройного теста определяется около 90% пороков развития нервной системы ребенка и 60-70% хромосомных заболеваний.
Данный анализ на патологии при беременности основан на определении особых маркеров генетической патологии и пороков развития – АФП (альфа-фетопротеин), ХГЧ (хорионический гонадотропин человека) и Е3 (эстриол).
АФП
Повышение уровня АФП бывает при следующих патологиях плода:
- дефекты заращения нервной трубки;
- заращение двенадцатиперстной кишки;
- аномалии развития почек.
Сниженный уровень АФП может указывать на развитие синдромов Дауна, Шерешевского-Тернера, Эдвардса.
ХГЧ
Уровень ХГЧ в крови беременной может повышаться при синдроме Дауна у плода. Снижение данного показателя нередко бывает при синдроме Эдвардса (множественные пороки развития внутренних органов и умственная отсталость).
Е3
Уменьшение содержания эстриола в тройном анализе на патологии при беременности может указывать на дефекты развития плода.
При обнаружении отклонений от нормы в результатах тройного теста женщине назначают консультацию генетика. Обычно женщине рекомендуют провести повторные исследования для исключения ошибки. Если предыдущий результат подтверждается, будущей маме проводят дополнительные обследования.
Патологии беременности в наше время встречаются довольно часто. Однако не нужно излишне волноваться при диагностике некоторых из них. Большинство таких состояний и заболеваний успешно поддаются терапии, что позволяет женщине благополучно выносить и родить здорового малыша.
Несовместимость по резус-фактору
Несовместимость матери и ребенка по резус-фактору крови также называют гемолитической болезнью новорожденного.
В крови у 85% людей на земле содержится определенный антиген, который называется резус-фактором, и такие люди считаются резус-положительными. У остальных 15% людей этот антиген отсутствует, такие люди считаются резус-отрицательными.
Если возникает такая ситуация, когда у матери резус положительный, а у плода — отрицательный, организм матери начинает вырабатывать антитела против резус-фактора ребенка. Эти антитела, попав через плаценту в кровь ребенка, вызывают склеивание, а затем и разрушение эритроцитов.
Эта несовместимость очень опасна для ребенка, так как вызывает гемолитическую болезнь новорожденного. Такой ребенок погибает внутриутробно или сразу после рождения, если ему сразу не перелить кровь.
Если же у матери резус-фактор отрицательный, а у плода положительный, причем у женщины не было абортов и других родов, то есть беременность первая — ребенок, как правило, рождается в срок и абсолютно здоровый.
В случае повторной беременности в крови матери накапливаются антитела против резус-фактора ребенка, и ребенок чаще всего рождается больным.
Несовпадение крови матери и ребенка по группе также опасно для ребенка, но менее опасно, чем несовпадение по резус-фактору.
Для того чтобы избежать гемолитической болезни новорожденного, беременной женщине и отцу будущего ребенка необходимо проверить кровь на резус-фактор.
Если у беременной женщины отрицательный резус-фактор, ей необходимо ежемесячно сдавать кровь на антитела.
Миома матки
Миома представляет собой доброкачественную опухоль, которая формируется в мышечном слое матки — миометрии. Заболевание опасно не только для жизни и здоровья ребёнка, но и для будущей мамы. Поэтому в течение 9 месяцев беременной необходимо тщательно следить за состоянием собственного здоровья.
Причины возникновения
На сегодняшний день причины миомы матки до конца не выяснены. Однако существует ряд предрасполагающих факторов, например:
- Гормональный сбой в организме.
- Эндокринные нарушения.
- Воспалительные процессы органов малого таза.
- Поздняя беременность (после 35 лет).
- Ослабление иммунной системы.
- Нервные расстройства.
- Механические травмы матки (например, в случае аборта или другой гинекологической операции).
- Генетический фактор.
- Инфекционные заболевания наружных и внутренних половых органов.
- Избыточная масса тела.
Справка! По данным медицинских наблюдений, в первые 8 недель усиливается рост клеток миометрия, что и провоцирует появление опухоли у некоторых женщин.
Симптомы
В большинстве случаев заболевание протекает бессимптомно (особенно на ранней стадии) и случайно обнаруживается во время планового УЗИ. Но со временем опухоль увеличивается в размерах и тогда не заметить её просто невозможно. Так, для миомы матки характерны следующие признаки:
- Болевые ощущения в органах малого таза.
- Частое мочеиспускание.
- Выделения из половых путей.
- Резкое увеличение размеров живота.
- Общая слабость и недомогание.
- Боль во время полового акта.
- Нарушение работы кишечника (запоры, повышенное газообразование, частые позывы к дефекации и др.).
Также в некоторых случаях могут возникать признаки геморроя и отёки ног.
Возможные осложнения
Заболевание грозит выкидышем, осложнёнными родами и аномалиями внутриутробного развития плода. Возможны маточные кровотечения, лихорадка и затруднение продвижения плода по родовым путям, разрывы матки и её шейки.
Лечение
Если заболевание перешло в запущенную форму (при неуклонном росте опухоли), женщине могут порекомендовать аборт. При небольших размерах опухоли возможно консервативное лечение (чаще в условиях стационара).
Будущим роженицам назначают следующие препараты:
- Дротаверин (чаще внутримышечно).
- Аспирин.
- Гинипрал.
- Дюфастон.
- Витамины: А, С, Е, группы В, фолиевая кислота и др.
Обратите внимание! Принимать медикаменты разрешается только под строгим контролем лечащего врача, который в индивидуальном порядке назначит дозировку и курс терапии.
Остроконечные кондиломы
Остроконечные кондиломы — заболевание вирусного происхождения, которое в большинстве случаев передаётся половым путём. Патология представляет особую опасность в период беременности, поэтому при обнаружении характерных симптомов необходимо немедленно обратиться к гинекологу или дерматологу.
Причины возникновения
Остроконечные кондиломы появляются у женщин на фоне ослабленного иммунитета, когда организм более восприимчив к инфекциям. К причинам болезни относят следующие факторы:
- Использование чужих предметов личной гигиены (полотенце, зубная щётка и т. д.), одежды, постельного белья и др.
- Незащищённый половой контакт с носителем инфекции.
- Частые стрессовые ситуации.
- Авитаминоз.
- Дисбактериоз влагалища.
В некоторых случаях инкубационный период длится до нескольких лет и возникает задолго до наступления беременности, в результате чего трудно установить источник заражения.
Симптомы
В отличие от других гинекологических заболеваний, выявить остроконечные кондиломы достаточно просто. Патология характеризуется следующими симптомами:
- На поверхности кожи и слизистых оболочках возникают наросты размером 0,5-0,6 см (в т. ч. в области влагалища, на половых губах, около заднего прохода и т. д.).
- Зуд и дискомфорт в местах поражения.
- Боль во время дефекации.
Важно! Во время беременности кондиломы разрастаются в ускоренном темпе и появляются на новых участках кожи. Поэтому промедление в данной ситуации губительно для здоровья матери и ребёнка.
Возможные осложнения
При выполнении всех рекомендаций специалиста осложнений быть не должно. Однако если пустить ситуацию на самотёк, возможно травмирование и нагноение имеющихся наростов. Чтобы этого избежать, в процессе лечения важно не отдирать и не чесать подсыхающую корочку, образующуюся на поверхности кондилом. Также в этот период желательно носить одежду из мягких тканей (во избежание натирания кожи).
Лечение
При отсутствии ускоренного роста кондилом специалисты не советуют проводить терапию. Но в обратной ситуации врачи часто прибегают к следующим методам лечения:
- Удаление наростов высокочастотным током.
- Использование интерферона в виде инъекций.
- Устранение кондилом хирургическим методом.
При этом не стоит забывать, что каким бы эффективным ни было лечение, вирус невозможно уничтожить до конца (какая-то его часть остаётся в крови женщины).
Гонорея
Гонорея — это венерическое заболевание, передающееся половым путём, которое опасно тяжёлыми последствиями для матери и ребёнка. При этом у женщин с данной патологией часто диагностируют воспаление матки и яичников.
Причины возникновения
В большинстве случаев причиной заражения служит незащищённый половой акт, но бывают и редкие исключения (через средства личной гигиены, нижнее бельё и др.). Инкубационный период составляет 2-3 недели. Также заражению способствует ослабленная иммунная система.
Симптомы
Симптомы гонореи могут отличаться в зависимости от каждого конкретного случая, но среди общих признаков выделяют:
- Периодически возникающие маточные кровотечения.
- Болевые ощущения в нижней части живота.
- Вагинальные выделения гнойного характера.
- Жжение и зуд в наружных половых органах.
Внимание! Острая форма болезни вызывает головную боль, повышение температуры тела, режущую боль при мочеиспускании и покраснение гениталий.
Возможные осложнения
Гонорея у беременных женщин часто приводит к таким осложнениям, как:
- Заболевания сердечно-сосудистой системы.
- Конъюнктивит.
- Расстройство нервной системы.
- Патологии опорно-двигательного аппарата.
- Аномалии внутриутробного развития плода.
- Выкидыш и преждевременные роды.
Чтобы избежать осложнений необходимо вовремя обратиться к врачу и пройти курс терапии (преимущественно в стационаре).
Лечение
После подтверждения диагноза женщинам прописывают антибактериальные препараты, например:
- Цефтриаксон.
- Эритромицин.
- Азитромицин и др.
Дозировку и курс лечения определяет лечащий врач. В качестве дополнения применяют физиотерапию.
Плановая диагностика
Плановая диагностика состоит из комплекса медицинских процедур, направленных на раннее выявление патологических процессов в организме беременной женщины.
- Общий анализ мочи, назначаемый гинекологом при каждом запланированном визите беременной женщины, содержит важную информацию о функционировании почек, наличии инфекции в мочеполовом тракте, развитии сахарного диабета.
- С помощью биохимического анализа крови, проводимого в лабораторных условиях, можно оценить работу внутренних органов, обменные процессы в организме беременной женщины.
- Определение группы крови и резус-фактора обоих родителей требуется для изучения их совместимости, вероятности появления патологических процессов (повышенного билирубина, гипоксии) у новорожденного и поиска эффективного метода предотвращения нежелательных последствий.
- Исследование крови на сахар во время беременности врач назначает не только с профилактической целью, но и для оценки эффективности проводимого лечения в случае развития сахарного диабета.
- TORCH-диагностика предусматривает анализ крови на токсоплазмоз, герпес, цитомегаловирус, краснуху. Исследование крови в первые недели беременности позволяет предупредить появление аномалий развития у ребенка с помощью своевременной адекватной терапии. Результаты анализа могут повлиять на принятие решения о дальнейшем сохранении беременности. Помимо TORCH-диагностики, кровь исследуют на ВИЧ, сифилис, хламидии, уреаплазму, гепатит В, С.
- Все большей популярностью пользуется ПЦР-диагностика, направленная на выявление инфекции, передающейся половым путем. Для анализа потребуется любой биологический материал беременной женщины. Полимеразная цепная реакция зарекомендовала себя, как наиболее информативный, точный и быстрый вид диагностики инфекционных заболеваний при исследовании микроскопических концентраций фрагментов ДНК. Диагностика, проводимая с помощью ПЦР, весьма эффективна при определении латентных форм инфекционных болезней.
- Забор влагалищных выделений во время беременности проводят с целью изучения микробного пейзажа влагалища, определения инфекционных заболеваний половых органов, назначения эффективного лечения.
- Плановое ультразвуковое исследование проводят в каждом триместре для оценки развития плода, соответствия физиологическим нормам, выявления аномалий развития. Количество проводимых УЗИ может увеличиваться по рекомендации лечащего врача, если существует подозрение на патологический процесс.
Классификация современных методов диагностики беременности:
- Биологические;
- Иммунологические;
- Эхографические (УЗИ диагностика).
Иммунологические, как и биологические методы, состоят в определении хориогонадотропина (ХГ). Для этого подходит любой биологический материал, но чаще всего моча. Синтез данного гормона начинается в первые дни зачатия и длится до самих родов с максимумом продукции на 60-70 день после имплантации. После его уровень несколько падает и стабилизируется до родов.
Среди иммунологических методов, применяемых в наши дни, самую широкую известность получил метод, основанный на подавлении реакции гемагглютинации. Метод состоит в том, что в ампулу добавляют антисыворотку (антитела), к ней эритроциты (антиген) с ХГ и мочу беременной. Присутствующий в моче ХГ связывается с антигеном (антисывороткой) при этом эритроциты оседают на дно, так как не подвергаются агглютинации.
Если же вводят мочу небеременной, то есть без ХГ, реакция агглютинации имеет место и эритроциты равномерно распределяются по ампуле. В ампулу добавляют 0,4 мл фосфатного буфера и две капли утренней мочи, предварительно прошедшей фильтрование.
Все компоненты перемешивают и оставляют на 2 часа при комнатной температуре. Через положенное время по равномерному распределению эритроцитов делают вывод об отсутствии беременности, а по осадку на дне ампулы — о ее наличии.
Намного более чувствительным является радиоиммунологический метод. Самым распространенным стал метод, так называемых двойных тел. Для метода применяют готовые наборы, производимые различными фирмами. Метод позволяет уже на 5-7 день после имплантации определить ХГ. Определение происходит за 1,5- 2,5 мин.
Сегодня существуют также множество тест-систем, позволяющих самой женщине быстро определить беременность в домашних условиях.