Стимуляция овуляции при ЭКО
Экстракорпоральное оплодотворение представляет собой процесс искусственного внедрения эмбриона в полость матки. Зачатие в этом случае происходит в лабораторных условиях, в пробирке. Процедура подразумевает ряд подготовительных мероприятий. Ее проводят исключительно по следующим причинам:
- Наличие мужского фактора бесплодия;
- Отсутствие правой и (или) левой маточной трубы;
- Присутствие эндометриоза;
- Непроходимость маточных труб;
- Бесплодие неустановленной причины;
- Наличие дефектов патологического характера яичников.
Перед назначением, супруги проходят полное обследование до момента выяснения окончательной причины бесплодия. Курс лечения и подбор необходимых лекарственных препаратов назначается лечащим врачом в индивидуальном порядке для каждого и в соответствии с показаниями анализов.
Стимуляция овуляции перед ЭКО позволяет получить как можно больше здоровых яйцеклеток. В фолликулярную фазу цикла женщина принимает гормональные препараты, которые способствуют развитию ооцитов. В этот период осуществляются диагностические исследования, позволяющие контролировать ситуацию. Чем больше яйцеклеток удается вырасти, тем больше шансов на успешное оплодотворение. Все манипуляции осуществляют по особому алгоритму, под контролем медицинского персонала.
Когда стимуляция не производится?
Существуют несколько результативных схем применения препаратов для стимуляции ЭКО. Важно знать, что при наличии следующих факторов стимуляция не производится:
- Инфекционные заболевания;
- Гормональные нарушения;
- Воспалительные процессы;
- Наличие ЗППП(Заболевания передающиеся половым путём);
- Плохая спермограмма;
- Гепатит у одного из партнёров.
Рекомендации перед началом лечения методом ЭКО
- Пациенту
- Тематические статьи
Важно помнить, что у каждой пациентки — свой индивидуальный ответ на получаемые в процессе лечения лекарственные препараты, и что каждый последующий цикл лечения отличается от предыдущего. Это означает, что в действительности Ваш ответ будет отличаться от ответа других пациентов на одни и те же препараты, но и на каждый последующий цикл лечения методом ЭКО Ваш организм может ответить по-другому, т.е., не так, как в предыдущий цикл ЭКО. В связи с этим Ваше обследование, лечение и, соответственно, его результаты могут отличаться от такового других пациентов. Нельзя сравнивать результаты Вашего обследования и проводимого лечения, а также планируемое в будущем лечение с результатами обследования и лечения, полученными у других пациентов. Хотя есть много общего с ними, нужно помнить о том, что лечение методами ЭКО и ИКСИ — личное дело каждого и что большинство пациентов испытывает неудобства и стеснение при публичном обсуждении их личных проблем.
Если Вы планируете лечение методом ЭКО рекомендуется примерно за 1-2 месяца до начала цикла, выбранного Вами для проведения ЭКО, обратиться к врачу для решения всех интересующих Вас вопросов. На приеме повторно оцениваются результаты проведенного предварительного обследования, включающего: осмотр на кресле, УЗИ, гормональные исследования, определение возбудителей инфекций, передающихся половым путем, т.е. стандартного обследования для пациентов перед лечением методом ЭКО. По показаниям проводятся дополнительные методы обследований.
Для ознакомления и последующего оформления пациентке выдается соглашение на лечение методом ЭКО (включая методы ИКСИ, вспомогательный хэтчинг, удаление фрагментации). Все формы соглашений сторон на проведение каждой процедуры должны быть подписаны до начала лечебного цикла.
Одним из основных требований для начала лечения методом ЭКО является предохранение от беременности в цикле, в котором начинается лечение с использованием не гормональных, а барьерных методов контрацепции (презерватив).
Мероприятия, способствующие повышению шансов на успех в данном лечебном цикле
Для женщин:
- Избегайте, по возможности, приема любых лекарственных препаратов, кроме обыкновенного аспирина. Если Вам предписаны другим врачом любые лекарственные препараты, Вы должны поставить в известность Вашего лечащего врача до начала лечения.
- Исключите курение и прием алкоголя.
- Максимально ограничьте прием кофе и кофеинсодержащих напитков (не более 2-х чашек в день).
- Избегайте во время цикла ЭКО изменений в пищевом рационе и диет с целью снижения массы тела.
- Воздержитесь от половых контактов на 3-4 дня до пункции фолликулов, а в последующем и после переноса эмбрионов вплоть до дня проведения теста на беременность (подробные рекомендации Вам будут даны в выписке в день переноса эмбрионов). Обычная физическая нагрузка, как и занятия физическими упражнениями не противопоказаны до тех пор, пока увеличенные в результате лечения яичники не будут создавать определенный дискомфорт.
- Избегайте горячих ванн, посещения бань и саун.
- Постарайтесь избежать общения с больными острыми респираторными вирусными инфекциями (ОРВИ), избегайте переохлаждений. В случае повышения температуры тела, появления симптомов простуды – сообщите Вашему лечащему врачу.
Для мужчин:
- Повышение температуры тела свыше 38°С за 1-2 месяца до процедуры ЭКО / ИКСИ могут отрицательно влиять на качество спермы; если Вы больны, пожалуйста, измерьте температуру тела и сообщите о любом ее повышении (любом заболевании или недомогании, сопровождающемся повышением температуры тела).
- Не рекомендуется посещение бань и саун, так как повышенная температура может неблагоприятно влиять на качество спермы; пожалуйста, воздержитесь от их посещения, по крайней мере, в течение 3 месяцев до предполагаемого начала лечения.
- Прием лекарственных препаратов, алкоголь и курение сигарет должны быть исключены до начала лечения методом ЭКО / ИКСИ.
- Не начинайте каких-либо новых спортивных занятий или занятий, связанных с тяжелыми физическими нагрузками в течение 3-х месяцев, предшествующих началу ЭКО / ИКСИ. Если Вы занимаетесь бегом, пожалуйста, постарайтесь перейти на ходьбу без перегрузок.
- Воздержитесь от ношения тесного нижнего белья.
- Воздержитесь от половых контактов, по крайней мере, 3 дня, но не более 7 дней до сбора спермы (в день пункции фолликулов).
Для обоих супругов:
Если у Вас есть генитальная герпетическая инфекция, Вы должны сообщить о появлении предшествующих заболеванию симптомов (общее недомогание, общая слабость, немотивированная усталость), острых проявлениях заболевания или заживающих высыпаний. Независимо от того, мужчина или женщина страдают генитальным герпесом, любая из указанных стадий герпетической инфекции потребует немедленного прекращения лечения методом ЭКО / ИКСИ.
Начало программы ЭКО (ввод в программу)
Накануне начала программы ЭКО за 7-10 дней до менструации Вам необходимо записаться на прием к Вашему лечащему врачу для проведения УЗИ органов малого таза и оценки состояния яичников и толщины эндометрия (слизистой оболочки матки). После того, как врач удостоверится в нормальном состоянии яичников (отсутствие кист яичников) и эндометрия, при наличии необходимых официальных документов (договор на оказание медицинских услуг, соглашение на данный метод лечения, подписанные обоими партнерами) и результатов необходимых обследований, врач вводит пациентку в программу (лечебный цикл ЭКО).
Пациентке выдается индивидуальный лист назначений, подробно объясняются правила введения лекарственных препаратов и «образ жизни» на протяжении лечебного цикла ЭКО. На каждый последующий прием пациентке следует приходить с листом назначений. В листе назначений указывается ФИО пациентки, ее возраст, номер амбулаторной карты и подробно расписывается вся схема лечения: название препаратов, суточные дозы, кратность, пути и последовательность их введения и дата каждой последующей явки на прием к врачу. Во время лечебного цикла оба супруга должны строго выполнять все назначения и рекомендации лечащего врача и являться на осмотр в назначенное время.
Пациентке выдаются направления (путевки) на оплату каждого этапа лечения методом ЭКО. До начала каждого этапа лечения он должен быть заранее оплачен. Проводимое лечение может быть прекращено на любом этапе, если, по мнению врача, шансы на успешное его завершение и получение хороших результатов будут крайне низки. При этом пациентке должен быть осуществлен возврат денег за непроведенные этапы лечения.
Первый этап — стимуляция суперовуляции
Ее цель — увеличить шансы на наступление беременности. Для этого женщине назначают гормональные препараты, которые вызывают в ее яичниках одновременное созревание нескольких фолликулов. В каждом из фолликулов созревает одна яйцеклетка, которые забирают во время пункции. После их оплодотворения получают несколько эмбрионов. Чем больше было получено эмбрионов — тем больше шансов на успешное развитие беременности после их переноса в матку пациентки.
Препараты для стимуляции суперовуляции:
Агонисты гонадолиберина (а-ГРГ) – «Диферелин» или «Декапептил»;
Антагонисты гонадолиберина (ант-ГРГ) – «Оргалутран», «Цетротид»;
Препараты человеческих менопаузальных гонадотропинов (ЧМГ) — «Менопур»;
Препараты ФСГ – «Пурегон», «Гонал-Ф»;
Препараты хорионического гонадотропина человека (ХГЧ) – «Прегнил».
Все эти препараты назначаются согласно разработанным лечебным схемам или «протоколам стимуляции суперовуляции”. В настоящее время во всем мире разработано и с успехом применяется несколько таких «протоколов стимуляции”, предусматривающих совместное или последовательное использование препаратов указанных групп для достижения основной цели стимуляции яичников в циклах ЭКО – роста нескольких фолликулов. Перед началом стимуляции врач вместе с Вами обсуждает наиболее подходящий для Вас протокол стимуляции.
Как правило, сначала назначается агонист гонадолиберина – «Диферелин» или «Декапептил» на 10-14 дней с середины второй фазы предшествующего цикла (21 день менструального цикла) для угнетения спонтанной активности яичников. Это еще не сама стимуляция, а только подготовка яичников к ее проведению препаратами ЧМГ или ФСГ. Она очень важна, т.к. повышает эффективность проводимой в последующем стимуляции и позволяет снизить дозы назначаемых препаратов ЧМГ (ФСГ) и, соответственно, стоимость лечения. Это немаловажный довод, поскольку все применяемые в ЭКО протоколы стимуляции проводятся исключительно дорогостоящими гормональными препаратами.
Начало введения а — ГРГ обычно приходится на 21-й день при 28-дневном цикле или 23-й при 30-дневном цикле и продолжается, в среднем, 10-14 дней, но возможно, и дольше, если в этом возникнет необходимость. Эта схема стимуляции суперовуляции — самая традиционная, наиболее распространенная из всех предложенных на сегодня. Она носит название «длинного” протокола стимуляции.
Существует и другие схемы стимуляции («короткие” и «ультракороткие” протоколы), но они используются реже.
За 10 — 14 дней подготовки яичников пациентке необходимо прийти на прием к врачу только дважды: перед началом введения а-ГРГ (1-й прием, то есть непосредственно ввод в программу ЭКО) и по истечении этого срока (2-й прием). Конечно, если не возникнет каких — либо непредвиденных причин для дополнительного посещения врача.
После того, как под действием а-ГРГ будет достигнута необходимая степень угнетения яичников (о чем судит врач на 2-м приеме по снижению концентрации эстрадиола в крови и характерной ультразвуковой картине), врач делает дополнительные назначения пациентке. Доза а-ГРГ уменьшается вдвое и назначается новый препарат непосредственно для стимуляции «подавленных” яичников – препараты гонадотропных гормонов — «Менопур» или «Пурегон» («Гонал-Ф») в дополнение к а-ГРГ на 12 — 14 дней.
Описанная выше схема — комплекс а-ГРГ + ЧМГ (ФСГ) позволяет значительно увеличить количество фолликулов в яичниках. Это, в свою очередь, увеличивает количество получаемых эмбрионов.
Эта стимуляция продолжается вплоть до однократного назначения в середине цикла препарата ХГЧ, который вызывает дозревание яйцеклеток в фолликулах, что позволяет их подготовить к пункции на втором этапе лечения (этапе пункции полученных фолликулов).
Для стимуляции овуляции, как правило, применяются гонадотропины трех видов: ЧМГ — «Менопур» и ФСГ — «Пурегон» или «Гонал-Ф».
Первый день введения гонадотропинов считается первым днем цикла, и отсчет в дальнейшем ведется именно от этого дня. Препараты действуют на яичники и стимулируют созревание фолликулов. Доза вводимого препарата для стимуляции роста фолликулов подбирается индивидуально, с учетом возраста женщины, ее веса и исходного состояния яичников (их функционального резерва) и зависит от реакции яичников на проводимое лечение ЭКО. Эту реакцию оценивают периодически по уровню половых гормонов в сыворотке крови (эстрадиола) и ультразвуковой картине (число и размеры фолликулов в каждом из яичников, а также толщина эндометрия).
Проведение УЗИ и определение концентрации эстрадиола в ходе лечения гормональными препаратами носят название «Ультразвукового — и гормонального мониторинга”.
Ультразвуковой и гормональный мониторинг
Организационные моменты
Ультразвуковой мониторинг проводится лечащим врачом на приеме, а анализ крови на эстрадиол сдается по направлению врача в диагностической лаборатории. Как правило, отдельно мониторинг не оплачивается, т.к., его стоимость входит в стоимость данного этапа лечения. Частота проведения мониторинга устанавливается врачом в зависимости от полученных результатов (УЗ картина и концентрация эстрадиола). Дата и время каждого последующего визита к врачу для проведения мониторинга вносится в лист назначений, находящийся на руках у пациента. Как правило, число посещений не превышает 4-х или 5-и. Время выбирается обязательно с учетом пожеланий пациента, ведь большинство из них продолжает работать.
Обычно УЗИ проводится влагалищным датчиком (полостное УЗИ), что значительно превосходит по информативности обычное УЗИ через стенку живота. Перед выполнением полостного УЗИ Вам необходимо опорожнить мочевой пузырь для улучшения качества получаемого изображения.
Медицинская сестра приглашает Вас в кабинет мониторинга. Вас попросят раздеться как для гинекологического осмотра, после чего Вы ложитесь на подготовленное гинекологическое кресло и приглашается Ваш лечащий врач. Датчик вводится врачом во влагалище пациентки, предварительно на него надевается стерильный презерватив, который после использования выбрасывается.
Процедура УЗИ совершенно безболезненна и безопасна. Некоторые пациентки могут испытывать чувство неудобства или стеснения, возможны небольшие выделения из влагалища после окончания процедуры УЗИ, связанные, главным образом, с использованием специального геля для улучшения качества получаемого изображения.
Что оценивается на мониторинге?
Первый УЗ мониторинг обычно проводится на 5-й или 6-й день стимуляции гонадотропинами для оценки ответа яичников (динамики роста фолликулов) и толщины эндометрия с целью подбора наиболее оптимальной дозы препарата и определения даты следующего визита. До начала активного роста фолликулов (до достижения ими размеров от 10 мм и выше) УЗИ проводится 1 раз в 4-5 дней, затем яичники осматриваются чаще — 1 раз в 2-3 дня. Анализы крови на эстрадиол берут либо с той же частотой, либо несколько реже (зависит от конкретной ситуации).
В зависимости от динамики роста фолликулов и гормонального фона лечащий врач определяет периодичность явки на мониторинг индивидуально для каждой пациентки и подбирает точную дозу препаратов.
На каждом мониторинге врач определяет количество фолликулов в каждом яичнике, измеряет диаметр каждого фолликула, оценивает толщину слизистой оболочки матки.
Наконец, когда Ваш врач решит, что Вы уже готовы для пункции фолликулов (точнее, фолликулы достаточно созрели для пункции с целью забора ооцитов), Вам будет назначена инъекция ХГЧ. Как правило, этот препарат назначается за 35 — 36 часов до самой пункции для окончательного созревания яйцеклеток. Если пункцию не проводить, овуляция возникает спустя 42 — 48 часов после времени инъекции.
Главными и обязательными условиями для назначения ХГЧ являются определенная степень фолликулярного развития по УЗИ (не менее 3-х зрелых фолликулов). Потенциально зрелым фолликулом на фоне стимуляции является фолликул размерами 18-20 миллиметров.
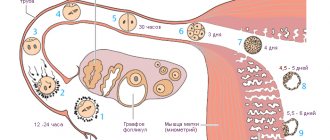
Второй этап — пункция фолликулов
Цель данного этапа — получение яйцеклеток из фолликулов стимулированных яичников путем их прокола полой иглой (пункция). Это вмешательство проводится под ультразвуковым контролем, в стерильных условиях (операционная) и под внутривенным наркозом.
Время проведения пункции намечается врачом заранее и по стандартной схеме: спустя 35-36 часов после введения ХГЧ. Дата и время предполагаемой пункции фиксируются в листе назначений пациентки.
Содержимое фолликула (фолликулярная жидкость с яйцеклетками) транспортируется в эмбриологическую лабораторию в специальных стерильных одноразовых пластиковых контейнерах изготовленных из нетоксичного полимера. Вся процедура пункции фолликулов длится, в среднем, 15 -20 минут.
Памятка для пациенток перед пункцией фолликулов
Для того, чтобы избежать рвоты во время и после проведения наркоза необходимо:
Вечером, накануне пункции воздержаться от приема пищи после 18-00 и от приема любых жидкостей после 24-00.
В день процедуры воздержаться от приема пищи и любых жидкостей до ее начала.
Настоятельная просьба — приходить на пункцию без макияжа, контактных линз, маникюра и ювелирных украшений. Вы можете не снимать своего обручального кольца. Супруг или донор ко времени завершения пункции должен сдать сперму для ее последующего анализа, специальной обработки и оплодотворения полученных яйцеклеток. Затем пациентка приглашается в специальную комнату для переодевания: ей измеряется температура тела, артериальное давление, выясняется общее самочувствие, предлагается полностью опорожнить мочевой пузырь. Ее провожают в операционную, где подготавливают к проведению пункции: помогают лечь в гинекологическое кресло, проводят обработку наружных половых органов.
В операционную приглашается врач-анестезиолог и лечащий врач. После введения лекарственных препаратов для наркоза (то есть когда Вы уснете) проводится сама процедура.
После пункции Вы находитесь под наблюдением медицинского персонала госпиталя в течение 1,5-2 часов. После того, как анестезиолог удостоверится в удовлетворительном Вашем состоянии и хорошем самочувствии, Вам будет разрешено встать. Медицинская сестра лаборатории ЭКО провожает Вас вместе с мужем к лечащему врачу.
Памятка для пациенток после пункции фолликулов
Врач сообщает Вам о результатах пункции, делает новые назначения, назначает дату и время переноса эмбрионов. После пункции Вы можете есть и пить, как сочтете нужным, по самочувствию. В целях профилактики возникновения инфекционного процесса после пункции Вам будет рекомендован прием антибиотиков (однократная ударная доза антибиотика широкого спектра действия — например, 1 капсула доксициклина).
После процедуры Вы можете испытывать некоторую болезненность в области малого таза, чувство усталости или даже сонливость (последнее связано с использованием наркоза). Также возможны незначительные кровянистые выделения из половых путей после пункции, связанные с проколом стенки влагалища во время пункции. Как правило, они скудные и по цвету варьируют от красного до темно-коричневого.
Пожалуйста, сообщите Вашему врачу, если после пункции у Вас возникли следующие симптомы:
- Высокая температура (свыше 37 град. С).
- Сильные кровянистые выделения из влагалища.
- Необычные или сильные болевые ощущения в области малого таза.
- Затруднения при мочеиспускании или нарушения стула.
- Тошнота, рвота или понос.
- Острая или стреляющая боль.
- Боль или рези при мочеиспускании.
- Необычная боль в спине.
- Увеличение в окружности живота.
Поддержка функции желтого тела
На месте пунктированных фолликулов образуются желтые тела. В норме на месте «лопнувшего» во время овуляции зрелого фолликула у женщины репродуктивного возраста также образуется желтое тело главной функцией которого является выработка гормона прогестерона, который «готовит» слизистую оболочку матки к прикреплению эмбриона. Однако в циклах ЭКО для стимуляции овуляции используются препараты а-ГРГ, которые снижают функцию желтого тела. Более того, уровни гормона эстрадиола в стимулированных циклах непропорционально повышены по сравнению с прогестероном. Поэтому необходима медикаментозная поддержка функции желтого тела и нормализация соотношения эстрогенов и прогестерона, начиная со дня пункции фолликулов. Это улучшает состояние слизистой оболочки матки — эндометрия и повышает, тем самым, шансы на успешную имплантацию (прикрепление) эмбрионов.
В большинстве случаев назначается натуральный гормон прогестерон в виде фармацевтического препарата «Утрожестан» или синтетический прогестерон «Дюфастон».
«Утрожестан» выпускается в виде капсул для приема внутрь (через рот) или во влагалище. Предпочтительнее влагалищный способ введения препарата, поскольку в этом случае он сразу поступает к матке, минуя системный (общий) кровоток. «Дюфастон» выпускается в таблетированной форме и принимается только внутрь.
В ряде случаев после пункции фолликулов вплоть до дня проведения теста на беременность назначаются такие лекарственные препараты как, например, «Прогинова» или «Эстрофем». Оба препарата содержат другой женский гормон эстрадиол, который также принимает участие в подготовке слизистой оболочки матки к имплантации. Препараты выпускаются в виде таблеток, но «Прогинова» принимается внутрь, а «Эстрофем» вводится во влагалище.
Выбор вида и дозировки лекарственного препарата осуществляется индивидуально. Все назначения фиксируются Вашим лечащим врачом в листе назначений сразу после пункции, а затем после переноса эмбрионов проводится корректировка дозы препаратов.
Третий этап — оплодотворение яйцеклеток и культивирование эмбрионов
После поступления фолликулярной жидкости в лабораторию эмбриологом проводится «поиск» яйцеклеток, которые затем помещаются в инкубатор. Оплодотворение проводится сконцентрированной спермой через 4-6 часов после получения яйцеклеток. Для обычного оплодотворения используется приблизительно 50 тысяч сперматозоидов на каждую яйцеклетку. Если параметры спермы не удовлетворяют требованиям стандартного ЭКО или предыдущие попытки ЭКО были неудачными, обсуждается вопрос о дальнейшей тактике лечения (возможно ИКСИ или ЭКО с использованием спермы донора). Методика ИКСИ применяется для оплодотворения зрелых яйцеклеток в случае недостаточных показателей спермограммы у супруга.
Если трудно получить сперму в день пункции или нет сперматозоидов в эякуляте, предусмотрено проведение специальной процедуры – биопсии яичка.
День пункции считается нулевым днем культивирования эмбрионов; первым днем культивирования считается следующий после пункции день. Именно в этот день у большинства яйцеклеток появляются первые признаки оплодотворения. Они уже заметны через 16 — 18 часов после соединения яйцеклеток со сперматозоидами (инсеминации). Повторная оценка оплодотворения проводится через 24-26 часов после инсеминации. Контроль оплодотворения проводится эмбриологом при просмотре чашек с культивируемыми клетками под микроскопом.
Одной из причин неудач при ЭКО является отсутствие оплодотворения яйцеклеток. Часто причину этого установить не представляется возможным, несмотря на широкие познания ученых в этой области. От этого никто не застрахован, и такой исход часто трудно предсказать, но о нем необходимо помнить. Если у Вашей пары не произошло оплодотворения яйцеклеток при стандартной методике ЭКО Вам и Вашему мужу необходимо посетить врача для решения вопроса о дальнейшей тактике ведения Вашей пары. Возможные варианты: повторная сдача спермы и проведение процедуры ИКСИ или проведение ИКСИ с уже полученной в день пункции спермой (если она хорошего качества). Целесообразно с самого начала, еще до проведения пункции, обговорить возможность перехода к ИКСИ в случае неудачи стандартной процедуры ЭКО.
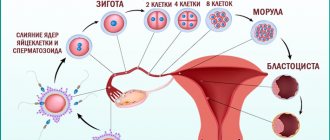
Стадии развития эмбрионов
Оплодотворенная яйцеклетка называется зиготой – это одноклеточный эмбрион, содержащий уже двойной набор хромосом, то есть от отцовского и материнского организма. Однако наличие зигот еще не достаточно для решения вопроса о возможности переноса эмбрионов в полость матки. Сначала необходимо удостовериться в нормальном дроблении и развитии эмбрионов. Об этом можно судить только исходя из количества и качества делящихся клеток эмбриона и не ранее, чем через сутки после оплодотворения, когда появляются первые признаки дробления. Наиболее четко они проявляются только на второй день культивирования. Каждый день эмбриологом проводится оценка эмбрионов с фиксацией всех параметров: количество и качество клеток эмбриона (бластомеров), скорость дробления, наличие отклонений и т.д.
Переносу подлежат только эмбрионы хорошего качества. Перенос эмбрионов проводится на 2-й — 5-й день культивирования — в зависимости от темпов их развития и качества эмбрионов.
До недавнего времени, эмбрионы культивировались в течение трех дней и затем переносились в матку и/или замораживались. В настоящее время широко распространено так называемое продленное культивирование эмбрионов в течение пяти или шести дней, пока они не достигают стадии бластоцисты. Бластоцисты имеют большую частоту успешной имплантации, позволяя переносить меньшее количество эмбрионов и снижать риск многоплодной беременности при увеличении частоты наступления беременности.
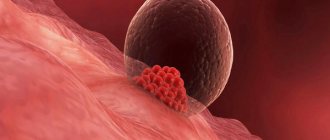
Четвертый этап — перенос эмбрионов
Как было сказано выше, перенос эмбрионов проводится на 2-й — 5-й день культивирования в зависимости от стадии их развития.
В день переноса эмбрионов Вам необходимо прийти заранее, за 30 минут до назначенного времени. Присутствие мужа возможно, но не обязательно. В день переноса мы разрешаем пациенткам легкий завтрак, но следует ограничить прием жидкости. Это уменьшит дискомфорт, связанный с наполненным мочевым пузырем.
Непосредственно перед переносом эмбрионов врач, эмбриолог и супружеская пара решают вопрос о количестве переносимых эмбрионов. Эмбриолог демонстрирует на фотографии отобранные для переноса эмбрионы, отвечает на интересующие супружескую пару вопросы.
После получения информации о готовности врача к проведению процедуры переноса эмбрионов эмбриолог осуществляет набор эмбрионов в катетер для переноса, представляющий собой тонкую пластиковую трубочку с присоединенным шприцом, и передает его врачу, проводящему перенос.
Процедура переноса эмбрионов проста в техническом плане. Пациентка ложится на гинекологическое кресло. Врач обнажает в зеркалах шейку матки, после чего вводит катетер через канал шейки в полость матки. В катетере находятся эмбрионы, которые попадают в полость матки. Затем врач передает катетер эмбриологу, который исследует под микроскопом его содержимое на предмет оставшихся в катетере эмбрионов.
Перенос эмбрионов обычно не занимает много времени (5-10 минут). Процедура безболезненная, хотя иногда пациентка может испытывать легкий дискомфорт.
В том случае, если после проведения переноса эмбрионов, у супружеской пары остаются «лишние» эмбрионы хорошего качества, паре предлагается их заморозить для дальнейшего хранения и последующего переноса после размораживания в случае отсутствия беременности после данной попытки ЭКО («Криоконсервация эмбрионов»).
После переноса эмбрионов Вы находитесь в горизонтальном положении в течение 40 — 45 минут, после чего одеваетесь и приглашаетесь к Вашему лечащему врачу для обсуждения дальнейших особенностей лечения и образа жизни.
Как вести себя после переноса эмбрионов?
Вашим лечащим врачом дается подробная выписка в 2-х экземплярах (Вам и Вашему лечащему врачу по месту жительства) о проведенном лечении методом ЭКО. В выписке указываются: рекомендации по образу жизни, сроки проведения теста на беременность и ультразвукового исследования, дозировки и длительность приема лекарственных препаратов. Кроме того, при необходимости (работающим пациенткам) выдается лист нетрудоспособности (больничный лист). Иногородним пациенткам выдается открытый больничный лист, который они могут продлять по месту жительства.
После переноса эмбрионов доза препаратов прогестерона («Утрожестан» или «Дюфастон»), как правило, увеличивается в два раза, и их прием может продолжаться вплоть до 12-14 недель беременности, когда формируется плацента (детское место) и выделяет «свой» прогестерон в достаточной концентрации.
После переноса некоторые пациентки отмечают незначительные жидкие кровянистые выделения или выделения пузырьков воздуха из половых путей. Пожалуйста, не надо беспокоиться по этому поводу. Это вовсе не означает, что в это время Ваши эмбрионы изгоняются из полости матки.
Сразу после проведения переноса эмбрионов очень полезно, придя домой, прилечь и постараться расслабиться. С момента переноса вплоть до проведения теста на беременность Вы можете безбоязненно вернуться к большинству Ваших повседневных дел и обязанностей с исключение чрезмерной физической нагрузки.
Считается абсолютно нормальным, что при отрицательных результатах теста на беременность Вы будете обвинять себя в том, что что-то сделали или, наоборот, не сделали в этот промежуток времени — времени ожидания.
В связи с этим постарайтесь не делать ничего из того, за что Вы будете укорять себя, если беременность не наступит, и придерживайтесь ниже приведенных рекомендаций:
- Не принимайте ванную и не плавайте в первые сутки после переноса.
- Не принимайте душ и не обливайтесь водой.
- Не пользуйтесь тампонами.
- Не живите половой жизнью вплоть до получения первого теста на беременность.
- Не занимайтесь бегом, аэробикой, теннисом, лыжами, альпинизмом и другими подобными видами спорта.
- Не начинайте занятий другими видами спорта или физкультурой.
- Не поднимайте тяжестей.
Вы можете возвратиться к «работе» после 24 часов пребывания в постели и одного или двух дней умеренной физической активности. Постарайтесь чем-то заняться и таким образом, отвлечься от ожидания результатов теста на беременность, что поможет Вам пережить эти 12 — 14 дней.
У Вас могут быть незначительные мажущие кровянистые выделения из влагалища перед постановкой теста на беременность. Приблизительно 50% наших пациенток беременных после ЭКО имели подобные выделения до постановки теста и даже после получения его положительного результата! Не теряйте оптимизма! Вам следует обязательно сдать кровь на анализ, даже если думаете, что эти выделения — менструация и беременность не наступила. Должен быть сделан количественный тест на беременность – определение в крови ХГЧ.
Диагностика беременности
Количественный ХГЧ — тест на беременность должен быть сделан через 14 дней после переноса эмбрионов. Если это время выпадает на выходной «воскресный» день, тест может быть сделан в понедельник.
Иногородним пациенткам рекомендуется сделать анализ на ХГЧ по месту жительства и сообщить нам по телефону о его результатах.
Анализ крови на ХГЧ определяет гормон (хорионический гонадотропин), выделяемый эмбрионом в случае его прикрепления в полости матки. Как правило, концентрация этого гормона сопоставима с результатом лечения методом ЭКО: наличие беременности, количество эмбрионов в полости матки и др.
Большинство тестов на беременность дает либо положительные, либо отрицательные результаты. Тем не менее, иногда встречаются «слабоположительные” результаты – низкая концентрация ХГЧ в крови.
Если Вам дали именно такой результат, он может свидетельствовать о следующем:
- Запоздалая, но нормальная имплантация эмбриона.
- Прервавшаяся беременность.
- Внематочная беременность.
- Лабораторная ошибка.
Дальнейший мониторинг ХГЧ чрезвычайно важен в каждой из вышеуказанных ситуаций. Спустя 2-3 дня после слабоположительного результата Вам необходимо повторить это исследование. Повторное исследование крови на ХГЧ даст нам возможность определить прогрессирует ли Ваша беременность и развивается ли она нормально.
Первое УЗИ рекомендуется проводить через неделю после дня проведения теста на беременность (или через 3 недели после переноса эмбрионов). Это УЗИ в таком раннем сроке чрезвычайно важно в плане возможности прерывания беременности (выкидыша), внематочной беременности и многоплодной беременности. Внематочная трубная беременность может возникнуть в 2-3 % беременностей после ЭКО.
Своевременная, ранняя диагностика внематочной беременности и проведение лапароскопической операции позволяет избежать серьезных осложнений, угрожающих жизни женщины.
Второе ультразвуковое исследование проводится через 10 дней от первого с целью подтверждения нормального развития беременности – определения сердцебиения плода. Как только врач обнаружит сердцебиение плода, он рекомендует Вам обратиться к Вашему акушеру-гинекологу для ранней постановки на диспансерный учет по беременности. Примерный срок беременности на данный момент составит 6-7 недель.
При отрицательном тесте на беременность Вы прекращаете прием препаратов прогестерона. Пройдет 3 или 5 дней, прежде чем придет менструация, если она не пришла ранее. Менструальные выделения могут отличаться от Ваших обычных менструаций (быть обильнее, скуднее, короче или длиннее). Если менструация не придет в течение ближайшей недели, сообщите об этом Вашему лечащему врачу и повторите анализ крови на ХГЧ.
Как известно ЭКО достаточно сложная и дорогостоящая процедура, которая занимает много времени и средств, но при этом, увы, не гарантирует положительный результат.
Причины неудач могут быть разными и физиологическими, и психологическими. И если с первыми Вам поможет разобраться Ваш врач, то психологические проблемы, как правило, остаются без внимания в процессе подготовки к ЭКО. Однако их влияние на результат очень велико!
Уколы для стимуляции овуляции при ЭКО
Дополнительно назначают препараты, содержащие хорионический гонадотропин. Их вводят подкожно и внутримышечно. Инъекции способствуют правильному функционированию желтого тела, что в дальнейшем положительно сказывается на протекании беременности. Их можно делать, как в процедурном кабинете, так и самостоятельно. К наиболее распространенным препаратам с хорионическим гонадотропином относят:
- Хорагон (Германия);
- Прегнил (США);
- Профази (Швейцария);
- Овитрель (Швейцария).
Некоторые препараты представлены в виде ручки, которую вкалывают в складку живота. Укол совершенно безболезненный, поэтому его можно сделать без постороннего вмешательства.
Внимание! Нельзя проводить стимуляцию без наблюдения у врача. Процедура применяется только после назначения врача!
Процедура включает в себя следующие этапы:
- Место введения инъекции протирают спиртом;
- Шприц заполняют раствором;
- Из кожи на животе формируют складку;
- Шприц, находящийся под углом 45° вводят в нужную область;
- Содержимое шприца аккуратно выдавливают;
- После процедуры место введения иглы обрабатывают антисептиком.
Укол для стимуляции овуляции
Уколы, подразумевающие внутримышечное введение, делают аналогичным образом, но в ягодицы. Они считаются более болезненными. Поэтому желательно доверить их специалистам.
Неудачное ЭКО и психологический аспект
Если все анализы подтверждают, что вы можете стать родителями, но этого почему-то не происходит, то опытные репродуктологи в таком случае советуют обращать пристальное внимание не столько на физиологические, сколько на психологические факторы. Скрытые страхи и подсознательные установки могут влиять на исход искусственного оплодотворения не меньше, чем инфекции и патологии. Среди множества психологических причин неудачи ЭКО врачи выделили 5 основных:
- неготовность женщины к материнству, невозможность представить себя в роли матери;
- недоверие к лечащему врачу и медперсоналу клиники;
- сомнения в супруге и его готовности к отцовству;
- отношение к искусственному оплодотворению, как к чему-то противоестественному и опасному;
- неверие в собственную беременность, заведомая убежденность в отрицательном исходе ЭКО.
Чаще всего эти страхи никак не выдают себя. Внешне женщина может казаться спокойной и уверенной, но подсознательные установки продолжают работать и срывать одну беременность за другой. Избавиться от скрытых психологических преград самостоятельно зачастую просто невозможно. Не даром во многих клиниках, занимающихся репродуктивной медициной, есть штатный психолог. Если первый протокол провалился, репродуктологи непременно включают психологическую консультацию в перечень обязательных мер.
Как происходит стимуляция овуляции при ЭКО?
Процесс стимулирования яичников проводится в первые дни менструального цикла (4–5 день) и длится несколько дней.
Стимуляция овуляции при ЭКО происходит в несколько этапов. Сначала принимают препараты, отвечающие за рост яйцеклеток. Каждые 2 дня женщина посещает ультразвуковое исследование. Оно позволяет вовремя диагностировать гиперстимуляцию, которая может нанести вред ее здоровью. Примерно после 10 дня цикла начинается прием лекарственных средств для эндометрия. Инъекции с ХГЧ вводят после переноса эмбрионов. Они оказывают положительное воздействие на функционирование желтого тела. Дозировки лекарственных средств могут меняться, в зависимости от результатов ультразвукового исследования.
Стимуляция овуляции ЭКО схема
Существует несколько вариаций протокола – оптимальный, короткий и длинный. Короткий протокол не подразумевает использование препаратов, блокирующих гипофиз. Стимулирующие препараты начинают принимать не с 5, а со 2 дня цикла. В этом случае существует риск того, что овуляция будет ранней. При оптимальном протоколе начальный этап такой же, как у короткого. Разница заключается в использовании препаратов-антагонистов. В длинном протоколе препараты начинают принимать с 21 дня цикла. В течение 5 дней необходимо использовать антагонисты.
Антагонизм — описание
Стимуляция овуляции при поликистозе.
Показания к проведению ЭКО в ЕЦ
Данную манипуляция можно проводить только тем пациенткам, которые имеют физиологически естественную овуляцию. Специалисты считают, что процедура ЭКО в ЕЦ наиболее эффективна, когда возраст пациентки от 18 до 35 лет в виду того, что неотъемлемыми условиями для осуществления ЭКО в нормальном цикле является наличие овуляции, которая подтверждена гормональными обследованиями и УЗИ, а также наличие здорового естественного менструального цикла 28-35 дней.
ЭКО в ЕЦ показано пациенткам, которые:
- хотели бы не подвергаться гормональной нагрузке;
- слабо реагирует на стимуляцию яичников;
- состоят в группе риска появлении СГЯ;
- тем, кто в процессе проведения предыдущих ЭКО столкнулись с неудачей при попытке имплантации эмбрионов высокого качества;
- пациенткам, которым диагностировали бесплодие из-за трубного фактора;
- не могут зачать из-за бесплодия полового партнера;
- перенесли лечение рака или тромбоэмболии;
- пациенткам, которые перенесли болезни поджелудочной железы, печени или же перенесли операцию на сердце и имплантацию клапанов;
- имеют опухоли гипаталамо – гипофизарной системы.
Отсутствие овуляции во время нескольких циклов (ановуляторные циклы) на протяжении года, а также формирование более, чем одной яйцеклетки в яичниках считается нормой и может быть связано с физиологическими особенностями организма.
Записаться на консультацию можно заполнив форму на сайте или по телефону 8-800-500-44-55
Опасности и осложнения экстракорпорального оплодотворения
Стоит помнить – несмотря на высокие показатели метода ЭКО, существует вероятность возможных осложнений.
К самым распространенным побочным эффектам относятся несколько патологий.
Синдром яичников гиперстимулирующего типа
Сопровождается образованием тел желтого вида. Избыточное количество гормонов может пагубно воздействовать на организм женщины.
Характерными признаками являются:
- Боли в области живота;
- Ощущение тошноты;
- Увеличенный размер живота;
- Состояние слабости организма;
- Уменьшение объема мочеиспускательной жидкости.
В редких случаях существует тяжелая форма синдрома, которая обусловлена затруднением дыхания и понижением артериального давления.
Процесс лечения сопровождается наличием обильного питья и употреблением препаратов, назначенных лечащим врачом.
Многоплодная беременность
Может произойти в связи с подсадкой в матку женщины одновременно нескольких эмбрионов. Как правило, при методе ЭКО подсаживают 3 эмбриона для увеличения вероятности получения нужного результата. При наличии в матке женщины трех плодов – протекание такой беременности сопровождается сложными явлениями.
Но существует метод редукции, который позволяет остановить развитие одного эмбриона, не причиняя вреда другим. Редукция плода производится под действием ультразвука. Шансы благоприятного исхода (вынашивание беременности) после этого метода значительно увеличиваются.
Причины неудачного ЭКО
Нежизнеспособные эмбрионы
В этом смысле решающее значение имеет качество генетического материала, полученного от супругов. Имея в своем распоряжении хорошие ооциты и сперматозоиды, взятые у молодых людей без вредных привычек и наследственных болезней, генетикам гораздо проще получить в пробирке здоровый жизнеспособный эмбрион . Но если возраст женщины выше сорока (у мужчин порог еще ниже – 30 лет), она имеет лишний вес и живет в состоянии хронического стресса, ее муж курит, а родственники чем-то болеют, то генетикам придется как следует потрудиться.
Как бы там ни было, провалившаяся попытка ЭКО – повод обратить еще более пристальное внимание на свое здоровье и образ жизни. А еще: удостовериться, что обратились к профессионалам. Квалификация и опыт репродуктологов, урологов-андрологов, генетиков, терапевтов, наличие собственной эмбриологической лаборатории с современным оборудованием – вот, что нужно выяснить перед тем, как нести в клинику деньги.
Важно! Лишний вес может стать серьезным барьером на пути к материнству. Дело в том, что из-за него львиная доля гормонов, вводимых для стимуляции овуляции, задерживается в подкожном жировом слое и не может должным образом подействовать на яичники. Доказано, что снижение веса женщины всего на 5-7 кг увеличивает шансы на беременность и ее успешное течение. Поэтому, если у вас есть проблемы с лишними килограммами, перед второй попыткой ЭКО непременно проконсультируйтесь с диетологом и эндокринологом.
Проблемы с эндометрием
Если матка женщины не готова принять эмбрион, то надолго он в ней не задержится, даже если сам по себе будет иметь отличные генетические показатели. Как понять, что матка готова? Измерить толщину эндометрия – ее внешнего слоя. Именно этот показатель до недавнего времени считался решающим, но сегодня репродуктологи берут в расчет и другие параметры – его структуру, рецептивную активность, способность к трансформации. Только проанализировав все исходные данные, можно вычислить «рецептивное окно» – короткий промежуток времени, когда матка наиболее восприимчива и шансы на беременность наиболее высоки.
Чтобы не пропустить «час пик», лучше всего ориентироваться на естественный цикл. Если же такой возможности нет, врач вынужден контролировать процесс при помощи гормональных препаратов. Придерживаться схемы их приема и точной дозировки – священный долг женщины, надеющейся на чудо. Рост и состояние эндометрия регулируется количеством тех или иных гормонов в крови, поэтому пропустив всего один прием или перепутав таблетки, можно запросто свести на нет все усилия.
Огромное значение имеет наличие в матке спаечных процессов, рубцов, миом, полипов и прочих новообразований. Они также могут мешать эмбриону как следует закрепиться в эндометрии. В следующий раз все эти факторы нужно исключить, иначе вторая попытка провалится, как и предыдущая.
Важно! Хоть и редко, но врачи сталкиваются с еще одной проблемой – инфекционными патологиями эндометрия. Главная опасность в том, что они протекают бессимптомно и заподозрить неладное можно только после подробного гистологического исследования.
Поражения маточных труб
Еще интересней:
Юнидокс для чего назначают женщинам
Яйца болят после возбуждения
Женщины редко обращают на это внимание, ведь маточные трубы не играют при ЭКО никакой роли – готовый эмбрион подсаживается прямо в матку. Но не все так просто, как кажется на первый взгляд. Патологические процессы, протекающие в фаллопиевых трубах, могут стать причиной попадания в матку токсических выделений, которые, в свою очередь, могут повлиять на эмбрион и помешать ему углубиться в эндометрий.
Чтобы исключить такое негативное воздействие, перед ЭКО нужно провести лапароскопию и избавиться от любых образований в трубах. Если это невозможно, придется удалить пораженную трубу целиком.
Несовместимость партнеров на иммунологическом уровне
Несовместимость в данном случае возникает именно тогда, когда на иммунологическом уровне партнеры похожи, то есть в их крови существует множество идентичных антигенов. Тогда при слиянии сперматозоида и яйцеклетки может получиться эмбрион, который более чем на 50% будет похож на собственные клетки женского организма. Иммунная система женщины сработает молниеносно и воспримет зародыш, как собственную патологическую клетку, которую нужно во что бы то ни стало уничтожить, пока она не заразила весь организм. Шансы на жизнь у такого «похожего» эмбриона критически малы. Даже если беременность наступит, то с высокой долей вероятности прервется на раннем сроке – иммунная система матери не допустит развитие «патологии».
К счастью, современные генетики и этот фактор научились обходить. Проведя накануне ЭКО процедуру HLA-типирования, которая поможет выявить схожие антигены супругов, можно предусмотреть конфликт и назначить паре соответствующее лечение – активную или пассивную иммунизацию.
Генетические аномалии
Слишком переживать по этому поводу не стоит – вероятность гибели эмбриона из-за генетических сбоев не превышает 0,7%. Но это не значит, что такой фактор, как наличие хромосомных мутаций у супругов можно сбрасывать со счетов. Подвох в том, что и мужчина, и женщина могут быть абсолютно здоровыми и даже не подозревать, что являются носителями патологического гена. Зачастую он никак не проявляет себя, но может передаться потомству и вдруг «проснуться».
Перестраховаться и провериться на наличие хромосомных отклонений может каждая пара, ожидающая ЭКО. Для этого накануне проводится процедура кариотипирования, которая дает возможность выявить качественные и количественные изменения в хромосомном наборе каждого из супругов за тем, чтобы предусмотреть вероятность появления эмбриона с хромосомными патологиями.
Если процедура кариотипирования не была проведена перед оплодотворением, исключить вероятность подсадки генетически мутированного эмбриона можно уже после старта протокола ЭКО. Когда генетик соединит генетический материал супругов и получит готовые эмбрионы, будущие родители могут попросить о проведении предимплантационной генетической диагностики. В ходе исследования мутации будут обнаружены и это исключит возможность попадания в матку эмбрионов с патологиями.
Искусственное оплодотворение
Когда наступит день пункции, супруг должен сдать сперму лаборанту. Сперму очищают от лишней плазмы, готовят для оплодотворения, проверяя количество, качество, а также подвижность сперматозоидов. Полученную после пункции яичников фолликулярную жидкость, наполненную яйцеклетками, изучают под микроскопом, находят яйцеклетки, отбирают их и отмывают. Каждую яйцеклетку бережно кладут в отдельную луночку специальной чашки, наполненной питательной средой. Чашки со сперматозоидами всегда сразу же подписывают. Затем, если сперматозоидов достаточное количество и они подвижны, часть спермы добавляют к яйцеклеткам, после чего оставляют инкубатор приблизительно на 12 часов. Сперматозоиды сами должны подплыть к яйцеклеткам и оплодотворить их. Затем проверяют, произошло ли оплодотворение. Оплодотворенные яйцеклетки, а точнее, уже эмбрионы, продолжают культивировать от 2 до 5 дней.
ИКСИ
Если сперматозоидов слишком мало, то производится процедура ИКСИ, то есть введение единичного сперматозоида при помощи микроиглы. Под контролем микроскопа, используя микроманипуляторы, эмбриолог отбирает только качественные сперматозоиды и вводит их вовнутрь яйцеклетки.
Перенос эмбрионов
Когда будет проводиться имплантация эмбриона, на какой день назначить процедуру переноса эмбрионов — определяет врач. Как правило, это происходит через 2–5 дней после пункции. Эмбрионы могут переносить как при стадии нескольких клеток – бластомеров, так и при более поздней стадии – бластоцисты. Процедура подсадки эмбриона безболезненная, хотя иногда возможен легкий дискомфорт. Вовнутрь влагалища вводятся гинекологические зеркала, а в канал шейки матки вводится гибкий катетер. По этому катетеру переносятся эмбрионы, число которых определяет врач. Обычно рекомендуется переносить два эмбриона, поскольку подсадка большего числа нежелательна из-за опасности развития многоплодной беременности. После подсадки эмбрионов оставшиеся качественные эмбрионы можно подвергнуть замораживанию для того чтобы была возможность использовать их при следующих попытках.
Что вам делать при переносе эмбрионов?
Во время введения катетера постарайтесь максимально расслабиться, не напрягая низ живота. Постарайтесь положительно настроиться. После переноса эмбрионов некоторое время можно находиться горизонтально. Возвращаться домой лучше с сопровождением. Дома также следует расслабиться, постараться отвлечься от навязчивых тревог.
Что делать дальше?
На этом этапе — после подсадки эмбрионов — программа заканчивается. Если осложнений нет, эмбрион в матке закрепился и успешно развивается, то Вас не госпитализируют. Но при желании после подсадки эмбрионов вы можете обратиться с просьбой о стационаре. Врач дает четкие рекомендации о дальнейшем поддерживающем гормональном лечении, которые необходимо строго выполнять. Возможно, вам будут назначены препараты для гормональной поддержки беременности – прогестерон или ХГ. Старайтесь щадить себя физически и психологически первые недели после переноса эмбрионов. Старайтесь больше пить. После подсадки эмбрионов желательно измерять массу тела, следить за мочеиспусканием, объемом живота, частотой пульса. Если вас что-то беспокоит, сразу же свяжитесь с клиникой. Там вам будет выдан больничный лист сроком 10–14 дней. Если после подсадки эмбрионов наступит беременность, больничные листы может выдавать женская консультация по месту жительства.
Беременность – да или нет?
Наступила беременность или нет, можно будет узнать не ранее 14-го дня после переноса эмбрионов. Не пытайтесь до этого момента самостоятельно определить беременность с помощью тестов, поскольку на этих сроках эмбрион еще не может продуцировать достаточные количества гормона ХГ. Ответ также может быть неправильным из-за приема некоторых гормональных препаратов. Кроме того, экспресс-полоски тестов часто дают ложные результаты. Через две недели после переноса эмбрионов обратитесь для исследования крови на бета-субъединицу ХГ, который является индикатором беременности. Если результат исследования положительный, – значит, беременность наступила. Почти каждые полтора — два дня количество ХГ будет удваиваться. Беременность после подсадки эмбрионов, определенная по ХГ, называется «биохимической беременностью». Ей еще нужно подтверждение УЗИ, которое позволяет увидеть плодное яйцо, только начиная с 3-й недели после переноса эмбриона. Поэтому после подсадки эмбрионов вам нужно будет прийти для УЗИ- диагностики беременности. Если наступила беременность, вы должны находиться под постоянным наблюдением акушеров-гинекологов, так как вам еще предстоит после подсадки эмбрионов выносить беременность, доставшуюся таким нелегким путем. При появлении болей, кровянистых выделений и других тревожных симптомов незамедлительно обращайтесь к своему лечащему врачу. Появление менструации, отрицательный результат теста, отсутствие плодного яйца по данным УЗИ говорит о том, что после подсадки эмбрионов беременность не наступила. Однако отрицательный результат еще не означает, что метод ЭКО оказался неэффективным. Последующие попытки могут стать удачными. Как уже говорилось, вероятность наступления беременности после подсадки эмбрионов на одну попытку составляет от 20 до 30% и с каждой последующей попыткой суммарные шансы забеременеть возрастают за год лечения до 90 %. Между попытками можно сделать интервал около 2 месяцев. Если вы не сможете посетить центр для диагностики беременности, то определение ХГ в крови после подсадки эмбрионов и УЗИ можно провести в клиниках по месту жительства. Но в любом случае, пожалуйста, сообщите вашему лечащему врачу в центре ЭКО о результатах диагностики и обсудите дальнейшие действия.
Функция яичников после неудачного ЭКО
В случае наступления беременности, функция яичников остается избыточно активной несколько недель, иногда даже месяцев. А в том случае если беременность не наступила, отсутствие стимулирующего влияния ХГЧ, либо отмена гормональной поддержки в виде лекарственных препаратов запускают в организме менструальноподобную реакцию, с отторжением эндометрия, резким падением стероид-продуцирующей функции яичников, регрессом тека-лютеиновых кист.
Период реабилитации яичников после неудачного ЭКО достаточно индивидуален и находится в прямой зависимости от количества полученных фолликулов и как следствие — тека-лютеиновых кист. То есть чем большее количество фолликулов было спунктировано — тем большее количество времени будет необходимо для полного регресса тека-лютеиновых кист в яичниках. Для управления процессом реабилитации и снижения вероятности различных осложнений, ассоциированных с гиперстимуляцией яичников обычно назначаются гормональные контрацептивы. Применение данной группы препаратов вызывает временную, обратимую блокаду гипоталамо-гипофизарно-яичниковой системы, создавая условия для «отдыха» репродуктивной системы, необходимого для восстановления её функции.
>
Отзывы и результаты
В соответствии с отзывами клиентов прославленный Оргалутран — эффективный медикаментозный состав, применяемый в программе репродуктивного оплодотворения, ЭКО.
- Анна. Я лечила бесплодие почти 5 лет — состав Оргалутран посоветовал мой лечащий гинеколог. Особо не верила в его эффективность, но когда после первого курса в 3 укола смогла сама зачать — это было чудо. От применения остались лишь положительные эмоции, но показали себя лишь зуд и припухлость в местах укола, но все прошло само.
- Владислава. После первой инъекции состава Оргалутран — место укола опухло жутко и стало все интенсивно чесаться. Врач диагностировал сильную отечность и непереносимость препарата — пришлось подбирать другой состав. Потому по поводу данного состава не могу сказать ничего хорошего.
- Тамара. Мы с мужем пытались сами зачать 3 года и все без результата — 4 раза делали ЭКО и только на 5 раз эмбрион смог прижиться и все это благодаря курсу уколов Оргалутран. Вот уже 4 месяц нормально протекает моя беременность — врач говорит, что все хорошо и переживать нечего.
Смотрите также полезное видео о том, как колоть Оргалутран или другие уколы перед ЭКО в живот самостоятельно:
Как делать инъекции самостоятельно
Многие пациентки делают себе инъекции сами. Медики не возражают, если женщина имеет опыт введения внутримышечных уколов или приобрела особое устройство. Оно позволяет использовать не шприц с иглой, а ручку-инжектор.
Врач, делая назначения, укажет, какие препараты вводят внутримышечно, а какие подкожно. Также этот нюанс описан в инструкции. Независимо от метода введения лекарства, следует знать несколько важных правил их использования:
- Уколы делают в одно и то же время;
- Лекарственное средство вводят крайне медленно;
- В случае пропуска инъекции немедленно свяжитесь с лечащим врачом для выяснения дальнейших действий;
- Не увеличивайте и не уменьшайте самостоятельно дозировки!
Не забывайте, что перед уколом нужно тщательно вымыть руки и продезинфицировать место инъекции.
Укол ХГЧ
ХГЧ, или хорионический гонадотропин человека – это гормон, который вырабатывается во время беременности для её поддержки. Хорионический гонадотропин очень важен в процессе беременности. Без него эмбрион не выживает и может произойти выкидыш. Укол ХГЧ могут назначить как женщине при естественном оплодотворении, так и после экстракорпорального оплодотворения для поддержки беременности. Также укол ХГЧ является заключительным этапом провоцирования суперовуляции во время ЭКО. По уровню ХГЧ определяют течение беременности, а также количество плодов.
Что такое ХГЧ
Хорионический гонадотропин человека (ХГЧ)
– это гормон, который продуцируется при беременности (специфический гормон беременности). Гормон вырабатывается хорионом, наружной оболочкой эмбриона, сразу после его имплантации в стенку матки. ХГЧ необходим для нормального развития беременности. Он провоцирует выработку прогестерона желтым телом, пока плацента не сможет самостоятельно продуцировать этот гормон.
ХГЧ позволяет выявить беременность уже на 6-7 день после зачатия,
хотя домашние методы исследования (тест-полоски) на таком малом сроке могут давать ложноположительный результат.
В норме содержание ХГЧ у небеременной женщины и у мужчины составляет 0-5 мЕД/мл. Его повышение могут также связывать с появлением опухолевых заболеваний у мужчины или небеременной женщины.
Во время беременности уровень ХГЧ значительно повышается и растёт каждый день.
На первых неделях беременности он может быть около 200 мЕД/мл, а к 7-ой неделе увеличиться до 200 тысяч мЕД/мл. Количество плодов также влияет на уровень ХГЧ: он будет расти пропорционально их количеству. То есть, если развиваются два плода, то к 7-ой неделе уровень ХГЧ будет не 200 тысяч, а 400 тысяч мЕД/мл.
покажет тест при поздней овуляции В яичнике женщины содержится множество – до миллиона яйцеклеток – но для создания нового организма клеткам нужно созреть. Вызревают не все яйцеклетки, а только «избранные» — тогда они отрываются от яичника, как вин
Такой интенсивный рост гормона продолжается до 12-ой недели беременности.
Д
Источник
Какие последствия стимуляции
Бывает, что девушки, согласившиеся на ЭКО при отсутствии овуляции, после того как прошло некоторое время, обращаются к гинекологам с жалобами на сильные боли внизу живота. Это объясняется употреблением лекарств, содержащие гормоны. Поэтому иногда случаются осложнения.
Многоплодная беременность. Чтобы вероятность на успех возросла, в организм подсаживается 2, а то и 3 эмбриона. Если 1 погибает, у пациентки остается возможность родить. Но если прижились все эмбрионы, будущей маме придется очень трудно. Чтобы родить двойню или тройню, ее организму нужно намного увеличить запас полезных веществ, а нагрузка на половую систему также стает больше в 2 или 3 раза.
Гиперстимуляция яичников. Можно опознать по симптомам: боль в животе, уменьшилась частота мочеиспусканий, метеоризмы. Если подозреваете у себя эту болезнь, обратитесь за помощью к специалисту. Он подтвердит или опровергнет данный факт.
Внематочная беременность. Ее возникновение, как последствие – очень редкое явление. Но все же, при ощущении хоть одного из признаков (головокружение, слабость, боли), немедленно запишитесь на прием к доктору. Ведь если Ваши опасения подтвердятся, тянуть с лечением опасно.
Фармакологические свойства
Фармакологические характеристики состава обусловлены свойством состава управлять процессом выработки гонадотропинов:
- фолликулярный
- лютеинизирующий
Препарат затормаживает выработку гипофизом данных гормонов — степень эффективности зависит от объема вводимой дозировки раствора. Проведенные исследования показали, что при многократном введении Оргалутрана существенно снижается лютеинизирующего, который стимулирует фолликулы гормона и непосредственно эстродиола в составе крови.
После последнего укола — возвращение к прежним показателям идет на протяжении 2−4 суток. Общий период курса введения препарата при стандартной дозировке в 0.25 мл составляет не более 5 суток.