Эпилепсия считается одной из распространенных неврологических заболеваний, которые считаются хроническими. Причина зачастую кроется в повреждении отделов мозга. Самым главным симптомом является эпиприпадок, который трудно контролируется человеком. Также в статье рассмотрены лечение и прогноз данного заболевания, распространенной разновидностью которого является височная эпилепсия.
Подходы к терапии
Основной метод лечения парциальной эпилепсии – медикаментозный при дополнительной психотерапевтической поддержке. При выявлении вторичного характера болезни проводится терапия основного заболевания. Если у пациента имеется опухоль, сосудистые мальформации, кисты и другие объемные образования в головном мозге, необходимо нейрохирургическое их удаление.
Медикаменты назначаемые при парциальной эпилепсии
Фокальная форма эпилепсии чаще всего лечится амбулаторно, так как больной не нуждается в госпитализации в стационар после постановки диагноза. Пациенту назначают различные антиконвульсанты, позволяющие избежать развития повторных эпилептических приступов. Терапию всегда начинают с одного препарата, так как парциальный тип патологии хорошо отвечает на применение медикаментов данной группы. Прием двух и более антиконвульсантов не рекомендуется, в связи с их негативным влиянием на когнитивную и психическую сферу человека. Предпочтение отдают следующим препаратам:
- Депакин, Конвулекс и другие вальпроаты. Помимо противосудорожного эффекта, снижают степень тревоги больного и нормализуют его настроение. Рекомендуются к применению при наличии изменений в эмоционально-волевой сфере.
- Финлепсин и Карбамазепин устраняют эпиприступы, а также улучшают настроение и повышают психическую активность. Используются у большинства групп пациентов. Карбамазепин не следует использовать у больных с абсансами.
- Ламотриджин – классический препарат, воздействующий на обратный захват серотонина. Дополнительно обладает антидепрессивной активностью. При длительном использовании улучшает когнитивные функции пациентов и прогноз для больного.
- Трилептал – препарат выбора в случаях использования медикаментов для лечения сопутствующих патологий. В отличие от вышеуказанных средств не вступает во взаимодействие с другими препаратами.
- Леветирацетам относится к современным лекарственным препаратам для лечения парциальной эпилепсии. Обладает выраженной противосудорожной и нейропротективной активностью. Рекомендуется в качестве первой линии терапии у больных с первично или повторно диагностированной эпилепсией, в том числе в пожилом возрасте и у женщин детородного возраста.
При наличии выраженных психических и когнитивных отклонений возможно назначение ноотропов (Пирацетам, Глицин), антидепрессантов (Флуоксетин, Амитриптилин), нормотимиков (соли лития) и других средств. При использовании нескольких типов психотропных препаратов, врач учитывает их лекарственное взаимодействие.
По теме: Медикаментозное лечение эпилепсии
Помимо медикаментозного лечения, всем больным показана психотерапия. Опытный специалист помогает страдающим повысить уровень качества жизни и улучшить его адаптацию в обществе.
Длительность терапии зависит от количества выявленных приступов. При единичном эпиприпадке терапия должна продолжаться 2 года до ее полной отмены. При 2 приступах, длительность увеличивается до 5 лет. При трех и более – пожизненно.
Лечение височной эпилепсии
Диагностировать височную эпилепсию можно до года. В основном лечение направлено на контролирование появления припадков, снижая их количество проявления. Это помогает удлинить время ремиссии и улучшить самочувствие больного. При своевременном лечении возможно полное избавление от заболевания в 60% случаев.
В лечении височной эпилепсии используется противосудорожная терапия, которая в 60% случаев уменьшает количество припадков, а в 11-25% случаев фиксируется продолжительное отсутствие припадков.
Противоэпилептические препараты являются основными и используются как монотерапия и политерапия. Здесь используются:
- Вальпроаты.
- Гидантоины.
- Барбитураты.
- Фенитоин.
- Карбамазепин.
При неэффективности одного препарата назначается прием сразу нескольких (Финлепсин и Ламиктала или Финлепсин и Депакин). Также назначаются Ламотриджин и Бензодиазепины. Однако у больного возникает привыкание к ним. Они дают лишь временный эффект в остановке возникновения приступов. Это заставляет врачей использовать другие методы лечения височной эпилепсии – нейрохирургическое вмешательство:
- Амигдалотомия.
- Селективная гиппокампотомия.
- Фокальная резекция.
- Височная резекция.
Данные процедуры позволяют навсегда избавиться от эпилептических припадков (в 75-80% случаев), поскольку устраняется очаг их возникновения. В остальных (более сложных) случаях эти меры являются неэффективными. Могут возникнуть осложнения:
- Гемипарез.
- Мнестические нарушения.
- Расстройство речи.
Вот почему при выборе метода учитывается множество факторов, которые диагностирует врач.
Прогноз
Фокальная эпилепсия — заболевание, которое имеет намного более положительный прогноз, чем генерализованная форма.
При верном приеме препаратов и соблюдении назначенной врачом терапии, ее можно излечить. В крайнем случае есть хирургический метод, то есть, удаление пораженного участка мозга.
Эпилепсия — наиболее распространенное неврологическое заболевание.
Это значит, что никто не застрахован от возникновения у него этой патологии.
Она запросто может проявиться после травмы — даже если прошло несколько лет.
Поэтому необходимо внимательно следить за своим состоянием и обязательно обращаться к врачу, не дожидаясь, когда патология разовьется в некупируемое медикаментами заболевание.
Классификация
В клинической практике выделяют три варианта ФЭ:
- симптоматическая;
- криптогенная;
- идиопатическая.
Симптоматическая форма связана с органическими изменениями головного мозга, которые развились в результате предшествующих заболеваний – инфекций, черепно-мозговых травм, роста злокачественных новообразований и др. Подобные состояния выявляются у больного при проведении МРТ и других методов исследования.
Криптогенный вариант болезни связывают с предшествующим поражением ЦНС, однако, органические изменения в головном мозге не обнаруживаются при обследовании. Как правило, пациенты сами отмечают черепно-мозговые травмы, инсульт и другие поражения нервной системы у себя в анамнезе.
В случае идиопатической фокальной эпилепсии, заболевания или травмы головного мозга отсутствуют. Причина возникновения – генетические нарушения работы нервной ткани или функциональная незрелость коры больших полушарий. Прогноз положительный, так как симптоматика у подростков и детей младшего возраста выражены слабо, и не приводят к развитию неврологического дефицита. Выделяют следующие разновидности идиопатической эпилепсии: детская затылочная эпилепсия Гасто, доброкачественная роландическая эпилепсия и пр.
Симптомы парциальных судорог
Ведущим симптомом эпилепсии считаются фокальные приступы, которые подразделяются на простые и сложные. В первом случае отмечаются следующие расстройства без потери сознания:
- моторные (двигательные);
- чувствительные;
- соматосенсорные, дополняемые слуховыми, обонятельными, зрительными и вкусовыми галлюцинациями;
- вегетативные.
Продолжительное развитие локализованной фокальной (парциальной) симптоматической эпилепсии приводит к появлению сложных приступов (с потерей сознания) и психическим расстройствам. Эти припадки нередко сопровождаются автоматическими действиями, которые пациент не контролирует, и временной спутанностью сознания.
Со временем течение криптогенной фокальной эпилепсии может принять генерализованный характер. При подобном развитии событий эпиприступ начинается с судорог, затрагивающих в основном верхние части тела (лицо, руки), после чего распространяется ниже.
Характер припадков меняется в зависимости от пациента. При симптоматической форме фокальной эпилепсии возможно снижение когнитивных способностей человека, а у детей отмечается задержка интеллектуального развития. Идиопатический тип заболевания не вызывает подобных осложнений.
Очаги глиоза при патологии также оказывают определенное влияние на характер клинической картины. По этому признаку выделяют разновидности височной, лобной, затылочной и теменной эпилепсии.
Поражение лобной доли
При поражении лобной доли возникают двигательные пароксизмы джексоновской эпилепсии. Эта форма заболевания характеризуется эпиприступами, при которых пациент сохраняет сознание. Поражение лобной доли обычно вызывает стереотипные кратковременные пароксизмы, которые в дальнейшем становятся серийными. Изначально во время приступа отмечаются судорожные подергивания мышц лица и верхних конечностей. Затем они распространяются на ногу с той же стороны.
Нередко отмечаются поворот глаз и головы. Во время припадков пациенты часто совершают сложные действия руками и ногами и проявляют агрессию, выкрикивают слова или издают непонятные звуки. Кроме того, данная форма заболевания обычно проявляется во сне.
Поражение височной доли
Такая локализация эпилептического очага пораженного участка мозга является наиболее распространенной. Каждый приступ неврологического расстройства предваряет аура, характеризующаяся следующими явлениями:
- боли в животе, не поддающиеся описанию;
- галлюцинации и другие признаки нарушения зрения;
- обонятельные расстройства;
- искажение восприятия окружающей действительности.
В зависимости от локализации очага глиоза приступы могут сопровождаться кратковременным отключением сознания, которое длится 30-60 секунд. У детей височная форма фокальной эпилепсии вызывает непроизвольные вскрикивания, у взрослых – автоматические движения конечностями. При этом остальное тело полностью замирает. Возможны также приступы страха, деперсонализация, возникновение ощущения, будто текущая ситуация нереальна.
По мере прогрессирования патологии развиваются психические расстройства и когнитивные нарушения: ухудшение памяти, снижение интеллекта. Пациенты с височной формой становятся конфликтными и морально неустойчивыми.
Поражение теменной доли
Очаги глиоза редко выявляются в теменной доле. Поражения этой части головного мозга обычно отмечаются при опухолях либо корковых дисплазиях. Эпиприступы вызывают ощущения покалывания, боли и электрических разрядов, которые пронизывают кисти и лицо. В некоторых случаях указанные симптомы распространяются на паховую зону, бедра и ягодицы.
К числу возможных симптомов относят нарушение речевых функций и ориентации в пространстве. При этом приступы теменной фокальной эпилепсии не сопровождаются потерей сознания.
Поражение затылочной доли
Локализация очагов глиоза в затылочной доле вызывает эпилептические приступы, характеризующиеся снижением качества зрения и глазодвигательными расстройствами. Также возможны следующие симптомы эпилептического припадка:
- зрительные галлюцинации;
- иллюзии;
- амавроз (временная слепота);
- сужение поля зрения.
При глазодвигательных расстройствах отмечаются:
- нистагм;
- трепетание век;
- миоз, затрагивающий оба глаза;
- непроизвольный поворот глазного яблока в сторону очага глиоза.
Одновременно с указанными симптомами пациентов беспокоят боли в области эпигастрия, побледнение кожных покровов, мигрень, приступы тошноты с рвотой.
Симптомы
Криптогенная эпилепсия проявляется следующими особенностями:
- Внезапно возникающие эпиприступы.
- Развивающиеся нарушения психики.
- Снижение интеллектуальных способностей, деградация личности.
Отличительные признаки криптогенного припадка:
- Увеличение двигательной активности (резкий бег, выкрики, хаотичные движения).
- Вегетативные проявления: жар, головокружение, скачки АД.
- Психические проявления: спутанность сознания, галлюцинации, бред.
- Частые бессонницы, приступы тахикардии, после которых развивается длительный припадок.
Эпиприступ при КЭ развивается следующим образом:
- Возникают клонические судороги: напряжение туловища, запрокидывание головы, сгибание конечностей.
- Возникает тахикардия, повышается давление.
- Кожа бледнеет.
- Дыхание становится хриплым, может развиться апноэ.
- Западает язык, изо рта идет пена.
После окончания припадка тело расслабляется, пациент засыпает. Затем он долго чувствует головную боль, разбитость, сонливость.
У больных на фоне КЭ развиваются психические отклонения:
- Снижение способностей мыслить. Больной не может решить элементарные логические задачи.
- В речи происходит зацикливание на несущественных деталях.
- Возникают неконтролируемые вспышки ярости и агрессии.
- Развивается маниакальная склонность к порядку.
Узнайте больше об эпилепсии и ее разновидностях:
- симптоматической и абсансной, джексоновской и кожевниковской формах;
- роландической и фармакорезистентной, парциальной и миоклонической;
- врожденной и приобретенной, в том числе алкогольной, ночной.
Симптомы фокальной эпилепсии
Ведущий симптомокомплекс ФЭ — повторяющиеся парциальные (фокальные) эпилептические пароксизмы. Они могут быть простые (без потери сознания) и сложные (сопровождающиеся утратой сознания). Простые парциальные эпиприступы по своему характеру бывают: двигательные (моторные), чувствительные (сенсорные), вегетативные, соматосенсорные, с галлюцинаторным (слуховым, зрительным, обонятельным или вкусовым) компонентом, с психическими расстройствами. Сложные парциальные эпиприступы иногда начинаются как простые, а затем происходит нарушение сознания. Могут сопровождаться автоматизмами. В период после приступа отмечается некоторая спутанность сознания.
Возможна вторичная генерализация парциальных приступов. В таких случаях эпиприступ начинается как простой или сложный фокальный, по мере его развития возбуждение диффузно распространяется на другие отделы мозговой коры и пароксизм принимает генерализованный (клонико-тонический) характер. У одного пациента с ФЭ могут наблюдаться различные по типу парциальные пароксизмы.
Симптоматическая фокальная эпилепсия наряду с эпиприступами сопровождается другой симптоматикой, соответствующей основному поражению головного мозга. Симптоматическая эпилепсия ведёт к когнитивным нарушениям и снижению интеллекта, к задержке психического развития у детей. Идиапатическая фокальная эпилепсия отличается своей доброкачественностью, не сопровождается неврологическим дефицитом и нарушениями психической и интеллектуальной сфер.
Особенности клиники в зависимости от локализации эпилептогенного очага
Височная фокальная эпилепсия
. Наиболее частая форма с локализацией эпилептогенного очага в височной доле. Для височной эпилепсии наиболее характерны сенсомоторные приступы с утратой сознания, наличием ауры и автоматизмов. Средняя длительность приступа 30-60 с. У детей преобладают оральные автоматизмы, у взрослых — автоматизмы по типу жестов. В половине случаев пароксизмы височной ФЭ имеют вторичную генерализацию. При поражении в височной доле доминантного полушария отмечается постприступная афазия.
Лобнаяфокальная эпилепсия
. Эпи-очаг расположенный в лобной доле обычно вызывает стереотипные кратковременные пароксизмы со склонностью к серийности. Аура не характерна. Зачастую отмечаются поворот глаз и головы, необычные моторные феномены (сложные автоматические жесты, педалирование ногами и т. п.), эмоциональная симптоматика (агрессия, вскрикивания, возбуждение). При очаге в прецентральной извилине возникают двигательные пароксизмы джексоновской эпилепсии. У многих пациентов эпиприступы возникают в период сна.
Затылочнаяфокальная эпилепсия
. При локализации очага в затылочной доле эпиприступы часто протекают с нарушениями зрения: транзиторным амаврозом, сужением зрительных полей, зрительными иллюзиями, иктальным морганием и пр. Самый частый вид пароксизмов — зрительные галлюцинации длительностью до 13 мин.
Теменнаяфокальная эпилепсия
. Теменная доля — наиболее редкая локализация эпи-очага. Поражается в основном при опухолях и корковых дисплазиях. Как правило, отмечаются простые соматосенсорные пароксизмы. После приступа возможна кратковременная афазия или паралич Тодда. При расположении зоны эпиактивности в постцентральной извилине наблюдаются сенсорные джексоновские приступы.
Что такое височная эпилепсия?
Эпилепсия известна человечеству с давних времен. Что такое височная эпилепсия? Это одна из форм эпилепсии, очаг поражения которого расположен в височной доле мозга. Он характеризуется такими же эпиприпадками, как и другие виды эпилепсии.
Данная форма проявляется в простых эпиприпадках, когда человек сохраняет сознание, и в тяжелых, когда сознание теряется. Припадки эпилептического характера являются периодическими, то есть повторяющимися. Однако височная эпилепсия не является приговором. Существует множество хирургических методов, которые помогают контролировать заболевание.
От периодичности припадков развиваются психические расстройства. Нередко врачи отмечают, что локализоваться болезнь может не в височной доли, а в другом отделе, однако иррадировать в височный.
Данное заболевание является изученным. Выявляет его врач благодаря специальным диагностическим обследованиям, как и лечение назначает тоже он. Для диагностики височной эпилепсии назначается:
- МРТ.
- ПЭТ головного мозга.
- ЭЭГ.
- Данные неврологического статуса.
- Полисомнография.
Лечение нередко проводится не только медикаментозное, но и психотерапевтическое.
Диагностика
Диагноз ставится на основании некоторых жалоб самого больного, сведений, полученных от близких людей, наблюдавших эпилептические припадки, данных общего осмотра и при отсутствии доказательств этиологического фактора.
Лабораторные методы малоинформативны, так как общие и биохимические показатели крови, состав мочи не изменяется.
В большей мере используется инструментальная диагностика. Такое исследование, как электроэнцефалография является золотым стандартом, именно она показывает биоэлектрическую активность мозга и с высокой точностью рассказывает о локализации очага, его размерах и распространении патологических импульсов. Единственным минусом ставится лишь тот факт, что достоверные сведения можно получить только в момент приступа, в остальное время изменения могут не зафиксироваться.
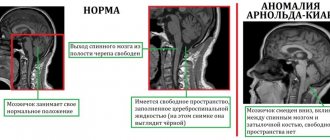
Для того чтобы иметь представление о структуре головного мозга и его изменениях дополнительно назначается компьютерная и магниторезонансная томография. Она позволяет послойно изучить анатомические структуры органа.
Лечение базируется на применении антиэпилептических препаратов, к ним относится «Карбамазепин», «Ламотриджин», «Габапентин», «Топирамат», а также соли вальпроевой кислоты. Изначально пациенту выписывается один определенный препарат, более предпочтительна вальпроевая кислота и «Карбамазепин». На протяжении некоторого времени больной находится под наблюдением эпилептолога, при отсутствии эффекта возможно сочетание двух медикаментов, больше нежелательно, так как увеличивается риск развития осложнений. Доза активного вещества, длительность терапии подбирается индивидуально. Лекарственное средство отменяется лишь через несколько лет и постепенно при положительной тенденции отсутствии патологических изменений на электроэнцефалограмме.
Лечение народными средствами возможно, но оно не должно отменять прием препаратов, назначенных специалистом. Отвары и настои из душицы, горицвета, таволги, корней валерианы успокаивают нервную систему, снимают судороги и снижают частоту появления припадков. Подобные лекарственные средства можно использовать лишь при отсутствии гиперчувствительности и склонности к аллергическим реакциям.
Криптогенная эпилепсия, лечение заболевания
Чтобы вылечить криптогенную форму эпилепсии, следует регулярно применять лекарственные препараты или лечь на время в специальную клинику. Какую дозировку препарата нужно назначить, какого типа он должен быть и как долго нужно его принимать, решает лечащий врач. Основываться он будет на результатах анализов пациента и данных исследований его состояния.
Криптогенная эпилепсия требует грамотного лечения, которое включает в себя правильную организацию режима дня (обязательно чередовать нагрузку и отдых). Помимо этого, пациента желательно оградить от различных потрясений. Здоровый образ жизни является основой лечения данного заболевания.
Некоторые пациенты полностью излечиваются от всех симптомов криптогенной эпилепсии, другие же сводят её проявления к минимуму. В любом случае, шанс успешного лечения высок.
Классификация по типам приступов
Рассмотрим подробно проявление каждого.
Тип приступа, который отличает генерализованная природа и состояние кратковременной потери сознания с остановкой взгляда. Впервые абсансы были изучены и описаны в 1705 году, хотя сам термин «абсанс» был применен в 1824 году.
По статистике фокальная или иная эпилепсия проявляется в абсансах у 2-8 человек на 100 000. Чаще встречаются у детей, причем у девочек в 2 раза чаще, чем у мальчиков.
Почти все больные, по крайней мере, 9 из 10 страдают вариабельными двигательными нарушениями при абсансах, еще около двух третей испытывают автоматизмы – неконтролируемые повторяющиеся действия. При комбинации нескольких симптомов проявления абсанса у детей или взрослых его называют сложным.
Если проследить поведение абсанса на ЭЭГ, будут видны билатерально-синхронные комплексы пик-волна, регистрируемые на частоте 3 Гц. При этом максимальное значение пик-волны приходится на лобные отделы, минимум – затылок и височные доли. Но это не означает, что источник активности находится в лобной доле. Над одним из полушарий комплексы могут быть более ярко выражены, но это преобладание может менять свою сторону, как и предполагает генерализованная эпилепсия. Также только у 40% или выше пациентов разряды фиксируются на ЭЭГ и в период между приступами.
Длительность одного абсанса составляет от 5 секунд до 2-3 минут. Так, у детей часто проявляются атипичные абсансы, которые могут быть прерваны внешними факторами.
Эпилепсия типа идиопатическая нередко проявляется в виде непроизвольных мышечных сокращений, которые могут сопровождаться суставными движениями. Эпилепсия с миоклонусом может быть как генерализованная (общий судорожный припадок), так и для отдельных групп мышц, фокальная.
Каждой судороге при миоклонусе соответствует электрический разряд на ЭЭГ.
Есть еще вариант, когда миоклонус носит негативную форму – тонус «выключается», но движение продолжается под воздействием гравитации.
Генерализованный тонико-клонический приступ
Еще один вариант того, как может проявиться эпилепсия – последовательные фазы непрерывных судорог-сокращений, а вслед за ними прерывистых сокращений. Часто наступает потеря сознания, причем одна фаза длительного тонуса составляет 30-40 секунд, после чего начинаются резкие ритмичные подергивания. В конце приступа – полное расслабление, вплоть до слабости и впадения в сон. Нередко наблюдается слюновыделение, непроизвольное мочеиспускание и калоиспускание.
Лечение
Родственникам пациентов с КЭ следует знать, как правильно оказывать первую помощь при эпиприступе.
Алгоритм следующий:
- Уложить больного на горизонтальную поверхность, подальше от острых углов.
- Под голову подложить что-то мягкое для предотвращения травм.
- Повернуть голову набок, чтобы человек не захлебнулся рвотными массами, не произошло западание языка.
- Ослабить воротник, снять шарф, расстегнуть верхнюю одежду.
- Нельзя разжимать зубы, держать эпилептика, разгибать руки.
- Если приступ длится слишком долго, стоит вызвать скорую.
- После окончания припадка, больного нужно положить спать.
Эксклюзивной, подходящей только для данного вида, схемы лечения не существует.
Пациенту назначаются противосудорожныепрепараты (Карбамазепин, Этосуксемид).
Они уменьшают длительность и частоту припадков. Также используют антагонисты ГАМК-рецепторов (Пикамилон, Аминалон). Дополнительно применяют диуретики для снижения отечности головного мозга.
Важно придерживаться высокожировой диеты. При этом углеводы должны быть сведены к минимуму. Больной должен отказаться от курения и употребления алкоголя.
В крайнем случае прибегают к хирургическому вмешательству, которое предполагает воздействие на центр возбуждения.
Терапия криптогенной фокальной эпилепсии у детей ничем отличается, только дозировками лекарств, некоторые препараты запрещены к применению в детском возрасте.
Также не используют оперативное вмешательство. Продолжительность лечения зависит от тяжести заболевания. В некоторых случаях принимать препараты придется всю жизнь.
Лобная эпилепсия
Среди всех симптоматических и вероятно симптоматические (криптогенным) эпилепсии симптоматическая лобная эпилепсия составляет 20%. Она может начинаться в любом возрасте в зависимости от причины. В зависимости от локализации эпилептогенного очага выделяют 7 форм лобной эпилепсии, и каждая проявляется своими типами приступов. В целом характеризуется локальными простыми или сложными приступами, которые возникают в лобной коре — контралатеральные клонические судороги, одно-, двусторонние тонические судороги, которые заканчиваются параличом Тодда, сложные автоматизмы, которые выглядят как молотильные движения конечностями, раскачивания туловища, педалювальни движения ногами. Эпилептические разряды в дополнительной лобной моторной области проявляются сложными фокальными приступами в виде тонических судорог рук, классической «позы фехтовальщика», адверсия головы, двустороннего разгибание туловища, шеи, вокализации. Активность в области поворота головы и глаз проявляется адверсия глаз в противоположную сторону, морганием. Сознание сохранено или теряется не полностью. Приступы с фокусом в центральной зоне (участок коры у роландова борозды) характеризуются джексоновского маршем или строго локализованными клоническими или тоническими судорогами, судорогами лица, потерей мышечного тонуса. При раздражении кожи может возникнуть моторный нападение без нарушения сознания, фациальные судороги с глотательными, жевательными движениями, саливацией с чувством другого вкуса, гортанные симптомы. Приступы ночные, очень часто, краткосрочные.
В неврологическом статусе выявляют парезы, атаксия, интеллектуальные и речевые нарушения.
Характеристики ЭЭГ:
- основная фоновая активность замедлена;
- региональная епиактивнисть (острые волны, комплексы острая — медленная волна, пик-волны) бифронтальна или диффузная активность;
- вторичная билатеральная синхронизация (признак ухудшения болезни, появление когнитивных нарушений).
Лечение сложное. Очень часто приступы резистентные к адекватной терапии. Необходимо начинать с монотерапии препаратами первой линии в адекватной дозе, а дальше переходить на комбинацию препаратов с различными механизмами действия, согласно Единообразным протоколом лечения эпилепсии у детей 2014 Препараты первой линии — карбамазепин (при вторичной билатеральной синхронизации противопоказан), окскарбазепин, топирамат, второй — препараты вальпроевой кислоты, ламотригин, третьей — комбинации препаратов.
Определение заболевания и его этиопатогенез
В последние десятилетия отмечается рост интереса к изучению человеческого мозга вообще и к этому заболеванию в частности. В значительной степени этому способствовали достижения в области фундаментальных наук, которые предоставили новые возможности в создании и использовании принципиально иных медицинских технологий. Они позволили значительно расширить как экспериментальные, так и клинические исследования в области изучения различных проблем эпилепсии, уточнить определение заболевания и его классификацию, а также усовершенствовать методы терапии.
Международной противоэпилептической лигой в 1989 году было предложено определение эпилепсии как заболевания. В его основу были положены повторенные эпилептические припадки. Согласно этому определению, эпилепсией считалось состояние, характеризующееся повторными эпиприпадками (двумя и более), которые не были спровоцированы непосредственной причиной.
Такое определение не учитывало, в основном, нарушений психики больного и проявлений патологии, выявленных посредством электроэнцефалографии. Несмотря на существенные недостатки, длительное время оно имело большое значение в практической врачебной деятельности.
Более точная формулировка предложена группой московских исследователей: эпилепсия — это заболевание, которое характеризуется повторными (от двух и более) припадками или прогрессирующими нарушениями неврологического характера, не спровоцированными непосредственно какой-либо конкретной причиной и сочетающимися со стойкой активностью очагового происхождения эпилептического типа, определяемого на электроэнцефалограмме.
Височная же эпилепсия является локализационно обусловленной и, чаще всего, симптоматической формой заболевания с локализацией эпилептогенного очага в височной доле головного мозга. Причины возникновения патологического состояния многочисленны и разнообразны. Условно их объединяют в две основные группы:
Перинатальное поражение центральной нервной системы
Период, охватывающий от 22 недель беременности по 28-й день после рождения. По данным анамнеза оно выявляется у 36% больных с этим видом патологии. В группу причин входят, в основном, внутриутробная инфекция (преимущественно, цитомегаловирусная, токсоплазмоз, герпетическая, коревой краснухи), гипоксия и асфиксия плода, фокальная корковая дисплазия (аномальное развитие структуры коры головного мозга на ограниченном участке) и некоторые другие.
Наиболее частой причиной многими авторами названа родовая травма, при которой возникает гибель нейронов. Она патогенетически обусловлена развивающимися во время родовой травмы ишемией (местное сосудистое нарушение снабжения тканей кровью), гипоксией (снижение содержания кислорода в тканях) и повреждающим эффектом некоторых нейромедиаторов, в частности, возбуждающего нейротрансмиттера глутамата.
Постнатальное поражение
К этой группе относятся, преимущественно:
- мезиальный темпоральный (височный) склероз и склероз гиппокампа, на долю которых приходится более 50%;
- опухоль височной доли головного мозга;
- нейроинфекция, менингит, энцефалит, энцефаломиелит после вакцинации;
- черепно-мозговая травма или/и хирургические вмешательства на головном мозге;
- инфаркт головного мозга, инсульты, гипергликемические и уремические состояния;
- сосудистые мальформации (нарушения развития сосудов) различных типов;
- туберозный склероз (генетически обусловленное заболевание) и некоторые др. — около 7%.
Актуальным и окончательно не решенным современной наукой является вопрос о взаимосвязи развития височной эпилепсии с длительными фебрильными судорогами. Они представляют собой тонико-клонические или тонические судороги в конечностях, которые могут возникать в виде припадков при фебрильной температуре (37,8-38,5°) у детей в грудном, раннем и дошкольном возрастах. Считается, что фебрильные судороги являются фактором высокого риска последующей трансформации в височную эпилепсию.
Как предполагается, механизм развития последней в данном случае, особенно при наличии атипичных и очень продолжительных приступов фебрильных судорог, состоит в гипоксических, ишемических и метаболических изменениях в височной доле мозга, приводящих к развитию височного медиобазального склероза и, соответственно, рассматриваемого заболевания.
Широкое распространение хирургических методов лечения стимулировали появление, так называемой, концепции наличия функциональных зон в коре головного мозга, в которой учитывается возможное происхождение болезни. При рассмотрении причин возникновения и механизмов развития патологии и в соответствии с этой концепцией в ней выделены 5 зон:
- Эпилептогенного поражения.
- Эпилептогенного очага, под которым понимается зона коры мозга, которая обладает способностью самостоятельно генерировать нейронные разряды чрезмерной выраженности.
- Раздражения.
- Симптоматогенная, являющаяся именно той областью коры головного мозга, при раздражении которой возникают клинические проявления приступа.
- Начала приступа.
В основе классификации патологии лежат такие критерии, как происхождение заболевания и характер припадков, то есть этиопатогенетические принципы. В соответствии с этими критериями раньше выделялись формы:
- по этиологии — идиопатическая и симптоматическая;
- по семиотике приступов — первично и вторично генерализованная эпилепсия, то есть возникающие в разных участках или в одном участке мозга нейронные разряды, быстро охватывающие сети нейронов, расположенных в обоих полушариях мозга, и фокальная височная эпилепсия (ограниченная сетью нейронов одной гемисферы, то есть одного полушария) как у взрослых, так и у детей.
Такое деление, в том числе и термин «фокальная», утратило свою актуальность. Однако эти термины допустимы к применению в отношении к характеру приступов, но не по отношению к формам заболевания.
В настоящее время актуальным является деление болезни в соответствии с этиопатогенетическими принципами на:
- симптоматическую;
- идиопатическую;
- криптогенную.
Чем отличается симптоматическая височная эпилепсия от структурной, или структурно-метаболической?
Первая является такой формой патологии, при которой в результате обследования выявляется эпилептогенный очаг, локализующийся непосредственно в височной доле головного мозга. Самая частая причина симптоматической формы — медиальный, или мезиальный, височный склероз, то есть склеротическое поражение медиальных структур, представленных гиппокампом и аммоновым рогом.
Структурная височная эпилепсия не может отличаться от симптоматической, поскольку этим понятием обозначается не форма патологического состояния, а структурная, морфологическая характеристика. Другими словами, эти два понятия не противоречат друг другу, а лишь взаимно дополняют. Кроме того, структурные изменения мозговой ткани могут находиться в других зонах коры головного мозга (наиболее часто в затылочной области), откуда импульсный разряд способен иррадиировать в височную область и обусловливать соответствующую клиническую картину уже этой зоны.
Причины, приводящие к структурным нарушениям, могут быть генетически обусловленными и приобретенными. То есть, черепно-мозговая травма, сосудистые нарушения, воспалительные процессы и опухоли головного мозга, склероз гиппокампа и т. д., вызывающие нарушение определенных мозговых структур, и являются приобретенной причиной болезни.
Идиопатическая, или первичная эпилепсия, как правило, имеет генетическую причину и характеризуется отсутствием структурных изменений в ткани головного мозга.
В тех случаях, когда после проведения всех методов обследования выяснить причину заболевания не удается, устанавливается диагноз «криптогенная височная эпилепсия».
Необходимо отметить, что эти формы очень редко встречаются в «чистом» виде. Большинство же форм этой патологии обусловлено сочетанием генетических причин с внешними повреждающими факторами воздействия.
Симптомы и признаки идиопатической эпилепсии
Для идиопатической формы эпилепсии характерно отсутствие каких-либо патологических изменений в мозге при ярком внешнем проявлении. Выделяют следующие типичные синдромы:
- абсансы;
- миоклонические явления;
- классические припадки.
Вышеперечисленные синдромы могут сочетаться друг с другом, а могут проявляться по отдельности.
Главными проявлениями болезни считают:
- Припадки разного рода;
- Потеря сознания;
- Судороги общего и местного значения;
- Отсутствие реакции на окружение;
- Нарушение зрения;
- Позывы к рвоте.
Диагноз
1. Первичная диагностика заболевания проводится при помощи ЭЭГ – это поможет выявить очаг болезни, характеристику волн и изменение в состоянии между приступами.
2. Чтобы диагноз подтвердить выполняют КТ или магнитно-резонансную томографию.
3. Для исключения новообразований любой формы выполняют позитронно-эмиссионную томографию.
4. Стараются выявить первопричину, чтобы отталкиваясь от нее начать терапию.
5. Расшифровывают анализ крови на кариотип.
6. Новорожденный назначают наблюдение у невролога и эпилептолога.
Ниже будут более подробно рассмотрены симптомы болезни в зависимости от форм проявления.
Особенности развития и причины возникновения
Фокальная эпилепсия объединяет все формы эпилептического пароксизма, который возникает на фоне усиления эпи-активности в ограниченных структурах головного мозга. Развитие идиопатической фокальной эпилепсии может происходить с вовлечением в патологический процесс окружающих мозговых тканей, что обуславливает появление вторичной генерализации приступа. Часто эпилепсия сопутствует детскому церебральному параличу (ДЦП).
Подобный пароксизм фокальной эпилепсии отличают от эпилепсии генерализированного типа, имеющей первичный диффузный характер. Различают и эпилепсию мультифокального типа, которая характеризуется появлением нескольких локальных зон в отдельных участках головного мозга.
Рассматривая статистику, можно сделать вывод, что подобное нарушение работы клеток головного мозга, то есть эпилепсию фокального типа, диагностируют в 80% случаев среди всех форм заболевания. Большая часть приходится на детский возраст. Что касается возможности поступления в армию с таким диагнозом, юношей отстраняют от службы, исключая из военнообязанных и, выдавая военный билет.
Основные причины структурных изменений – травмирование органа, инфекционное или ишемическое поражение мозга. Среди этиологических факторов:
- врожденный порок развития головного мозга, который локализуется в четко ограниченном участке и протекает по типу фокальной корковой дисплазии у новорожденного, врожденной церебральной кисты у младенца, артериовенозной мальформации органа, проявляющейся у ребенка в младенческом возрасте;
- черепно-мозговая травма в анамнезе (в детстве или на протяжении жизни у взрослого человека);
- инфекционное поражение головного мозга с формированием абсцесса, развитием энцефалита, цистицеркоза, нейросифилиса;
- нарушение работы сосудов в органе, например, после перенесенного геморрагического инсульта, при метаболической энцефалопатии, опухолевидном новообразовании.
Различают симптоматическую фокальную эпилепсию, идиопатическую и криптогенную. При симптоматическом типе во всех случаях можно определить причину и особенности морфологических изменений. Последние легко рассмотреть при томографическом исследовании органа. Криптогенная эпилепсия имеет вторичную этиологию, выявить морфологические изменения в таком случае нейровизуализацией невозможно.
Развитие идиопатической фокальной эпилепсии происходит при отсутствии каких-либо изменений в центральной нервной системе, способствующих развитию патологии. Этиология болезни связана с генетической канало- и мембранопатией, расстройством созревания коры мозга. Во всех случаях идиопатическая патология имеет доброкачественную природу.
После гибели нейронов в головном мозге развивается глиоз – процесс, обусловленный замещением погибших нейронов другими клетками с образованием своеобразного рубца, в основе которого – глиальные элементы. Последние защищают ткани, которые остались здоровыми.
Клиническая картина
Парциальные эпилептические пароксизмы – основной симптом фокальной эпилепсии. Неврологи разделяют их на два типа: простые, не приводящие к потере сознания, и сложные, связанный с ней. В зависимости от клинических проявлений, простые пароксизмы могут быть двигательными, чувствительными, галлюцинаторными, соматосенсорными, вегетативными и иметь психический компонент. Сложный вариант приступа может начинать с единичных простых пароксизмов с постепенным присоединением нарушений сознания. После окончания эпилептического припадка больной плохо ориентируется в обстановке, времени и собственной личности, отмечается заторможенность реакций.
Важная особенность ФЭ – возможность возникновения у больного различных вариантов пароксизмов, т. е., эпилептогенные очаги могут формироваться в любых зонах коры больших полушарий. Фокальные приступы при переходе на соседние участки головного мозга могут становиться генерализованными. В этом случае, первичный простой или сложный пароксизм приводит к появлению тонико-клонических судорог, характерных для классического эпилептического припадка.
В связи с тем, что при симптоматической форме патологии имеет место органическое поражение ЦНС, у пациента отмечают его клинические проявления. Например, при инсульте в области прецентральной извилины развиваются парезы и параличи конечностей различной степени выраженности. Кроме того характерны когнитивные нарушения: ухудшение памяти, снижение способности к концентрации внимания, изменения интеллекта и пр. Если парциальная фокальная эпилепсия возникает в детском возрасте, то ребенок отстает в психомоторном развитии от сверстников. В случае идиопатического расстройства, нарушения интеллекта и психики не возникают, что характеризует благоприятный прогноз для больного.
Поражение отдельных участков коры головного мозга характеризуется различными симптомами:
- При фокальной височной эпилепсии отмечаются сенсомоторные пароксизмы. При этом присутствует аура припадка в виде временного нарушения работы органов чувств, чувство беспокойства и двигательные автоматизмы. У детей преимущественно возникают речевые автоматизмы, а у взрослых людей, связанные с жестами. Приступ продолжается до одной минуты. Данный тип фокальных расстройств встречается наиболее часто.
- При локализации эпилептического очага в затылочной доле головного мозга, на первый план выходят нарушения зрения: его временное отсутствие, появление иллюзий, выпадение отдельных полей зрения и пр. Возможно появление зрительных галлюцинаций различной продолжительностью.
- При возникновении эпи-очага в лобной доли, аура приступа не развивается. У больного появляются сложные моторные движения в виде двигательных автоматизмов, а также эмоциональные расстройства, проявляющиеся выкрикиваниями отдельных слов и реплик. Отмечается общее психомоторное возбуждение.
- Патологический очаг в теменных зонах выявляется редко. Чаще всего, фокальная теменная эпилепсия связана с нарушением развития коры больших полушарий, либо с ростом опухолей нервной ткани. Основное проявление – простые самостоятельные пароксизмы, характеризующиеся неприятными ощущениями в различных органах и частях тела.
Пациент нуждается в проведении комплексной диагностики, направленной на выявление первоначальной причины изменений в головном мозге.
Развитие патологии
Вторичная, или симптоматическая фокальная эпилепсия возникает на фоне заболеваний центральной нервной системы. Наиболее часто к ней приводят черепно-мозговые травмы, энцефалиты вирусной и бактериальной обусловленности, врожденные нарушения строения мозговой ткани, постинсультные изменения, метаболические повреждения ЦНС и новообразования. Существуют исследования, доказывающие роль врожденных или приобретенных нарушений метаболизма нейронов, приводящие к появлению эпилептогенных очагов.
Структура причин развития приступов ФЭ у детей имеет ряд отличий. Основными факторами являются внутриутробное повреждение ЦНС в результате гипоксии, внутричерепной родовой травмы и внутриутробные инфекции. Эпи-приступы в детском возрасте могут отражать незрелость коры больших полушарий. В этих случаях, симптомы заболевания проходят самостоятельно при взрослении ребенка.
В основе развития симптоматики лежит эпилептогенный очаг, состоящий из нейронов, имеющих низкий порог возбудимости. Это обуславливает их активное возбуждение при действии минимальных раздражающих факторов. Помимо участка гипервозбудимости в коре больших полушарий выявляется зона функционального дефицита, с которой связаны сопутствующие неврологические расстройства во время приступа.
Особенности лечения
Успешность лечения фокальной формы болезни зависит от своевременности терапии. Специалист назначает прием противоэпилептических препаратов. Для снижения интенсивности приступов больному рекомендуют антиконвульсанты. Выбор лекарства и дозировка зависят от возраста пациента, места поражения мозга и причин патологии.
При отсутствии положительной динамики проводят хирургическое лечение. Во время терапии пациенту назначают специальную диету и режим дня. При ранней диагностике и правильном лечении прогноз у детей положительный. Окончательное исчезновение приступов наблюдается у трети пациентов.
При идиопатической форме иногда бывает самопроизвольное прекращение приступов по достижению подросткового возраста. Прогноз при симптоматической фокальной эпилепсии зависит от места поражения.
Заболевание с установленной этиологией
К симптоматической фокальной эпилепсии относят лобную, височную, затылочную и теменную. От нарушения различной структурной части мозга и будут зависеть выраженность и проявления симптоматики. При поражении лобной доли регистрируются проблемы с речью, координацией когнитивных, эмоциональных и волевых процессов; появляется нарушение индивидуальности пациента. Височная доля отвечает за понимание речи и обработку слуховой информации, сложную память и эмоциональную сбалансированность; при её поражении будут нарушены именно эти функции. Теменная доля регулирует ощущение положения тела в пространстве и движения, поэтому возникновение судорог и парезов связывают с локализацией очага в этой зоне. А при наличии эпилептоидного фокуса в затылочной доле будут проблемы с переработкой зрительной информации (галлюцинации, парейдолии) и координацией движений.
Тем не менее, нельзя сказать, что какому-либо виду фокальной эпилепсии будут соответствовать определенные симптомы и никакие другие. Это связано с распространением патологических импульсов за пределы зоны поражения.
Детская генерализованная эпилепсия
Эпилепсия генерализованная у детей носит преимущественно идиопатический характер. При этом у данной категории пациентов спровоцировать эпиприступы способны различные факторы, в число которых входят:
- аллергические реакции;
- глистные инвазии;
- повышенная температура тела и другие детские болезни.
Идиопатическая эпилепсия с генерализованными судорожными припадками в детском возрасте встречается в основном в форме абсансов, для которых характерно временное отключение (но не потеря) сознания. О наличии симптоматической эпилепсии у детей могут свидетельствовать:
- регулярные хождения во все;
- внезапные приступы страха;
- неожиданные смены настроения;
- беспричинные боли в различных отделах организма.
В медицинской практике принято выделять два синдрома, характерные для эпилепсии у детей:
- синдром Веста;
- синдром Леннокса-Гасто.
Первый синдром чаще выявляется у грудничков. Для него характерны мышечные спазмы, вызывающие неконтролируемые кивки. Синдром Веста в основном развивается при органическом поражении головного мозга. В связи с этим прогноз развития заболевания неблагоприятный.
Синдром Леннокса-Гасто впервые манифестирует после двух лет и является осложнением предыдущего. Патологическое отклонение вызывает атипичные абсансы, что со временем может вызвать генерализованный приступ эпилепсии. При синдроме Леннокса-Гасто очень быстро развивается деменция и отмечается нарушение координации движений. Заболевание в этой форме не поддается медикаментозному лечению из-за возникающих осложнений, которые приводят к изменению личности пациента.
Причины
К причинам возникновения приступов симптоматической эпилепсии относятся различные заболевания и патологические состояния:
- инфекционно-воспалительные заболевания мозга (абсцесс, энцефалит, менингит):
- врожденные аномалии мозга, дисгенезии, атриовенозные мальформации;
- последствия внутриутробной гипоксии или родовой травмы;
- черепно-мозговые травмы;
- ревматизм нервной системы;
- наследственные болезни обмена веществ;
- интоксикации, в том числе и тяжелое течение детских инфекций (скарлатины, ветряной оспы, паротита, кори, краснухи, инфекционного мононуклеоза);
- новообразования (доброкачественные или злокачественные) головного мозга;
- патология печени, почек;
- сахарный диабет;
- острые нарушения кровообращения мозга, последствия инсульта;
- рассеянный склероз.
Патология развивается вследствие нарушения кровообращения, травмирования и кислородного голодания головного мозга. К развитию патологии в детском возрасте приводят следующие причины:
- наследственность;
- внутриутробная гипоксия;
- инфекционное поражение плода;
- опухоли головного мозга;
- недоношенность;
- киста или внутричерепные гематомы;
- врожденная патология (например, болезнь Дауна);
- травма головы;
- поражение мозга билирубином при тяжелой желтухе новорожденного;
- инфекционные заболевания мозговых оболочек;
- нарушение в развитии головного мозга.
Классификация и формы
Идиопатическая эпилепсия подразделяется на две большие группы:
- Локализованная. Приступы формируются в одном четко очерченном участке мозга. Делится на:
- доброкачественную детскую эпилепсию;
- первичную эпилепсию чтения;
- эпилепсию, локализованную в области затылка.
- Идиопатическая генерализованная эпилепсия. При этом виде патологии страдают все клетки коры головного мозга. Включает в себя:
- абсансную;
- генерализованные припадки при пробуждении;
- фотосенситивную;
- обычные доброкачественные припадки.