Зачем проводить диагностику
Беременность диагностируют на разных сроках. При первых наружных признаках беременности женщина обращается к различным способам определения факта зачатия.
Это нужно для изменения образа жизни, рациона питания, отмены лекарств в случае сохранения плода или своевременного прерывания беременности без дальнейших последствий. Аборт делается при желании женщины или по показаниям, когда диагностика показала внематочную беременность на ранних сроках.
Информативность факта зачатия индивидуальная на разных сроках: ранние методы диагностики не подходят для определения поздней беременности.
Почему так бывает?
Основные причины позднего наступления беременности можно разделить на две большие группы: социальные и медицинские. Неустроенный быт, маленькая зарплата, сложные отношения в семье и желание «пожить для себя» приводят к тому, что некоторые женщины не хотят иметь детей в возрасте от 23 до 33 лет. К тому же в наш бурный век многие стремятся обеспечить себе достаточно высокий уровень образования, занять высокое общественное положение, сделать удачную карьеру и обеспечить достаток своей семье, перенося рождение ребенка на более поздние сроки. Эти и другие социальные аспекты являются причиной того, что многие женщины начинают задумываться о продолжении рода после 30 лет. Те же причины могут повлиять и на желание женщины родить второго или третьего ребенка в «солидном» возрасте.
Медицинские причины поздней беременности — это те или иные заболевания, которые долгое время препятствовали зачатию или вынашиванию плода.
Какие существуют способы
Диагностика ранних и поздних сроков беременности отличаются между собой. Результаты первых исследований будут неактуальными в последнем триместре.
Ранние сроки
Ранний срок для беременных — первые 3 месяца, в медицине называется первым триместром. Период длится до 12 недели. Обычно женщина задумывается о волшебном положении на четвертой неделе, когда должна быть менструация. Но месячные прекращаются.
Ранняя диагностика беременности предполагает:
- проведение анализа мочи по аптечным и лабораторным тестам на гормон ХГЧ;
- осмотр половых органов у гинеколога;
- УЗИ трансвагинальным датчиком, другими датчиками беременность до 7 недель не видна;
- наличие определенных признаков.
Внешние признаки
Внешние признаки того, что женщина беременна, бывают предположительными и вероятными. Сейчас диагностика прикрепления зиготы осуществляется преимущественно современным УЗИ и лабораторными анализами.
Но предположительные симптомы помогают самой женщине понять, что она беременна:
- Периодические приступы тошноты, рвоты беспокоят обычно по утрам. Изменяется аппетит. Появляются необычные пищевые пристрастия.
- Грудь набухает, молочные железы напрягаются.
- Появляется отвратительное чувство к запахам: табака, пищи, туалетной воды.
- Учащается мочеиспускание из-за давления растущей матки.
- Живот постепенно растет, но сначала это незаметно.
- Нарушается работа нервной системы. Женщину мучает плохое самочувствие, постоянная тяга ко сну, излишняя раздражительность, частые перепады настроения. Иногда добавляются головные боли, головокружения. Если боль, головокружения периодичны, лучше проконсультироваться с врачом.
- Изменение цвета кожных покровов на лице, вокруг сосков. Из-за выпирающих ареол на груди соски темнеют. Образуется белая линия на животе к середине беременности.
- Усиленный рост волос на покровах кожи живота. Иногда чрезмерная растительность появляется на груди, бедрах.
К вероятным симптомам и знакам наступления зачатия относятся объективные изменения половых органов в первом триместре:
- Прекращаются месячные у здоровой женщины в репродуктивном возрасте.
- Выделение молозива при надавливании на соски. Симптом проявляется в начале второго триместра. В редких случаях выделение молозива отмечается на первых месяцах беременности.
Аптечное тестирование
При подозрении на беременность женщина проводит домашнее тестирование. В аптеках продаются специальные тесты, которые реагируют на скачок гормона ХГЧ, для диагностики зачатия.
Тест показывает достоверный результат на 1-4 день с момента задержки. Обычно на результативность влияет качество теста.
Когда тест показывает 2 полоски, необходимо подтвердить наличие беременности у гинеколога.
Проведение процедуры УЗИ
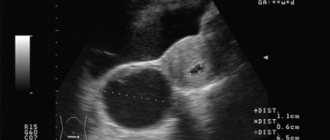
Метод УЗИ всегда применяется для определения прикрепления зиготы к стенке матки. Трансвагинальная эхография диагностирует беременность уже на 4-5 недели, когда прекращается менструация. На экране ультразвукового аппарата отчетливо отображается плодное яйцо в полости матки.
Важно понимать, как устроена ультразвуковая структура плодного яйца для исключения диагностических ошибок. При диагностике используется показатель эхогенности, способности внутренних органов отражать ультразвуковые волны. Иногда железистый полип на эндометрии воспринимают за наличие беременности. Врач во время проведения УЗИ опирается на факторы:
- Плодное яйцо на экране видно как черное, анэхогенное пятно.
- Окружающая ткань матки, эндометрий, становится толстым до 1,5 см. Явления называется трехслойной структурой Мэхо.
- Внутри яйца выявляют жидкостное образование, которое означает хорион. Показатель толщины хориона указывает на срок беременности. Его контур отличается четкой гиперэхогенной областью.
С 6 недели внутри амниотической полости при диагностике ультразвуковым датчиком обнаруживают эмбрион с желточным мешочком. На экране визуализируется сердцебиение эмбриона.
При подозрениях на замершую беременность женщине рекомендуют прохождение УЗИ через 2 недели. Если результат не изменился, нет сердцебиения, не определяется эмбрион, женщину отправляют на чистку.
Посещение гинеколога
Положительная реакция в виде двух полосок на аптечном тесте становится поводом посещения гинеколога. Задача врача — оценить состояние половых органов, в частности шейки матки. Именно цианоз, синюшность, шейки матки говорит о развитии беременности.
После гинеколог назначает проведение УЗИ для установления факта маточной беременности. Можно заранее принести результаты исследования при постановке на учет.
Биохимический анализ крови на ХГЧ
Хорионический гонадотропин вырабатывается в растущем ворсинчатом хорионе. При лабораторных анализах диагностика этого гормона возможна уже через неделю с момента зачатия. В крови беременной обнаруживают бетта субьединицу ХГЧ при совпадении с прикреплением зиготы в эндометрий матки.
По мере развития беременности ХГЧ постоянно растет. Показатель достигает максимума в десять недель. После уровень ХГЧ постепенно снижается, и диагностика беременности таким способом становится неактуальной. Спустя 2 недели после родов гормон полностью исчезает из крови женщины.
ХГЧ позволяет провести раннюю диагностику беременности, определить ее нормальное или патологическое развитие. При внематочной беременности гормон не вырабатывается, поэтому аптечные тесты показывают отрицательный результат.
Уровень гормона измеряется в лаборатории. Для этого женщина приносит биоматериал: мочу, или сдает кровь. В последнем случае результаты наиболее достоверные. Следует помнить, что наличие ХГЧ в крови еще не говорит о беременности. Всегда проводятся дополнительные методы диагностики.
Поздние сроки
Диагностика беременности на поздних сроках обычно не проводится. Чаще женщины замечают первые признаки успешного зачатия первом триместре. Не подозревать о наличии маленького растущего организма внутри могут только совсем молодые девушки, недавние роженицы и женщины в преддверии климакса.
После родов каждый женский организм восстанавливается индивидуально. У некоторых продолжительное время отсутствует менструация. Поэтому при оплодотворении яйцеклетки, отсутствии месячных только родившая женщина не думает о возможной беременности.
Утреннюю тошноту, усталость, постоянную сонливость после родов связывают с гормональными нарушениями. Женщина просто игнорирует явные признаки беременности из-за постоянной занятости с младенцем.
Но потом начинает расти живот, появляется молозиво. Диагностика беременности в таком случае предполагает проведение УЗИ и осмотр врача.
Осмотр врача
Поздними сроками знаменуются месяцы беременности с 5 по 9. Гинеколог точно определяет развитие плода внутри женщины на двадцатой неделе:
- Ребенок прощупывается через живот: отчетливо распознаются крупные и мелкие части тела.
- Плод внутриутробно совершает движения. Это понимает и сама женщина.
- Прослушивается сердцебиение стетоскопом, акушерским инструментом.
Размер плода влияет на определение факта беременности, уточнения его расположения и предлежащей части внутри.
Диагностику состояния ребенка часто проводят перед родами, чтобы удостовериться в правильности предлежания в матке. Назначают кесарево сечение, если малыш расположен ногами вниз к выходу из матки или поперечно.
При тщательном осмотре женщины гинекологом выявляется наличие многоплодной беременности. Диагностика на поздних сроках упрощается методом УЗИ.
Третий скрининг
Лабораторные и аптечные тесты на ХГЧ в третьем триместре не информативны. В этот период чаще проводят ультразвуковое исследование. УЗИ с точностью 100 % подтверждает факт зачатия.
Но основные задачи обследования плода датчиком с ультразвуком состоят в оценке степени развития ребенка и соответствия его сроку гестации. УЗИ рассчитано на определение количества плодов.
Примерно с 18 недели ультразвуковой скрининг показывает будущим родителям пол ребенка. Погрешности при этом минимальны.
Беременность долгожданная!
Затрагивая тему беременности в зрелом возрасте, нельзя не сказать о женщинах, для которых возможность забеременеть только с помощью медицины стала единственным шансом испытать счастье материнства.
Ведь шансы родить у тех, кому за 30, и даже за 40, раза в два меньше, чем у молодых, но это хоть какие-то шансы в сравнении с диагнозом, который 20 лет назад звучал безжалостным приговором. Сегодня врачи призывают женщин не затягивать с лечением бесплодия и прибегать к помощи вспомогательных репродуктивных технологий, ведь чем моложе пациентка, тем больше шансов на успех.
Диагностика беременности и родов
Срок родов рассчитывают по дате последних месячных и информации о первых движениях плода. Зачатие происходит в овуляцию, срок беременности чаще рассчитывают по овуляторному дню. При этом учитывается длительность менструального цикла.
В акушерстве принята норма, что срок родов считается по 28-дневному менструальному циклу. Овуляция наступает через 2 недели с момента последних месячных. Чаще беременность длится 10 акушерских месяцев или 40 недель.
Для диагностики предполагаемого срока начала родового процесса у женщины к дате первого дня последних месячных добавляют 9 месяцев с 1 неделей. Существует способ проще: от даты последней менструации отнимают 3 месяца и прибавляют неделю.
При подсчете времени родов учитывается погрешность в наступлении овуляции в середине менструального цикла. Продолжительность беременности увеличивается на одни сутки, если цикл месячных не стандартный в 28 дней.
На диагностику длительности беременности влияет период, когда будущая мама начинает чувствовать первые шевеления ребенка. У первородящих это случается на 20-й недели. Повторнородящие женщины замечают первые движения с 16 недель. Но бывают исключительные случаи.
К сроку первых движений плода добавляют 20 недель для первородящих женщин, 22 недели для повторнородящих. Так получается предполагаемое время начала родового процесса.
Акушерский календарь считается удобным для подсчета срока беременности по месячным, первым шевелениям плода. Диагностика продолжительности вынашивания ребенка, даты родов осуществляется посредством объективного исследования:
- величины матки;
- высоты стояния дна матки;
- объемов живота;
- длины плода;
- размера головки.
Рост маточной полости по срокам
Когда заканчивается первый акушерский месяц, величина матки соответствует размеру куриного яйца. На втором месяце матка увеличивается до величины гусиного яйца. К концу первого триместра женский репродуктивный орган соответствует размеру головки новорожденного.
При этом исчезает асимметрия. Матка полностью заполняет верхнюю часть таза. Высота стояния дна матки подходит к верхнему краю лобковой косточки.
Начиная с четвертого месяца вынашивания ребенка проведение диагностики матки становится возможным через брюшную стенку. Срок высчитывается по высоте стояния дна матки. На этот показатель влияет:
- размер ребенка;
- наличие многоплодности;
- большие объемы амниотической жидкости;
- расположение плода;
- другие особенности вынашивания ребенка.
Расположение плода внутри
Высота стояния дна матки изменяется по срокам:
- На 4-ом акушерском месяце диагностика показывает подъем дна матки на середине расстояния промеж лобка и пупка. К середине второго триместра показатель смещается: дно матки располагается на 2 пальца ниже пупка. Начинает выпирать брюшная стенка.
- В конце второго триместра дно матки уже на уровне пупке. Еще через акушерский месяц дно передвигается на 3 пальца выше пупка. К началу третьего триместра показатель практически достигает мечевидного отростка, зоны, где в середине груди прикрепляются ребра. Пупок сглаживается.
- За 2 недели до родов дно матки полностью располагается на уровне мечевидного отростка с реберными дугами.
- На десятом акушерском месяце пальцевая диагностика показывает опущение: дна матки сдвигается вниз до уровня, на котором находилось в конце восьмого месяца. Пупок выпячивается наружу. Головка ребенка опускается и вплотную прилегает к входу в малый таз.
Величина дна матки по срокам в неделях
Определение срока беременности по эхографии
Диагностика продолжительности вынашивание ребенка зачастую выполняется посредством эхографии. Обычно на первом скрининге главным показателем считается копчико-теменной размер эмбриона, сокращенно КТР.
В последующих триместрах время устанавливается по другим биометрическим показателям:
- окружности живота;
- бипариетальному размеру;
- средним диаметрам живота, грудной клетки;
- длины бедренной кости;
- окружности головки.
При увеличении времени вынашивании малыша уменьшается точность определения гестационного периода из-за индивидуальности размеров.
Особенности родов
Несколько возрастает и риск развития осложнений во время родов. Физиологические изменения строения тела и шейки матки могут стать причиной слабости родовой деятельности. Увеличивается вероятность разрывов мягких родовых путей и возникновения кровотечений.
Женщины часто задают вопрос: не являются ли первые предстоящие роды в возрасте после 30 лет показанием к операции кесарева сечения? Однозначного ответа на него нет. Если, кроме возраста пациентки, все остальные цифры (размеры таза, показатели артериального давления, данные анализов, количество сердцебиений и дыханий в минуту, диоптрии при миопии — близорукости — и пр.) не вызывают у доктора никаких сомнений, то вопрос о способе родоразрешения решается в пользу родов через естественные родовые пути. Если же, помимо возраста, есть какие-либо показатели, говорящие о проблемах, связанных с состоянием здоровья мамы или малыша, то, учитывая возраст, принимается решение о кесаревом сечении. В каждом случае этот вопрос решается индивидуально. Поскольку, как уже говорилось, количество заболеваний как органов репродуктивной системы, так и органов, напрямую не связанных с деторождением, с возрастом увеличивается, то возрастает и количество кесаревых сечений у женщин старшей возрастной группы.
Следует отметить, что если поздние роды не первые и старшего ребенка уже трудно назвать малышом, то мамин организм не всегда сохраняет память о прошедших 15-20 лет назад родах и процесс раскрытия шейки матки может пойти по «законам первых родов», т. е. в родах имеется вероятность осложнений.
Инвазивная диагностика
Инвазивными методами диагностики признается совокупность исследований, при которых получают анализ биологического материала у плода. Исследуется околоплодная жидкость, частички кожи, кровь плода и ворсины плаценты.
Цель проведения инвазивного теста — определение пороков развития малыша, диагностика хромосомных аномалий, наследования генетических заболеваний.
Способ диагностики выбирает генетик с акушером-гинекологом, руководствуясь сроком у беременной и предполагаемой патологией. Методы считаются опасными для будущего ребенка. Такую диагностику назначают только в исключительных случаях по показаниям.
“Поздняя” – понятие относительное
Несмотря на то, что физически родить женщине проще всего в 20–25 лет, психологическая готовность к этому процессу приходит к ней гораздо позже. Вот что о поздней беременности и поздних родах говорит частный семейный психолог Евгения НИКИТИНА:
— С точки зрения психологии, рождение ребенка для женщины является психологической и физиологической нормой в любом детородном возрасте. Однако и беременность, и роды для организма – серьезный стресс. Часто женщины, особенно молодые, не готовы к этому. А психологическая неготовность женщины к беременности, внутренние противоречия могут привести не только к эмоциональному беспокойству, но и вполне реальным физиологическим осложнениям. И, напротив, если женщина готова себя принять в новом состоянии, если ее не стесняет наличие живота, а наоборот, она ему рада, поскольку в ней живет человек, который в скором времени появится на свет и станет для нее самым родным, возрастают шансы на то, что все пройдет хорошо. Последнее состояние чаще характерно именно для взрослых мам.
Например, моя знакомая родила первого ребенка в 42 года. Она долго шла к этому. Не столько по медицинским показаниям, сколько психологически. На мой взгляд, понятия “поздняя беременность”, “поздние роды”, “поздний ребенок” существуют лишь в голове человека. Беременность вообще — состояние для женщины гармоничное. Даже если у будущей мамы есть физиологические проблемы, она вполне может выносить и благополучно родить здорового ребенка, безусловно, под наблюдением акушеров-гинекологов.
КСТАТИ:
Позднее потомство становится все более популярным среди знаменитостей. Ким Бейсинджер родила впервые после 40 лет. Мадонна решилась на это в 36, но не остановилась на достигнутом и через пять лет подарила дочери братика. Джулия Робертс, главная “сбежавшая невеста Америки”, явила миру двойняшек в 37 лет. Ведущие топ-модели Клаудиа Шиффер и Синди Кроуфорд немного отстали, став мамами в 35 и 36.
Что касается наших “звезд”: они также не отстают от Запада. Елена Яковлева, Татьяна Буланова, Елена Проклова, Лариса Гузеева, Лолита Милявская решились на материнство, когда им было далеко за 30.
Неинвазивные методы обследования
Ультразвуковая диагностика относится к неинвазивным методам обследования. Способ считается доступным, информативным и безопасным для определения состояния организма ребенка внутриутробно.
Как дополнительная мера исследования используется допплерография. Процедура определяет характер кровотока в маточном, плодово-плацентарном кровообращении. При этом врач отслеживает протекание крови в артериях пуповины, матки и мозге ребенка.
Плод на 3 скрининге
На третьем скрининге беременной делают КТГ, кардиотокографию. Это исследование также относится к неинвазивным способам диагностики. Процедура предполагает одновременную фиксацию сердечных сокращений плода и тонуса матки. На экран аппарата выводится изображение с графиком физиологических сигналов.
Запись ведется на протяжении 30-50 минут. Регистрируются фазы активности и покоя. Первое явление продолжается 20 минут, второе около 30 минут. Изображение с графиком фиксирует только фазу активности ребенку, анализ проводится на основе этих данных.
Диагностика беременности включает в себя комплекс процедур. Важно своевременно выявлять факт зачатия, чтобы предотвратить возможные осложнения и другие обстоятельства.
Какие виды диагностических процедур вы проходили, когда были беременны? Поделитесь своим мнением о перечисленных способах. Расскажите о статье друзьям в социальных сетях.
Риски поздней беременности для матери
Стоит упомянуть о рисках поздней беременности. Помните о том, что бояться не стоит — сегодня миллионы женщин по всему миру рожают здоровых детей и в 30, и в 40 лет. Однако потенциальные проблемы существуют и со стороны здоровья матери, и со стороны будущего ребенка.
Так, вы должны знать об угрозе выкидыша (от 17 до 30%). Это связано с возрастными изменениями в женском организме и снижением качества яйцеклеток.
Стоит узнать и о проблемах с формированием плаценты (хроническая плацентарная недостаточность, предлежание, преждевременная отслойка плаценты). Эти диагнозы также могут повлиять на качество вашей беременности и осложнить и 9 месяцев вашей жизни, и процесс родов.
Не стоит забывать и о хронических заболеваниях, каждое из которых может обостриться во время беременности. Обратите внимание на заболевания почек и сердечно-сосудистой системы. Они могут быть опасными для вас и здоровья малыша. И, самое главное, поставьте в известность вашего врача — он может предотвратить возможные риски и назначить грамотное лечение.
Диабет беременных — еще одна угроза . Некоторым будущим мамам назначают инъекции инсулина, особую диету. У тех, кто болен сахарным диабетом, увеличивается риск осложнений во время родов, поздних токсикозов и рождения мертвого ребенка.
Следующий риск для вас — кесарево сечение в 40% случаев. Этому фактору особенно подвержены те женщины, которые планируют родить первенца после 35-40 лет.
Не стоит забывать и о других осложнениях во время родов и беременности. Скорее всего, о них вас предупредит лечащий врач, но вы ведь знаете прекрасную поговорку «предупрежден – значит вооружен».
Подготовка к беременности после 35 лет
При планировании беременности нужно оценить овариальный резерв – запас фолликулов в яичниках. Для этого проводится:
- ультразвуковое исследование яичников;
- анализ крови на гормоны (ФСГ, ЛГ, эстрадиол, антимюллеров гормон).
При снижении овариального резерва не стоит затягивать с зачатием ребенка, а также откладывать ЭКО. Женщинам старше 40 лет рекомендуется экстракорпоральное оплодотворение с предимплантационной генетической диагностикой. Это позволит отобрать только здоровые эмбрионы без хромосомных аномалий.
Зачатие ребенка в возрасте после 45 лет практически не случается. В этой ситуации можно использовать ЭКО с донорской яйцеклеткой. Практикуется также предварительная криоконсервация (заморозка) яйцеклеток. Процедура проводится в возрасте 30-40 лет. В дальнейшем замороженные яйцеклетки можно использовать в программе ЭКО.
Другие методы обследования при подготовке к беременности:
- Общеклинические анализы крови и мочи. Позволяют оценить общее состояние женщины, выявить признаки патологических процессов.
- Анализ крови на свертываемость: коагулограмма или гемостазиограмма. По показаниям назначается определение Д-димера, антифосфолипидных антител и др.
- Анализ крови на гормоны щитовидной железы.
- Обследование на инфекции, передающиеся половым путем.
- Оценка состояния шейки матки: мазок на онкоцитологию и кольпоскопия, биопсия – по показаниям.
- Гистероскопия – при внутриматочной патологии. По показаниям проводится биопсия эндометрия.
- Оценка проходимости маточных труб.
- Диагностическая лапароскопия. Проводится при объемных образованиях яичников, матки, спаечном процессе, эндометриозе и др.
- ЭКГ.
- Консультация гинеколога-репродуктолога, терапевта, офтальмолога, лора и стоматолога; по показаниям – других узких специалистов.
- Консультация генетика при наличии факторов риска.
Перед зачатием ребенка рекомендуется:
- Начать прием фолиевой кислоты за 3 месяца до предполагаемой беременности. Это снизит риск развития пороков нервной системы плода, самопроизвольного выкидыша.
- Изменить рацион. В меню будущей мамы должно быть больше белков и витаминов, меньше животных жиров и углеводов.
- Больше двигаться. Адекватные физические нагрузки снижают риск обострений хронической патологии, повышают общий тонус организма, продлевают молодость.
- Сбросить вес (при избыточной массе тела и ожирении). Лишние килограммы провоцируют развитие гестоза, артериальной гипертензии, гестационного диабета и других осложнений.
- Пройти лечение. При выявлении хронической патологии нужно добиться ремиссии до зачатия ребенка. Стоит пройти санацию очагов хронической инфекции – вылечить зубы, избавиться от ринита и отита.
Рекомендуется также бросить курить, отказаться от приема алкоголя, избегать стрессов.
Риски поздней беременности для ребенка
Как уже отмечалось, возможные риски поздней беременности распространяются не только на вас, но и касаются будущего ребенка.
Во-первых, преждевременные роды не являются редкостью для поздней беременности, поэтому будьте готовы ко всем последствиям. Узнать о рисках более подробно можно в статье про преждевременные роды.
Во-вторых, малый вес при рождении. Это может произойти даже в том случае, если роды не были преждевременными. Ребенок с недостаточным весом потребует определенных условий и максимальной заботы от вас. Вам будет интересно почитать нашу статью на эту тему.
В-третьих, гипоксия, то есть недостаток кислорода для плода. Гипоксия может приводить к целому ряду неблагоприятных изменений в организме малыша. Наиболее подвержены им основные органы: печень, почки, сердечно-сосудистая система, легкие.
Наконец, хромосомные отклонения. К сожалению, наука доказала, что с возрастом риск рождения детей с синдромом Дауна возрастает. Подробнее об этом страшном заболевании вы можете узнать в статье.
Все это не должно вас пугать и останавливать. Статистика говорит о том, что здоровый ребенок после 35 лет — это закономерность, а не редкость. Любые риски можно предотвратить, если делать определенные обследования вовремя, сдавать анализы и прислушиваться к врачу. Так что здоровье и ваше, и вашего малыша напрямую зависит от вас.