Рейтинг: 5/5 (1)
Находясь в утробе мамы, ребенок самостоятельно не дышит. Его легкие полноценно заработают после рождения. Но поступление кислорода в организм плода необходимо для полноценного развития. Во время беременности он транспортируется из организма мамы через стенки плаценты, попадая в организм малыша. При нарушении поступления кислорода наступает внутриутробная гипоксия плода, последствия которой неблагоприятные при несвоевременном принятии мер.
Общие сведения
Достаточно распространенным осложнением при вынашивании плода является кислородное голодание плода при беременности. Признаки этого состояния могут проявиться в любой период вынашивания малыша. Поэтому каждой будущей маме нужно понимать, что такое состояние является опасным для будущего малыша. Если поступление кислорода нарушается вследствие патологических процессов, это может не только воздействовать на умственное и физическое развитие плода, но и угрожать его жизни. Как распознать это состояние при беременности, что делать, если установлен такой диагноз, и какое лечение является наиболее оптимальным, речь пойдет в статье ниже.
Последствия хронической гипоксии
Легкая степень внутриутробной гипоксии плода при своевременно принятых мерах, как правило, не опасна для ребенка и не накладывает тяжелого отпечатка на работу его нервной системы. Если же кислородное голодание имеет продолжительное течение, прогноз не настолько оптимистичен. Гипоксия средней степени тяжести может привести к задержкам в физическом и интеллектуальном развитии плода, сложностям при адаптации малыша в послеродовом периоде, а также к различным неврологическим расстройствам, таким как: беспокойный сон, частые истерики, капризы, плохой аппетит, повышение или снижение тонуса мышц, судороги и т. д.
Тяжелая форма хронической гипоксии может спровоцировать некроз и ишемию тканей внутренних органов, что обязательно приведет к возникновению необратимых процессов – от функциональных расстройств до тяжелых пороков психического здоровья. Кроме того, при тяжелой степени хронической внутриутробной гипоксии существенно повышается риск преждевременных родов.
Основные осложнения хронической внутриутробной гипоксии:
- перинатальное (послеродовое) поражение ЦНС;
- кровоизлияния, кровотечения, ишемия внутренних органов (миокарда, легких, почек, надпочечников, кишечника);
- задержка внутриутробного развития плода;
- недоношенность;
- гибель плода.
Острая и хроническая гипоксия: в чем разница
В медицине гипоксия плода определяется не как отдельная болезнь, а как определенный сигнал о развивающихся проблемах. Механизм этого состояния следующий: из кровотока женщины плод получает все нужные ему компоненты, в том числе кислород. Если снабжение кислородом не является достаточным, то в организме плода происходит ряд патологических изменений.
По статистике, эта проблема актуальна примерно для 10% беременных. Определяется две формы такого состояния:
- Хроническая гипоксия – развивается, когда за протеканием беременности не наблюдают надлежащим образом, несвоевременно определяют кислородную недостаточность. Как следствие, из-за продолжительной гипоксии плода задерживаются его развитие и рост.
- Острая гипоксия – это состояние может развиваться на любом сроке, а иногда – даже непосредственно в процессе родов. Это очень опасное явление, которое может развиться практически за несколько минут. Вследствие острого кислородного голодания может произойти отмирание клеток головного мозга. В такой ситуации для сохранения жизни малыша врачи принимают решение о проведении экстренного кесарева сечения.
Гипоксия плода – симптомы и последствия для ребенка
Гипоксия плода – полиорганный синдром, связанный с кислородным голоданием плода в период внутриутробного развития, характеризующийся комплексом патологических изменений со стороны многих органов и систем.
Гипоксия плода регистрируется на различных этапах внутриутробного развития и диагностируется в каждом десятом случае беременности. От степени и продолжительности кислородной недостаточности зависит развитие плода в целом и процесс формирование отдельных органов и систем. Тяжелая и продолжительная гипоксия может закончиться внутриутробной смертью плода или формированием различных тяжёлых врожденных аномалий. В первую очередь страдают головной мозг, ЦНС и адаптационные способности новорожденного, но изменения могут коснуться любых других органов.
До момента появления на свет самостоятельное дыхание у плода отсутствует, легкие до самого рождения наполнены жидкостью. Единственный источник питания и дыхания для плода – плацента, в которую питательные вещества и кислород поступают из крови матери. При нарушении транспорта кислорода на любом этапе наступает кислородное голодание плода, развивается гипоксия.
Гипоксия плода – опасное состояние, требующее немедленного медицинского вмешательства и коррекции состояния здоровья беременной с целью предотвращения развития осложнений и сохранения жизни и здоровья плода.
Причины
Развитие гипоксии провоцируется многими факторами, поэтому однозначно указать причину и исключить её заблаговременно не всегда возможно. Существуют факторы и риски развития гипоксии, относительные причины, которые выявляются до наступления опасного состояния. Именно на борьбу с ними и направлена профилактическая работа акушера-гинеколога и самой беременной.
Гипоксия плода развивается при наступлении ряда факторов, связанных с состоянием здоровья матери, плода или поражением плаценты.
Наиболее частые причины развития гипоксии:
- анемия;
- артериальная гипертензия;
- порок сердца, сердечная недостаточность и другие заболевания сердечно-сосудистой системы;
- заболевания почек, хроническая почечная недостаточность;
- заболевания органов дыхания – бронхит, туберкулез, эмфизема лёгких, онкология и пр.;
- бронхиальная астма;
- заболевания иммунной системы, иммунодефицит;
- сахарный диабет;
- эндокринные заболевания;
- многоплодная беременность;
- ИППП;
- токсикозы;
- алиментарная дистрофия, истощение вследствие недостатка питания матери и др.
Недостаточное снабжение плода кислородом провоцируется хронической интоксикацией, в том числе производственной (поэтому беременным женщинам крайне нежелательно работать на производстве с высоким выбросом вредных веществ в атмосферу, на лакокрасочном производстве, на многих предприятиях, где имеется контакт с большим количеством вредных веществ). Другие источники хронической интоксикации организма матери и, как следствие, плода – злоупотребление алкоголем, никотиновая и наркотическая зависимости.
Со стороны состояния здоровья плода причинами гипоксии могут быть:
- врожденные генетически обусловленные аномалии;
- гемолитическая болезнь;
- внутриутробное инфицирование;
- обвитие пуповины;
- фетоплацентарная недостаточность;
- компрессия головки;
- внутриутробные травмы.
Резус-конфликт при разном резус-факторе у матери и будущего ребёнка обычно встречается при второй и последующих беременностях, если разные резус-факторы уже были у матери и первенца. Если резус-факторы матери и первого ребёнка совпадали, то вероятность возникновения резус-конфликта при второй беременности не так велика.
После 6–11-й недели беременности гипоксия провоцирует нарушения формирования головного мозга и ЦНС, нарушения строения сосудов, гематоэнцефалического барьера. Проблемы созревания и формирования могут коснуться почек, скелета, сердца, легких, кишечника и других органов.
Не всегда гипоксия ведёт к возникновению серьёзных проблем. Кратковременное и незначительное кислородное голодание с успехом компенсируются в последующие недели, но если гипоксия принимает хронический или затяжной характер, то риск осложнений возрастает многократно.
Классификация
По длительности течения и скорости развития гипоксию принято разделять на острую и хроническую.
Острая гипоксия чаще отмечается при осложнённых тяжелых родах и связана с затяжными или, наоборот, стремительными родами, выпадением или прижатием пуповины, длительной фиксацией и сдавливанием головки. Острая гипоксия развивается при отслойке плаценты и разрыве матки.
Хроническая гипоксия связана с длительным нарушением поступления кислорода к плоду. Любой из перечисленных факторов провоцирует нарушение кровоснабжения плода через плаценту или обеднение крови кислородом, нарушение всасываемости кислорода плодом. Все это приводит к развитию хронической гипоксии и её осложнений.
Шкала Апгар
В 1952 году американская врач Вирджиния Апгар предложила шкалу оценки состояния новорожденного в первые минуты после рождения.
Не всегда низкие баллы по шкале Апгар обусловлены именно гипоксией плода или новорожденного, но очень часто плохое состояние новорожденного обусловлено именно кислородным голоданием.
По шкале Апгар оценке от 1 до 3 баллов подлежат пять объективных критериев:
- Окраска кожи.
- Частота сердечных сокращений.
- Рефлекторная активность.
- Мышечный тонус.
- Дыхание.
Оценка 8–10 баллов считается отличной, это норма, при которой за здоровье малыша можно не беспокоиться. Оценка 4–7 баллов требует внимания со стороны акушера. Повторная оценка производится через пять минут после рождения. Обычно она поднимается до 8–10 баллов, если нет, то требуется внимательный осмотр малыша неонатологом и принятие решения о дополнительных мерах. Это умеренная гипоксия, которая нуждается в компенсации, но обычно не приводит к тяжелым последствиям. 0–3 балла – асфиксия, тяжёлая гипоксия, требующие принятия экстренных мер, реанимации.
Симптомы
В первые недели распознать гипоксию очень трудно, она практически никак себя не проявляет. Наличие факторов риска заставляет женщину и акушера-гинеколога с повышенным вниманием следить за состоянием здоровья будущей матери, производить косвенную оценку состояния плода. Необходимо компенсировать возможную анемию, обеспечить полноценное питание, отдых и пребывание на свежем воздухе.
После 20-й недели уже созревающий плод начинает активную жизнедеятельность, по выраженности и интенсивности которой можно судить о его состоянии. Если плод вдруг стал менее активным, меньше двигается и «пинается», то это может свидетельствовать о начале развития кислородного голодания, необходимо немедленно обратиться к врачу для проведения полноценной диагностики.
Начальные этапы развития гипоксии проявляются тахикардией – учащением сердцебиения. О прогрессировании кислородного голодания свидетельствует брадикардия (урежение пульса) и снижение активности, сердечные тоны приглушены. В околоплодных водах могут появиться примеси первородного кала, мекония. Это говорит о тяжёлой гипоксии плода и требует принятия экстренных мер для спасения жизни будущего ребёнка.
Диагностика
При первых признаках гипоксии врач проводит аускультацию сердечных тонов и ЧСС плода. При выраженных симптомах тахикардии или брадикардии необходимо дальнейшее целенаправленное обследование.
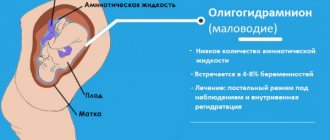
Кардиотокография и фонокардиография позволяют определить ЧСС плода, его активность. С помощью допплерометрии маточно-плацентарного кровотока можно оценить состояние кровоснабжения плода за счет скорости и характеристик кровотока в сосудистом русле пуповины и плаценты. При ультразвуковом исследовании выявляется задержка развития и роста плода, угнетение двигательной активности. Много- или маловодие являются косвенными свидетельствами и предрасполагающими факторами развития кислородного голодания.
Благодаря амниоскопии и амниоцентезу можно оценить околоплодные воды, их цвет, прозрачность, наличие примесей, сделать биохимические пробы.
Лечение
При диагностировании гипоксии плода женщина нуждается в госпитализации. Стационарно производится борьба с акушерско-гинекологическими и соматическими патологиями беременной и коррекция фетоплацентарного кровообращения. Необходим полный покой, полноценное питание, исключение любых внешних раздражителей.
Для коррекции гипертонуса матки назначаются папаверин, эуфиллин, дротаверин и другие спазмолитические препараты. Для снижения внутрисосудистой свертываемости крови – дипиридамол, пентоксифиллин и пр.
Препараты, способствующие нормализации внутриклеточной проницаемости – витамины Е, С, В6, глюкоза, глютаминовая кислота, антиоксиданты, нейропротекторы.
В качестве дополнительного способа лечения и в целях профилактики назначаются УФО, дыхательная гимнастика, индуктотермия.
После родов все дети подлежат постоянному наблюдению у невролога, у педиатра, по показаниям – у ортопеда, детского кардиолога, детского гинеколога, логопеда, детского психиатра.
Правильная и своевременная профилактика гипоксии плода заключается в предварительном выборе родовспоможения и правильном ведении родов, постоянном мониторинге состояния беременной и предупреждения родовых травм и внутриутробных инфекций, но в первую очередь необходимо уделить должное внимание сбору анамнеза женщины и её обследованию.
Причины
На развитие этого состояния воздействуют как внешние факторы, так и негативные изменения в организме женщины, приводящие к недостаточному снабжению кислородом.
Гипоксия плода является следствием ряда заболеваний будущей мамы, плода и плаценты.
Спровоцировать ее могут следующие состояния:
- Заболевания почек, крови, сердца, сосудов, дыхательной системы, а также сахарный диабет у женщины.
- Вредные привычки, от которых женщина не избавилась в период беременности.
- Интоксикация, как последствие тяжелых условий труда.
- Неправильное питание, провоцирующее дефицит питательных веществ и витаминов.
- Тяжелый и продолжительный токсикоз.
- Многоплодная беременность.
- Многоводие.
- Перенашивание беременности.
- Физические и эмоциональные перегрузки, частые стрессы у матери.
- Внутриутробные инфекции, врожденные пороки развития плода.
- Другие болезни плода: гемолитическая болезнь (резус-конфликт), внутричерепная травма.
- Нарушенный кровоток как следствие выпадения пуповины или ее пережатия.
- Наличие на пуповине узлов, которые нарушают нормальное кровоснабжение.
- Обвитие пуповиной шеи ребенка – это состояние может привести к острой гипоксии.
- Преждевременная отслойка плаценты.
- Затянувшиеся или стремительные роды.
- Разрыв стенок матки.
- Сдавливание головки малыша в процессе родов.
- Применение обезболивающих в ходе родов.
Причины появления гипоксии
Гипоксия плода может развиваться вследствие нескольких причин. Чаще всего она относится к приобретенным заболеваниям и очень редко к наследственным. Причины, вызывающие нехватку кислорода могут стать болезни, которые были у будущей мамы до беременности или появились во время вынашивания малыша. К ним относятся:
- нефропатия (интоксикация) или другие заболевания почек;
- атологии в развитии легких матери;
- сердечная недостаточность;
- сахарный диабет;
- анемия.
Интересно: Какие ранние признаки беременности?
Внутриутробная гипоксия может развиться и от неблагоприятных условий труда беременной на производствах с высоким уровнем запыления, при которых сложно дышать, ощущается недостаток свежего воздуха.
Вызвать недостаток кислорода у малыша могут и особенности протекания беременности:
- большой объем околоплодных вод;
- тазовое предлежание плода;
- гестоз;
- болезнь плаценты;
- многоплодная беременность;
- сбои в кровотоке в области матки и плаценты.
загрузка…
Малыш может испытывать недостаток кислорода вследствие собственных заболеваний:
- врожденный порок;
- анемия;
- несовместимость крови матери с кровью малыша;
- инфекция.
Что происходит вследствие кислородного голодания
Рассматривая вопрос о том, что такое кислородное голодание при беременности, необходимо четко понимать механизм развития гипоксии. При этом состоянии понижается обменная функция плаценты, нарушается доставка кислорода к матке. Как следствие, происходит изменение метаболических процессов плода.
Когда развивается такое состояние, то сначала организм ребенка компенсирует дефицит кислорода, но потом происходит угнетение функций организма. Последствия этого могут быть необратимыми. Поэтому важно понимать, что, в отличие от непродолжительного кислородного голодания, которое на здоровье малыша, как правило, не отображается, длительная гипоксия приводит к нарушению кровотока и гибели нервных клеток.
Как определить гипоксию плода
Чтобы не допустить патологических последствий, важно своевременно диагностировать все нарушения в период беременности. В случае, если врач определяет внутриутробную гипоксию плода, очень важно, чтобы будущая мама постоянно находилась под наблюдением специалистов.
В первом триместре шевеления плода еще невозможно ощутить. В это время нарушения развития можно определить, прослушивая сердцебиение плода, а также с помощью ультразвукового исследования и доплерографии. Такие исследования проводят по определенному графику. Но врач, который «ведет» беременную, может назначить внеочередные обследования, если будущая мать часто кашляет, болеет бронхитом, страдает тяжелыми заболеваниями (сахарный диабет и др.).
Главный признак кислородного голодания – это появление нарушений в работе сердца. Это может быть аритмия, глухость тонов, слишком частое или медленное сердцебиение. Прослушать сердце и определить такие нарушения можно с помощью акушерского стетоскопа через брюшную стенку. Когда наступает вторая половина беременности, врач делает это при каждом плановом визите женщины.
На последних месяцах вынашивания сама женщина должна очень тщательно прислушиваться к тому, как шевелится малыш. На протяжении дня в норме должно ощущаться не меньше десяти шевелений. Но если отмечаются признаки гипоксии, то плод может шевелиться чаще и активнее. Однако при продолжительной прогрессирующей гипоксии двигательная активность малыша снижается. Поэтому при проявлении таких симптомов женщине обязательно нужно обратиться к врачу и провести тщательное исследование состояния малыша. В такой ситуации, как правило, назначают проведение компьютерной томографии, лабораторных исследований, доплерометрии. Иногда, в достаточно редких случаях, показано проведение исследования околоплодных вод, результаты которого помогают выявить и скорректировать вероятные осложнения.
Лабораторная диагностика
загрузка…
Снижение двигательной активности малыша может указывать на ряд заболеваний, подтвердить или опровергнуть которые поможет дополнительное обследование:
- УЗИ покажет отклонение в весе и размерах ребенка, задержку в его развитии, наличие у плаценты слишком толстых или тонких стенок, а также ее преждевременное созревание;
- допплерометрия обнаружит нарушение кровотока в плаценте и маточных артериях, брадикардию малыша (недостаточную частоту сердцебиений);
- амниоскопия выявит состояние околоплодных вод, которое расскажет о наличии гипоксии.
Интересно: Признаки наступления второй беременности
Помимо исследований беременной назначат ряд анализов крови. На основании их результатов можно будет судить о наличии или отсутствии гипоксии.
Чем угрожает такое состояние?
Определенные последствия гипоксии развиваются в зависимости от того, на каком сроке проявилось кислородное голодание.
Если подобное состояние отмечалось на первых месяцах вынашивания плода, то вследствие недостаточного снабжения кислородом развиваются разнообразные аномалии. Также плод может отставать в развитии.
В более поздний период плохое снабжение кислородом может привести к задержке развития, поражению нервной системы. Также впоследствии у новорожденного могут снизиться приспособительные реакции.
Если гипоксия развивается в период с 6 по 11 неделю, то это негативно сказывается на созревании головного мозга. Также нарушается структура и функции сосудов, нормальное функционирование защитных механизмов ЦНС. Как следствие, это влияет и на функции головного мозга.
Асфиксия – это кислородное голодание ребенка во время родов. Такие малыши после рождения имеют невыразительные врожденные рефлексы, у них бледная кожа и слабый голос.
Вследствие развития разных видов гипоксии могут отмечаться такие негативные последствия кислородного голодания плода:
- При хронической гипоксии, спровоцированной нарушенным кровообращением и микроциркуляцией, развиваются отеки тканей, сгущение крови. Так как при этом увеличивается проницаемость сосудов, могут развиваться кровоизлияния. Ввиду дисбаланса электролитов скапливаются продукты окисления, что негативно воздействует на организм в целом.
- При острой гипоксии в организме малыша могут развиваться необратимые процессы, что в тяжелых случаях приводит к летальному исходу. Если происходит подобная ситуация, то во многом ее исход зависит от того, насколько компетентен медперсонал, наблюдающий за женщиной, и способны ли врачи быстро и правильно принять решение и действовать. При условии экстренного родоразрешения жизнь и здоровье малыша удается сохранить.
Кислородное голодание может привести к целому ряду серьезных нарушений, которые проявятся в будущем. Это могут быть как нарушения в работе внутренних органов, так и сбои, связанные с функциями центральной нервной системы.
Важно понимать, что такие последствия могут проявиться и через продолжительный период после того, как ребенок нормально развивался на протяжении определенного времени. Последствиями гипоксии в будущем могут быть нарушения речи, отсутствие концентрации внимания, гиперактивность и др.
Что такое гипоксия при беременности, и когда ее можно ожидать
Официальное определение гипоксии при беременности гласит, что это — нехватка кислорода в организме ребенка, способная привести к печальным последствиям в умственном или физическом развитии. Пока малыш в утробе, мамочка обеспечивает его питательными веществами и кислородом при помощи плаценты. Если же кислорода нет вообще или его недостаточно, то это негативно сказывается на нервной, сердечно-сосудистой системе карапуза.
загрузка…
Гипоксия может появиться на ранних, а также на более поздних сроках беременности, поэтому будущая мамочка не должна терять бдительности. К сожалению, многие беременные, ощущая дискомфорт внутри себя не спешат обратиться к врачу для обследования.
Чтобы исключить проявление негативных последствий гипоксии, достаточное количество кислорода для малыша необходимо обеспечить не позднее, чем на седьмые сутки после начала голодания.
Кислородное голодание у новорожденного
Гипоксия может определяться и у новорожденного. Ее признаки у ребенка обнаруживают еще в период пребывания его с матерью в родильном отделении. Об этом может свидетельствовать синеватый оттенок кожи, тяжелое дыхание, слабый крик, нарушение нормального процесса адаптации к окружающей среде.
Некоторые признаки, свидетельствующие о том, что у малыша кислородное голодание, могут определить и сами родители:
- При плаче у новорожденного трясется подбородок. Это может быть как следствием незрелости нервной системы, так и признаком гипоксии.
- Малыш постоянно вздрагивает во сне и когда меняет положение тела.
- Он беспокойно спит и часто вскрикивает во сне.
- Во время кормления младенец тоже беспокоится.
Важно понимать, что далеко не всегда эти признаки являются свидетельством кислородного голодания. Но если что-то подобное наблюдается регулярно, лучше сразу обратиться к специалисту, чтобы убедиться, что с младенцем все хорошо.
Последствия острой гипоксии
Острая гипоксия опасна тем, что возникает фактически мгновенно и при отсутствии неотложной помощи может привести к смерти малыша.
Но даже пережитая острая гипоксия может вызывать:
- нарушение работы ЦНС, ребенок в будущем будет отставать в умственном и психическом развитии;
- ишемию внутренних органов, что приведет к серьезным нарушениям работы этих органов и возможной инвалидности ребенка;
- кровоизлияния в жизненно важные органы, чаще в головной мозг (инсульт).
Самое частое последствие острой интранатальной гипоксии – гидроцефалия (отек головного мозга). В большинстве случаев последствиями заболевания становятся ДЦП (детский церебральный паралич) и спастический тетрапарез (ограничение подвижности мышечных структур).
Несмотря на то что гипоксия может привести к самым драматичным последствиям, нужно отметить, что далеко не все дети ей подвержены. Сама природа позаботилась о защите малышей до их рождения. В крови новорожденных содержится большее количество кислорода, чем у взрослых, а гемоглобин имеет особую структуру. Можно сказать, что все действие сердечно-сосудистой системы направлено на защиту ребенка от пагубного воздействия гипоксии. Поэтому недлительное, нетяжелое кислородное голодание не принесет здоровому малышу никаких неприятностей в будущем.
Лечение
Четко понимая, что такое кислородное голодание при беременности, можно принять меры и облегчить протекание беременности, тем самым снизив риск развития гипоксии у малыша.
Прежде всего, будущая мама в случае хронической гипоксии плода должна настроиться на позитив и четко соблюдать все назначения и рекомендации врача. Специалисты отмечают, что лечить такое состояние нужно не только медикаментозным методом. Важно обратить внимание на образ жизни и изменить его так, чтоб больше отдыхать и меньше подвергаться стрессу и напряжению. Кровоснабжение матки улучшается, если женщина строго соблюдает постельный режим.
Если существует такая необходимость, то врач принимает решение о госпитализации женщины, чтобы провести тщательное обследование ее организма и организма будущего ребенка. В ходе обследования специалисты пытаются найти настоящую причину проявления гипоксии и одновременно улучшить снабжение будущего ребенка кислородом и нормализовать обмен веществ у женщины.
В ходе лечения могут назначаться такие препараты:
- Сосудорасширяющие средства (Эуфиллин, Но-шпа) – они расширяют сосуды, и кровоток в плаценте активизируется.
- Препараты, расслабляющие мышцы матки (Магне В6, Гинипрал).
- Средства, которые стабилизируют состояние головного мозга плода относительно к дефициту кислорода (антигипоксанты, нейропротекторы).
- Лекарства, в составе которых содержатся белки и аминокислоты.
- Лекарства, приводящие в норму защитные свойства крови — (Актовегин, Трентал).
- Препараты для нормализации клеточных мембран (Хофитол, Эссенциале).
Если будущая мама уже прошла рубеж 28 недели беременности, и терапия не является эффективной, то врач при тяжелой гипоксии может принять решение о проведении кесарева сечения.
Лечение гипоксии у новорожденных
Определенные меры для лечения такого состояния у младенцев принимают сразу же, еще в родильном доме. Если самостоятельно малыш дышать не способен, его дыхание восстанавливают, используя кислородную маску. В острых случаях проводят реанимационные мероприятия.
Далее врач оценивает последствия гипоксии. При необходимости ребенку назначают медикаментозное лечение, физиотерапию, проведение сеансов массажа, травяные ванночки.
Малыш должен находиться в спокойной обстановке, получать полноценный уход. Важно делать все, чтобы младенец получал максимальное количество кислорода. Неоспоримым правилом является регулярный осмотр неврологом и педиатром такого ребенка. Такие осмотры являются гарантией того, что недостаток кислорода будет вовремя обнаружен и предотвращен.
Разумеется, немаловажным фактором является поведение женщины в период беременности и квалифицированное сопровождение ее течения. Поэтому очень важен в данном случае и выбор врача.
Но при этом родители должны понимать, что от тщательного и правильного ухода за ребенком зависит очень многое. Когда острый период проходит, большинство нарушений со временем исчезают при условии правильного ухода за малышом и выполнения всех рекомендаций врача.
Как не допустить развития кислородного голодания
Существует ряд эффективных профилактических мер, которые помогут существенно понизить вероятность такого нарушения у ребенка:
- Важно еще до зачатия и, конечно, в период беременности отказаться от пагубных привычек – курения, потребления алкоголя, неправильного питания.
- Следует как можно чаще гулять на свежем воздухе и следить за тем, чтобы в помещении было проветрено.
- Физическую активность тоже нужно практиковать, выполняя те упражнения, которые показаны при беременности. Это занятия гимнастикой в воде, плавание, дыхательные упражнения.
- В меню должно быть как можно больше продуктов, содержащих железо. Это бобовые, шпинат, гречка, печень и др.
- Важно не допускать инфекционных заболеваний.
- Необходимо отслеживать активность плода, и при ее снижении или увеличении сразу же обращаться к врачу.