Матка представляет собой гладкомышечный орган, который подвергается частому сокращению и расслаблению. Сильное напряжение этого органа женщина может испытывать в период вынашивания ребенка и в процессе родовой деятельности. Иначе напряжение матки называется тонусом. Тонус наблюдается практически у каждой второй беременной женщины. Но, стоит отметить, что напряжение матки может возникнуть и у женщин, не находящихся в положении. Отчего же может появиться тонус матки у не беременных женщин?
Что такое повышенный тонус матки?
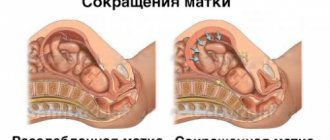
Чтобы ответить на этот вопрос, давайте сначала разберемся, что это за орган. Матка — это полый, способный сокращаться, мышечный орган, основу которого составляет миометрий. Естественно, что во время беременности матка увеличивается. При этом каждое мышечное волокно удлиняется в 10-12 раз и утолщается в 4-5 раз. Природа устроила так, что в норме, на протяжении 9 месяцев, мышцы матки находятся в спокойном (расслабленном) состоянии. Это позволяет выносить ребенка. Также в норме матка временами несильно сокращается, происходит это ближе к предполагаемой дате родов. Такие сокращения – схватки – называют тренировочными. Это как бы генеральная репетиция перед главным событием – рождением малыша. Но бывает так, что в течении большого периода беременности (в некоторых случаях, на протяжении всего периода вынашивания) мышцы матки находятся в возбужденном, сокращенном состоянии. Мышечный слой этого органа сжимается (повышается его тонус) — давление в полости матки повышается. К сожалению, это патологическое состояние, требующее соответствующего и своевременного лечения, поскольку является симптомом угрозы выкидыша или преждевременных родов.
Когда возникает гипертонус
Тонус матки без беременности встречается редко и может быть спровоцирован приемов препаратов или деятельностью человека. Спровоцировать появление тонуса во время беременности могут несколько причин. Но следует отличать нормальный тонус от повышенного, так как опасность составляет только второй тип.
Матка имеет трехслойное строение, средний уровень представлен мышечной мускулатурой, а значит, способен сокращаться. Оплодотворенная яйцеклетка прикрепляется к его внутреннему слизистому слою. В норме мышечные волокна не должны быть напряжены. Тонус данного вида называется нормальным, или «нормотонусом».
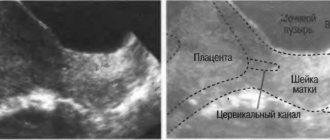
Обратите внимание. Патологическое состояние возникает, когда волокнистый слой матки начинает интенсивно сокращаться, находясь в напряженном состоянии. В таком случае следует говорить о высоком тонусе матки. Какой природы тонус матки при беременности – в повышенном или нормальном виде – может установить УЗИ.
Следует запомнить, что опасен только гипертонус матки, а при нормальном тонусе поводов для беспокойства точно нет
Причины повышенного тонуса матки при беременности
Как правило, возникновению повышенного тонуса (гипертонуса) матки способствуют нервные стрессы, страх, перевозбуждение или перенапряжение мышечных волокон, вызванное чрезмерной физической нагрузкой.
Если тонус возник на ранних сроках беременности, причиной этого могут послужить гормональные нарушения, в частности, пониженная выработка прогестерона. Как правило, повышенный тонус матки во втором триместре обычно появляется из-за перегрузок на работе или неправильного образа жизни. Кроме того, гипертонус может возникать вследствие воспалительных и структурных изменений (миомы матки, эндометриоза). К повышенному тонусу может приводить перерастяжение мышц матки, которое происходит из-за многоплодной беременности, многоводия или крупного плода. Более того, повышенный тонус матки может возникать в результате перенесенного ОРЗ или другого заболевания (гриппа, ангины, пиелонефрита), предыдущих абортов, вредных привычек (курения, алкоголя и т.д.). В третьем триместре беременности повышенный тонус матки может привести к преждевременным родам.
Какие продукты питания вызывают тонус матки
Повышенный тонус матки во время беременности – естественное физиологическое состояние, вызванное сокращениями гладкой мускулатуры. Если тонус кратковременный и не возникает слишком часто, поводов для беспокойства нет. Если же живот будущей мамы твердеет, при этом часто появляются неприятные ощущения или тянущие боли, следует обратиться к врачу.
Среди множества причин, вызывающих повышение тонуса матки, выделяется неправильное питание. Некоторые продукты способны провоцировать тонус, поэтому их необходимо исключить из рациона беременной женщины: такая пища представляет непосредственную угрозу для будущего ребенка.
Сокращения матки могут усиливаться, если будущая мама часто ест капусту, бобовые, соевые продукты. Любая пища, стимулирующая газообразование, способствует повышению тонуса, так как кишечник давит на матку и вызывает мышечную реакцию. Гипертонус может возникнуть и у любительниц черного кофе. Крепкий напиток повышает артериальное давление и способствует увеличению частоты сердечных сокращений.
Особенно опасно частое употребление кофе на ранних сроках беременности, когда риск выкидыша вследствие гипертонуса матки довольно высок. Некоторые врачи не рекомендуют злоупотреблять и крепким чаем, который также содержит кофеин. Некоторые сорта чая, обладающие тонизирующими свойствами, стоит исключить из рациона на время беременности. Повышенный тонус матки могут вызывать китайские пуэры и другие чаи высокой степени ферментации.
Во время беременности необходимо воздерживаться от употребления пряных специй и лекарственных растений. Даже обыкновенная петрушка может спровоцировать тонус. Также опасно в больших количествах употреблять продукты, богатые эфирными маслами. Отвары из трав и ягод также необходимо принимать с осторожностью.
Анис, корица, калина, лавровый лист, барбарис, базилик, тмин, фенхель, кизил, пажитник, мускатный орех – все это может вызвать сокращения матки, сопровождающиеся болезненными и тянущими ощущениями внизу живота. Лучше всего отказаться от употребления подобных продуктов и приправ во время беременности и не подвергать здоровье будущего малыша опасности.
Что в таком состоянии ощущает женщина?
- неприятные сжимающие или ноющие боли внизу живота (могут быть как едва заметными, так и сильными); нередко они похожи на те, что испытывает женщина перед или во время месячных;
- напряжение живота (он становится твердым, как будто каменным);
- нередко – неприятные или болевые ощущения в области крестца и поясницы;
В некоторых случаях боли могут сопровождаться кровянистыми выделениями. Если такое случается, немедленно поезжайте к врачу. Также срочной медицинской помощи требует состояние, когда у женщины появляются схваткообразные боли с интервалом в несколько минут.
К какому врачу обратиться
В 97% случаев требуется незамедлительное посещение специалиста. Во всех случаях появления боли и сокращений внизу живота, нужно известить наблюдающего гинеколога или вызвать бригаду скорой помощи. Если после осмотра и диагностики выявят проблемы, которые требуют наблюдения за пациенткой – понадобится госпитализация в отделение стационара. Это позволит находиться под контролем врачей, чтобы гинекологи могли оказаться своевременную, компетентную помощь, направленную на сохранение беременности.
Выбрать специалиста, прочитать отзывы и записаться на прием к гинекологу онлайн
А если к врачу не обращаться? Какими могут быть последствия?
К сожалению, не самыми лучшими. Повышенный тонус может привести к самопроизвольному прерыванию беременности на любом сроке. Если это произойдет в первом триместре, будут говорить о выкидыше, на поздних – о преждевременных родах. Кроме невынашивания, повышенный тонус матки грозит еще одним осложнением: риском замирания беременности.
Даже если тонус не настолько значителен, чтобы привести к столь печальным последствиям, то это не наилучшим образом отобразится на здоровье малыша. Дело в том, что частое повышение тонуса матки провоцирует кислородное голодание, поскольку нарушается кровоснабжение.
Запор на поздних сроках беременности
Множество беременных женщин во время этого прекрасного, казалось бы, состояния столкнулись с проблемой запоров. Обычно запоры возникает на ранних неделях беременности, и могут продолжаться до родов.
Чем может быть опасен запор?
Запор в некоторых случаях вызывает кольпит, все дело в том, что запор пагубно действует на микрофлору кишечника, там постепенно развиваются микробы, они то и проникают в мочевыводящий тракт и заносят инфекцию в половые органы. Запор провоцирует гнойно-септические осложнения при родах.
Частые запоры беременность очень усложняют, и могут вызывать геморрой и стать причиной родов на ранних сроках. Запор на последних неделях вызывает у женщин неприятные боли в животе, подступающую тошноту и ощущение переполненной толстой кишки.
Невозможно предвидеть реакцию организма на запор, повышенный тонус матки и одновременный запор заставляет беременную тужиться, что угрожает прерыванием беременности либо преждевременными родами. Запоры на 38-40 недели начинаются из-за опустившейся головы ребенка, она надавливает на прямую кишку, тем самым препятствуя своевременному опорожнению. Часто запор на поздних сроках беременности вызывает растущая матка, давящая на кишечник.
Борьбу с запорами следует начинать с перехода на рациональное питание. Беременные девушки и женщины должны потреблять продукты, которые вмещают в себя большое количество клетчатки. Также диетологи советуют запаривать две ложки отрубей, и есть их натощак, или же съедать 50 грамм сухофруктов, а перед сном выпивать чашку кефира.
Без рецепта в аптеке можно приобрести облепиховые либо глицериновые свечи, такие свечи безвредны, и не должны нанести вреда будущему ребенку. Хороши для профилактики запоров прогулки и физические упражнение.
В том случае, если с запором не удается справиться самостоятельно, необходимо срочно обратиться к врачу, который поможет справиться с этой распространенной проблемой.
Лечение повышенного тонуса матки во время беременности
О возникновении этого состояния необходимо как можно раньше сообщить своему акушеру-гинекологу. Он подскажет, как себя вести, чтобы уменьшить риск осложнений, а, в случае необходимости, пропишет медикаментозное лечение.
К счастью, повышенный тонус матки хорошо поддаётся лечению. Первое, что будет требовать врач, это обеспечение спокойного режима и нормализацию психоэмоционального состояния пациентки. Теперь беременной, как никогда, очень важно наладить нормальный режим труда и отдыха, полноценный сон, достаточное пребывание на свежем воздухе, посильную двигательную активность. При повышенном тонусе матки нередко назначается постельный режим и полностью запрещается половая жизнь. В случае необходимости женщину госпитализируют и проводят лечение в условиях стационара. Применяют в этом состоянии также и медикаментозное лечение. Для снятия стресса и обеспечения психологического комфорта прописывают успокоительные препараты (настойка пустырника и валерианы). Если эти препараты не эффективны в конкретном случае, назначают Сибазол, Нозепам, Триоксазин и т.д. Для расслабления маточной мускулатуры используют спазмолитики (Но-шпу, Папаверин). Нередко применяют Магне-В6. Если причина повышения тонуса в недостаточном количестве прогестерона, применяют препараты Дюфастон и Утрожестан (до 16 недель). Хорошо зарекомендовали себя препараты, расслабляющие мышцы матки (например, Гинипрал) и блокаторы кальциевых каналов (Нифедипин, Коринфар). Для прекращения кровянистых выделений назначают кровеостанавливающие лекарства (Дицинон, Этамзилат натрия). Кроме того, если повышение тонуса матки диагностируется на поздних сроках беременности – женщине назначают капельницы. Внутривенное введение 25% раствора сернокислой магнезии и 10% спирта позволяет облегчить ситуацию. Кроме вышеперечисленных вариантов лечения повышенного тонуса, применяют витаминизированную диету, а также физио-, иглорефлексо- и психотерапию.
Если спазмы начались внезапно и проявляются очень сильно, то можно принять 2 таблетки Но-Шпы или поставить свечу с Папаверином. Следующий шаг в этом случае – срочное обращение к врачу. Даже если боль прошла, не оставляйте этот вопрос без внимания и не игнорируйте визит в женскую консультацию.
Причины возникновения
Говорить о маточном гипертонусе можно, если мышцы матки непроизвольно сокращаются и двигаются. Можно выделить разные причины развития данного состояния. К основным из них можно отнести:
- увеличение концентрации в крови мужских половых гормонов (если первый триместр);
- понижение уровня гормона, поддерживающего беременность – прогестерона;
- большие размеры плода;
- вредные привычки;
- многочисленные беременности;
- многочисленные аборты;
- неправильный тип питания;
- возраст беременной;
- неправильное строение женских половых органов от рождения;
- воспалительные процессы;
- неправильная работа щитовидной железы;
- повышенная физическая активность (второй триместр и выше);
- многоводие (значительно увеличивает риски);
- болезни эндокринного типа;
- инфантильность матки (строение детского типа);
- появление опухолей;
- болезни инфекционного типа.
В отдельных случаях можно говорить о развитии гипертонуса из-за нервного или психологического перенапряжения, отсутствия достаточного количества сна или осложнений течения беременности. Данное состояние также может вызываться нарушением функционирования почек, печени или развитием гипертонии. Также причины гипертонуса – появление доброкачественных или злокачественных новообразований.
Каждое из данных состояний и патологий может спровоцировать появление симптомов тонуса матки при беременности.
Как определить наличие болезни?
О патологии свидетельствует стул реже 3 раз в неделю, при этом наблюдаются следующие признаки:
- Кал твердый, может выделяться комками, сопровождаться болезненными ощущениями.
- Женщина ощущает, что кишечник не до конца опорожнился.
- Чтобы сходить в туалет, нужно долго тужиться.
- Часто наблюдается вздутие живота, дискомфорт, боль по ходу кишечника. В таком случае лечение запоров начинают как можно раньше.
Особенности заболевания при беременности
Обычному человеку это приносит много неприятностей, если говорить о будущей маме, то опасность выше вдвойне. Токсические вещества, что образовываются в каловых массах, всасываются в кровь, негативно влияют на плод. Это может привести к инфицированию ребенка, развитию воспалительной реакции, в тяжелых случаях – к выкидышу. Тужиться тоже нельзя, чтобы не повысить тонус матки. Проблемой является даже то, что если нарушение со стулом вызвано увеличением матки или изменениями в гормональном фоне женщины, то убрать эти причинные факторы мы не в состоянии. Нужно знать, как бороться с запорами, ведь не все лекарственные препараты разрешены в период вынашивания.
Бороться самостоятельно с заболеванием нет смысла, можно только усугубить ситуацию, нанести вред ребенку. Выжидательная тактика тоже не подходит, ведь мало кто знает, что тужиться нельзя. Единственное правильное решение – обратиться к врачу.
Начинать нормализацию моторики желудочно-кишечного тракта лучше с рекомендаций по питанию.
- Регулярность приема. Нужно приучить себя завтракать, обедать и ужинать в одно и то же время. Организм привыкнет к режиму, активность кишечника повысится.
- Питьевой режим должен быть соблюден. Оптимально выпивать 1.5 л жидкости в сутки, такого количества достаточно, чтобы бороться с запорами. Только при наличии сопутствующей патологии, отеков или сердечной недостаточности лучше проконсультироваться с врачом, чтобы не усугубить ситуацию.
- Поможет достаточное количество овощей и фруктов. Они содержат клетчатку, что в кишечнике впитывает воду, набухает, объем увеличивается и, соответственно, активизируется пищеварение.
- Во время беременности полезно употреблять сухофрукты. Кроме большого количества калия они имеют мягкое слабительное действие.
- Молочные продукты должны присутствовать в рационе. Кефир, ряженка, творог стимулируют перистальтику, в их составе содержатся полезные бактерии. От молока лучше отказаться, оно провоцирует брожение, некоторые люди плохо его переносят.
- Черный хлеб с отрубями, каши, особенно гречневая, перловая, помогают бороться с недугом.
3. Запрещенные продукты:
- Бобовые, щавель, капуста вызывают повышенное образование газов, как результат кишечник растягивается еще больше.
- Крепкий чай, кофе содержат кофеин, что не только повышает давление, но имеет закрепляющее действие, может стать причиной запоров.
- В перетертом виде пища без проблем проходит всеми отделами желудочно-кишечного тракта, для ее передвижения много усилий не нужно. Кишечник расслабляется и привыкает быть в таком виде. Потому первым, что необходимо сделать для профилактики, это отказаться от пюреобразной еды.
- Запрещены сладости, шоколад, крем, сдоба, белый хлеб.
4. Физическая нагрузка.
Сидячий или лежачий образ жизни увеличивает риск запоров. Небольшая нагрузка укрепляет мышцы, обогащает организм кислородом, является профилактикой проблем со стулом. Показана медленная ходьба, плавание, утренняя гимнастика, дыхательные упражнения. Перед выполнением этих упражнений необходима консультация специалиста. При угрозе прерывания беременности, повышенном тонусе матки, кровотечении показан постельный режим.
5. Медикаментозное лечение.
Большинство препаратов, что используются для лечения этого заболевания, противопоказаны при беременности. Первым, что должен сделать доктор, это запретить тужиться. Частые и длительные сокращения мышц увеличивают тонус матки, могут стать причиной прерывания на ранних стадиях.
- Раздражающие кишечник средства противопоказаны, они могут спровоцировать схватки, негативно сказываются на тонусе матки. При запоре на ранних сроках запрещены препараты сены, бисакодил. Они плохо влияют на сам плод, вызывают мутации, часто несовместимые с жизнью, что заканчиваются выкидышем. Касторовое масло вообще используют в акушерстве, чтобы стимулировать роды.
- Препараты, что увеличивают объем содержимого кишечника, также не рекомендованы. Они раздувают петли кишки, матка сдавливается. Прием этих медикаментов сопровождается потерей большого количества жидкости, в результате наступает обезвоживание. Употребление же большого количества воды создает дополнительную нагрузку на почки, может стать причиной отеков.
- Размягчающие масла не приветствуются врачами. Они имеют свойство накапливаться в органах и системах, вызывать воспалительную реакцию. Противопоказаны при геморрое и анальных трещинах.
Запоры у беременных
От 20 до 60% женщин во время беременности сталкиваются с нарушением работы кишечника в виде запора. Сегодня врачи выделяют «запоры при беременности» в отдельную проблему. Так почему запор возникает при беременности и как можно помочь будущей маме?
На вопросы читателей сайта UAUA.info отвечает акушер-гинеколог, Березовская Елена Петровна (Торонто, Канада)
Елена Петровна, почему вообще возникают запоры у беременных и уже родивших мам? С чем это связано?
У беременных женщин запоры возникают по нескольким причинам.
Во-первых, постоянно растущий уровень прогестерона приводит к задержке воды в организме, отечности тканей и подавлению моторики кишечника. Если вы вспомните предменструальные дни, то почти каждая женщина отмечает вздутие живота, тяжесть внизу живота, появление «лишних» килограммов, запоры.
Во-вторых, мало кто из женщин питается правильно. Другими словами, рацион весьма скудный на клетчатку, которая очень важна для моторики кишечника. Прием воды многие женщины ограничивают из-за страха возникновения отеков ног, однако это заблуждение, так как природа отеков нижних конечностей меньше всего зависит от количества принятой жидкости. Поэтому беременная женщина должна принимать достаточное количество жидкости.
В-третьих, и это, наверное, самая распространненная причина – малоподвижность. Особенно у беременных женщин. Проблема беременных женщин в том, что как только они узнают о своей беременности, то вдруг сразу становятся чуть ли не «парализованными», и сразу в кровать. И сразу охи и ахи, потому что доктор сказал, что есть угроза, хотя в 90% случаев угрозой и не пахнет. Но лежат все подряд, как и глотают прогестероновые препараты, усугубляя ситуацию, хотя как раз ни первое, ни второе беременность не сохраняет.
В послеродовом периоде причины те же – несбалансированное питание и малоподвижный образ жизни, а вот прогестерон понижается к норме. Однако, часто после родов у женщин продолжается состояние менопаузы (так как менструаций может и не быть 6-12 месяцев, особенно у кормящих), и поэтому возникает состояние физиологической гипоэстрогении, когда уровень эстрогенов понижается, что норма, не страшно, однако из-за этого может быть пониженная моторика кишечника.
Как можно заподозрить, что это именно запор?
Очень просто. В норме опрожнение кишечника должно быть 1-2 раза в сутки. Если бывает реже, значит это запор.
Почему проблема запоров так актуальна именно для беременных женщин?
Проблема запоров актуальна не только для беременных, но и для всего современного общества, питающегося рафинированной пищей и ведущего чрезвычайно малоподвижный образ жизни.
Существуют ли особенности лечения запоров именно у беременных и кормящих мам?
Не существует.
Рекомендации простые – сбалансированное питание и занятия физкультурой. Да,да, да! Беременным женщинам необходимо не в кроватях лежать, а двигаться как можно больше, чтобы и ребенок мог получать как можно больше кислорода, и чтобы не было застоя венозной крови в малом тазу и нижних конечностях, и чтобы кишечник работал хорошо.
Большинство лаксативных препаратов при беременности применяться не могут, особенно те, которые вызывают усиленную перистальтику кишечника. Кормящие мамы могут пользоваться многими препаратами, большинство из них через молоко не передается.
Какие продукты обладают закрепляющими свойствами?
Бедные на клетчатку, содержащие много жиров животного происхождения, а также обработанные химически (в том числе весьма модные сейчас обезжиренные продукты): полуфабрикаты, сладкое, консервы.
Что допускается принимать при вздутии живота?
Необходимо в первую очередь наладить питание, т.е. ввести в рацион клетчатку. Помогает дополнительный прием пищевых ферментов (энзимов). Таких препаратов в виде таблеток или порошков в продаже много (тот же фестал, например). Гастроэнтеролог может помочь в подборе таких препаратов. Пищевые энзимы весьма безопасны для беременных женщин.
Нередно рекомендуется полежать на боку, с частой переменой положения тела. Клизмы при запорах у беременных женщин не рекомендуются, однако, если вздутие живота сопросождается болью и задержкой кала, тогда можно воспользоваться клизмой.
Женщина также должна применять достаточное количество жидкости (воду, а не соки).
Елена Петровна, расскажите, пожалуйста, как не нужно лечить запоры при беременности и грудном вскармливании.
Существует несколько групп лаксативных препаратов, и не все препараты можно принимать во время беременности. Группа разрыхляющих веществ, куда входят производные целлюлозы и полисахаров, является для беременной женщины весьма безопасной. Не оказывают вреда и размягчители стула, потому что чаще всего они не всасываются и не попадают в кровь, весьма нейтральны в действии на весь организм.
Другая группа проносных веществ действуют как раздражающие вещества для кишечника, вызывая большую выработку им слизи, а также усиливающие моторику и сокращения кишечника. К этой группе относятся бисекодил, препараты сенны, алое, фенолфталеин, касторовое масло и другие. Проблема в том, что эти препараты имеют слишком выраженные побочные эффекты в виде повышенной выработки слизи, болей и спазмов кишечника, потери жидкости и солей (электролитов) при возникновении поноса, жидкостного стула. Эту группу препаратов нельзя принимать часто и длительный период времени, так как они значительно нарушают работу желудочно-кишечного тракта, губят нормальную кишечную флору. Так как эти лаксативные препараты могут частично всасываться, то большинство из них могут попадать в кровяное русло матери, и не исключено, через плаценту в организм плода. Эта сторона вопроса до конца не изучена, поэтому врачи избегают назначения для беременных женщин этой группы лаксативных препаратов.
Особую опасность представляют солевые растворы, обладающие лаксативным действием – растворы магния (магнезия), натрия и калия, а также жировые любриканты (минеральные масла). Их применение противопоказано при беременности, так как они нарушают водно-солевой (электролитный) баланс беременной женщины и могут привести к серьезным побочным эффектам.
Устранение запоров является профилактической мерой номер один в отношении возникновения геморроя. Большую ошибку совершают женщины, которые при наличии запоров сильно тужатся во время опорожнения кишечника. Нельзя тужиться как беременным, так и небеременным женщинам, потому что это может привести к ухудшению геморроя, появлению трещин прямой кишки и возникновению боли. Наоборот, важно научиться расслабляться при акте дефекации.
Если при беременности помимо запора мучают геморроидальные узлы, что делать в таком случае?
Помимо того, что сказано выше, воспользоваться свечами от геморроя. Помогает весьма простой народный метод лечения геммороя. Берется одна луковица и отваривается в 300-350 мл молока. Потом, кода отвар остыл до приемлемой температуры, его используют для сидячих ванночек, т.е. садятся на небольшую миску или кастрюльку только «задней частью», погружая анальное отверстие в этот отвар. Сидят так минут 15-20. Ванночки можно делать каждый день.
Может ли запор вызвать повышение тонуса матки и угрозу прерывания беременности?
Нет, не может, однако значительно ухудшает кроовобращение в органах малого таза. Фактически, каловые массы — это шлаки, и если есть застой, вся эта «химия жизни» всасывается обратно в организм женщины, а так как прямая кишка находится в малом тазу рядом с маткой, то ребенок начнет старадать от нехвати насыщенной кислородом крови. Поэтому женщины должны понимать,что профилактика гипоксии плода начинается с регуляции работы кишечника и устранения малоподвижности.
Могут ли постоянные запоры негативно повлиять на протекание беременности, на общее состояние матери и ребенка?
Конечно же, могут.
Какие лекарственные препараты можно использовать для лечения запоров во время беременности?
О лаксативных препаратах сказано выше. Лечения запоров лекарственными препаратами не существует, если, конечно, запоры не связаны с каким-то наследсвенным или обретенным заболеванием желудочно-кишечного тракта. В таких случаях соответствующее лечение должен назначать гастроэнтеролог.
Елена Петровна, расскажите, пожалуйста, какие лекарственные средства запрещено использовать при беременности и кормлении грудью?
Практически любой лекарственный препарат может проникать через плаценту в кровяное русло плода, если не в чистом виде, то в виде продуктов расщепления препарата (метаболитов). Поэтому теоретически любой медикамент может иметь воздействие на развивающийся плод. Степень этого воздействия будет зависеть от количества (дозы) химического вещества, циркулирующего в кровотоке матери, и от периода воздействия (часы, дни, недели, месяцы). Разные клетки и ткани ребенка могут быть чувствительны к одним видам лекарственным веществ, и не чувствительны к другим. Не редко лекарство оказывает влияние на одни материнские органы и системы органов, в то время как у плода воздействие может быть совершенно на другие органы.
Женщину, медицинских работников, фармакологов и других специалистов всегда интересует вопрос, насколько опасен тот или иной лекарственный препарат, и может ли он вызвать какие-то отклонения в развитии плода. Под отклонениями понимают не только пороки развития.
Забегая наперед, скажу, что препаратов, которые могут вызвать пороки развития плода, мало. В 1979 году в США была создана классификация всех лекарственных препаратов в отношении их безопасности применения во время беременности. Эту классификацию приняла на вооружение американская организация, контролирующая лицензирование всех лекарственных препаратов в США – Food and Drug Administration (FDA), и теперь этой классификацией пользуются во многих странах мира. В Великобритании, Германии, Австралии тоже существуют свои классификации лекарственных препаратов, но они весьма похожи на американскую классификацию.
Согласно этой классификации все лекарственные препараты, в том числе те, которые продаются без рецептов, можно разделить на пять категорий: A, B, C, Dи X. Первые две категори я упускаю.
Категория С включает лекарственные препараты, которые оказывают негативное влияние на плод, и это было доказано в исследованиях на животных. Некоторые препараты тестировались на беременных женщинах, но проведение этих исследований было некачественным, поэтому результаты считаются недостоверными. Таким образом, это та категория лекарств, которые не должны применяться у беременных женщин, а если их применение необходимо, то только по строгим показаниям с соблюдением дозы и периода лечения. В эту категорию входят также лекарственные препараты, которые не прошли серьезной проверки на беременных животных и беременных женщинах. Другими словами, беременная женщина, принимающая медикаменты этой категории, подвергает своего ребенка риску. Ряд антибиотиков, антидепрессанты (сертолин, прозак), противогрибковые препараты (флюконазол), противоастматические препараты (вентолин) и другие входят в категорию С.
Следующая категория – это категория D, куда входят лекарства, прошедшие испытания на беременных женщинах, и результаты которых подтвердили существующий риск для развивающегося плода. Эти препараты могут использоваться беременными женщинами только тогда, когда жизнь женщины в опасности, и спасение этой жизни стоит на первом месте по сравнению с беспокойством за благополучие плода. В эту категорию входят препараты для лечения злокачественных процессов (химиотерапия), применяемые в онкологии. Сюда также входят препараты лития, который применяется для лечения маниакальной депрессии, противоэпилептические препараты. К вашему сведению, алкоголь занесен в категорию D!
Последняя категория – это категория X. Лекарственные препараты этой группы прошли испытания и на животных, и на беременных женщинах, и результаты этих серьезных исследований показали непосредственное пагубное влияние на плод. Эти медикаменты не только противопоказаны при беременности, но и тем женщинам (и их партнерам), которые планируют беременность. В эту группу входят некоторые препараты для лечения заболеваний кожи (акне, псориаза), успокаивающие (седативные) средства. О вреде некоторых из них врачи и женщины узнали «постскриптум», то есть после того, как лекарства были в широком употреблении беременными женщинами, и в результате их приема многие потеряли беременность или у них родились дети с пороками развития (диэтилстилбестрол).
Изучением лекарственных препаратов и других веществ, которые могут привести к возникновению пороков развития плода, занимается наука тератология. «Тератос» с греческого означает «монстр». Вещества и факторы, которые могут вызвать пороки развития, называются тератогенными. Существует около 100 химических веществ, применяемых в быту и индустрии, которые могут оказывать тератогенный эффект на плод.
Медицина насчитывает около 30-35 лекарственных препаратов, которые могут привести к отклонениям развития ребенка в виде пороков. К счастью, эти препараты в акушерстве практически не используются, хотя на ранних сроках беременности женщина не может знать о своей беременности и принимать ряд опасных медикаментов.
Алкоголь и кокаин относят к тератогенам. Сюда же относят некоторые препараты для лечения заболеваний щитовидной железы (тиоурацил и другие), антиконвульсанты, метотрексат, мужские половые гормоны (андрогены), антибиотики (тетрациклин, доксициклин), сердечно-сосудистые препараты (беназеприл, каптоприл и другие -прилы), противоревматоидные препараты (пеницилламин).
Лекарственные препараты в зависимости от компании, производящей их, могут иметь разные названия, поэтому иногда трудно ориентироваться, насколько тот или иной препарат опасен для беременной женщины. Например, тот же доксициклин может продаваться как вибрамицин, орацеа, адокса, атридокс и под другими названиями. Доксициклин является производным тетрациклина, поэтому обладает тератогенными свойствами. Этот антибиотик очень широко применяется для лечения воспалительных процессов репродуктивной системы (аднекситов), и часто врачи не предупреждают женщин, что планирование беременности, как и вообще открытая половая жизнь при лечении доксициклином должна быть отложена минимум на один месяц.
В отношении кормления, лекарственные препараты тоже делятся на группы (Л1 – Л5), которые характеризуют безопасность применения их при кормлении. Список этих лекарств есть на многих вебсайтах.
Беседовала главный редактор сайта UAUA.info, Скляренко Элина
Препараты лактулозы
Единственная группа, что поможет избавиться от запоров у беременных, – это препараты лактулозы (Дуфалак). Эти средства фигурируют во всех международных рекомендациях, прошли клинические испытания и имеют доказанную эффективность. Составляющие Дуфалака соединяются с водой в кишечнике, увеличивая объем содержимого, способствуют активизации моторики.
Препараты лактулозы не влияют на тонус матки, не всасываются в кровь. Кроме слабительного эффекта увеличивается всасывание фосфора, кальция в желудочно-кишечном тракте. Регулярный прием этого средства восстанавливает нормальную микрофлору, под его воздействием размножаются полезные бактерии, так самым вытесняя патогенные микроорганизмы. Акт дефекации безболезненный, каловые массы жидкие, процесс не приносит дискомфорта, не травмирует слизистую. Это является преимуществом, если у беременной есть геморрой или микротрещины прямой кишки.
Лактулоза имеет также побочные действия, в данном случае это метеоризм. Перед приемом лекарства врач взвешивает пользу от употребления и возможный вред. Поскольку это единственное официально разрешенное средство, в большинстве случаев оно применяется, несмотря на вздутие живота. Если же метеоризм ухудшает состояние матери и ребенка, препарат отменяется.
1. Раз и навсегда избавиться от запоров поможет регулярное питание с достаточным содержанием клетчатки.
2. Не менее 1.5 л жидкости в сутки при отсутствии противопоказаний.
3. Умеренная физическая нагрузка, ходьба, бассейн, дыхательные упражнения.
4. Массаж живота приведет в тонус кишечник.
5. Если есть проблемы со стулом, их нужно решить до планирования беременности.
Это станет серьезной проблемой для матери и ребенка, если вовремя не обратиться к врачу. Также женщина должна быть осведомлена о методах профилактики, особенностях питания, знать, можно ли тужиться во время запоров. При выполнении всех требований доктора заболевание не приносит женщине дискомфорта.
Сокращения гладкой части мускулатуры матки именуются тонусом. Патологическое расстройство коррелирует с деятельностью кишечника. Клиническое проявление недуга имеет ряд причин.
Тонус матки (гладкие участки мускулатуры) имеет различную степень активности. Это могут быть едва ощутимые сокращения и четко выраженные боли в животе. В медицине под гипертонусом принято понимать повышенную активность мышечных структур органа половой системы. Каким образом формируется тонус матки? Какие причины и факторы влияют на данное проявление расстройства? В чем заключается процесс диагностирования недуга?
Проявления
К наиболее явной симптоматике можно отнести следующие признаки тонуса матки при беременности:
- тошнота;
- ощущение головокружения;
- утяжеление нижней части живота;
- выделения кровянистого вида;
- ощутимые боли внизу живота;
- ощущение того, что живот у беременной твердый.
Совет. Если проявился хотя бы один из симптомов, следует обратиться к врачу, чтобы решить, что делать.
Тонус матки и его особенности
Общая информация
Матка представляет собой орган мышечного типа, который состоит из нескольких слоев: слизистая оболочка наружная (периметрий), мышечный слой средний (миометрий) и слизистая оболочка внутренняя (эндометрий). Например, миометрий принимает активное участие в период родов женщины и активно сокращается. В естественном состоянии данная мышца находится полностью в расслабленном состоянии. Это состояние в медицине принято именовать, как нормальный тонус матки.
На практике в период до родовой деятельности матка начинает сокращаться без причин. Патологическая активность становится повышенной и может спровоцировать различные осложнения для здоровья человека. Западная наука уделяет данному расстройству особое внимание. Ведь физиологический процесс может быть сопряжен с различными симптомами, которые формируют определенный дискомфорт и информируют лечащего врача о протекании серьезных нарушений. Здравый смысл в данных рассуждениях присутствует. Даже напряженное психологическое состояние человека может существенно влиять на здоровье организма. Сокращения могут носить кратковременный характер. Систематический тонус может привести к сбоям в развитии плода и дальнейшему прерыванию беременности. Чем же именно опасен этот ритмичный процесс?
Осложнения при гипертонусе матки могут носить самые разные последствия для женщины. Бывают случаи, когда просто возможен риск выкидыша (ранние стадии беременности). Данные обстоятельства могут возникать также на втором или третьем триместре интересного положения.
В большинстве ситуаций сокращения мышечного органа возникают на ранних стадиях развития плода. Именно в этот период существенно затрудняется процесс имплантации плодного яйца. Существует риск отторжения зародыша и наступление его смерти (синдром самопроизвольного выкидыша). Если срок превышает 28-и недель, то речь уже будет идти о преждевременных родах.
Достаточно часто тонус матки возникает строго перед родами. Все мы, наверняка, слышали такое понятие, как «тренировочные схватки». Такая активность является безвредной для организма. Физиология процесса обусловлена подготовкой женщины к родам (искусственная тренировка). Сокращения мышечного органа могут угрожать состоянию малыша. Все дело в том, что мускулатурные волокна могут просто передавить сосуды пуповины и перекрыть поступление кислорода. Таким образом, возникает гипоксия плода. В случае недополучения зародышем питательных веществ, формируется полная остановка роста (гипотрофия).
Причины патологического состояния
Тонус матки имеет целый ряд причин. С развитием технологий этот список ежегодно пополняется. Рассмотрим наиболее очевидные факторы влияния на расстройство:
- Генерация организмом прогестерона. В период беременности в яичнике желтое тело вырабатывает большое количество стероидного гормона. Данная структура провоцирует деление эндометрия. Таким образом, происходит благополучная имплантация эмбриона. При этом сократительная способность матки существенно уменьшается. Как следствие, возникает угроза прерывания беременности;
- Изменение структуры матки хронической направленности. Это может быть миома, эндометриоз, различные инфекционные заболевания воспалительного типа;
- Значительное перерастяжение стенок матки (много- или крупноплодность);
- Запор кишечника + повышенное газообразование.
Медикаментозное лечение
Как лечить гипертонус матки при беременности? Медикаменты необходимы, если патологическое состояние сопровождается:
- резкими болями;
- маточными кровотечениями.
Чтобы медикаментозная терапия оказалась наиболее эффективной, необходимо выявить причину, вызвавшую тонус матки.
Основная цель лечения: обеспечение беременной психологического комфорта, расслабление мышц детородного органа, нормализация кровообращения в плаценте.
Магний
Сульфат магния рекомендован всем беременным. В некоторых случаях прием препарата или его внутривенное введение назначается на длительный период. Основное действие, оказываемое препаратами магния во время беременности:
- расслабление стенок и мускулатуры репродуктивного органа;
- стабилизация кровяного давления;
- активный вывод лишней воды из организма.
Пероральный прием препарата не поможет при таком опасном состоянии, как тонус матки, поскольку он не попадает в кровь. По этой причине медикамент вводят внутривенно. Дозировку лекарства и его концентрацию определяет врач. При этом он учитывает тяжесть заболевания и индивидуальные особенности пациентки. Быстрый ввод препаратов, содержащих магний, противопоказан.
Помимо сульфата магния в период беременности приписывается Магне-В6. Активный компонент лекарства блокирует поступление кальция в ткани матки, а витамин В6 оказывает расслабляющее действие.
Но-шпа
В схему лечения тонуса матки входит препарат Но-шпа. Лекарство стимулирует кровяное обращение, снимает мышечные спазмы и усиливает приток крови к органам. Препарат не оказывает мгновенного эффекта, результат от его приема можно заметить только после пройденного курса. Дозировку препарата определяет гинеколог, поскольку при передозировке средство дает побочные действия, например, усиление возбудимости сердечных мышц.
Терапевтический эффект от приема медикамента наступает через 30 минут. При ОРЗ и заболеваниях органов ЖКТ рекомендуется внутримышечное или внутривенное введение Но-шпы.
Спазмолитики
Чем лечить гипертонус? Снизить интенсивность симптомов патологического состояния беременной женщине позволяют спазмолитики. Некоторые из этих средств затормаживают воспалительные процессы и расширяют сосуды.
Во время беременности можно использовать:
- Папаверин, выпускаемый в форме раствора, таблеток и суппозиториев. В инструкции к медикаменту указано, что его использование запрещено в период беременности. Но на практике эффект от его применения превышает риски для плода. Предпочтительная форма препарата, используемая во время вынашивания ребенка, ректальные свечи. Они оказывают мгновенный результат за счет быстрого всасывания в стенки кишечника. Папаверин не рекомендован будущим мамам, которые имеют проблемы с сердцем.
- Дротаверин (Но-шпа), выпускаемый в форме растворов и пилюль. С осторожностью лекарство применяют в 1 триместре. Противопоказания к применению Дротаверина – почечная и печеночная недостаточность в запущенной форме, глаукома, аллергия на составляющие препарата.
- Папазол (используется вместо Папаверина). Средство содержит 2 активных компонента: дибазол и папаверина хлорид. Лекарство назначается беременным реже, чем Папаверин, из-за его недостаточной изученности на этой категории граждан. Основной эффект оказываемый препаратом – сосудорасширяющий и снимающий спазм. Среди противопоказаний к препарату выделяют: обструкцию легких, патологии сердца, приступы эпилепсии.
- Гинипрал. Выпускается в капсулах и в растворе для внутривенного введения. Гинипрал рекомендован для устранения тонуса матки на последних сроках беременности. Основной компонент препарата – гексопреналина сульфат. Вещество устраняет спазмы миометрия. Показания к приему препарата:
- возникновение нерегулярных схваток;
- преждевременные роды в прошлом;
- гипоксия плода.
Лекарство нельзя принимать в 1 триместре беременности, при аллергии на составляющие компоненты средства и при обострении сердечно-сосудистых патологий.
Успокоительные препараты
Как лечить тонус матки при беременности с помощью успокоительных средств? Часто беременным рекомендуют прием Персена, основными действующими компонентами которого является мята, мелисса. Препарат благотворно влияет на нервную систему беременной и нормализует сон. От приема Персена в 1 триместре беременности следует отказаться. Противопоказания к приему медикамента – деятельность, требующая концентрации внимания, пониженное давление.
Еще одно средство, назначаемое при гипертонусе – Новопассит. Он состоит только из натуральных ингредиентов и поэтому не оказывает негативного влияния на плод. Лекарство расслабляет мускулатуру и нормализует работу сердца. Форма выпуска средства – сироп или таблетки.
Взаимосвязь матки и кишечника
Запоры в период беременности
Одной из самых распространенных проблем беременных женщин выступает опорожнение кишечника. Запор встречается у 2/3 женщин, как в положении, так и после родов. Фундаментальными причинами физиологического расстройства у человека выступают:
- в период беременности (2-я половина) кишечник плотно соприкасается с увеличенной по размерам маткой. Это провоцирует процесс нарушения оттока крови + венозный застой (закупорка сосудов малого таза). В итоге развивается геморрой и длительный запор;
- организм человека генерирует специальные вещества, которые стимулируют ритмичные сокращения всасывающего органа. В момент беременности данная восприимчивость кишечника существенно преображается;
- кишечник и матка имеют общие сегменты иннервации. Любая завышенная активность перистальтики органа пищеварения стимулирует дополнительные сокращения матки. Таким образом, формируется риск прерывания беременности;
- формированию и протеканию запоров способствуют гормональные сдвиги, которые часто встречаются у беременных. Если быть точным, то пищеварительный процесс существенно замедляется (влияние прогестерона);
- женщины в положении часто страдают эмоциональным дисбалансом. Они весьма подвержены стрессам, психологическим расстройствам и надуманным страхам.
На сегодняшний день медики пришли к выводу, что 80% запоров напрямую связаны с депрессиями и психологическими расстройствами человека. Также определенную роль в формировании запоров выполняют аллергические и аутоиммунные процессы.
Запор представляет собой полное отсутствие процесса опорожнения кишечника на протяжении более 3-х дней. Беременные женщины испытывают чувство неполного опорожнения, резкие боли в области желудка. Довольно часто в каловых массах имеются небольшие капли крови. Больные сталкиваются с жжением в прямой кишке и зудом в области заднего прохода. Тошнота переплетается с горечью во рту, вздутием и урчанием живота.
Эффективным средством для борьбы с запорами выступает диета. В кишечнике необходимо постоянное присутствие клетчатки. Данные структурные вещества лишь частично перевариваются. Продукты распада набухают и увеличивают объем каловых масс. Это способствует опорожнению кишечника. Поэтому рацион питания женщины должен состоять из овощей (морковь, тыква, свекла, помидор), яблок, сухофруктов и хлеба.
Отличный послабляющий эффект формируют кисломолочные продукты: кефир, простокваша, а также квас и щи. Растительные жиры в период расщепления активизируют образование кислот жирного типа, что дополнительно стимулирует перистальтику кишечника.
Довольно часто пациенты прибегают к употреблению чернослива. 100 г плодов необходимо залить 500 мл крутого кипятка. Далее добавляется немного сахара, и жидкость накрывается крышкой (до 12-и часов). Процедуру рационально проводить вечером. Настой следует выпивать перед трапезой.
Беременным женщинам не нужно увлекаться крепким чаем или кофейными напитками. Закрепляющим действием обладают манные каши, мучные супы и ягоды черники. При протекании вздутия живота разрешается употреблять слабо концентрированный настой из ромашки, мяты или укропа. В большинстве случаев убрать спазм помогает активированный уголь. Медики рекомендуют избегать физических нагрузок и делать комплексную гимнастику для укрепления мышечных структур дна таза.
Газообразование у беременных женщин
Организм женщины в положении переживает существенную перестройку всех систем органов. Около 75% представительниц слабого пола в данной ситуации сталкиваются с проблемой на ранних сроках. Чрезмерное газообразование нарушает самочувствие человека и сопровождается конкретными симптомами (вздутие и урчание живота).
Газообразование в отделах кишечника – это довольно распространенный физиологический процесс, который формируется в организме беременной женщины. В положении это явление существенно возрастает и негативно влияет на работу органов пищеварения.
Ранние сроки беременности тесно коррелируют с гормональной перестройкой организма. Уровень прогестерона при этом существенно возрастает. Волокна матки и прочие органы расслабляются. Это касается и самого кишечника. Как следствие, прохождение пищи по отделам всасывающего органа заметно замедляется. Таким образом, формируется застой и чрезмерное газообразование. Через пару месяцев может возникнуть механическое давление матки на кишечник. Данный процесс может источником для формирования дисбактериоза органа пищеварения. Патогенная микрофлора кишечника начинает преобладать.
Культура питания современного человека выполняет важную роль в его жизни. Довольно часто пациенты прибегают к соблюдению сбалансированной диеты. Пассивный образ жизни, употребление еды большими порциями (переедание), систематический прием медикаментозных препаратов. Это те причины, которые влияют на проявление метеоризма. Больным с данным диагнозом запрещено употреблять бобовые культуры, черный хлеб, газированные и алкогольные напитки, курить табак. Человек должен научиться контролировать свои эмоции не расстраиваться по мелочам. Ведь любое перенапряжение (психологическое, физическое) влияет на состояние всех систем организма. Прием лекарственных средств (препараты железа, противоаллергенные, антидепрессанты) должен быть четко согласован с квалифицированным специалистом. Ведь любое пренебрежение элементарными правилами может повлечь за собой серьезные последствия.
Особое внимание обратите на такой комплексный препарат, как «Иборегаст». Лекарство на основе трав успешно и эффективно используется при метеоризме и различных диспепсических недугах (изжога, переполненность желудка и пр.) Медикамент влияет на устранение воспалительных процессов системы пищеварения, динамично стимулирует защиту желудка и снимает боли, спазмы. Успокаивающий эффект препараты особенно полезен в период беременности женщины. «Иберогаст» выпускается в виде капель и принимается строго перед едой.
Запор при беременности, с чем это связано?
К сожалению, во время беременности женщину часто подстерегают различного рода неприятности. Больше половины будущих мам не понаслышке знают о такой проблеме, как запор.
Основные причины возникновения запора во время беременности
Часто запоры возникают уже на ранних сроках. Это, прежде всего, вызвано повышением в крови уровня гормона прогестерона, который расслабляет гладкую мускулатуру. Этот гормон чрезвычайно важен, так как способствует снижению тонуса матки, что необходимо для сохранения беременности. Однако прогестерон воздействует не только на матку, но и на кишечник, заметно замедляя его перистальтику.
Первый триместр беременности является очень ответственным и отличается риском прерывания беременности. Очень часто врачи склонны перестраховываться, и прописывают беременным постельный режим. Боясь нежелательных последствий, будущие мамы бояться сделать любое лишнее движение. На самом деле, причин, при которых необходимо лежать в кровати не так уж много. А малоподвижный образ жизни вполне может привести к возникновению запоров.
Запор при беременности также может вызвать недостаточное потребление жидкости из-за страха отеков. На самом деле ограничивать себя в жидкости нельзя. По мере роста плода давление на кишечник увеличивается. Это также может привести к нарушениям в его работе. Кроме того, у женщины в положении немало поводов для беспокойства. Стресс и нервозность также отрицательно влияет на кишечник.
Опасность запоров при беременности
Переполненный кишечник может вызвать тонус матки. в особенности ее задней стенки.
Так называемые отходы жизнедеятельности человека при длительном нахождении в кишечнике могут всасываться в его стенки и отравляюще воздействовать на организм мамы и плода.
Запоры могут приводить к вздутию живота, ощущению тяжести. Иногда возникают даже болевые ощущения, которые только добавят беременной переживаний.
Если запор во время беременности отягощается геморроем. то такое состояние требует значительного внимания.
Лучше предупредить, чем лечить
Следует придерживаться принципов здорового питания. Желательно употреблять как можно больше овощей в сыром виде. Старайтесь каждый день кушать первые блюда. Основной враг запоров – пища, богатая клетчаткой. Это овощи, фрукты, курага, чернослив. Мягкое слабительное действие оказывает свекла. Прекрасным блюдом на завтрак является овсяная каша. И, конечно, не забывайте про кефир и прочие кисломолочные продукты.
Употребляйте достаточное количество жидкости. Ограничение в питье может спровоцировать запор.
Не бойтесь двигаться. Если у вас нет серьезных противопоказаний к физическим нагрузкам, не стоит испытывать страх при каждом шаге. Больше гуляйте, это в любом случае будет полезно для вашего малыша. Можно даже заниматься специальной гимнастикой для беременных.
Если, несмотря на все меры профилактики, с вами все-таки случилась подобная неприятность, не стоит отчаиваться. Лечение запоров слабительными лекарственными препаратами во время беременности в большинстве случаев запрещено. Также крайне нежелательно прибегать к помощи клизмы и глицериновых свечей – это радикальные методы, которые имеют смысл только при тяжелой ситуации и неэффективности прочих способов лечения.
Лучшее лечение, как уже говорилось выше – это профилактика. В первую очередь необходимо откорректировать свое питание, добавить в меню натуральные слабительные средства. Многим помогает стакан воды натощак.
Предлагаем ознакомиться: Можно ли лечить зубы во время беременности?
Обязательно проконсультируйтесь с вашим врачом, постарайтесь вместе выяснить причину запора и разработать стратегию его лечения.
Диагностика атонических запоров
Установление причины гипокинетических запоров определяет успех лечения.
При первичном обращении врач тщательно соберёт анамнез, выяснит предшествующие запору события. Важно знать, какие лекарства принимает пациент, какие есть сопутствующие заболевания, как развился запор — быстро или постепенно.
Инструментальные методы диагностики
- обзорная рентгенография брюшной полости;
- ирригоскопия (вводится контраст и выполняется снимок толстой кишки);
- колоноскопия (видеосъёмка толстого кишечника специальной камерой).
Лабораторные методы диагностики
- биопсия по показаниям (исследования образца кишечной слизистой под микроскопом);
- анализ кала на скрытую кровь;
- анализ крови на онкомаркеры, гормоны щитовидной железы и другие показатели в зависимости от предположений врача.
Лечение атонии кишечника: работаем все вместе.
Несмотря на то, что к запору по гипокинетическому типу приводит множество причин, принципы терапии остаются неизмененными для всех задержек стула.
- Пересмотреть образ питания и питьевого режима. Клетчатка в еде — обязательна. Если пациент употребляет в основном рафинированную пищу, то увеличение доли пищевых волокон происходит постепенно, во избежании излишнего газообразования. Диета при атоническом запоре включает отруби, льняное семя. Вода — естественный ведущий и безопасный компонент, препятствующий уплотнению кала. Количество выпиваемой жидкости у пациентов с задержкой стула чрезмерным не бывает. Предпочтительнее чистая вода, фруктовые соки, кисломолочные напитки, отвары чернослива. Крепкого чая, кофеинсодержащих напитков лучше избегать.
- Быть подвижным, не засиживаться и не залёживаться, насколько позволяет самочувствие.
- При атонии кишечника на начальном этапе применяют слабительные препараты:
- осмотические: средства, которые поглощают воду в просвете кишечника, каловые массы разбухают, размягчаются и стремятся с лёгкостью к выходу. Представители — лактулоза, полиэтиленгликоль, — их можно применять длительное время, привыкания не вызывают, побочные эффекты минимальны.
- увеличивающие кал в объёме: представители — мука из шелухи подорожника, желе агар-агар, морская капуста. Хороши для длительного применения, могут использоваться как компоненты ежедневного питания, входят в состав популярных рецептов.
- стимуляторы секреции: взаимодействуют с рецепторами — участки клеточной мембраны, ускоряют прохождение кала. Растительные представители — касторовое масло, производные крушины, сенны, ревеня; синтетические представители — «Пиколакс», «Гутталакс», «Гуттасил», «Бисакодил». Пользуются любовью пациентов из-за невысокой стоимости и быстроразвивающегося послабляющего эффекта. При длительном использовании организм привыкает к ним и доза непрестанно растёт, беременным и кормящим предпочтительнее выбрать другую группу препаратов.
- смазывающие слабительные: название говорит само за себя, эффект достигается размягчением кала, облегчением его скольжения. Представители — касторовое, миндальное масла, парафин. Хорошо использовать при атонии в послеоперационном периоде, у лежачих пациентов.
Бесконтрольно использовать слабительные нельзя, всеми силами надо попытаться добиться регулярного стула путем коррекции образа жизни, используя препараты минимально возможный период.
Атонический или гипокинетический запор не является самостоятельным заболеванием. Успешное восстановление дефекации зависит от устранения основной причины данного состояния. Самолечение может только ухудшить состояние и навредить пациенту.
Post Views: 551